健保組合の2割強で「協会けんぽ」以上の保険料率、2割弱で支出の50%以上が高齢者支援金―2019年度健保組合予算
2019.4.23.(火)
主に大企業のサラリーマンとその家族が加入する健康保険組合では、2019年度には6割が赤字となり、2割強で「協会けんぽ以上の保険料率」が設定されている。介護保険の保険料(第2号保険料)は平均で年間10万円台となった―。
こうした状況が、4月22日に健康保険組合連合会が発表した2019年度の「健保組合予算早期集計結果の概要」から明らかになりました(健保連のサイトはこちらとこちら)(前年度の状況はこちら)。
目次
給与や賞与の水準増で、健保組合財政は若干好転
健康保険組合の連合組織である健康保険組合連合会(健保連)では、2019年度予算データの報告があった1367組合の数値を集計・分析し、健保組合全体(1388組合)の状況を推計しました。
2019年度は、経常収8兆2315 億円(前年度に比べて74億円・0.09%増)に対し、経常支出8兆3301億円(同296億円・0.35%減)で、健保組合全体で986億円の赤字となる見込みです。前年度に比べて赤字総額が371億円減少し、財政状況の改善が見込めます。
赤字の組合数は856で全体の61.7%を占めていますが、前年度に比べて5組合・0.3ポイント減少し、わずかながら改善が伺えます。
収入面については、大規模組合等の解散によって被保険者数が大幅に減少したものの、▼平均標準報酬月額の上昇(前年度に比べて1.66%増)▼平均標準賞与額の上昇(同3.91%増)―により、平均保険料率が0.011ポイント増加したため、微増となりました。
一方、支出面については、法定給付費の増加(同57億円・0.14%増)、保健事業費の増加(同135億円・3.30%増)がありましたが、方大規模組合等の解散に伴って拠出金が減少(同525億円・1.50%減)したことから、全体で減少しています。
また、▼平均標準報酬月額(いわば給与の水準)▼平均標準賞与額(いわばボーナスの水準)▼法定給付費▼支援金・納付金等—のそれぞれについて、「2007年度を100」として、12年後である2019年度にどのように推移したのかを見ると、次のようになります。
【収入面】
▼平均標準報酬月額(いわば給与の水準):101.6(ほぼ変わらず)
▼平均標準賞与額(いわばボーナスの水準):96.1(やや減少)
【支出面】
▼法定給付費(医療費):125.3
▼支援金・納付金等(高齢者医療等への支援):142.9
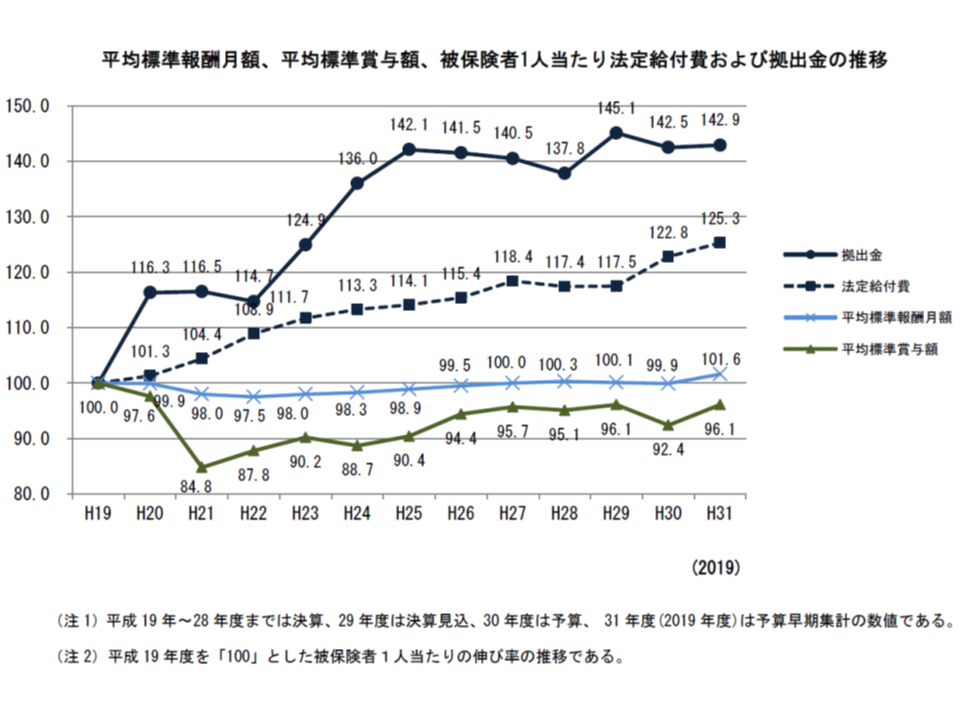
収入が大きく変わらない中で、支出が大きく増加しており、「健保組合財政が厳しい」状況が継続していることが分かります。
支出増の要因は、給付費、支援金等のいずれにおいても「医療費の増加」にあります。医療技術の高度化(超高額な抗がん剤やバイオ医薬品等の登場など)、高齢化の進展により、今後も医療費は増加を続けると予想されます。その一方で、支え手となる現役世代は減少傾向にあります。「医療費の伸びを適正な水準に抑える」方策を今から真剣に考えなければ、公的医療保険制度は早晩破綻してしまいます。
「健康寿命と1人当たり医療費とは逆相関関係にある」(健康寿命が長くなると、1人当たり医療費は低くなる)との研究結果もあり、保健事業と介護予防事業との一体的実施などによる「健康寿命の延伸」が今後、全市町村で進められます。また、介護予防や健康増進への取り組みに積極的な市町村・都道府県に経済的インセンティブを付与する仕組みも稼働しており、これらの効果に注目が集まります(関連記事はこちらとこちら)。
協会けんぽ以上の保険料率設定する組合は全体の22.1%、解散は国庫負担増にもつながる
健保組合の主な収入は、加入者が納める保険料です。全組合の平均保険料率は、2019年度には9.218%(前年度から0.011ポイント増加)となり、前年度に続いて5年連続で9%を超えました。
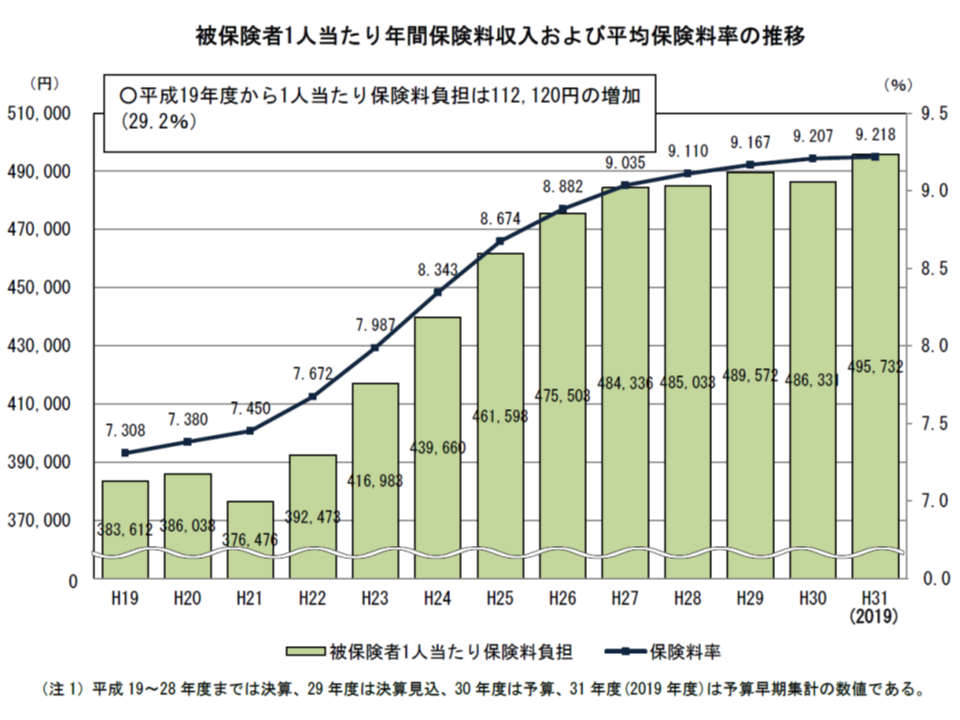
また、主に中小企業のサラリーマンとその家族が加入する「協会けんぽ」の平均保険料率(10.0%)以上の保険料率を設定している組合は302組合で、健保組合全体の22.1%となりました。保険料率が協会けんぽよりも高くなれば、事業主・被保険者にとって「健保組合に加入する、設立するメリット」がなくなります。そうなれば、【健保組合の解散】→【協会けんぽへの加入の増加】につながり、協会けんぽには多額の国費(16.4%)が投入されていることから、健保組合の解散は「国家財政を圧迫する」ことにもなります。社会保障審議会・医療保険部会などでは、「我が国の公的医療保険制度では、先進諸国に比べて保険料率が低い。医療保険財政の改善には、まず保険料率を引き上げるべきである」との指摘もありますが、保険料率アップには、こういった別の問題も含まれている点を十分に勘案する必要があるでしょう。
高齢者支援金などの負担割合、8割近くが4割以上、2割近くが5割以上
健保組合の支出の中で大きなシェアを占めるのは、法定給付費(加入者が医療機関にかかった場合の7割負担分)と支援金・納付金(後期高齢者支援金(75歳以上)・前期退職者給付金(70-74歳))の2つです。この2つを「義務的経費」として捉え、「支援金・給付金」の占める割合を健保組合ごとに見てみると、40%以上50%未満の組合が全体の62.0%(前年度から1.5ポイント増)と最も多く、次いで40%未満の20.6%(同1.7ポイント増)、50%以上60%未満の17.2%(同3.1ポイント減)、60%以上が0.2%(同0.2ポイント減)となっています。前年度と比べて、支援金などの負担割合がやや小さくなる(軽くなる)方向にシフトしてはいるものの、「50%以上の組合が17.4%、40%以上の組合が79.4%」もある状況は「歪」と言わざるを得ないでしょう。
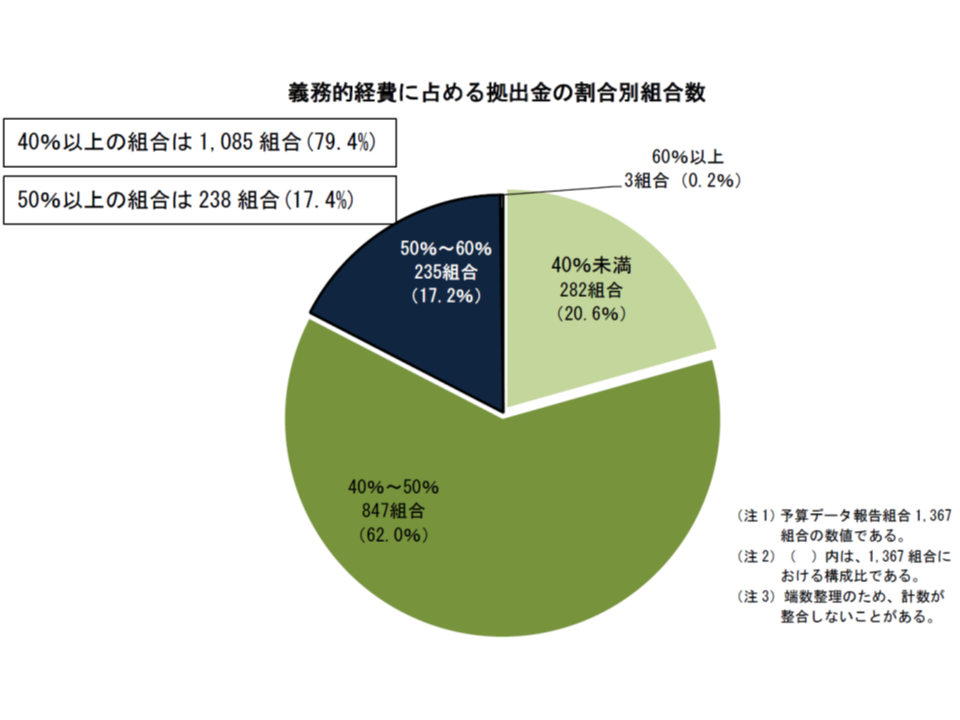
医療保険制度の理念は「医療が必要な人を、皆で支える」ことにありますから、「負担能力のある若人」が「負担能力が小さく、傷病に罹患しやすい高齢者」を支える構造そのものは当然の仕組みです。
とは言え、「自らの加入者以外の医療費への負担の方が大きい」という事態が極めて長期間継続し、これに疑問を感じる人が増えれば、「社会連帯」という医療保険制度の基盤が崩れていく可能性もあります。健保連では「75歳以上の後期高齢者についても、新規に適用される人から2割負担を導入すべき」とかねてから訴えており、こうした声も十分に勘案した制度設計を検討する必要がありそうです(関連記事はこちら)。
健保組合の平均介護保険料は年間で10万円を超え、18万円台の組合も
なお、介護保険の保険料率(2号保険料)については、全組合の平均で1.573%(前年度から0.055ポイント増加)。被保険者1人当たりの年間介護保険料は前年度から6075円・6.41%増加し、10万912円となりました。
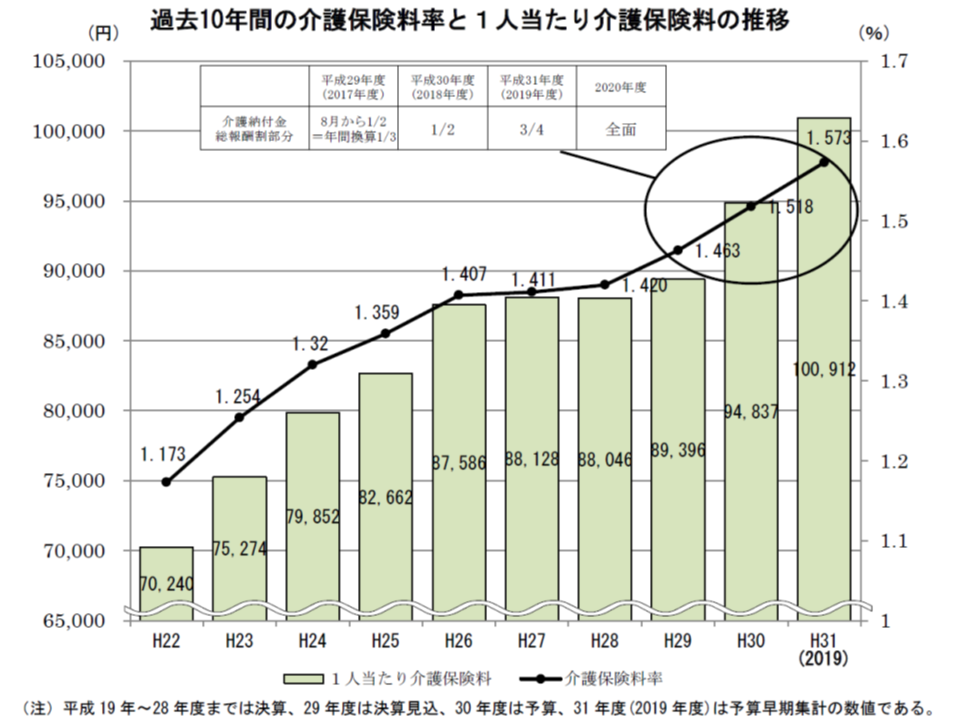
また、介護納付金における総報酬割(介護保険への支援金を、各組合の加入者数はもとより、負担能力も勘案して計算する仕組み)の拡大(2019年度は4分の3を総報酬割、2020年度から全面総報酬割)によって、1人当たりの年間介護保険料が最も高い組合では18万円台に、15万円以上の組合も11組合となっています。
現在、社会保障審議会・介護保険部会において次期介護保険制度改革(2021年度から適用)に向けた議論が進められていますが、こうした健保組合の介護負担増をどう考えるかという点も重要な視点となってきます。例えば、▼介護給付費の伸びを抑える方策▼介護保険の給付範囲を適正化する方策(軽度者は給付対象外とし、別のサービスで対応するなど)▼支え手の拡大(現在、40歳以上となっている第2号被保険者の対象年齢の引き下げなど)―などが検討される可能性があると考えられます(関連記事はこちらとこちらとこちら)。
団塊の世代が後期高齢者になり始める2022年に向け、高齢者医療改革等進めよ
こうした厳しい財政状況に加え、2022年からは、いわゆる「団塊の世代」が後期高齢者(75歳以上)になりはじめ、医療・介護ニーズが急速に増加(医療費・介護費の急増)すると見込まれます(健保連は「2022年危機」と呼ぶ)。
健保連では、▼2022年危機に正面から向き合い、早急に高齢者医療費の負担構造改革等に取り組むべき▼国民皆保険制度を維持するため、負担構造改革による現役世代の負担軽減に併せ、医療費適正化・保険給付範囲の見直しなど多岐にわたる施策を講じるべき―と提言しています。
【関連記事】
医科の入院・入院外とも家族で1人当たり医療費が高く、背景に「受診率」の高さ—健保連
感冒やアレルギー性鼻炎では「健康教育」、インフルエンザでは「予防接種」の重要性を再確認―健保連
健保組合加入者の31%は脂質に、11%は肝機能に問題があり医療機関受診が必要―健保連
健保組合の「がん医療費」は全体の11.2%と増加傾向、うち乳がん医療費が最多で14%占める―健保連
2017年度、1か月当たりの医療費最高額は血友病A患者の7915万円―健保連
肥満者は複合的な健康リスクを抱えており、血圧・血糖のリスクは高齢になるほど高まる—健保連
2018年1月、健保組合全体で後発品割合は74.1%に—健保連
2016年度は透析医療費が入院・入院外とも大きく増加、単価増が要因の1つ—健保連
統合失調症等・気分障害など、同じ疾患でも入院と入院外とで医療費の構造が全く異なる—健保連
健保組合財政は改善しているが6割が赤字、2割強が協会けんぽ以上の保険料率―2018年度健保連予算
風邪やアレルギー性鼻炎、乳幼児で受診率高く、家族の1人当たり医療費が高い―健保連
医科入院「家族で在院日数が長い」、医科入院外「家族の呼吸系疾患の医療費が高い」—健保連
健保組合加入者の5.47%は血糖、11.90%は肝機能に問題があり医療機関受診が必要―健保連
高齢になるほど血圧リスクが高まり、50歳代以降の被扶養者では脂質リスクが高い—健保連
狭心症では1日当たり医療費の高さが、脳梗塞では入院日数の長さが医療費に影響—健保連
統合失調症や気分障害は男性で、神経症性障害は女性で1人当たり医療費が高い—健保連
医科入院・入院外とも、本人より家族の1人当たり医療費が高い—健保連
健保組合の2017年度予算、全体で7割が赤字予算、赤字総額は3060億円に膨張―健保連
感冒やアレルギー性鼻炎の医療費分析、サラリーマン本人は家族に比べ「受診せず」―健保連
肥満や血圧などの健康リスク保有者、罹患疾病トップは高血圧症―健保連
がん医療費は医療費全体の1割強、うち乳がんの医療費が最多で14.5%占める―健保連調査
肥満者のほうが健康リスクが高く、その内容も複雑―健保連調査
健保組合の生活習慣病対策、特定健診実施率は72.4%、特定保健指導では15.2%にとどまる―2014年度健保連調査
気分障害患者は全体の1.76%、神経症性障害等患者は全体の1.43%―健保連の2014年度調査
特定保健指導に生活習慣病リスク軽減や肝機能改善などの効果があることを実証―健保連
特定保健指導の未受診者は医療費1.5倍、医療費適正化に効果―健保連
医療保険制度の維持に向け、給付と負担の在り方を見直し、医療費適正化を進めよ―健保連
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
国民健康保険、より高所得者な人に負担増を求めるべきか―医療保険部会
超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
骨太方針2018、「後期高齢者の自己負担2割への引き上げ」は後退―健保連
介護予防・重度化防止に向けた「地域支援事業」を各市町村でさらに推進せよ―介護保険部会
介護保険改革論議スタート、給付と負担の見直し・事業所等の大規模化・人材確保などが重要テーマ―介護保険部会
地域住民同士の互助を進め、医療・介護等の専門家の知恵も借りて「地域づくり」進めよ―厚労省・大島老健局長
「住民の集い」「互助」「専門職の知恵の出し合い」を進め、地域づくりに資する介護保険制度を構築―厚労省・大島老健局長




