長時間勤務医の健康確保の代償休息、「予定された休日の確実な確保」でも良しとすべきか―医師働き方改革推進検討会
2020.3.11.(水)
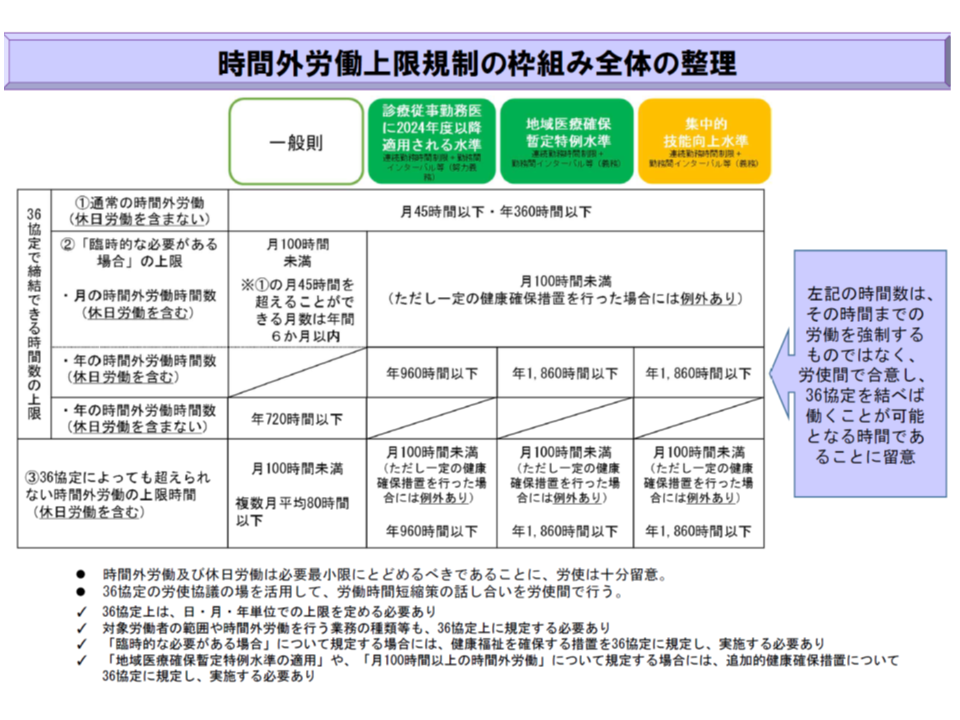
長時間労働を強いられる医師の健康を確保するために、医療機関は勤務医について「28時間までの連続勤務時間制限」「9時間以上の勤務間インターバル」などの追加的健康確保措置を講じることが必要で、これが困難な場合には「代償休息」を確保することが求められる(A水準医療機関では努力義務、B・C水準医療機関で960時間を超える時間外労働をする勤務医については義務)。
この点、医療現場の実態を踏まえ、「確実に休息を取らせる」ことを条件に、「予定されていた休日」を代償休息に算入可能としてはどうか―。
3月11日に開催された「医師の働き方改革の推進に関する検討会」(以下、今検討会)に、厚生労働省からこういった考え方が示されました。

3月11日に開催された、「第7回 医師の働き方改革の推進に関する検討会」
明確な反対意見は出なかったものの、「望ましい姿とは言えない」と強調する構成員もおり、厚労省でさらに検討を深めていきます。
なお、近く「新10万人調査」の結果(集計・分析中)が報告されると見られ、意見とりまとめもそう遠くない将来に行われそうです(検討会のこれまでの議論に関する記事はこちらとこちらとこちらとこちらとこちらとこちらとこちらと こちら)。
目次
「確実な休日の確保」の代償休息への算入、「望ましい姿でない」との声も
ただし、一般則と比べて「多くの医師が長時間労働に携わらなければならない」状況そのものは変わっておらず、医療機関の管理者は次のような追加的健康確保措置を講じなければなりません。
【追加的健康確保措置】
長時間労働に携わる医師の健康・生命を維持するために、次のような措置を各医療機関に義務付け、毎年の立入検査で履行を担保する
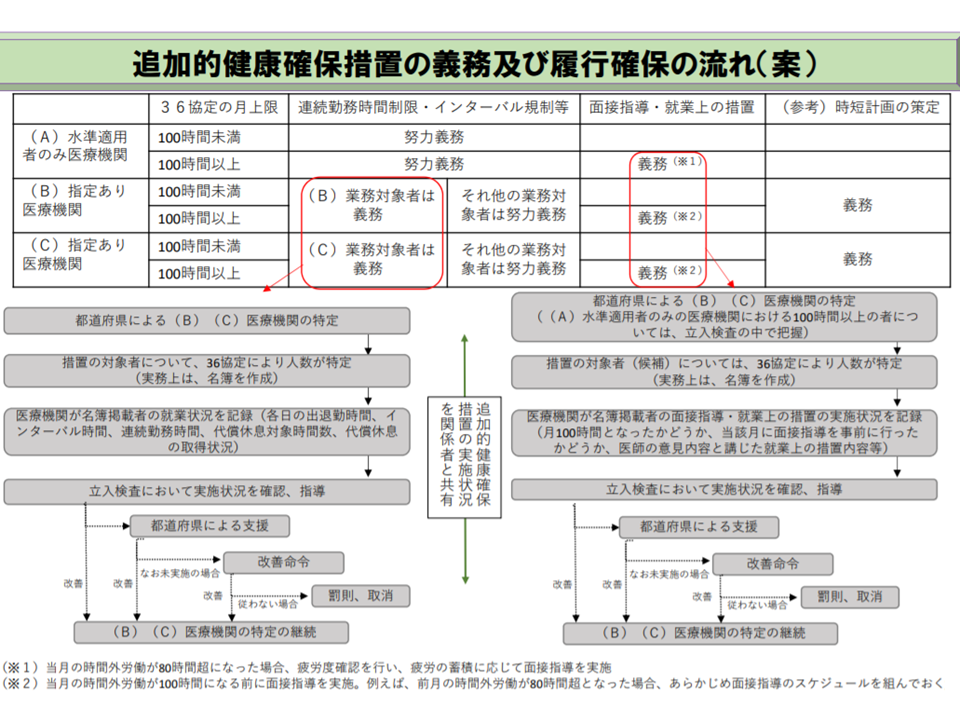
(1)追加的健康確保措置1:B水準・C水準医療機関で月960時間を超える時間外労働を行う勤務医について「28時間までの連続勤務時間制限」「9時間以上の勤務間インターバル」「代償休息」を義務とし、A水準医療機関の勤務医、およびB・C水準医療機関で月960時間までの時間外労働となる勤務医ではこれらを努力義務とする
(2)追加的健康確保措置2:月の時間外労働が100時間以上となる勤務医については産業医等が「面接指導」を行い、必要に応じて就業上の措置を行うことを義務とする(前月の労働が80時間を超えた場合、翌月に100時間以上となることを見越して面接指導の準備等を行う)
追加的健康確保措置の流れ(医師働き方改革推進検討会4 191226)
このうち(1)の追加的健康確保措置1は「長時間労働で蓄積した疲労からの確実な回復」を担保することを目的としており、「28時間までの連続勤務時間制限」「9時間以上の勤務間インターバル」の確保が原則となります。もっとも、例えば予定手術であっても時間が延びることは珍しくなく、「28時間の連続勤務時間制限」の硬直的な運用は医療現場では困難です。このため例外的に「事後の代償休息」が認められており、「代償休息を生じさせる勤務(例えば28時間を超過する連続勤務など)が発生した日の属する月の翌月末までに取得させる」方向が固められています。
この点、「連続勤務時間制限」や「代償休息」などには次のような課題があります。
▼勤務医Aが代償休息を取得するとなれば、勤務医Aの抜けた穴を別の医師が埋める必要が出てくるため、当該医療現場においてシフトそのものを組み直す必要性が出てくる
▼勤務医の多くは「複数の医療機関で勤務する」ケースが多く、これを確実に把握して追加的健康確保措置1(連続勤務時間制限や代償休息など)につなげることが難しい
まず、前者の「シフト見直し」は、複数医療機関勤務だけでなく、単一医療機関勤務でも生じる問題です。さらに、突発的な事態はどの勤務医でも生じうるため、勤務医Aに関するシフトを組み直し、次に勤務医Bに関するシフトを組み直し・・・という具合に、医療現場は回らなくなってしまう事態も生じえます。
この点を踏まえて厚労省は代償休息について、新たに「予定されていた休日についても、代償休息として算入できる」こととしてはどうか、との考えを示しました。▼代償休息の趣旨が「確実な休息の確保」にある▼勤務医の多くが「予定されていた休日」であっても、現実的には医療機関で何らか勤務をしていたり、緊急の呼び出しを受けたりしているが、「代償休息」とすることで「確実な休息」を確保できるようになる―という点を考慮した提案です。
この提案に明確な反対意見こそ出ていませんが、「追加的健康確保措置1は連続勤務時間制限・勤務時間インターバル確保が本来の姿であり、代償休息はこれを補完する例外的なものだ。ここに『予定された休日』を加えるとなれば、『代償休息を確保しない』ことと同じになってしまうのではないか」(仁平章構成員:日本労働組合総連合会総合政策推進局長)、「『予定された休日』を代償休息に算入することは解釈としては可能であろうが、『望ましい姿』とは言えない」(水島郁子構成員:大阪大学大学院高等司法研究科教授)、「複数医療機関勤務の場合には仕方なかろうが、単一医療機関勤務の場合には算入は好ましくないのではないか」(島田陽一構成員:早稲田大学法学部教授)といった慎重意見が示されています。
厚労省では、構成員の意見を踏まえてさらに検討していく考えを示しており、「予定された休日の、代償休息への算入」が認められるか否か、今後の議論の行方を見守る必要があります。
複数医療機関勤務の場合、医師側の自己申告をもとに労働時間を把握してはどうか
また、後者の「複数医療機関勤務」のケースについて、大前提として「労働時間を通算する」ことが再確認されています。X医療機関で900時間、Y医療機関で900時間の時間外労働を行っている場合、「それぞれ960時間以内であるので、それぞれがA水準で良い(例えば健康確保措置が義務とならない)」などということはあり得ないのです。
この大前提を踏まえて、(A)勤務時間を誰がどのように把握すればよいのか(B)追加的健康確保措置(連続勤務時間制限や代償休息など)は誰が実施するのか―という疑問が生じるのです。
このうち(A)の労働時間把握について厚労省は、今般「勤務医の自己申告をベースとしてはどうか」との考えを示しました。具体的には以下のとおりです。
【追加的健康確保措置2(面接指導、就業上の措置等)について】
▽当初は「1か月当たりの時間外労働が100時間以下」と見込まれたが、月の途中で「兼業・副業先も含めて100時間超となる」見込みとなった場合には、医師から医療機関へ報告してもらう(1か月当たりの時間外労働が100時間超となることが見込まれる場合には、「面接指導日程をあらかじめ組む」ことで、日々の労働時間の通算管理を不要とする方向で検討中)
▽1か月当たりの時間外労働が155時間超になる場合には「労働時間短縮措置」をとることになるため、月に1度、勤務医本人から「副業・兼業先の労働時間」を自己申告してもらう(通算して155時間超となる場合には、翌月に「労働時間短縮措置」を講じる)
【追加的健康確保措置1(連続勤務時間制限、勤務間インターバル、代償休息)について】
▽副業・兼業先も含めて「連続勤務時間制限」「勤務間インターバル」が守れるようなシフトを組むことが原則
▽医療機関の負担を考慮し、「連続勤務時間制限」「勤務間インターバル確保」できない場合には、▼勤務医本人が超過時間などを管理する(代償休息がある場合には、その分を勤務医が除外して管理) → ▼超過時間などの合計を医療機関に報告する → ▼医療機関が報告をもとに「翌月末までに代償休息を取得できる」ようなシフトを組む
このように「自己申告をベース」とした労働時間管理を行うためには、医療機関が勤務医全員に対して「きちんと自己申告するように」と周知徹底することが必要です。
この点について山本修一構成員(千葉大学医学部附属病院院長)は、「兼業・副業については、医局等が管理している『オモテ』のものと、個人間の繋がりによる『ウラ』のものとがあり、後者(裏の兼業・副業)を医療機関が把握・管理することは難しい。自己申告で把握することはやむを得ないと思うが、現場が混乱するのではないか」との懸念を示しています。突如、「すみません、実はX医療機関で当直のアルバイトをしており、それを加えると今月は155時間を超えますので、来月は時間短縮でお願いします」などの申告が勤務医からなされた場合、確かに医療現場は混乱してしまうことでしょう。関連して森正樹構成員(日本医学会副会長、九州大学大学院消化器・総合外科教授)は「外科では『予定手術が伸びてしまい、自分が行く予定であっ当直アルバイトに、代わりの医局員に行ってもらう』といったケースが決して珍しくない。こういった突発的な状況も踏まえて検討していく必要がある」と強調しました。医療機関側が複数医療機関勤務を把握していても「突発的な事態」が生じる(しかも少なくない)のです。
こうした懸念等も受けて、森本正宏構成員(全日本自治団体労働組合総合労働局長)は「突発的な勤務時間延長等に対応するためには、勤務医からの報告は月1回では足りないのでないか」とも指摘しています。
お浚いになりますが、医療機関には「追加的健康確保措置の実施」が義務付けられます。多くの勤務医が複数医療機関勤務を行っている状況に鑑みれば、適切にこの義務を履行するためには「勤務医の各医療機関における労働時間を適正に把握する」ことが求められると言えます。ただし、勤務医が内緒で他医療機関でのアルバイトをしている場合や、自己申告を怠った場合(過少申告も含む)などに医療機関に責任を問うことは酷でしょう。多くの構成員は「さらなる議論の深掘りが必要」との考えを示しています。
なお単一医療機関勤務の場合には、勤務医の自己申告ではなく、「医療機関が勤務医の労働時間を確実に把握し、追加的健康確保措置を実施する」ことになる点に留意が必要です。
常勤医療機関で「追加的健康確保措置」を実施するなど、医療現場での調整を
また、自己申告をベースに複数医療機関の労働時間を把握したとして、(B)の「連続勤務時間制限や代償休息などを、どの医療機関が実施するのか」も重要な論点です(これらの実施はB・C水準医療機関では義務となり、怠れば罰則が科せられる可能性もある)。
この点について厚労省は今般、面接指導(上述の追加的健康確保措置2)の原則(「常勤・非常勤の組み合わせで複数医療機関に勤務する場合には、常勤の医療機関が実施する」など)を踏まえつつ「各医療機関で調整する」こととしてはどうかと提案しました。一律に決めることは困難ですが、現実的には、いわゆる「主務」(常勤等)の医療機関が実施することになるでしょう。
厚生労働省では複数の大学病院(勤務医の労働時間が長い診療科を主な対象)において「医師の働き方改革が地域医療に与える影響」(例えば、関連病院からの医師引き揚げの状況、複数医療機関勤務の状況、突発的な事態の状況(連続勤務時間制限を守れなくなる))に関する調査を行っています。近く、その結果が検討会に報告される見込みで、それも踏まえた「複数医療機関勤務における追加的健康確保措置」などの詰めの議論が行われます。
なお、こうした追加的健康確保措置等に関連して岡留健一郎構成員(日本病院会副会長)は、「災害などの緊急時には医療機関の義務を緩和する方向で検討する必要がある」と指摘。厚労省も「医事法制の中で、緩和規定を盛り込んでいく」(労働基準法にはすでに緩和規定があり、同様になる見込み)考えを示しています。
面接指導等を行う「産業医」の負担軽減も考慮すべき
このほか、検討会では例えば次のような点も明らかにされてきました。
▽追加的健康確保措置2の面接指導等について、産業医だけでは困難なために、一定の研修を受けた医師も可能とするが、「面接の結果」等は産業医から報告することが望ましい(面接指導実施医が産業医に報告することが前提となる)
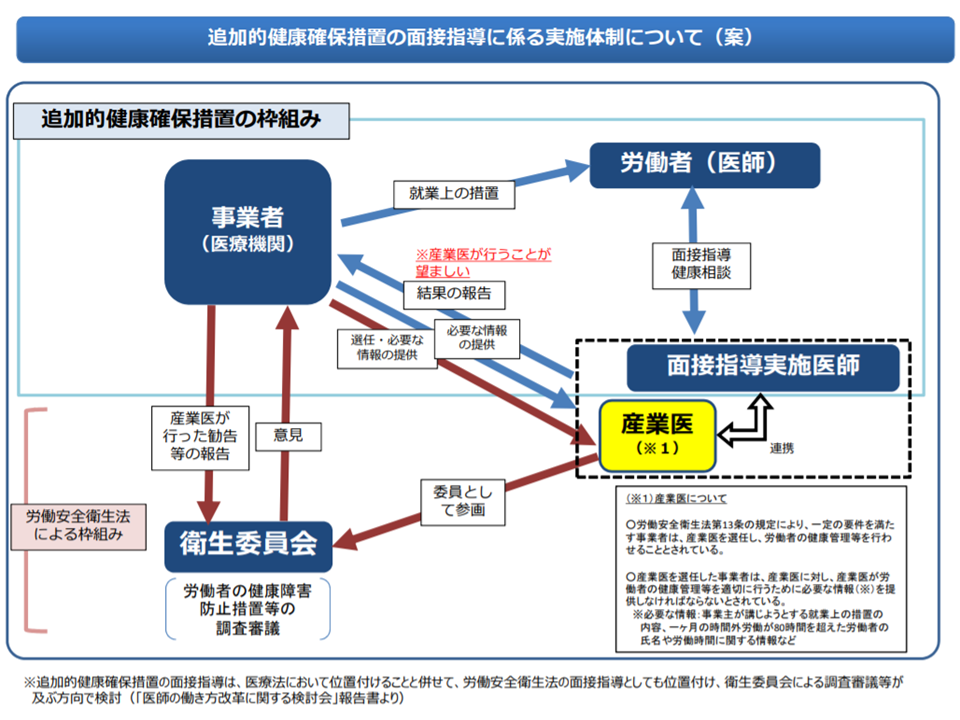
追加的健康確保措置2の「面接指導」の実施体制イメージ(医師働き方改革推進検討会1 200311)
▽B・C水準を目指す医療機関が作成した「医師勤務時間短縮計画」の審査を行う「評価機能」について、既存の法人を対象に指定を行うこととし、次回会合で「どのような法人が想定されるのか」を示す
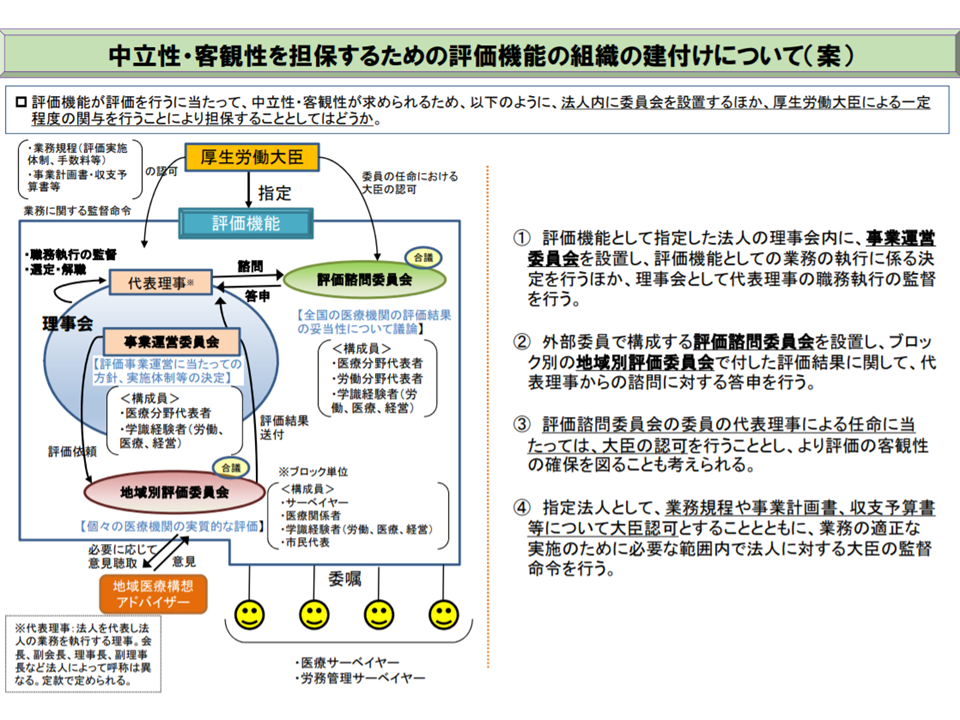
医師労働時間短縮計画の審査等を行う「評価機能」の組織イメージ(医師働き方改革推進検討会2 200311)
うち前者については「面接指導等にどの程度の時間が必要で、面接指導を担当する医師がどの程度必要となるのかを精緻に推計すべき」(今村聡構成員:日本医師会副会長)、「産業医の負担が過重になれば、なり手の少ない産業医がさらに減少してしまう」(鈴木幸雄構成員:横浜市立大学産婦人科・横浜市医療局、山本委員)などの意見が複数出されています。
【関連記事】
B・C水準指定の枠組みほぼ固まるが、医療現場の不安など踏まえ「年内決着」を延期―医師働き方改革推進検討会
医師の兼業・副業で労働時間は当然「通算」、面接指導等の健康確保措置は主務病院が担当―医師働き方改革推進検討会
B・C指定に向け、医師労働時間短縮状況を「社労士と医師等」チームが書面・訪問で審査―医師働き方改革推進検討会
高度技能習得や研修医等向けのC水準、「技能獲得のため長時間労働認めよ」との医師の希望が起点―医師働き方改革推進検討会(2)
地域医療確保に必要なB水準病院、機能や時短計画、健康確保措置など7要件クリアで都道府県が指定―医師働き方改革推進検討会(1)
2021年度中に医療機関で「医師労働時間短縮計画」を作成、2022年度から審査―医師働き方改革推進検討会(2)
長時間勤務で疲弊した医師を科学的手法で抽出、産業医面接・就業上の措置につなげる―医師働き方改革推進検討会(1)
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
医師の時間外労働上限、医療現場が「遵守できる」と感じる基準でなければ実効性なし―医師働き方改革検討会
研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)
研修医や専攻医、高度技能の取得希望医師、最長1860時間までの時間外労働を認めてはどうか―医師働き方改革検討会(2)
救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)
業務移管など「勤務医の労働時間短縮策」、実施に向けた検討に着手せよ―厚労省
医師の労働時間規制、働き方を変える方向で議論深める―医師働き方改革検討会(2)
勤務医の負担軽減目指し、業務移管など緊急に進めよ―医師働き方改革検討会(1)
タスク・シフティングは段階的に進める方向で議論―医師働き方改革検討会
医師の勤務実態を精緻に調べ、業務効率化方策を検討―医師働き方改革検討会
罰則付き時間外労働規制、応召義務踏まえた「医師の特例」論議スタート—医師働き方改革検討会
医師への時間外労働規制適用に向けて検討開始、診療報酬での対応も視野に—厚労省
医師も「罰則付き時間外労働の上限規制」の対象とするが、医療の特殊性も検討―働き方改革
地域医療構想・医師偏在対策・医師働き方改革は「実行する」段階、医療現場の十分な支援を―厚労省・吉田医政局長
放射線技師に静脈路確保など認める法令改正、メディカル・スタッフが現に実施可能な業務の移管推進―医師働き方改革タスクシフト推進検討会
技師・技士による検査や医薬品投与のための静脈路確保など認めてはどうか―医師働き方改革タスクシフト推進検討会
医師から他職種へのタスク・シフティング、教育研修や実技認定などで安全性を確保―医師働き方改革タスクシフト推進検討会
医師から他職種へのタスク・シフティング、「B・C水準指定の枠組み」に位置付けて推進―医師働き方改革タスクシフト推進検討会
診療放射線技師による造影剤注入や臨床検査技師による直腸機能検査など、安全性をどう確保すべきか―医師働き方改革タスクシフト推進検討会
医師から他職種へのタスク・シフティング、「業務縮減効果大きく、実現しやすい」業務から検討―医師働き方改革タスクシフト推進検討会
現行制度の整理・明確化を行うだけでも、医師から他職種へのタスク・シフティングが相当進む―厚労省ヒアリング
医師から他職種へのタスク・シフティング、特定行為研修推進等で医療の質担保を―厚労省ヒアリング
フィジシャン・アシスタント(PA)等、医師会は新職種創設に反対するも、脳外科の現場医師などは「歓迎」―厚労省
薬剤師・看護師・技師・医師事務作業補助者・救急救命士へのタスク・シフティング進めよ―四病協
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
地方勤務の意思ある医師、20代では2-4年を希望するが、30代以降は10年以上の希望が増える—厚労省