ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
2021.10.7.(木)
ICU用の重症度、医療・看護必要度において「B項目」が相応しいのかを検討する必要がある。ただし、B項目を看護必要度から除外したとしても、患者のADL・介助の有無をB項目評価票を用いて継続測定することが重要ではないか―。
救命救急入院料1・3については、HCU用の看護必要度評価票を用いることが妥当なのではないか―。
ICUの「バイオクリーンルーム要件」について、学会指針が見直されたことも踏まえた検討を行ってはどうか―。
10月1日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(入院医療分科会)では、こういった議論も行われています。

10月1日に開催された「令和3年度 第8回 入院医療等の調査・評価分科会」
目次
ICU用の看護必要度、B項目廃止を求める声もあるが、「ADL評価の継続」求める意見も
10月1日の入院医療分科会では、▼委員意見を踏まえた、これまでの議論(2020年度調査のデータに基づく)の深掘り▼2021年度調査結果速報▼作業グループ(入院医療分科会の下部組織、看護必要度などの入院医療評価指標の見直しや、DPC制度改善などを非公開で検討)の最終報告―を主な議題としています。本稿では、作業グループ最終報告や2021年度調査結果速報などの中から「特定集中治療室管理料等」に焦点を合わせてみます。
【これまでの2022年度改定関連記事】
◆入院医療の総論に関する記事はこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちら
◆ICU等に関する記事はこちら
◆地域包括ケア病棟に関する記事はこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちら
◆入退院支援の促進に関する記事はこちら
◆救急医療管理加算に関する記事はこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちら
◆在宅医療・訪問看護に関する記事はこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆調剤に関する記事はこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
特定集中治療室管理料等については、これまでに次のような論点が浮上しています(関連記事はこちら)。
(1)評価指標(重症度、医療・看護必要度(以下、看護必要度)やSOFAスコアなど)をどう考えるか
(2)算定日数上限をどう考えるか
(3)救命救急入院料における看護必要度をどう考えるか
(4)設備要件をどう考えるか
(5)スタッフ配置要件をどう考えるか
まず(1)では、「現行の看護必要度評価票では、高度急性期入院医療が真に必要な患者を十分にピックアップできていないのではないか」という問題意識が浮上しています。その一環として、患者のADLや介助の有無を見る「B項目」について「高度急性期医療の評価では必要であろうか」という考えが浮上してきています。例えば、一般病棟と異なり「衣服の着脱」介助などの機会はICU等では少なくなるでしょう。また、中心静脈栄養などを施している患者が少なくなく、ICU等では「食事の介助」をする機会も少なくなるでしょう。牧野憲一委員(日本病院会常任理事、旭川赤十字病院院長)は「B項目そのものが、ICU等の評価指標に向いていない」と改めて指摘しています。
また、データに基づいて入院医療の評価指標(看護必要度もその1つ)の在り方を検討している作業グループ(非公開)では「ICU等でも早期のリハビリ介入等が有用であるとのエビデンスを踏まえて、患者の状態を改善させる取り組みが進められている。一方、B項目が看護必要度の中に組み込まれているために、負のインセンティブになっていないか」という問題意識も出ているようです。
早期の栄養やリハビリ介入が「ICUからの早期退室」はもちろん、在院日数の短縮に大きな効果を及ぼしているとの研究結果を踏まえて、【早期離床・リハビリテーション加算】(1日500点、14日まで)、【早期栄養介入管理加算】(1日400点、7日まで)が設けられています。いずれもADL改善を促すものです。その一方で、ADLが低いままのほうが、看護必要度のB項目を満たしやすくなるのも事実で、両者は「別々の方向を向いているのではないか」と考えることもできるのです(これは一般病棟などでも同じ構造である)。
こうした点を考慮すれば「B項目について、看護必要度の評価票から削除する」という方向が見えてきそうです。この点について秋山智弥委員(日本看護協会副会長、名古屋大学医学部附属病院卒後臨床研修・キャリア形成支援センター教授)は「B項目を廃止し、A項目のみでICU患者を評価するという考え方も確かにある。ただし、患者の心身状態、看護職員の指示が伝わるかなどは継続してB項目測定を行い、見ていく必要があるのではないか」との考えを示しています。高度急性期(ICU)→急性期(一般病棟)と患者が回復していく中で、ADL改善状況を統一指標(看護必要度のB項目)で測定・評価していくことの重要性を説く意見ですが、「現場の測定負担」面も考慮する必要があるでしょう。
今後、中医協で「ICU用の看護必要度をどう見直すか」という議論につながっていきます。なお、一般病棟用の看護必要度見直し論議も進んでおり、その行方(例えば「心電図モニター管理」を除外するのか、など)が、ICU用の看護必要度にどう跳ね返るのかという点にも注目が集まります。
また(2)の算定日数上限については、ECMO(体外式心肺補助)装着患者や臓器移植後患者では長期間のICU管理が必要になっている診療実態を踏まえて「算定日数上限」の見直し(延長)を検討してはどうかという議論が行われてきています。
救命救急入院料1・3、4対1看護である点も踏まえ看護必要度評価票を見直してはどうか
あわせて(3)として、救命救急入院料における「看護必要度」も論点の1つに浮上しています。現在、救命救急入院料を届け出るためには「ICU用の看護必要度」で全患者の状態を測定することが必要です。
しかし、救命救急入院料の2・4はICU(特定集中治療室管理料)と同じ「2対1看護」が求められますが、救命救急入院料の1・3はHCU(ハイケアユニット入院医療管理料)と同じ「4対1看護」となっています。
この点、厚労省が救命救急入院料1・3について「ICU用の看護必要度」と「HCU用の看護必要度」を用いて、それぞれ該当患者割合を試算したところ、ICU用では▼入院料1:22.9%▼入院料3:31.9%―、HCU用では▼入院料1:47.1%▼入院料3:55.8%―となることが報告されました。この数値を踏まえた正面からの議論は行われませんでしたが、今後、中医協において「救命救急入院料1・3はHCUと同じ看護配置(4対1以上)である」「HCU用の看護必要度を用いると、入室患者の半数程度が基準をクリアする」という点を踏まえた検討が行われることになりそうです。
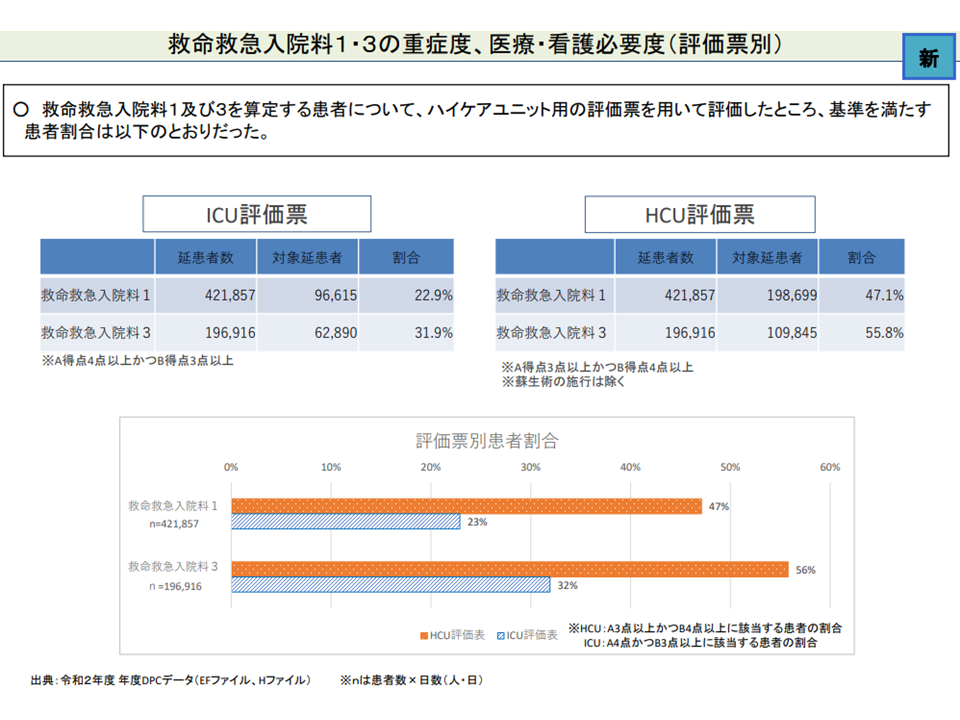
救命救急入院料1・3における看護必要度の試算結果(入院医療分科会(4)1 211001)
学会指針の見直しを踏まえて、ICUの「バイオクリーンルーム」要件見直しを検討へ
特定集中治療室管理料の施設基準を見ると、「原則として、当該治療室内はバイオクリーンルームであること」が求められています。従前、日本集中治療医学会が、「集中治療部設置のための指針」の中で「易感染性患者を収容すること、感染の機会が多いことを考慮し、ISO(国際標準化機構)基準によるクラス7、NASA基準によるクラス1万-10万程度の清浄空気が供給される」旨を推奨していたことと合致する内容です。
しかし、今般、日本集中治療医学会が、「病棟内の空気清浄度向上でICU内の感染症発生頻度が減少する」という直接的な証拠がないことを踏まえて指針を次のように見直しました。
▽「集中治療部設置のための指針」の中で「易感染性患者を収容すること、感染の機会が多いことを考慮し、ISO(国際標準化機構)基準によるクラス7、NASA基準によるクラス1万-10万程度の清浄空気が供給される」旨の推奨を削除する
↓
▽「▼HEPAフィルター設置により手術室同等の空気清浄度を保つ個室▼空気感染症にも対応可能な陰圧個室―を『ユニット内に適正数』配備することが望ましい」旨に改める

日本集中治療医学会の指針見直し概要(入院医療分科会(4)2 211001)
そこで、(4)のように設備要件、端的に「バイオクリーンルーム要件」を学会指針に合わせて見直すべきか、という論点が浮上してきたのです。
日本集中治療医学会の調査では、新興感染症等に備え、すでに多くのICUで陽陰圧個室・陰圧個室・陽圧個室管理ができるようになっていることが示されており、施設基準見直しによる現場負担は限られたものとなりそうです。
この点も、今後、中医協で議論されることになるでしょう。
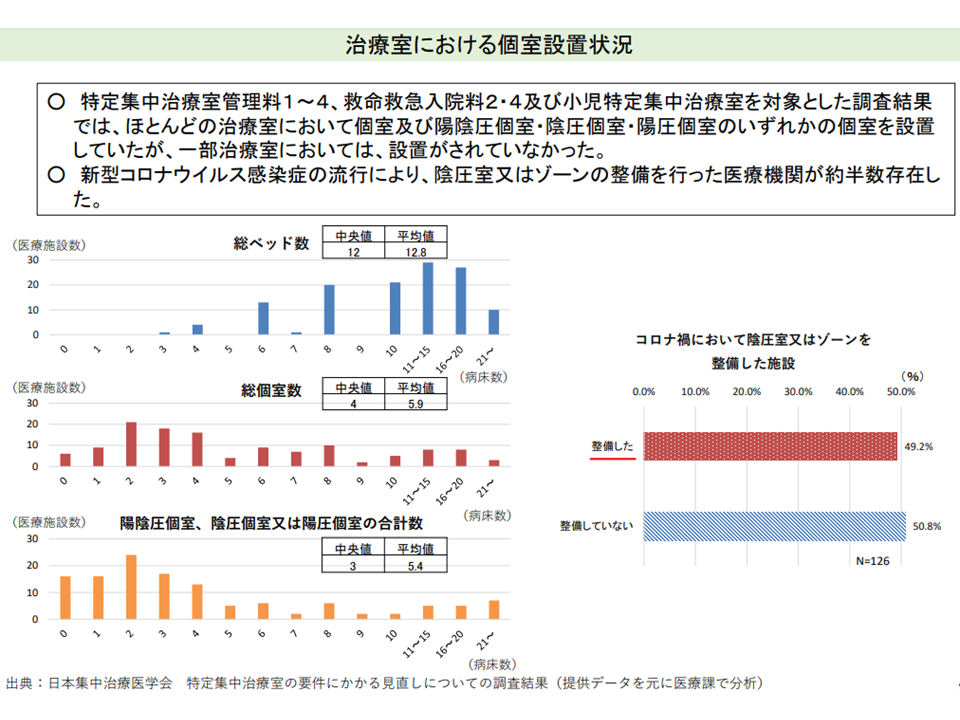
ICUにおける「陰圧個室」等の設置状況(入院医療分科会(4)3 211001)
適切な研修を修了した看護師の配置時間、30時間を超えるユニットが多数派
また(5)は、ICUへの配置が求められている▼臨床工学技士(常時、配置)▼適切な研修を修了した看護師(週20時間以上配置)―の状況を確認し、「見直しの必要はないか」と言う論点です。
後者の「適切な研修を修了した看護師」の配置時間を見ると、▼特定集中治療室管理料1では平均36.6時間▼管理料2では同じく35.7時間▼管理料3では同じく25.7時間▼管理料4では同じく31.5時間―となり、「30時間を超える配置」が多いことが分かります。ここからは「配置時間基準(現在は20時間以上)の引き上げ」が検討される可能性もありそうです。
ただし、「適切な研修を修了した看護師」数には限りもあり、すぐさま対応できない病院も出てくるでしょう。その場合には、必要な経過措置を設けることになるでしょう。
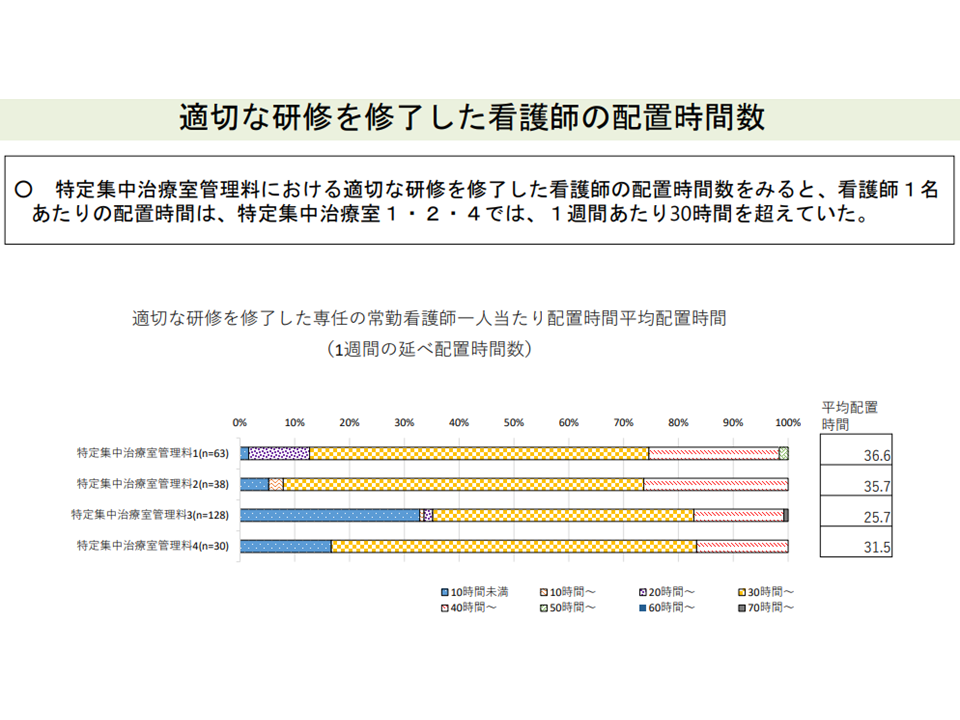
ICUにおける「適切な研修を修了した看護師」の配置時間数(入院医療分科会(4)4 211001)
なお秋山委員は「多くのICUにおいて、施設基準に盛り込まれてないにもかかわらず、適切な研修を修了した看護師を『専任』で配置している」として、診療報酬上の評価を求めています。医療の質向上につながるのでは、専任配置によるコスト増を診療報酬で手当てすることも妥当と考えられ、今後の中医協論議に期待が集まります。
【関連記事】
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)





