急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
2021.10.7.(木)
地域包括ケア病棟の入棟患者について、「自院の急性期病棟から入棟した患者」(post acute患者)と「自宅等から入棟した患者」(suc acute患者)とを比較すると、前者は後者に比べて状態が安定し、医療資源投入量も少ないことが分かった―。
また、当然ながら、、「自院の急性期病棟から入棟した患者」(post acute患者)を多く受けれる地域包括ケア病棟では、「自宅等から入棟した患者」(suc acute患者)を多く受ける地域包括ケア病棟に比べて、患者の状態が安定し、医療資源投入量も少ない―。
10月1日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(入院医療分科会)では、こういったデータが示されました。「機能・患者状態に応じた評価」の強い根拠になるデータですが、「コロナ禍での見直しは控えるべき」との指摘もあります。

10月1日に開催された「令和3年度 第8回 入院医療等の調査・評価分科会」
目次
post acute患者は、sub acute患者に比べて状態が安定し、医療資源投入量も少ない
2022年度の次期診療報酬改定論議が進んでいます。Gem Medでお伝えしているとおり、10月1日の入院医療分科会では、膨大なデータをもとに入院医療改革論議を深めました。本稿ではその中から「地域包括ケア病棟」に焦点を合わせてみます。
【これまでの2022年度改定関連記事】
◆入院医療の総論に関する記事はこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちら
◆ICU等に関する記事はこちらとこちら
◆地域包括ケア病棟に関する記事はこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちら
◆入退院支援の促進に関する記事はこちら
◆救急医療管理加算に関する記事はこちらとこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちら
◆在宅医療・訪問看護に関する記事はこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆調剤に関する記事はこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
地域包括ケア病棟は、2014年度の診療報酬改定で「亜急性期入院料管理料」の問題点を解消するために、創設されました。(1)急性期後(post acute)患者を受け入れる(2)自宅等からの軽度急性期(sub acute)患者を受け入れる(3)(1)(2)の患者の在宅復帰を目指す—という3つの機能を併せ持つことが求められています。
しかし、従前より一部機能(とりわけ(1)の自院の急性期後(post acute)患者受け入れ機能)に偏った病棟があることが問題視されています。
急性期一般1(旧7対1)を届け出るためには、「一般病棟用の重症度、医療・看護必要度」(以下、看護必要度)を満たす患者割合が一定以上(2022年度改定後は、評価票を用いる看護必要度Iで31%以上、DPCのEF統合ファイルを用いる看護必要度IIで29%以上)などの施設基準を満たさなければいけません。この施設基準をクリアするために、「自院の急性期病棟の一部を地域包括ケア病棟に転換し、看護必要度を満たさなくなった患者をそこに転棟させる」ことが行われています。これ自体には何らの問題もありませんが、「度が過ぎる」ケースが少なからずあります。
そこで2020年度の前回診療報酬改定では、許可病床数400床以上の病院に設置した地域包括ケア病棟について、入棟患者に占める「自院の一般病棟から転棟した患者」割合が6割以上の場合には入院料を10%減額するという厳しい仕組みが設けられました。

地域包括ケア病棟の見直しの概要(2020年度改定告示・通知(7)1 200305)
しかし、7月8日の入院医療分科会には、2020年度改定で上記の仕組みを導入した後も「自院の一般病棟から転棟した患者割合が著しく高い」病院がなお存在する(中には100%と言う病院)ことが確認されました。「減額されてもなお、急性期一般1維持のために、自院のpost acute患者を自院の地域包括ケア病棟に移す必要がある」と考えている病院が少なからず存在することが伺えます。
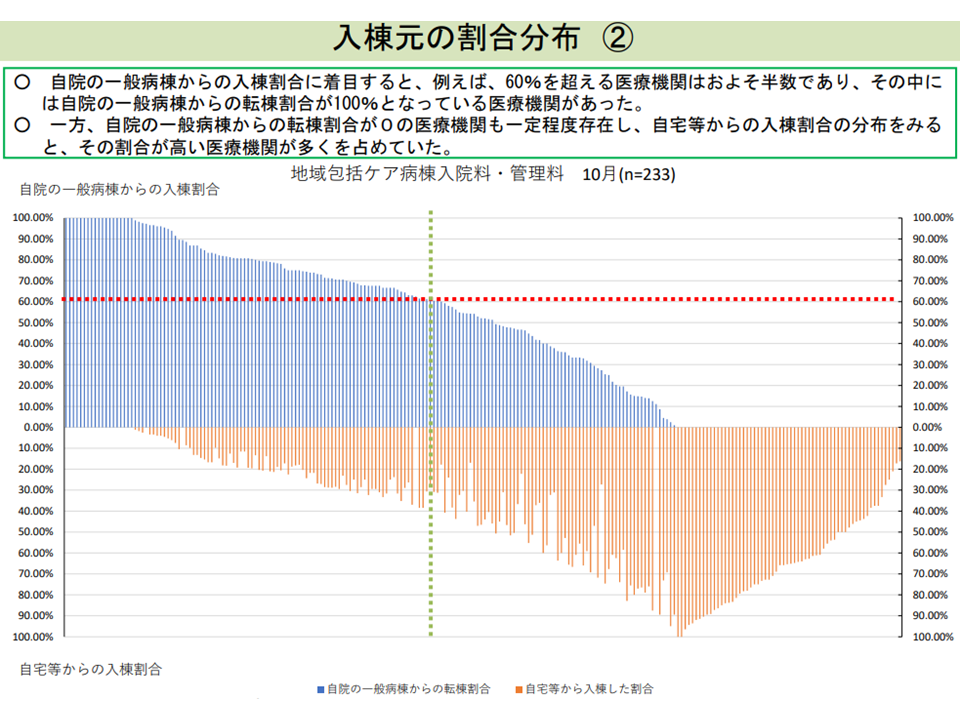
地域包括ケア病棟の半数で「自院の急性期病棟からの転棟患者が6割以上」となっている(入院医療分科会(1)1 210708)
さらに今般、次のような深掘りした分析結果が示されています。
▽「自院の一般病棟からの転棟割合が高い病棟」は自宅等から入棟した割合が低いが、「他院の一般病棟からの転棟割合が高い病棟」は自宅等から入棟した割合が高い(「自院のpost acute患者割合」が高い病棟は、やはり(1)の機能に偏っている)
▽「一般病棟から入棟した患者」は、「自宅等・その他から入棟した患者」に比べて状態が安定しており、医師による診察の頻度が低く、医療資源投入量も少ない(post acute患者への医療必要度 < sub acute患者への医療必要度)
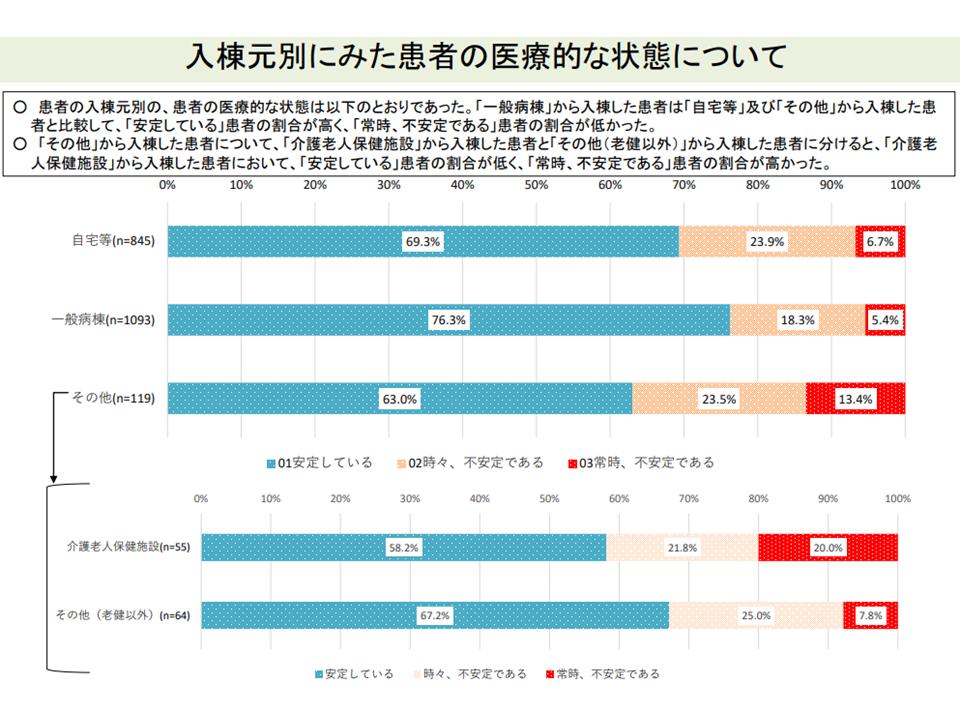
一般病棟からのpost acute患者では、自宅等からのsub acute患者に比べて患者状態が安定している(入院医療分科会(6)1 211001)
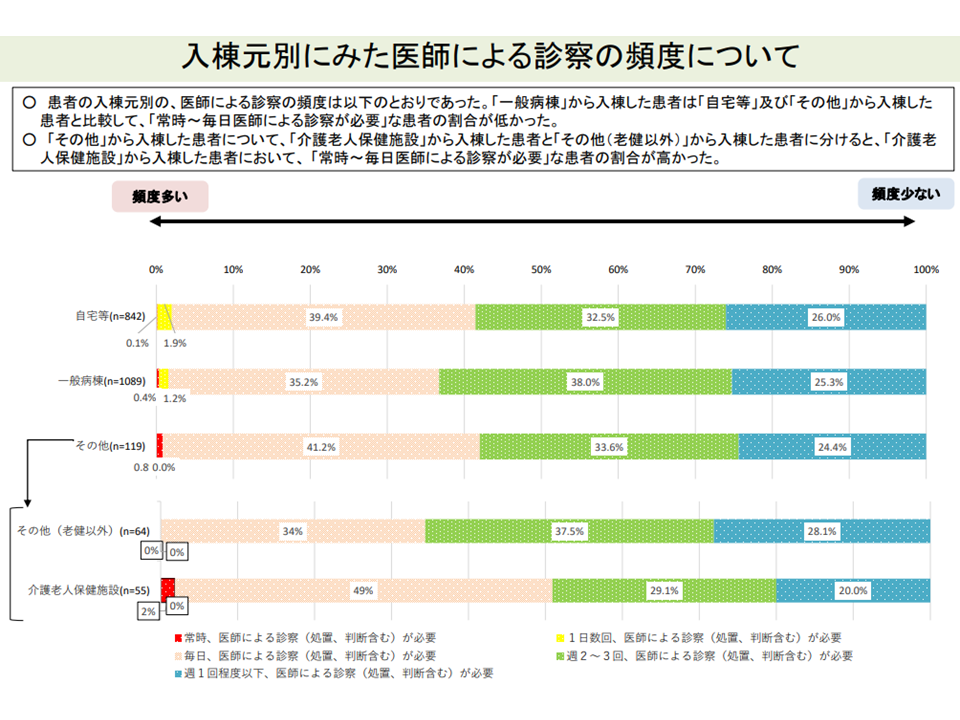
一般病棟からのpost acute患者では、自宅等からのsub acute患者に比べて医師の診察の頻度が少ない(入院医療分科会(6)2 211001)
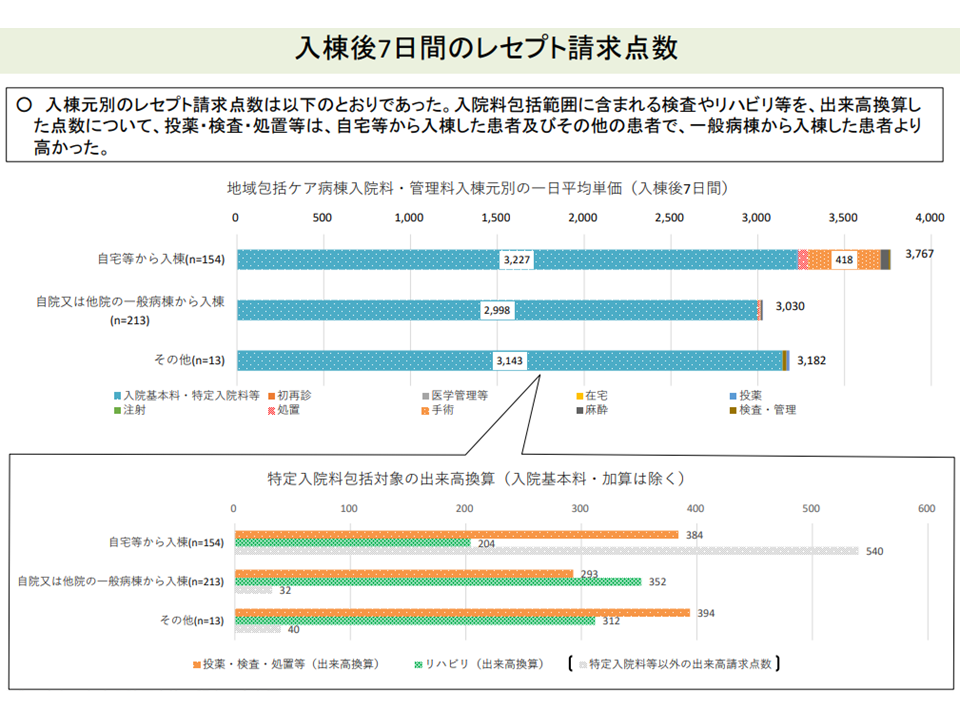
一般病棟からのpost acute患者では、自宅等からのsub acute患者に比べて医療資源投入量が少ない(入院医療分科会(6)3 211001)
自院のpost acute患者割合の高い病棟、入院患者の状態は安定し、医療資源投入量も少ない
さらに、「自院の一般病棟からの入棟割合が8割以上の病棟」と「自宅等からの入棟割合が8割以上の病棟」とを比較したところ、次のような状況も明らかとなりました。
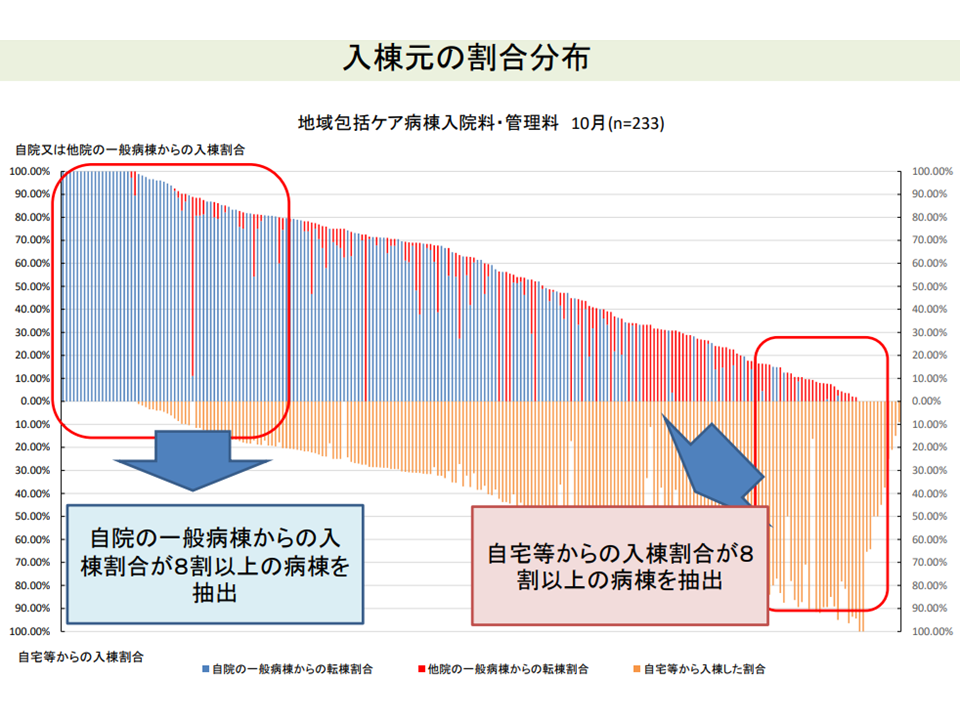
自院のpost acute患者割合の高い病棟と、自宅等からのsub acute患者割合の高い病棟との比較を行う(入院医療分科会(6)4 211001)
▽「自院の一般病棟からの入棟割合が8割以上の病棟」では、「状態が安定している」患者割合が高く、「常時不安定」な患者割合が低い
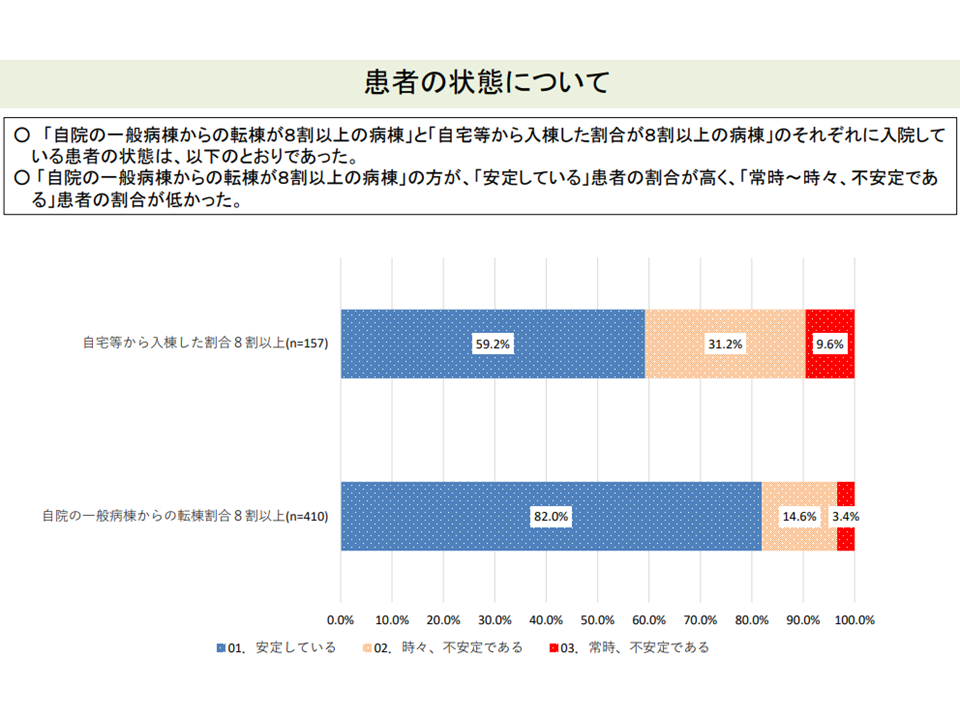
自院のpost acute患者割合の高い病棟は、患者の状態が安定している(入院医療分科会(6)5 211001)
▽「自院の一般病棟からの入棟割合が8割以上の病棟」では、医師の診察の頻度が「週1回程度以下」である患者割合が高い
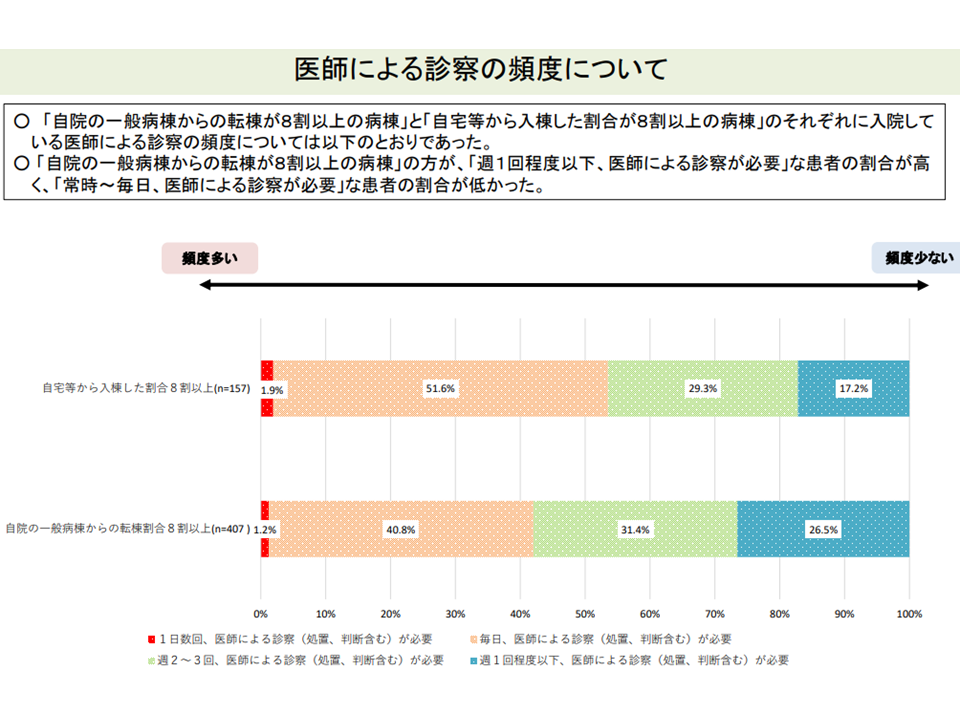
自院のpost acute患者割合の高い病棟は、医師の診察頻度も少ない(入院医療分科会(6)6 211001)
▽「自院の一般病棟からの入棟割合が8割以上の病棟」では、医療資源投入量が少ない
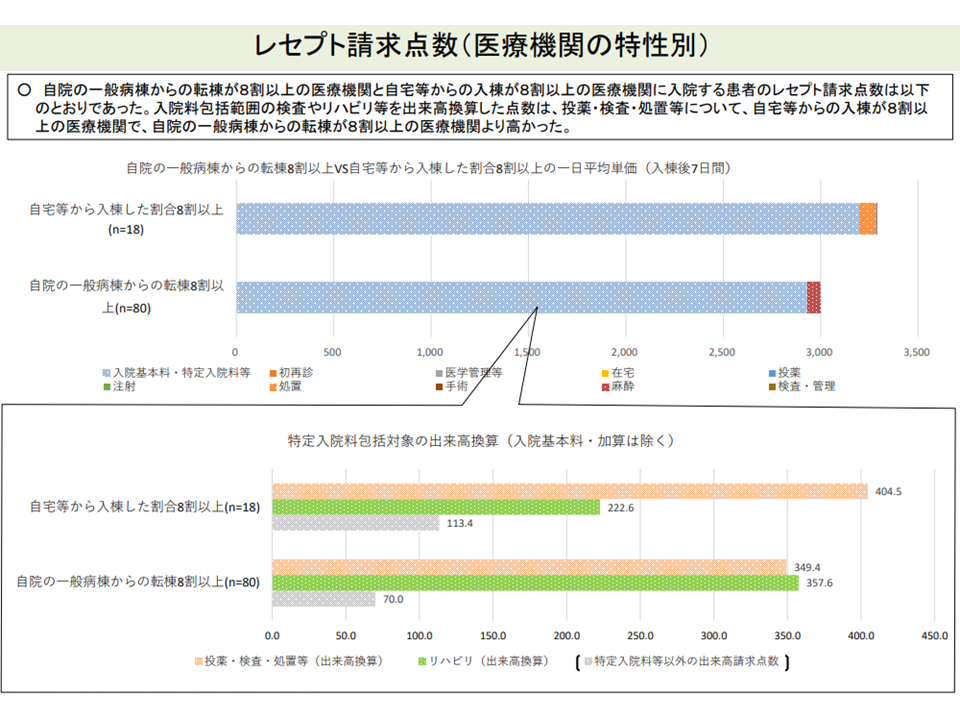
自院のpost acute患者割合の高い病棟は、医療資源投入量の少ない(入院医療分科会(6)7 211001)
こうしたデータを見ると、(1)の「自院のpost acute患者」受け入れ機能に偏った地域包括ケア病棟では、3機能をバランス良く果たしている地域包括ケア病棟に比べて、医療資源投入量が少ない、「同じ点数設定では不公平となる」可能性が伺えます。入院医療分科会でも「両者を同じ評価(点数)とすることには問題があるのではないか」との指摘が出ており、これを強く裏付けた格好と言えるでしょう。
「自院のpost acute患者割合」が高い病棟は300床台・200床台にも少なくない
さらに、「自院のpost acute患者割合」が高い病棟は、「300-399床」「200-299床」程度の病院に設置された地域包括ケア病棟であることも分かりました。上述のように2020年度改定では「許可された400床以上」の病院を対象に減算規定が盛り込まれており、399床以下の病院では「自院のpost acute患者割合」が100%であっても、なんらの減額措置を受けることはありません。
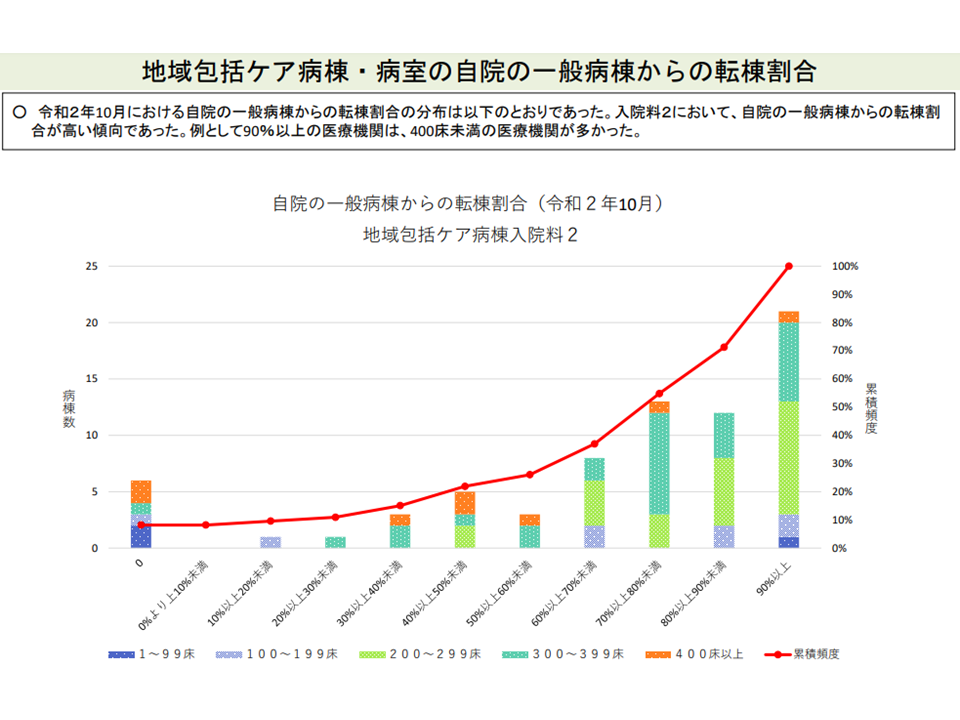
自院のpost acute患者割合は、300床台・200床台病院の地域包括ケア病棟でも高い(その1)(入院医療分科会(6)8 211001)
しかし、「400床の病院に設置された地域包括ケア病棟」と「399床の病院に設置された地域包括ケア病棟」とで、片や「自院のpost acute患者割合」が60%以上となれば入院料が10%減額されてしまうにもかかわらず、他方は「自院のpost acute患者割合」が100%であっても減額措置を受けないという点に、合理的な理由を見出すことは難しいかもしれません。
今後、中医協などで「減額ルールの拡大」(対象病棟を400床未満にも拡大する、減額幅を1割から引き上げるなど)が検討される可能性がありそうです。
中医協では、こうした点も踏まえた見直し論議が行われることになりそうです。たとえば「減額ルールは拡大するが、コロナ感染症が収束するまでは稼働させない」という見直しが行えないか、といった点なども検討の選択肢に入ってくる可能性があるでしょう。
地ケア病棟1・3の要件である「診療実績」、基準値のクリア度合いは項目によってバラつき
なお、許可病床数200床未満の病院で高い点数が設定されている【地域包括ケア病棟1・3】を取得するには、▼自宅等からの患者割合が15%以上▼自宅等からの緊急患者受け入れ数が3か月で6人以上▼地域包括ケアの診療実績を満たす―という基準をクリアしなければなりません。
このうち【地域包括ケアの診療実績】は選択要件となっていますが、従前に「選択される項目にバラつきが大きすぎる」「基準値が診療事態と乖離している」などの問題点があり、2020年度の前回改定で見直しが行われました。
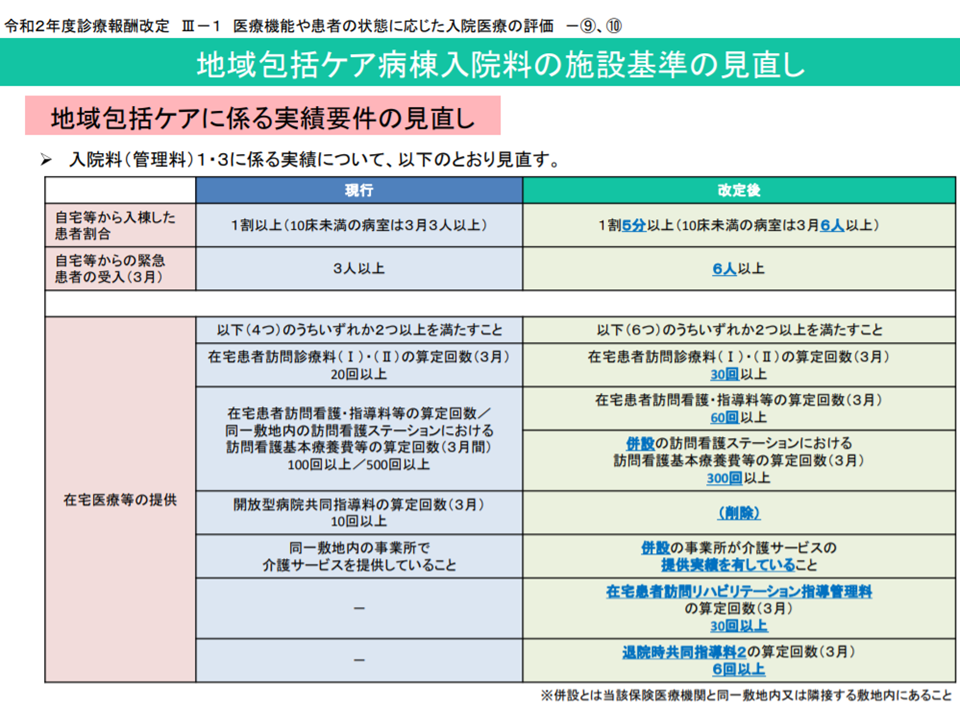
地域包括ケア病棟入院料1・3における実績要件の見直し概要(2020年度改定告示・通知(7)3 200305)
今般、診療実績の充足状況を見ると、「バラつきがやや小さくなっている」「項目の中には、基準値が低すぎると思われるものがある」ことなどが分かりました。
例えば、選択項目の1つ「在宅患者訪問診療料(I)(II)の算定回数」については、平均値が「基準値の30回」を大きく上回り、基準値を満たせない病棟はごく一部となっています。
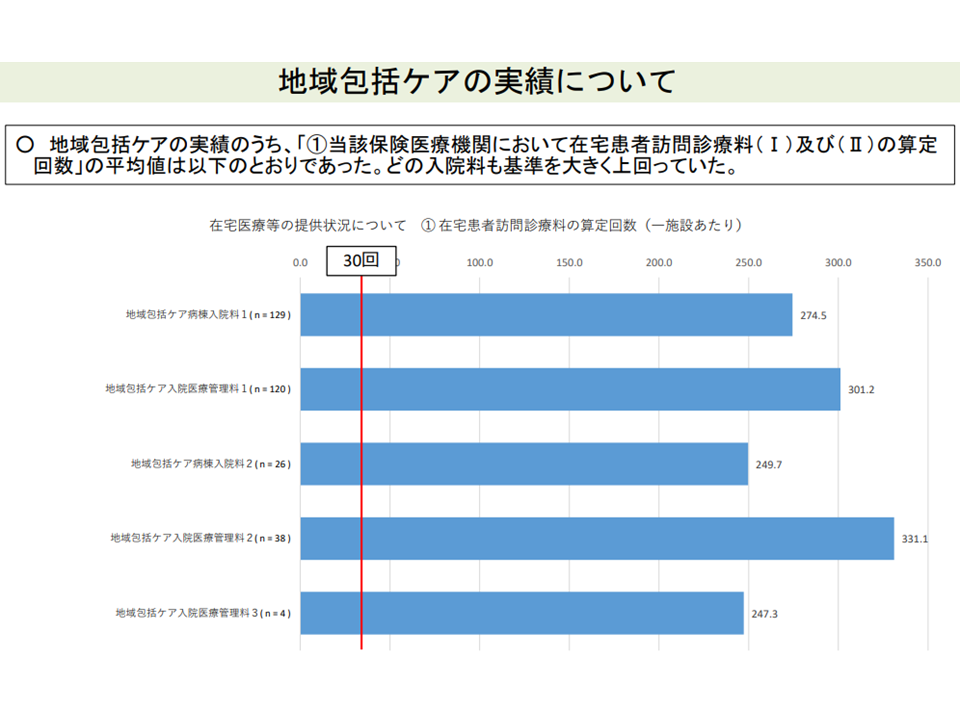
在宅患者訪問診療料などの診療実績クリアは難しいようだ(その1)(入院医療分科会(6)9 211001)
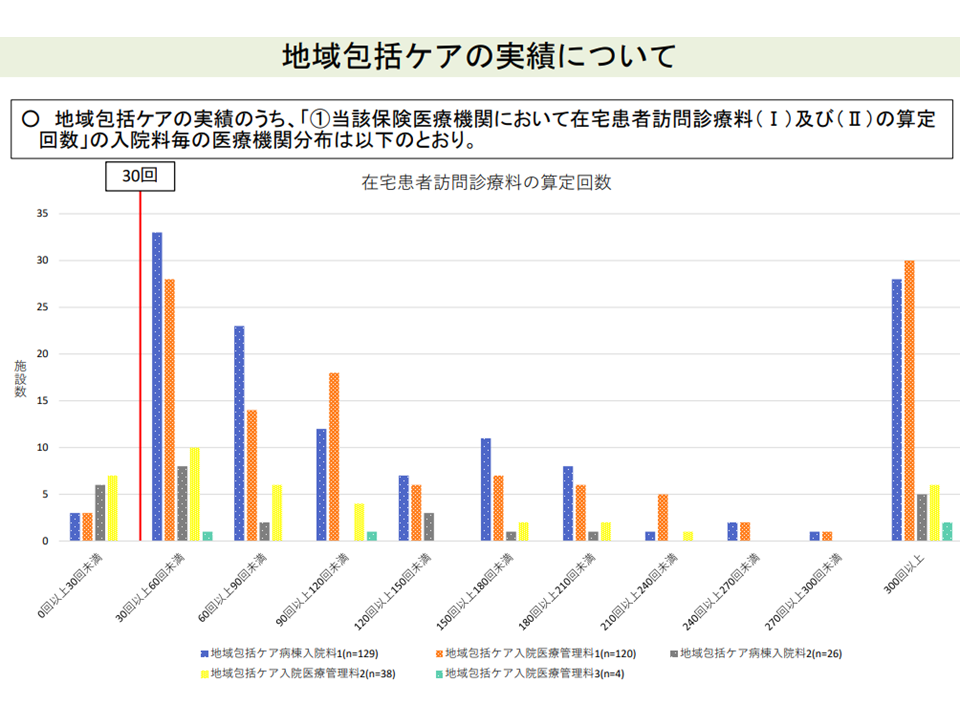
在宅患者訪問診療料などの診療実績クリアは難しいようだ(その2)(入院医療分科会(6)10 211001)
一方、選択項目の1つ「在宅患者訪問看護・指導料、同一建物居住者訪問看護・指導料または精神科訪問・指導料Iの算定回数」については、「基準値の60回」をクリアできていない(そもそもゼロである)病棟が少なくありません。
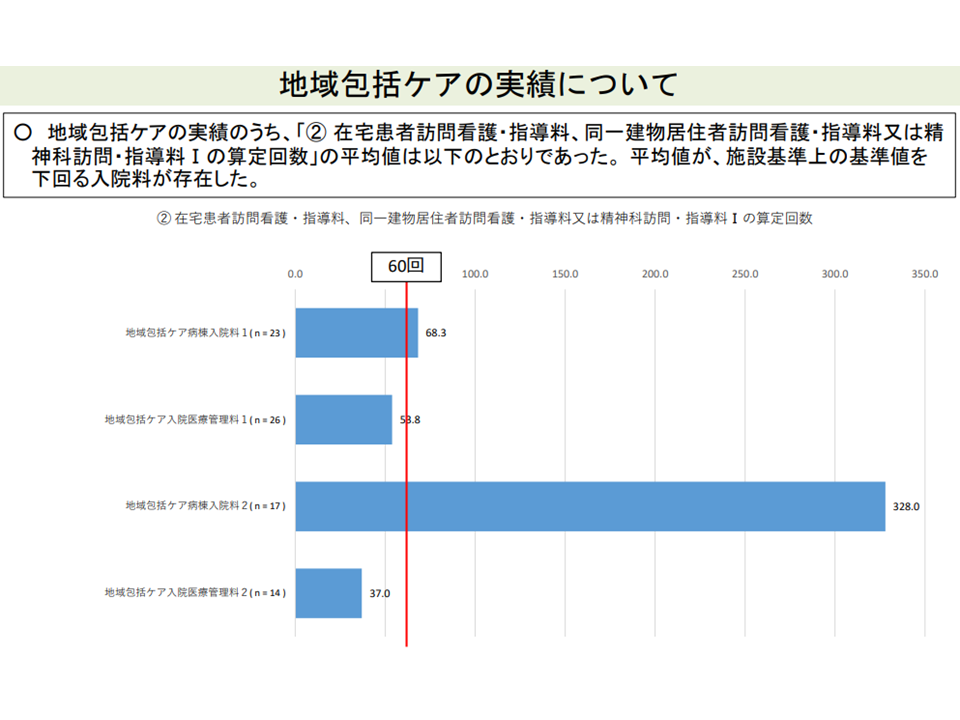
在宅患者訪問看護・指導料などの診療実績クリアは難しいようだ(その1)(入院医療分科会(6)11 211001)
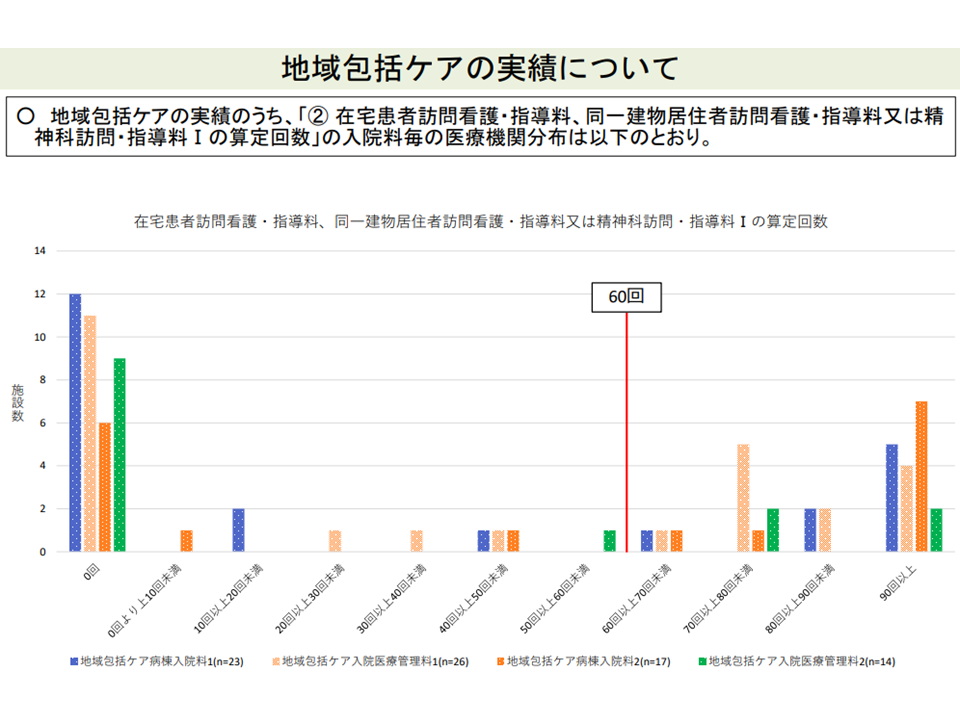
在宅患者訪問看護・指導料などの診療実績クリアは難しいようだ(その2)(入院医療分科会(6)12 211001)
こうしたデータを踏まえながら、2022年度改定に向けて「地域包括ケアの診療実績」についても、基準値の見直しなどが検討されることになるでしょう。
【関連記事】
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)





