医師偏在是正に向け、「若手医師時代に一定期間、中山間地域での勤務を義務付ける」仕組みを検討へ―国と地方の協議の場
2020.2.28.(金)
医師偏在是正に向け、地方自治体からの強い要望を踏まえて、若手医師時代に「一定期間、中山間地域での勤務を義務付ける」仕組みを検討していく。もっとも勤務地の義務付けには賛否両論があり、厚生労働省の検討会等でその在り方から議論していく―。
2月26日に開催された「地域医療確保に関する国と地方の協議の場」(以下、協議の場)において、こういった議論が行われました。

2月26日に開催された、「地域医療確保に関する国と地方の協議の場」
2021年度終了予定の医学部臨時定員増、地方3団体は2022年度以降の継続要望
「協議の場」は昨秋(2019年秋)に、厚生労働省の地域医療構想に関するワーキンググループにおいて「424(当時)の公立・公的等医療機関に対し、機能分化等を含む再編・統合を要請してはどうか」との見解がまとめられたことに対し、地方自治体から「地域医療の確保に苦労している現場の意見を踏まえてほしい」との要望があったことを受けて設置されました。厚生労働省・総務省と自治体病院の開設者である地方3団体(全国知事会、全国市長会、全国町村会)との間で「効果的・効率的な地域医療提供体制の在り方」について議論を重ねています(関連記事はこちら)。
2月26日には「医師偏在対策」を議題としました(新型コロナウイルス感染症対策についても議論しており、既に別稿でお伝え済です)。地方3団体からは▼全国知事会社会保障常任委員会の平井伸治委員長(鳥取県知事)▼全国市長会の立谷秀清会長(福島県相馬市長)▼全国町村会の椎木巧副会長(山口県周防大島町長)―の3氏が、国サイドからは▼稲津久・厚生労働副大臣▼長谷川岳・総務副大臣▼亀岡偉民・文部科学副大臣―や担当局長が出席しています。
地域間(都道府県間、都道府県内)・診療科間に「大きな医師偏在がある」ことが分かっています。医師の偏在を放置すれば、「医師の働き方改革」や「地域医療構想」を実現することはできません。医師の少数の地域では、1人1人の医師の負担が大きく、時間外労働の短縮が困難となります。医師少数地域を放置していれば、医療機能の集約や分化・連携の強化などが立ち行かなくなります。
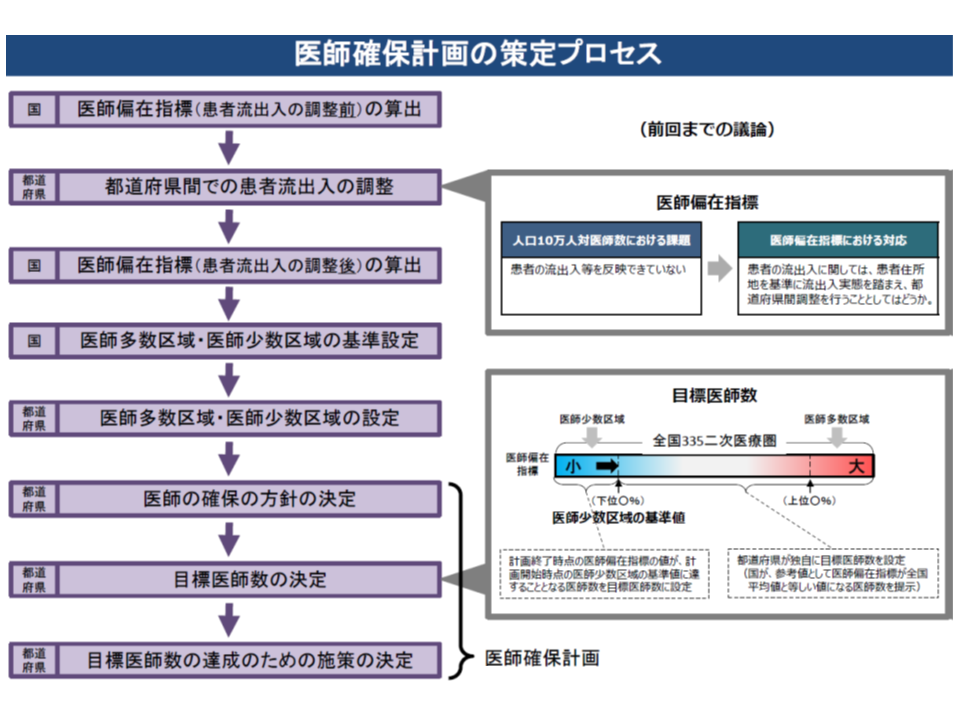
このため、厚生労働省では医師需給分科会(「医療従事者の需給に関する検討会」の下部組織)において医師偏在対策を議論。そこでは昨冬(2019年2月)に▼人口10万対医師数に地域や医師の人口構成等を踏まえた、新たな医師偏在指標をもとに「医師多数地域」(上位3分の1)、「医師少数地域」(下位3分の1)を定める▼各都道府県で「医師確保計画」を定め、システマティックに医師確保を進めていく(医師多数の地域から、医師少数の地域への「医師派遣」などを強力に進め、医師多数の地域では医師偏在が進まないように「医師派遣」等の実施を認めないなど)▼将来の医師不足に対応するため、医学部に地域枠・地元枠を設定することを要請できる権限を都道府県知事に付与する▼外来医師が多い地域でのクリニック新規開業では、在宅医療や初期救急の実施を求める―などを柱とする報告書を取りまとめました。現在、各都道府県で「医師確保計画」作成が進められており、2020年度から実行に移されます(関連記事はこちらとこちらとこちら)。
また、医師需給分科会では、▼将来の人口減・医療ニーズ減▼医師働き方改革の推進―などを踏まえた医師の需給を科学的に推計。その結果を「2022年度以降の医学部入学定員」に反映させることになりますが、そこでは「医師偏在の是正」も当面、検討すべき重要な要素の1つに据えられています。
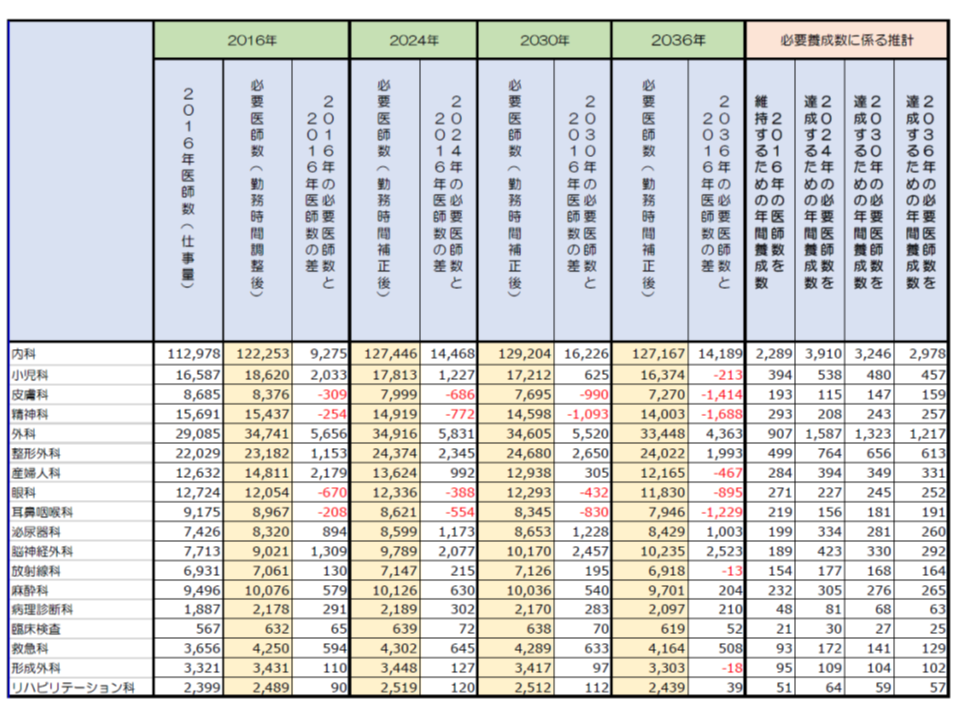
さらに、診療実績データ(DPCデータ)をベースに「都道府県別・診療科別の必要医師数」を推計し、これを新専門医制度における専攻医(専門医資格の取得を目指す研修医)採用数上限(シーリング)に反映させています(関連記事はこちらとこちらとこちらとこちらとこちらとこちら)。
これらを総合すると、▼医学部入学時点での「地域枠」や「地元枠」の設定▼初期臨床研修段階での「採用枠」設定▼新専門研修におけるシーリングや地域連携プログラム(研修期間の一定割合を他地域での勤務とするプログラム)の設定▼医師多数の地域から医師少数の地域への医師派遣推進(医師少数の地域での6か月以上勤務を認定し、これを将来の地域医療支援病院の管理者要件となる仕組みもこの一環)―など、さまざまな場面で医師偏在対策が進められることが分かります。協議の場では、国サイド(厚生労働省、総務省、文部科学省)からこうした対策が詳細に説明されています(関連記事はこちら)。
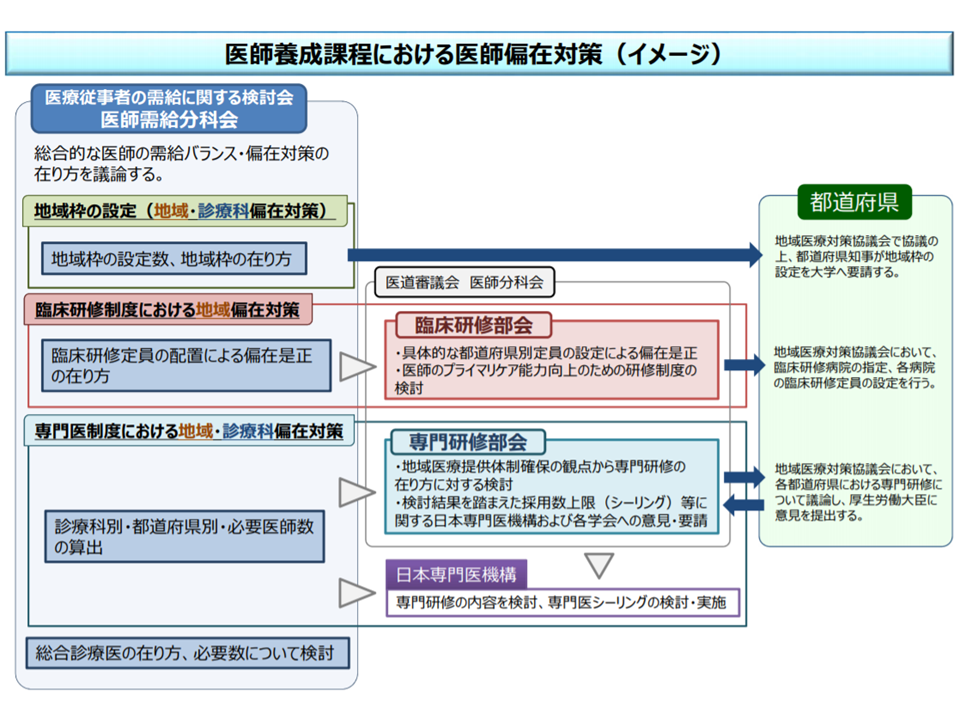
医師需給分科会と医道審議会・部会とで連携し、医師養成課程を通じた医師偏在対策を進めていく(医師需給分科会1 200213)
もっとも、これら医師偏在対策は始まったばかりであり、その効果が現れるまでには時間がかかります。このため地域医療を預かる自治体の首長からは「医師偏在の是正に向けた対策」への要望が様々な角度から出されています。
例えば、▼2022年度以降も、大学医学部の臨時定員増(下図の赤色部分、2021年度で終了することとなっている)を継続すべきである▼若手時代に「中山間地域での勤務」を一定期間義務付ける仕組みを検討してほしい▼過疎地勤務に対するインセンティブ付与を検討してほしい▼過疎地でオンライン診療がより進むよう、指針の見直しや診療報酬上の評価の見直しを進めてほしい▼大学医学部の入学定員について、地域枠や地元枠を十分に確保し、活用するようにしてほしい▼初期臨床研修医について、1人立ちして診療が行えるような養成を行うべき―などの意見が地方3団体サイドから出されています。
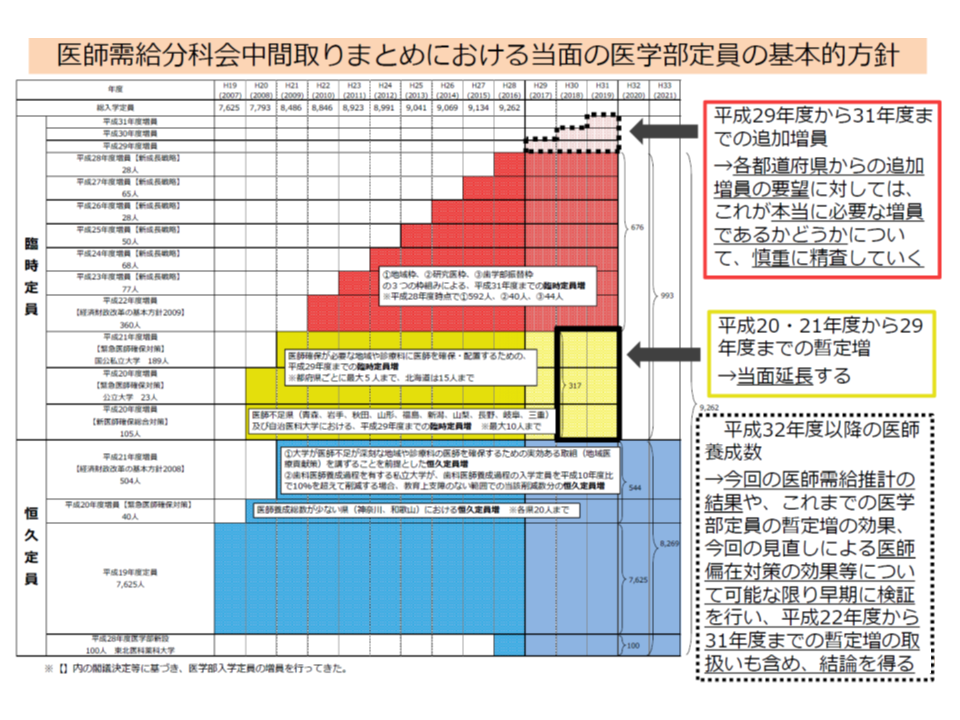
当面の医学部入学定員
このうち「若手時代に『中山間地域での勤務』を一定期間義務付ける仕組み」については、国側もしっかりと受け止めており、厚労省医政局医事課の佐々木健課長は、協議の場終了後の記者会見で「義務付けについては賛否両論があるが、地方3団体からこぞって『義務付け』を検討すべきとの意見が出された。厚労省の検討会(医師需給分科会や、医道審議会・医師分科会「臨床研修部会」など)で専門家の意見を踏まえて議論してもらう」との考えを示しました。主に医師偏在対策全体を議論する「医師需給分科会」で大きな筋道をつけ、それを踏まえて具体的な制度設計を各分科会(例えば、初期臨床研修の期間に中山間地域での勤務を求めることになれば「臨床研修部会」)で検討していくことになるでしょう。
また「初期臨床研修医について、1人立ちして診療が行えるような養成」については、研修医であっても医師国家試験に合格し、保険医登録が完了していれば「1人で保険診療を行える」ことになりますが、現実には指導医の下で医行為を行うこととなり、例えば「過疎地等で1人立ちして保険診療を行うこと」は結果として難しいのが実際です。この点、医学部教育の中で臨床実習を強化するなどし、医師免許取得時点で基本的な医行為を1人で行える、つまり「研修医の段階から即戦力となる」ような医師養成を行うことを地方3団体は要請していると考えられます。まさに厚労省と文科省で「医師養成の在り方」を見直す方向と同じ視点に立った要望が出されている格好です。
協議の場は、今後も地域医療確保に向けた課題について議論を重ねていくこととなり、「医師偏在対策」についてもさらに具体的な意見交換が行われると考えられます。
【関連記事】
総合診療医の養成・確保で「地域に必要な領域別専門医」数を抑制可能、医師需給分科会で総合診療医の在り方等を議論
都道府県別・診療科別の必要医師数、「都市部と過疎地で診療実態が異なる」点など勘案すべき―医師需給分科会
2022年度以降の医師養成数論議開始、「海外医学部出身者」も医師供給数にカウント―医師需給分科会
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
医師から他職種へのタスク・シフティング、「B・C水準指定の枠組み」に位置付けて推進―医師働き方改革タスクシフト推進検討会
診療放射線技師による造影剤注入や臨床検査技師による直腸機能検査など、安全性をどう確保すべきか―医師働き方改革タスクシフト推進検討会
医師から他職種へのタスク・シフティング、「業務縮減効果大きく、実現しやすい」業務から検討―医師働き方改革タスクシフト推進検討会
現行制度の整理・明確化を行うだけでも、医師から他職種へのタスク・シフティングが相当進む―厚労省ヒアリング
医師から他職種へのタスク・シフティング、特定行為研修推進等で医療の質担保を―厚労省ヒアリング
フィジシャン・アシスタント(PA)等、医師会は新職種創設に反対するも、脳外科の現場医師などは「歓迎」―厚労省
B・C指定に向け、医師労働時間短縮状況を「社労士と医師等」チームが書面・訪問で審査―医師働き方改革推進検討会
高度技能習得や研修医等向けのC水準、「技能獲得のため長時間労働認めよ」との医師の希望が起点―医師働き方改革推進検討会(2)
地域医療確保に必要なB水準病院、機能や時短計画、健康確保措置など7要件クリアで都道府県が指定―医師働き方改革推進検討会(1)
2021年度中に医療機関で「医師労働時間短縮計画」を作成、2022年度から審査―医師働き方改革推進検討会(2)
長時間勤務で疲弊した医師を科学的手法で抽出、産業医面接・就業上の措置につなげる―医師働き方改革推進検討会(1)
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
424公立・公的病院等以外の病院も、機能分化やダウンサイズなど積極的に検討せよ―地域医療構想意見交換会
424の公立病院・公的病院等の再編統合再検証、厚労省が地方に出向き趣旨等を丁寧に説明―国と地方の協議の場
機能分化やダウンサイジング等の必要性を改めて検証すべき424公立・公的病院等を公表―地域医療構想ワーキング
多くの機能で「診療実績が少ない」「類似病院が近接している」病院、再編統合を検討―地域医療構想ワーキング
公立・公的病院等の機能改革、「地域で求められる機能を果たしているか」との視点で検証を―厚労省・医療政策研修会
公立・公的等病院の「再編・統合」、地域医療提供体制の在り方全体をまず議論せよ―地域医療構想ワーキング
公立・公的病院等の再編・統合、国が「直接支援」する重点地域を2019年夏に策定―厚労省・医療政策研修会
公立・公的病院等の機能改革、「医師働き方改革」「医師偏在対策」と整合する形で進めよ―地域医療構想ワーキング(1)
公立病院等、診療実績踏まえ「再編統合」「一部機能の他病院への移管」を2019年夏から再検証―地域医療構想ワーキング
公立病院等の機能、▼代表的手術の実績▼患者の重症度▼地理的状況―の3点で検討・検証せよ―地域医療構想ワーキング
CT・MRIなどの高額機器、地域の配置状況を可視化し、共同利用を推進―地域医療構想ワーキング(2)
主要手術の公民比率など見て、構想区域ごとに公立・公的等病院の機能を検証―地域医療構想ワーキング(1)
公立・公的病院の機能分化、調整会議での合意内容の適切性・妥当性を検証―地域医療構想ワーキング
地域医療構想調整会議、多数決等での機能決定は不適切―地域医療構想ワーキング
大阪府、急性期度の低い病棟を「地域急性期」(便宜的に回復期)とし、地域医療構想調整会議の議論を活性化—厚労省・医療政策研修会
地域医療構想調整会議、本音で語り合うことは難しい、まずはアドバイザーに期待―地域医療構想ワーキング(2)
公立・公的病院と民間病院が競合する地域、公立等でなければ担えない機能を明確に―地域医療構想ワーキング(1)
全身管理や救急医療など実施しない病棟、2018年度以降「急性期等」との報告不可―地域医療構想ワーキング(2)
都道府県ごとに「急性期や回復期の目安」定め、調整会議の議論活性化を―地域医療構想ワーキング(1)
都道府県担当者は「県立病院改革」から逃げてはいけない―厚労省・医療政策研修会
424の公立病院・公的病院等の再編統合再検証、厚労省が地方に出向き趣旨等を丁寧に説明―国と地方の協議の場
公立病院における新型コロナ感染症への医療提供体制の充実を要請―高市総務相
新専門医制度、ハラスメント対策等のルールを6月にも策定―日本専門医機構
2021年度からの専攻医採用シーリング、2020年3月頃に決定へ―日本専門医機構
医療水準向上を目指した研究医養成等も2021年度新専門医養成数に反映させるべき―日本専門医機構
新専門医制度、基本領域の見直しは現時点では不可能、異なる視点でのサブスぺ論議に期待―日本専門医機構
新専門医制度の議論迷走、「機構認定済」の23サブスぺ領域に依然、許可下りず―医師専門研修部会
新専門医制度、2020年度の専攻医シーリング決定し10月15日から専攻医募集開始―日本専門医機構
新専門医制度、「地域医療確保に不可欠な地域枠医師等」はシーリングの別枠に―医師専門研修部会
新専門医シーリングの基礎となる「都道府県・診療科別の必要医師数」、年内に改善要望―日本専門医機構
「都道府県別・診療科別の必要医師数」、2020年早々までに日本専門医機構や基本領域学会等の協議会で検証
新専門医制度の新シーリング、2021年度実施までにコンセプト固めたい―日本専門医機構
専門医制度、「専門医の質確保」(高度な研修)と「地域医療の確保」は両立可能―医師専門研修部会(2)
新専門医制度の専攻医、2020年度から都道府県別・診療科別必要医師数踏まえたシーリング設定―医師専門研修部会(1)
診療科別の必要医師数踏まえ、2020年度以降の専攻医シーリングを設定―日本専門医機構
新専門医制度の採用枠、新たに診療科別・都道府県別の必要医師数をベースに考えてはどうか―医師専門研修部会(2)





