「肝生検に伴う出血」での死亡事例が頻発、「抗血栓薬内服」などのハイリスク患者では慎重な対応を―医療安全調査機構の提言(11)
2020.3.19.(木)
Gem Medでもお伝えしている通り、日本で唯一の医療事故調査・支援センター(以下、センター)である日本医療安全調査機構は3月16日に、10回目・11回目の「医療事故の再発防止に向けた提言」として『大腸内視鏡検査等の前処置に係る死亡事例の分析』と『肝生検に係る死亡事例の分析』を作成・公表しました。
既に10回目の提言「大腸内視鏡検査等の前処置に係る死亡事例の分析」にお伝え済であり、本稿では11回目の提言「肝生検に係る死亡事例の分析」は別稿でお伝えしましょう。
一般に「比較的安全」とされている肝肝生検でも、「抗血栓薬を内服している患者」などでは大きなリスクを伴うため、十分な配慮が必要であるとセンターは提言しています。
「抗血栓薬内服」などのハイリスク患者、休薬や検査延期などを慎重に判断せよ
2015年10月から、医療機関の管理者(院長など)には「予期しなかった『医療に起因し、または起因すると疑われる死亡または死産』」のすべてをセンターに報告することが義務付けられました【医療事故調査制度】。この制度は「医療事故の再発防止」を目的としたもので、事故事例を集積・分析する中で「具体的な再発防止策などを構築」していくことがセンターに課せられた重要な役割の1つとなっています(関連記事はこちら)。
センターは、今般、「肝生検に係る死亡事例の分析」に係る死亡事例を分析し、11回目の医療事故再発防止策として提言を行いました。
◆過去の提言に関する記事
(1)中心静脈穿刺合併症に係る死亡の分析―第1報―
(2)急性肺血栓塞栓症に係る死亡の分析
(3)注射剤によるアナフィラキシーに係る死亡事例の分析
(4)気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例の分析
(5)腹腔鏡下胆嚢摘出術に係る死亡事例の分析
(6)栄養剤投与目的に行われた胃管挿入に係る死亡事例の分析
(7)一般・療養病棟における非侵襲的陽圧換気(NPPV)及び気管切開下陽圧換気(TPPV)に係る死亡事例の分析
(8)救急医療における画像診断に係る死亡事例の分析
(9)入院中に発生した転倒・転落による頭部外傷に係る死亡事例の分析(関連記事はこちら)(10)大腸内視鏡検査等の前処置に係る死亡事例の分析
(10)大腸内視鏡検査等の前処置に係る死亡事例の分析
肝生検に伴う医療事故は、これまでに10例報告されています。機構では「大腸内視鏡検査の前処置に伴う医療事故」と同様に「稀なケース」としたものの、その重要性を重視し、その原因等を分析。再発防止に向けて次の6項目の提言を行いました。
(1)▼血小板減少や血液凝固能に異常がある患者▼抗血栓薬内服中の患者▼人工透析中の患者―では「肝生検後の出血リスクが高い」ため、より慎重に適応を検討する
(2)出血リスクの高い患者では、肝生検前に原因に応じて次の対策をとることが望ましい
▽「抗血栓薬を内服している患者」では、病態に応じた休薬の判断および休薬した場合のリスクを検討する
▽「血小板減少や血液凝固能に異常がある患者」では、肝生検の延期や中止を考慮し、施行せざるを得ないときには、可能な限り血小板輸血や新鮮凍結血漿(FFP)輸血を行い、血小板数や血液凝固能の改善を図る
(3)肝内の太い血管や胆管の穿刺による合併症や、他臓器の誤穿刺などによる出血リスクを軽減するために「腹部超音波ガイド下での実施」が望ましく、出血リスクの高い患者ではできる限り細い生検針を使用し、穿刺回数を少なくする
(4)肝生検後の▼腹痛▼嘔気・嘔吐▼発熱▼不穏―などの症状は「出血が原因である可能性」を考える。中でも、腹痛は血液による腹膜刺激症状や肝被膜下出血による腹膜の伸展に伴うものがあり、画像診断を含めて積極的な対応を検討する。遅発性の出血を認めることもあるため、患者の状態に応じて腹部超音波などで出血の有無を確認することが望ましい
(5)出血の状態に応じて、保存的治療のみならず、動脈塞栓術やラジオ波焼灼術などのインターベンショナルラジオロジー(IVR)での止血を検討する。止血困難な場合は、速やかに外科的な止血術を検討する
(6)肝生検を行う患者、特に出血リスクが高い患者では、肝生検の適応から肝生検後の患者管理まで、主診療科医師だけでなく、肝生検を施行する診療科や他科も含めて患者に関わる多職種の医療従事者が連携して対応する体制を構築する
まず(1)では、肝生検の「リスク」と「ベネフィット」(診断確定にとどまらず、治療方針の決定と治療実施による治癒・病態改善)とを十分に比較衡量することを求めています。
とりわけ、播種性血管内凝固症候群(disseminated intravascular coagulation、DIC)や抗血栓薬内服中など「出血傾向が強い患者」ではリスクの高い検査であることを指摘し、▼造影超音波やCT、MRI(造影)などの画像検査▼骨髄検査(穿刺・生検)―など「出血リスクの低い検査」から始めることや、リスク・ベネフィットについて患者・家族に十分かつ丁寧に説明することの重要性を強調しています。
次いで、(2)として「ハイリスク患者」対策を例示しています。ただし、患者の状態等によって休薬期間が異なり、休薬ができないケースもあることから、センターでは、▼リスク・ベネフィットを考慮し、可能な範囲で薬剤の処方医に事前にコンサルトし、休薬の可否ならびに休薬期間に関する意見を聞く▼抗血栓薬以外の薬剤も含め、手術・検査の際に休薬を検討すべき薬剤を成分名も含めて院内に周知する▼手術・検査を計画した際には、患者の内服薬を把握し、中止を検討すべき薬剤がないか薬剤師も確認する▼休薬について患者・家族へ説明し、協力を得る―ことなどの重要性を指摘しています。
また(3)は、通常、経皮的に行う肝生検ですが、「腹部超音波ガイド下で行うことで、超音波で描出可能な程度の太さの肝内門脈・静脈枝の穿刺を回避することができる」ことを踏まえた提案で、「カラードップラー機能を備えた機種であれば、より細い脈管の描出が可能になり、生検後の出血モニターも可能になる」とアドバイスしています。
あわせて、「腹水貯留している患者」「出血リスクの高い患者」では経皮的肝生検は原則禁忌とされ、経静脈的肝生検を選択するが、習熟した医師による実施が望ましいとも指摘しています。
もっとも検討・実施を慎重に行ったとしても、出血のリスクをゼロに抑えることはできません。このため(4)では出血を示唆する「肝生検後の▼腹痛▼嘔気・嘔吐▼発熱▼不穏―などの症状」に留意することを求めています。
さらに、「症状出現前に出血を把握すれば、その後の対応を円滑にし、重篤化を防げる可能性がある」とし、患者の状態に応じて▼穿刺直後▼用手圧迫止血終了時▼安静解除時―などに「腹部超音波を用いて、肝臓表面およびモリソン窩(肝臓と右腎臓の間に存在する腹水などがたまりやすい)に液体貯留(エコーフリースペース)など出血の所見が見られないか」を確認することが望ましいとしています。
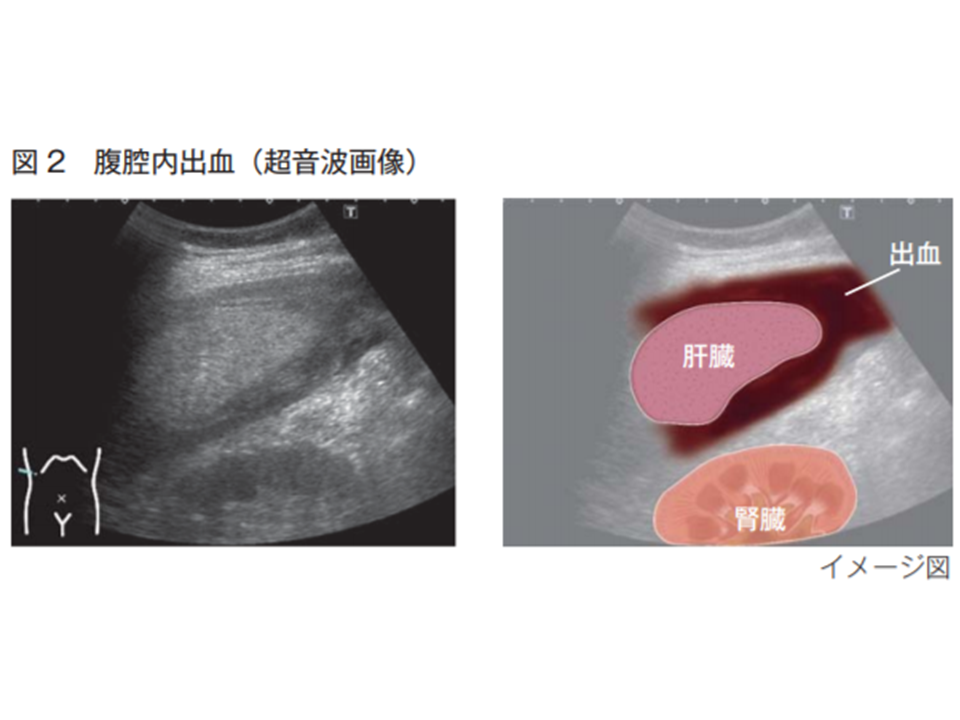
エコーで出血の有無を確認することも重要(医療安全調査機構提言(11)2 200316)
さらに(5)では、出血を確認した場合の対応を求めています。肝生検後の出血形態には▼被膜下血腫(最も多い)▼腹腔内出血(多い)▼胆管内出血(稀)▼肝内血腫(稀)―があり、(4)のように腹部超音波検査等を行い、次のように対応する必要があります。
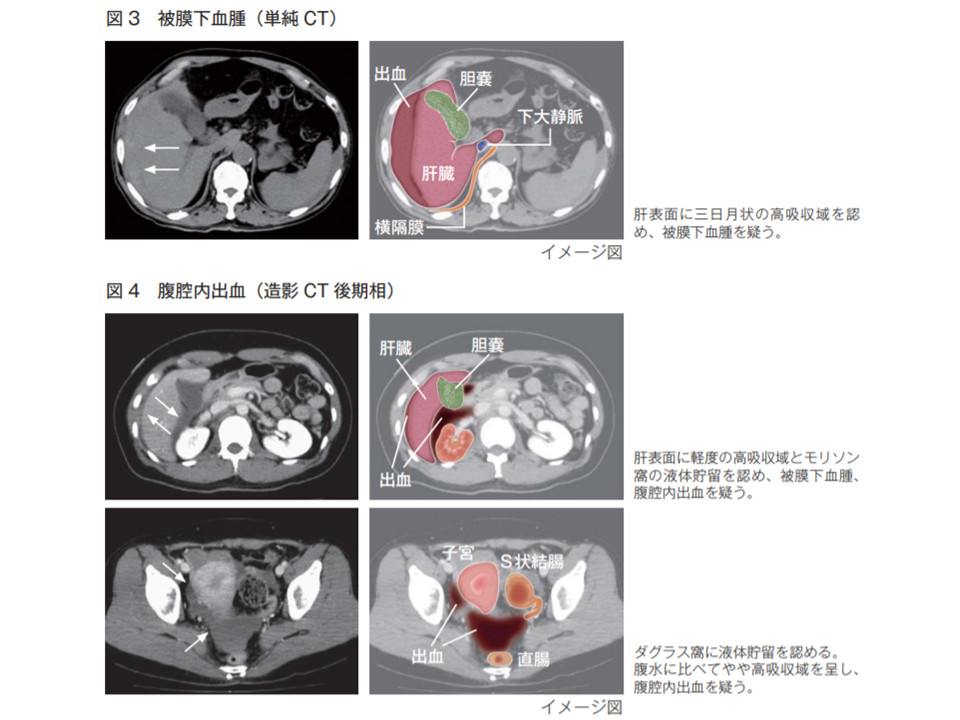
肝生検に伴う出血では「被膜下出血が多い」(医療安全調査機構提言(11)3 200316)
▽腹部超音波で「被膜下血腫のみ」「被膜下血腫に少量の腹腔内出血を伴うのみ」で、無症状かつバイタルサイン変動がなければ経過観察し、一定時間が経過した後に腹部超音波の再検査を行う
→経過観察中に「腹痛、腹部膨満などの症状増悪」「血圧の低下」「貧血の進行」が見られる場合は、▼被膜下血腫の増大▼被膜破綻による大量出血―の可能性を考慮する
▽腹部超音波で「腹腔内や胆管内に出血が疑われる場合」「被膜下血腫であっても血腫が中程度以上の場合」「症状が強い場合」には、バイタルサイン変動がなくとも大量出血に至る可能性を考慮する
▽「画像所見上、大量出血に至る可能性のある場合」「バイタルサイン変動や急速な貧血の進行など臨床的に大量出血を疑う場合」には、輸液などの保存的治療を開始し、遅滞なく造影CTで出血形態や血管外漏出像の有無を評価し、IVRなどの止血術実施を検討する
→「輸液に反応しない」ような重篤なショックを来している場合は、動脈損傷による出血の可能性が極めて高いため、造影CTを経ずに「動脈塞栓術」「外科的止血術」に移行することも考える
一方、(6)では、肝生検が「基礎疾患や全身状態によっては致命的になる場合がある」ことを踏まえ、「診断確定に固執し過ぎず、基本的事項を確認し、致命的な事態に至らないようにする」ことの重要性を強調。多くのメンバーでリスク・ベネフィットを評価するとともに、出血時の対応体制などを構築しておくべきと訴えています。
このほかセンターでは、学会や企業等に対し、▼肝生検に関する指針の作成(日本肝臓学会に要望)▼肝生検に関する医療安全情報の周知(日本内科学会、日本肝臓学会、日本消化器病学会、日本血 液学会、日本臨床腫瘍学会、日本インターベンショナルラジオロジー学会(日本IVR学会)、日本循環器学会などの関連学会に要望)―を行うよう要請しています。
一般に「比較的安全な検査」と認識される肝生検でも、「抗血栓薬を内服している患者」などでは大きなリスクを伴います。医療従事者がこうしたリスクを十分に把握するとともに、患者の状態を評価して「適応となるか」を判断。さらに、患者・家族にリスクを十分に説明するとともに、出血リスクに対応する体制を整備することが重要です。
【関連記事】
大腸内視鏡検査前の「腸管洗浄剤」使用による死亡事例が頻発、リスク認識し、慎重な適応検討を―医療安全調査機構の提言(10)
2020年2月の医療事故は37件、消化器科で7件、内科・循環器内科で各5件など―日本医療安全調査機構
2020年1月の医療事故は35件、外科と内科で各7件など―日本医療安全調査機構
2019年12月に医療事故が35件、整形外科と消化器科で各5件など―日本医療安全調査機構
2019年11月に医療事故が37件、外科で8件、内科・整形外科で6件など―日本医療安全調査機構
2019年10月に医療事故が35件報告され、累計1535件に―日本医療安全調査機構
医療事故調査制度スタートから丸4年、累計1500件の医療事故が報告される―日本医療安全調査機構
2019年8月末までに1472件の医療事故が生じ77%で院内調査完了、医療機関の調査スピードアップ―日本医療安全調査機構
2019年7月末までに1452件の医療事故、うち75.9%の事例では院内調査完了―日本医療安全調査機構
2019年6月末までに1420件の医療事故、院内調査スピードがさらに加速し75.4%で調査完了―日本医療安全調査機構
2019年5月末までに1380件の医療事故、院内調査スピードが加速し74.9%で調査終了―日本医療安全調査機構
2019年4月末までに1342件の医療事故、院内調査スピードは再び増し74.8%で調査完了―日本医療安全調査機構
2019年3月末までに1308件の医療事故、制度が国民に浸透する中で「正しい理解」に期待―日本医療安全調査機構
医療事故調査、事故全体の7割超で院内調査が完了しているが、調査期間は長期化傾向―日本医療安全調査機構
2019年2月末までに1284件の医療事故、院内調査完了は73.9%で変わらず―日本医療安全調査機構
2019年1月末までに1260件の医療事故、73.9%で院内調査完了―日本医療安全調査機構
医療事故の原因究明に向けた院内調査、「外部の第三者」の参画も重要テーマ―医療安全調査機構
2018年末までに1234件の医療事故、73.6%で院内調査が完了―日本医療安全調査機構
2018年11月までに1200件の医療事故、72.8%で院内調査が完了―日本医療安全調査機構
2018年10月までに1169件の医療事故、国民の制度理解が依然「最重要課題」―日本医療安全調査機構
2018年9月までに1129件の医療事故、国民の制度理解は依然進まず―日本医療安全調査機構
2018年8月までに1102件の医療事故報告、国民の制度理解が今後の課題―日本医療安全調査機構
2018年7月までに1061件の医療事故報告、うち71.2%で院内調査が完了―日本医療安全調査機構
医療事故調査、制度発足から1000件を超える報告、7割超で院内調査完了―日本医療安全調査機構
2018年5月までに997件の医療事故、うち69.9%で院内調査完了―日本医療安全調査機構
2018年4月までに965件の医療事故、うち68.5%で院内調査完了―日本医療安全調査機構
2018年3月までに945件の医療事故が報告され、67%で院内調査完了―日本医療安全調査機構
2018年2月までに912件の医療事故報告、3分の2で院内調査が完了―日本医療安全調査機構
2018年1月までに888件の医療事故が報告され、65%超で院内調査が完了―日本医療安全調査機構
2017年末までに857件の医療事故が報告され、63.8%で院内調査が完了―日本医療安全調査機構
2017年9月までに751件の医療事故が報告、院内調査は63.4%で完了―日本医療安全調査機構
2017年8月までに716件の医療事故報告、院内調査のスピードは頭打ちか―日本医療安全調査機構
2017年7月までに674件の医療事故が報告され、63.5%で院内調査完了―日本医療安全調査機構
2017年6月までに652件の医療事故が報告され、6割超で院内調査が完了―日本医療安全調査機構
2017年5月までに624件の医療事故が報告され、6割超で院内調査完了―日本医療安全調査機構
2017年4月までに601件の医療事故が報告、約6割で院内調査が完了―日本医療安全調査機構
2017年2月までに546件の医療事故が報告、過半数では院内調査が完了済―日本医療安全調査機構
2017年1月までに517件の医療事故が報告、半数で院内調査が完了―日本医療安全調査機構
2016年12月までに487件の医療事故が報告され、46%超で院内調査が完了―日本医療安全調査機構
2016年11月に報告された医療事故は30件、全体の45%で院内調査が完了―日本医療安全調査機構
2016年10月に報告された医療事故は35件、制度開始からの累計で423件―日本医療安全調査機構
2016年8月に報告された医療事故は39件、制度開始からの累計で356件―日本医療安全調査機構
2016年7月に報告された医療事故は32件、制度開始からの累計で317件―日本医療安全調査機構
2016年6月に報告された医療事故は34件、制度開始からの累計では285件―日本医療安全調査機構
制度開始から半年で医療事故188件、4分の1で院内調査完了―日本医療安全調査機構
医療事故に該当するかどうかの判断基準統一に向け、都道府県と中央に協議会を設置―厚労省
医療事故調査制度、早ければ6月にも省令改正など行い、運用を改善―社保審・医療部会
医療事故調査制度の詳細固まる、遺族の希望を踏まえた事故原因の説明を―厚労省
中心静脈穿刺は致死的合併症の生じ得る危険手技との認識を—医療安全調査機構の提言(1)
急性肺血栓塞栓症、臨床症状に注意し早期診断・早期治療で死亡の防止—医療安全調査機構の提言(2)
過去に安全に使用できた薬剤でもアナフィラキシーショックが発症する—医療安全調査機構の提言(3)
気管切開術後早期は気管切開チューブの逸脱・迷入が生じやすく、正しい再挿入は困難—医療安全調査機構の提言(4)
胆嚢摘出術、画像診断・他診療科医師と協議で「腹腔鏡手術の適応か」慎重に判断せよ—医療安全調査機構の提言(5)
胃管挿入時の位置確認、「気泡音の聴取」では不確実—医療安全調査機構の提言(6)
NPPV/TPPVの停止は、自発呼吸患者でも致命的状況に陥ると十分に認識せよ―医療安全調査機構の提言(7)
救急医療での画像診断、「確定診断」でなく「killer diseaseの鑑別診断」を念頭に―医療安全調査機構の提言(8)
転倒・転落により頭蓋内出血等が原因の死亡事例が頻発、多職種連携で防止策などの構築・実施を―医療安全調査機構の提言(9)
「医療事故再発防止に向けた提言」は医療者の裁量制限や新たな義務を課すものではない―医療安全調査機構





