救急医療での画像診断、「確定診断」でなく「killer diseaseの鑑別診断」を念頭に―医療安全調査機構の提言(8)
2019.4.24.(水)
救急医療において、画像診断所見が診療に結びつかず、患者が死亡に至ってしまった事故が2015年10月以降、12例報告されている。一般医療における画像診断は「確定診断」のために行うが、救急医療における画像診断は、もっぱら「killer diseaseの鑑別診断」を念頭に実施し、複数の医師、さらに診療放射線技師の目も借りて、killer diseaseの見落としがないように読影などを行う必要がある―。
日本で唯一の医療事故調査・支援センター(以下、センター)である日本医療安全調査機構は4月22日、8回目の「医療事故の再発防止に向けた提言」として『救急医療における画像診断に係る死亡事例の分析』を公表し、このような注意喚起を行いました(機構のサイトはこちら)。
目次
救急医療において画像診断所見が診療につなげられなかった死亡事例が12例
2015年10月から、医療機関の管理者(院長など)に「予期しなかった『医療に起因し、または起因すると疑われる死亡または死産』」のすべてをセンターに報告することが義務付けられました(医療事故調査制度)。この制度は「医療事故の再発防止」を目的としたもので、事故事例を集積・分析する中で「具体的な再発防止策などを構築」していくことがセンターに課せられた重要な役割の1つとなっています(関連記事はこちら)。
センターは、今般、「救急医療における画像診断」に係る死亡事例を分析し、8回目の医療事故再発防止策として提言を行いました。
◆過去の提言に関するする記事
(1)中心静脈穿刺合併症に係る死亡の分析―第1報―
(2)急性肺血栓塞栓症に係る死亡の分析
(3)注射剤によるアナフィラキシーに係る死亡事例の分析
(4)気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例の分析
(5)腹腔鏡下胆嚢摘出術に係る死亡事例の分析
(6)栄養剤投与目的に行われた胃管挿入に係る死亡事例の分析
(7)一般・療養病棟における非侵襲的陽圧換気(NPPV)及び気管切開下陽圧換気(TPPV)に係る死亡事例の分析
一般医療と救急医療では、画像診断の役割が異なる点に留意を
救急医療においては、外傷性、内因性を問わず「見落とせば死につながる疾患」(killer disease)の鑑別診断を念頭におきながら診療を行うこととなり、その際には▼病歴▼臨床症状▼身体所見▼臨床検査―などに加え、「画像診断」が極めて重要になります。
しかし、画像検査の所見が診断・治療につながらず、患者が死亡してしまう事例も発生しています。このような死亡事例は、医療事故調査制度がスタートした2015年10月以降、12例報告されています。センターではこの12例を詳しく分析し、再発防止に向けて次の6つの提言を行っています。
(1)救急医療における画像検査は、「確定診断を追究する」ことよりも「killer disease」を念頭において読影することが重要。特に、頭部外傷による少量の出血、大動脈瘤切迫破裂や大動脈解離―の画像所見、腸管穿孔による遊離ガス像に注目する【救急医療における画像検査の意義】
(2)画像検査を依頼する医師は、▼臨床症状▼疑われる疾患▼特に否定したい疾患―を明確に依頼書に記載し、診療放射線技師・放射線科医師と情報を共有する【画像検査依頼時の情報共有】
(3)担当医師1人でなく、上級医師や放射線科医師など複数の医師がそれぞれの視点で画像を確認し、所見について情報を共有する。救急外来における診療放射線技師は、緊急度の高い所見を発見した場合、読影する医師にすみやかに情報を提供する。また、情報通信技術(ICT)を用いた院外からの読影も有用【救急外来における撮影画像の確認】
(4)当初の画像検査だけで killer disease を否定できない場合、単純CT、さらに造影CTなどの追加を行う。確実に否定できるまでは診療を継続し、その間に観察した症状は医療従事者間で情報共有することが重要【画像検査の追加と入院・帰宅の判断】
(5)救急診療後に作成される画像診断報告書の確認が確実にできるよう、責任者を決めて対応する。また、当初の検査目的以外で偶発的に認められた異常所見(incidental findings)について、担当医師による対応が必要な所見は確実に伝達されることが重要【画像診断報告書の確認と incidental findings】
(6)▼救急医療でkiller diseaseを鑑別するための教育体制▼救急医療にあたる担当医師への支援体制▼重要所見を含む画像診断報告書の確認と対応を把握できる体制―を整備する。これらを通して、すべての医療従事者が画像検査に係る医療安全に主体的に関わる文化を醸成することが望まれる【院内体制の整備】
まず(1)では、死亡12事例中7例において▼急性硬膜下血腫▼大動脈瘤破裂▼大動脈解離▼消化管穿孔―などのkiller diseaseの画像所見に注目できなかった点を強調。一般診療における画像診断(確定診断が目的)と異なり、救急医療における画像診断では「まずkiller diseaseの鑑別診断を念頭に検討する」よう強く求めています。
また、画像所見の見落としは、▼知識不足▼技術不足―に加え、「積極的にkiller diseaseを探しに行く姿勢を忘れてしまう」点にあることを救急医に訴えています。具体的には、「既存の疾患や患者の主訴のみに注目してしまう」「症状が典型的でない」「症状が軽度である」「症状が一時的に軽快する」ことが、killer diseaseを探しに行く姿勢を忘れさせる要因となりえます。センターでは、救急医療における画像診断の落とし穴(ピットフォール)も例示しており、こうした点を「基礎知識」の1つに加えておくことが重要でしょう。
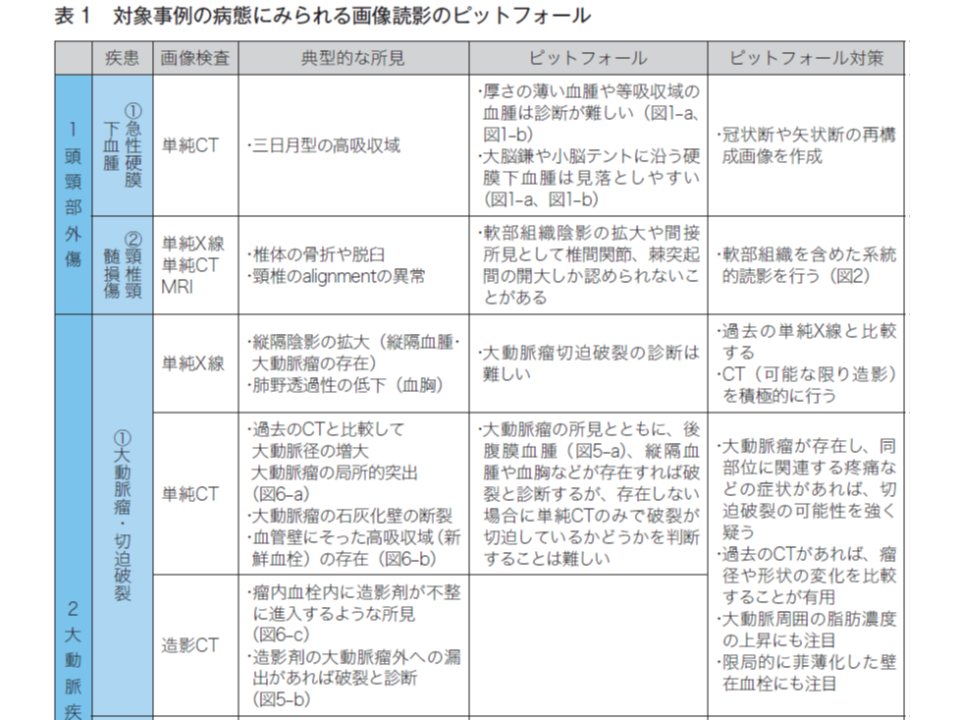
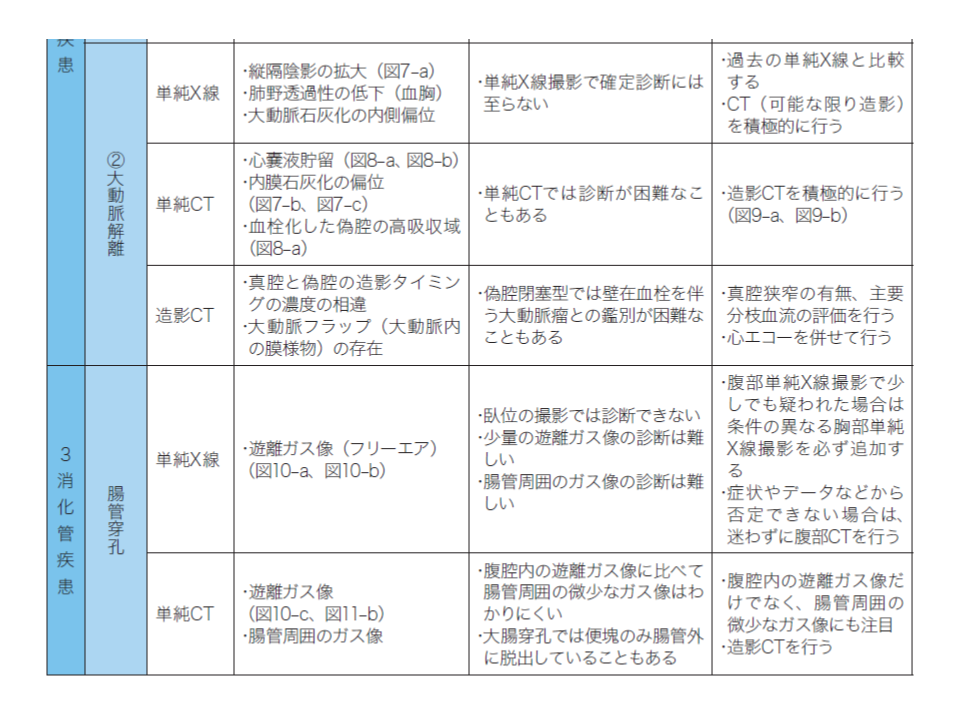
複数医師の目、さらに診療放射線技師の目も借りて読影を
また(2)では「情報共有」の重要性を再確認しています。検査目的が明確でなければ、適切な撮影法が決められない場合もあることから、▼臨床症状▼疑われている疾患▼否定したいkiller disease―の情報が共有されれば、「依頼された画像検査」と「検査目的」との間に乖離がある場合に、技師から依頼医師に疑義照会を行うことが期待できるのです。
一方、救急外来では想定されるkiller diseaseを確実に否定する必要があることから、(3)のように、担当医師1人でなく、▼複数の医師で画像を確認して否定する▼否定できない場合はさらに上級医師や放射線科医師などに相談できる体制を敷く▼上級医師等が忙しくても相談しやすい環境を整える―ことを提言しています。もっとも夜間等では、直接に相談する体制を確実に敷くことが困難とも考えられるため、センターでは「ICT」を積極的に活用することを提案しています。
なお、2016年度の診療報酬改定では「医療機関の常勤医師が夜間や休日にICTを活用して自宅等で画像を読影した場合も、院内での読影に準じて扱う」ことなどが認められるなど、ICTの活用は報酬面でもバックアップされています(関連記事はこちら)。
さらに、「画像所見の見落とし」を減少させるために、センターでは「診療放射線技師が気づいた所見を読影医に知らせ、必要な場合は放射線科医師に相談することを促す」ことも提言しています。職種間のヒエラルキーを超えて「医師と診療放射線技師とが率直に意見交換できる環境、雰囲気」を醸成できれば、他部門にも浸透し、医療の質が飛躍的に高まり、また医師の負担軽減(ひいては働き方改革)にもつながると期待されます。まず放射線科医サイドが、診療放射線技師に意見を求めることから始めてはどうでしょうか。
また(4)では、CT撮影が迅速に行えるよう、受入救急患者数、緊急検査数に応じた診療放射線技師数の配置が必要であると強調しています。医療機関単独で、診療放射線技師の多数配置が困難な場合には、地域の複数の救急医療機関が十分に協議を行い、患者のアクセスにも配慮したうえで、「特定の医療機関に救急部門を集約し、人員もそこに集約する」ことなどを検討する必要があるでしょう。
なお、killer diseaseの中には「一時的な症状の緩和」が見られるものも少なくないことから、センターでは▼帰宅を判断する際には、当初の症状を来した原因として致死的疾患が除外できているかをもう一度見直す(撮影画像を再評価し、確実な読影を行うことが重要)▼killer disease否定のためには、最初に撮影した画像だけでは不十分なこともあり、バイタルサインの変化を認めた場合や、症状の回復がない、悪化した場合などは再度、画像を撮影する―よう求めています。
担当医が画像診断報告書を確実に確認するような体制・風土・文化が必要
さらに(5)の「画像診断報告書の確認とincidental findings」は、医療機能評価機構による「医療安全情報No.138」などでも指摘されている重要事項です(関連記事はこちら)。
センターでは、▼救急外来で撮影した画像を、翌診療日の午前中に放射線科医師が優先的に画像診断報告書を作成し、担当医がそれを確認する▼救急外来の担当医が入院の担当医に画像診断報告書が完成したら確認するよう確実に依頼する▼帰宅した救急外来患者の画像診断報告書に関する確認手順を院内でルール化して遵守する―よう提言。さらに、注意が必要なincidental findingsを下表のように例示しています。
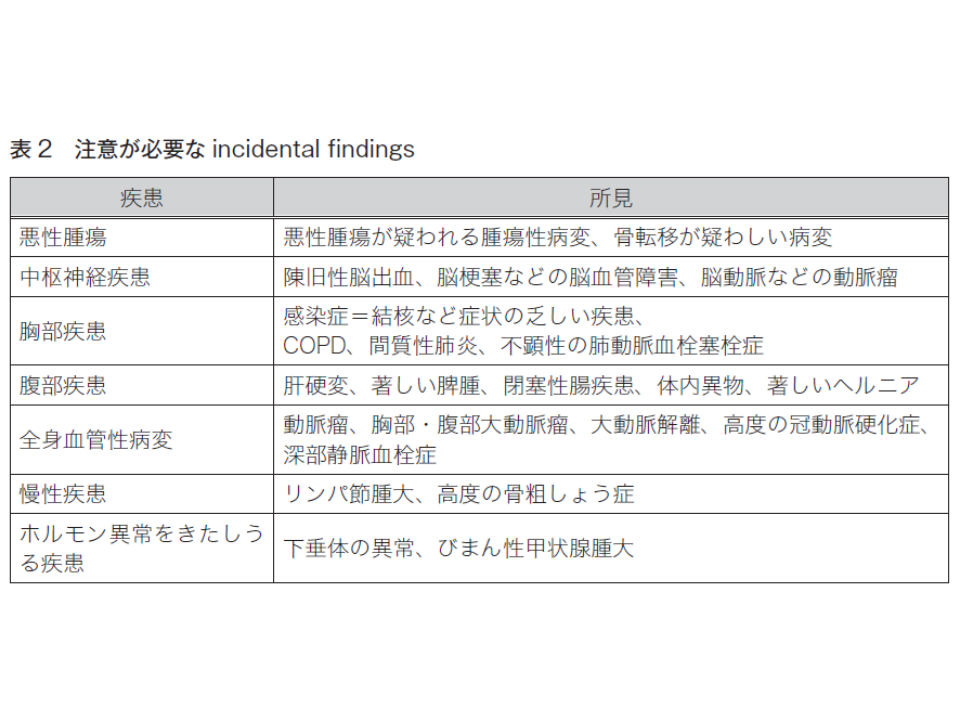
また(6)では、院内で「画像診断所見の見落としが生じないような体制」を構築するよう求めるとともに、個別医療機関での体制構築には限界もあることから、学会や企業等に対し▼「救急医療における画像診断」教育の普及▼「画像診断報告書の確認」に関する電子カルテシステム上の安全対策の標準装備化▼救急医療の場における人工知能(AI)画像診断支援システムの開発▼放射線診断専門医による読影効果の検証―を行うよう求めています。
救急医療の現場は、多忙かつ時間との戦いもあり、さまざまな支援がなされることが期待されます。
【関連記事】
中心静脈穿刺は致死的合併症の生じ得る危険手技との認識を—医療安全調査機構の提言(1)
急性肺血栓塞栓症、臨床症状に注意し早期診断・早期治療で死亡の防止—医療安全調査機構の提言(2)
過去に安全に使用できた薬剤でもアナフィラキシーショックが発症する—医療安全調査機構の提言(3)
気管切開術後早期は気管切開チューブの逸脱・迷入が生じやすく、正しい再挿入は困難—医療安全調査機構の提言(4)
胆嚢摘出術、画像診断・他診療科医師と協議で「腹腔鏡手術の適応か」慎重に判断せよ—医療安全調査機構の提言(5)
胃管挿入時の位置確認、「気泡音の聴取」では不確実—医療安全調査機構の提言(6)
NPPV/TPPVの停止は、自発呼吸患者でも致命的状況に陥ると十分に認識せよ―医療安全調査機構の提言(7)
2019年3月末までに1308件の医療事故、制度が国民に浸透する中で「正しい理解」に期待―日本医療安全調査機構
医療事故調査、事故全体の7割超で院内調査が完了しているが、調査期間は長期化傾向―日本医療安全調査機構
2019年2月末までに1284件の医療事故、院内調査完了は73.9%で変わらず―日本医療安全調査機構
2019年1月末までに1260件の医療事故、73.9%で院内調査完了―日本医療安全調査機構
医療事故の原因究明に向けた院内調査、「外部の第三者」の参画も重要テーマ―医療安全調査機構
2018年末までに1234件の医療事故、73.6%で院内調査が完了―日本医療安全調査機構
2018年11月までに1200件の医療事故、72.8%で院内調査が完了―日本医療安全調査機構
2018年10月までに1169件の医療事故、国民の制度理解が依然「最重要課題」―日本医療安全調査機構
2018年9月までに1129件の医療事故、国民の制度理解は依然進まず―日本医療安全調査機構
2018年8月までに1102件の医療事故報告、国民の制度理解が今後の課題―日本医療安全調査機構
2018年7月までに1061件の医療事故報告、うち71.2%で院内調査が完了―日本医療安全調査機構
医療事故調査、制度発足から1000件を超える報告、7割超で院内調査完了―日本医療安全調査機構
2018年5月までに997件の医療事故、うち69.9%で院内調査完了―日本医療安全調査機構
2018年4月までに965件の医療事故、うち68.5%で院内調査完了―日本医療安全調査機構
2018年3月までに945件の医療事故が報告され、67%で院内調査完了―日本医療安全調査機構
2018年2月までに912件の医療事故報告、3分の2で院内調査が完了―日本医療安全調査機構
2018年1月までに888件の医療事故が報告され、65%超で院内調査が完了―日本医療安全調査機構
2017年末までに857件の医療事故が報告され、63.8%で院内調査が完了―日本医療安全調査機構
2017年9月までに751件の医療事故が報告、院内調査は63.4%で完了―日本医療安全調査機構
2017年8月までに716件の医療事故報告、院内調査のスピードは頭打ちか―日本医療安全調査機構
2017年7月までに674件の医療事故が報告され、63.5%で院内調査完了―日本医療安全調査機構
2017年6月までに652件の医療事故が報告され、6割超で院内調査が完了―日本医療安全調査機構
2017年5月までに624件の医療事故が報告され、6割超で院内調査完了―日本医療安全調査機構
2017年4月までに601件の医療事故が報告、約6割で院内調査が完了―日本医療安全調査機構
2017年2月までに546件の医療事故が報告、過半数では院内調査が完了済―日本医療安全調査機構
2017年1月までに517件の医療事故が報告、半数で院内調査が完了―日本医療安全調査機構
2016年12月までに487件の医療事故が報告され、46%超で院内調査が完了―日本医療安全調査機構
2016年11月に報告された医療事故は30件、全体の45%で院内調査が完了―日本医療安全調査機構
2016年10月に報告された医療事故は35件、制度開始からの累計で423件―日本医療安全調査機構
2016年8月に報告された医療事故は39件、制度開始からの累計で356件―日本医療安全調査機構
2016年7月に報告された医療事故は32件、制度開始からの累計で317件―日本医療安全調査機構
2016年6月に報告された医療事故は34件、制度開始からの累計では285件―日本医療安全調査機構
制度開始から半年で医療事故188件、4分の1で院内調査完了―日本医療安全調査機構
医療事故に該当するかどうかの判断基準統一に向け、都道府県と中央に協議会を設置―厚労省
医療事故調査制度、早ければ6月にも省令改正など行い、運用を改善―社保審・医療部会
医療事故調査制度の詳細固まる、遺族の希望を踏まえた事故原因の説明を―厚労省





