指定難病の新規申請患者には「新診断基準」を、既認定患者の更新申請では「(1)新基準→(2)旧基準」を適用―難病対策委員会
2024.11.29.(金)
医療費助成が行われる「指定難病」について、最新の医学的知見を反映した診断基準・重症度分類(新基準)が登場してきている。来年度(2025年度)以降に、新規に指定難病の医療費助成を申請する場合には「新基準」を用いて判定する—。
一方、既に指定難病と認定されている患者については、更新申請の際に、まず「新基準」を用いて判定するが、仮に新基準で要件を満たさないなどとなった場合でも、「旧基準」で判定し、医療費助成の継続を可能とする—。
11月26日に開催された厚生科学審議会・疾病対策部会「難病対策委員会」と、社会保障審議会・小児慢性特定疾病対策部会「小児慢性特定疾病対策委員会」との合同会議(以下、単に「合同会議」とする)で、このような方針が概ね了承されました。
既に指定難病と認定されている患者、「新基準」用いて医療費助成打ち切りなどすべきか?
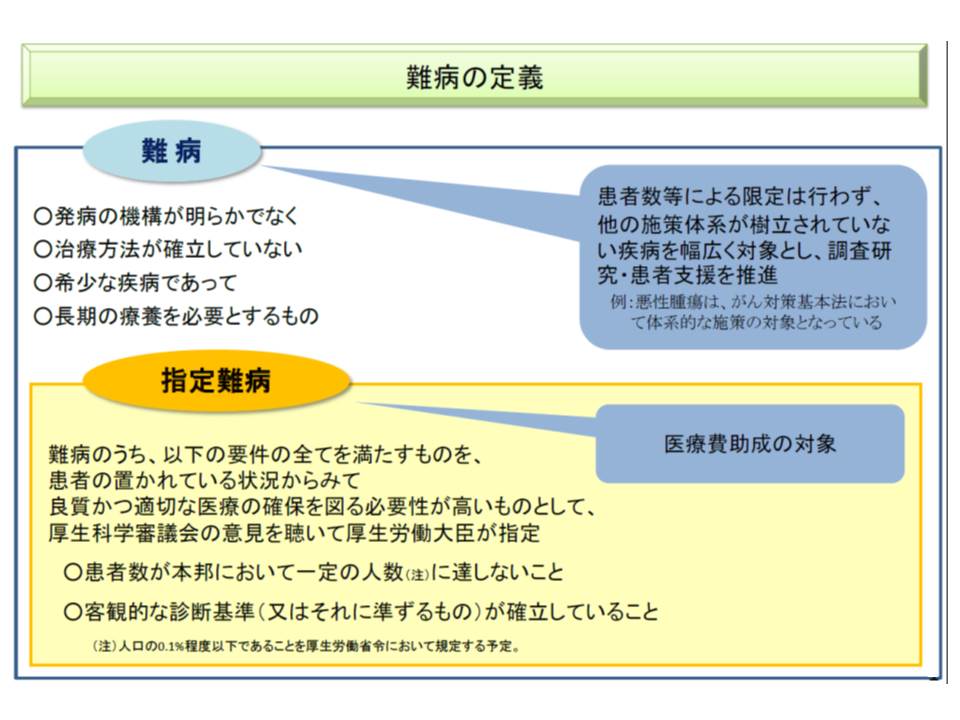
国の定めた以下の要件を満たす「指定難病」については、患者の置かれている厳しい状況に鑑みて、重症の場合に医療費助成が行われています(要件見直しに関する記事はこちら)。
▽発症の機構が明らかでない
▽治療方法が確立していない
▽長期の療養が必要である
▽希少な疾病で、患者数が我が国で一定数(現在は18万人、人口の0.142%)に達していない
▽客観的な診断基準、またはそれに準ずる基準が確立している
医療費助成対象となる指定難病の要件
ところで、医療・医学は日々進歩し、新たな知見が明らかになる中で、指定難病の診断基準や重症度分類もアップデートされます(関連記事はこちらとこちら)。
そうした中で、「診断基準等のアップデートにより、医療費助成の対象となる者の範囲が狭まる可能性もある」との指摘があります。
たとえば、「全身性エリテマトーデス」に関しては、診断基準のアップデートにより「エントリー基準(HEp-2 細胞を用いるか、同等の検査により抗核抗体80倍以上である)を満たし、臨床所見(38度3分超の発熱、非瘢痕性脱毛等の皮膚粘膜症状など)・免疫所見(抗dsDNA抗体または抗Sm 抗体陽性など)の点数合計が10点以上の場合にDefinite(確実)とする」(さらに医療費助成を受ける場合には重症であることが求められる)こととされています。旧基準にはない項目(例えば旧基準では「抗核抗体陽性」が要件の1つであったが、新基準では「抗核抗体80倍以上」が要件の1つとなっている)加わっており、「旧基準では全身性エリテマトーデスと診断されたが、新基準ではDefinite(確実)と判断されない」ケースが出てくる可能性があります。
また、「下垂体性PRL分泌亢進症」については、旧基準では「PRL(プロラクチンというホルモン)の血中濃度が20ng/ml以上」であることがDefinite(確実)と判断する要件の1つとなっていましたが、施設(病院等)で採用する検査手法によってプロラクチンの血中濃度に差異が生じることを踏まえ、新基準では「PRLの血中濃度が施設基準値以上である」ことが、Definite(確実)と判断する要件の1つに改められました。この見直しにより、「旧基準では下垂体性PRL分泌亢進症のDefinite(確実)と判断されたが、新基準ではDefinite(確実)と判断されない」ケースが出てくる可能性があります。
他方、「巨細胞性動脈炎」については、旧重症度基準(III度以上を重症とし医療費助成の対象とする)では「V度に当てはまらない視力障害が存在する場合にはIII度とする」とされていましたが、新重症度分類では「良好な方の眼の矯正視力が0.3未満の場合に重症と判断する」と見直されたため、「軽度の視力障害の場合は重症度基準を満たさなくなる」(=医療費助成の対象でなくなる)ケースが出てくる可能性があります。
さらに「自己免疫性肝炎」については、旧重症度基準では「肝実質の不均質化の画像検査所見」が認められれば重症(医療費助成の対象とする)と判断されていましたが、新重症度基準では▼「プロトロンビン時間(PT-INR)が1.3以上」(臨床所見検査)のみでも重症と判断する▼臨床所見検査(前述)と臨床所見(肝性脳症・肝萎縮)を組み合わせて判断する—といった見直しが行われ、やはり「旧基準では重症と判断され、医療費助成の対象となったが、新基準では重症とはみなされず、医療費助成の対象とならない」ケースが出てくる可能性があります。
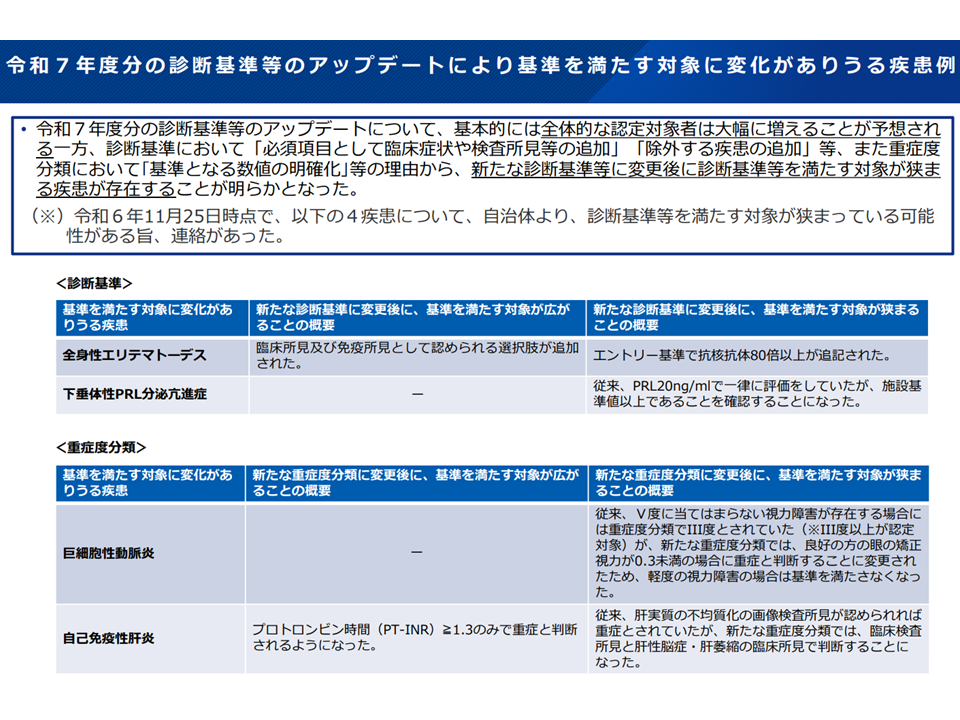
診断基準・重症度分類のアップデートにより対象患者に影響が出る可能性(難病・小児慢性特定疾患対策合同会議3 241126)
この点、「既に指定難病の重症患者として医療費助成が行われている」患者について新たな診断基準・重症度基準を適用して「医療費助成をストップする」ことは、患者の療養生活支援・データ集積の面で大きな問題が出てきかねません(関連記事はこちら)。
そこで、厚生労働省は11月26日の合同会議に次のような提案を行いました。「既に指定難病の重症患者として医療費助成が行われている」患者について、新基準を用いた場合に仮に助成対象から外れた場合であっても、当面「医療費助成を継続する」ものです。後述するように「当面」とは、「いずれ医療費助成を打ち切る」という意味ではなく、「医療費助成を継続するか否かを今後検討する」ことである点に留意が必要です。
【本年度(2024年度)に公表し、来年度(2025年度)から本格適用するアップデート(2025年度アップデート)の対象疾患】
(1)新規申請患者(本年度(2024年度)より前に認定を受けていない患者)については、来年(2025年)4月1日以降、「2025年度アップデート後の診断基準等」(新診断基準、新重症度基準)を適用する
(2)更新申請患者(本年度(2024年度)より前に認定を受けていた患者)については、来年(2025年)4月1日以降、まず「2025年度アップデート後の診断基準等」(新診断基準、新重症度基準)を適用し、クリアしない場合に「旧診断基準、旧重症度基準」を適用する(最新のものから順に適用する)
→▼まず新基準を適用する▼新基準で要件等をクリアできない場合に旧基準で救済する—というイメージ
※本年度(2024年度)中の更新申請については「どちらの診断基準等を用いてもよい」との経過措置を設けている
【来年度(2025年度)中に公表し、再来年度(2026年度)から適用予定のアップデート(2026年度アップデート)の対象疾患】
(1)新規申請患者(本年度(2025年度)より前に認定を受けていない患者)については、再来年(2026年)4月1日以降、「2026年度アップデート後の診断基準等」(新診断基準、新重症度基準)を適用する
(3)更新申請患者(来年度(2025年度)より前に認定を受けていた患者)については、再来年(2026年)4月1日以降、新しい基準から順に適用していく(「2026年度アップデート後の診断基準等」→それより前の基準)
→▼まず新基準を適用する▼新基準で要件等をクリアできない場合に旧基準で救済する—というイメージ

診断基準・重症度分類のアップデートに係る取り扱い1(難病・小児慢性特定疾患対策合同会議1 241126)
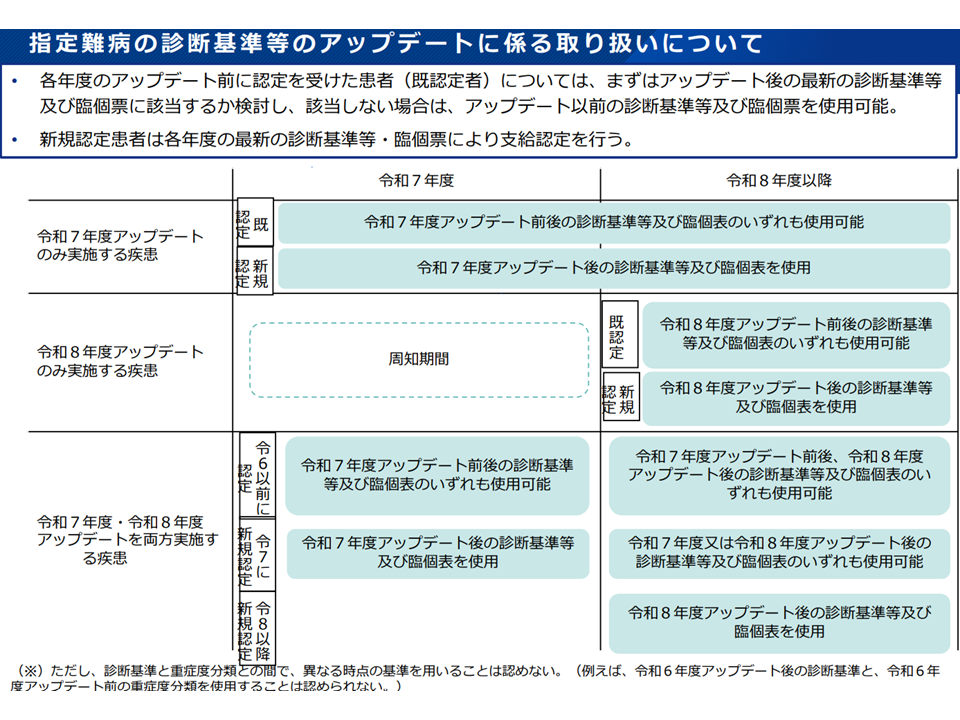
診断基準・重症度分類のアップデートに係る取り扱い2(難病・小児慢性特定疾患対策合同会議2 241126)
この提案に対して、患者団体代表委員から「新基準を作成した研究班では、当初『対象が狭まることはない』としていたが、『対象が狭まる可能性』も出てきた。新基準を再考すべきではない」との指摘もありましたが、「既に指定難病の重症患者として医療費助成が行われている」患者について医療費助成を打ち切るものではないことから概ね了承されたと言えます。
また、「既に指定難病の重症患者として医療費助成が行われている」患者に対して「まず最新の基準を適用する」ことは、「新基準の安定性・妥当性などを、本邦の実患者を対象として検証する」意味があると言えます。
厚労省は「最新の医学的知見の反映のあり方は、次の難病法の5年後見直しに向けた議論の中で検討する」考えを示しています。つまり、「新基準の安定性・妥当性を検証し、そのデータも踏まえて、次の難病法見直しの際に『既認定患者に新基準を適用するべきか否か』を検討する」ことになると思われます。
この点について竹内勤委員(埼玉医科大学学長)は「旧基準で指定難病と判断された患者などを、新基準でとらえ直すことはナンセンスで、科学的にやってはいけない」と強く指摘しており、こうした声も参考に今後検討が進められます。竹内委員の指摘に従えば、「既に指定難病の重症患者として医療費助成が行われている」患者について、新基準を適用して「医療費助成対象から外す」ことは許されないと考えられます。今後の議論に注目が集まります。
なお、医療費助成についてブランクのある人、例えば「1度重症と判定されたが、治療が奏功して軽症となり、再び重症化した人」ような人については、新規申請と同じ扱いとなり、「新基準を適用して疾病該当性や重症度を判断する」ことになる見込みです。
厚労省は、上記の考え方をさらに精緻し、本年度内(2025年3月まで)に関連通知を発出する構えです。
指定難病の軽症だが、高額医療費を年3回以上負担する者にプッシュ型で医療費助成通知
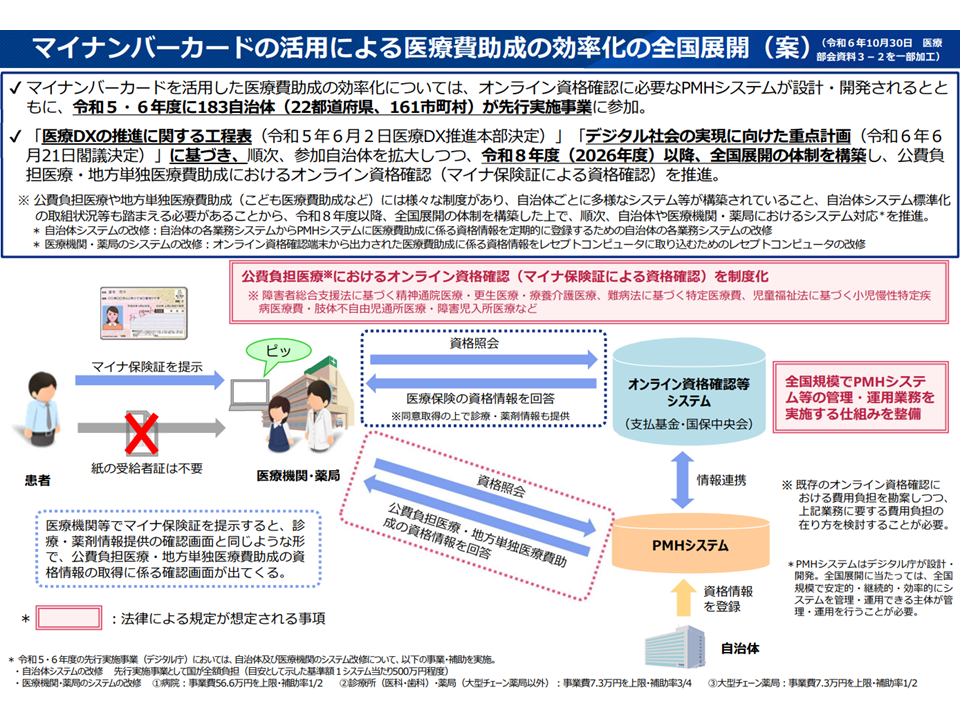
また11月26日の合同会議では、難病・小児慢性特定疾病について、オンライン資格確認等システムを活用して医療費助成申請などの患者・自治体・医療機関負担を軽減する仕組みについても議論を行いました。指定難病、小児慢性特定疾病においても、医療DXの恩恵を患者・自治体・医療者が受けられるようにするものです。
合同会議では、難病・小児慢性特定疾病において医療DXを進めることで、次の3つのメリットが生じることを確認しています(関連記事はこちら)。
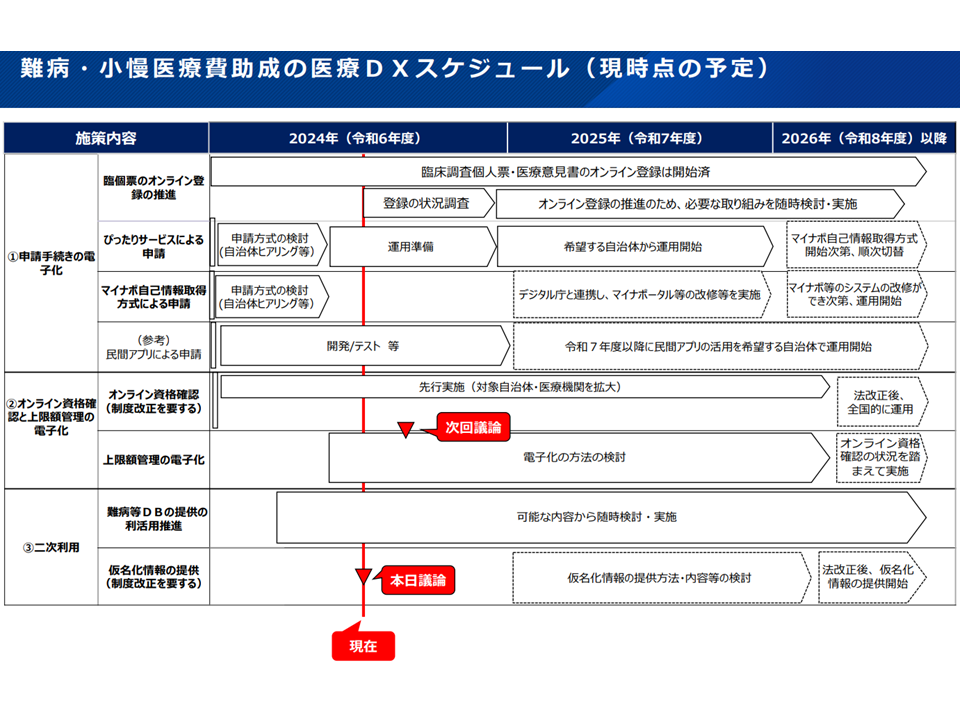
(1)申請手続きの電子化
→スマートフォンからの申請、添付書類の省略を可能とすることで、申請者の負担を軽減する
→入力漏れの自動チェック機能や過去の診断書の読み出し機能などを備えた診断書のオンライン登録システムを活用することで、医療機関の入力負担軽減を図る
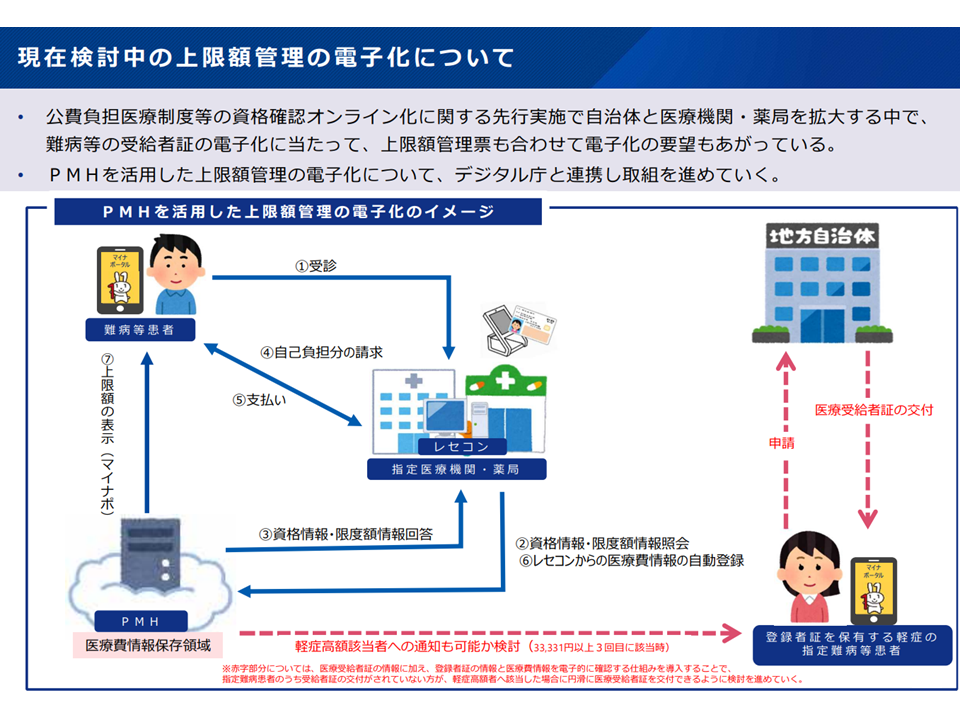
(2)オンライン資格確認と上限額管理票の電子化
→医療受給者証のオンライン資格確認と上限額管理票の電子化を進めることで、マイナンバーカード1枚での指定医療機関受診を可能とする
→医療受給者証の情報に加え、登録者証の情報と医療費情報を電子的に確認する仕組みを導入することで、指定難病患者のうち「受給者証の交付がされていない方」が、軽症高額者へ該当した場合に円滑に医療受給者証を交付できるようにする
(3)データの二次利用
→患者からの同意が得られた診断書情報を難病等データベースに登録し2次利用を可能とすることで、早期診断・治療法の確立、新薬の開発、未知の副作用の発見、効果的な政策の立案に役立てる
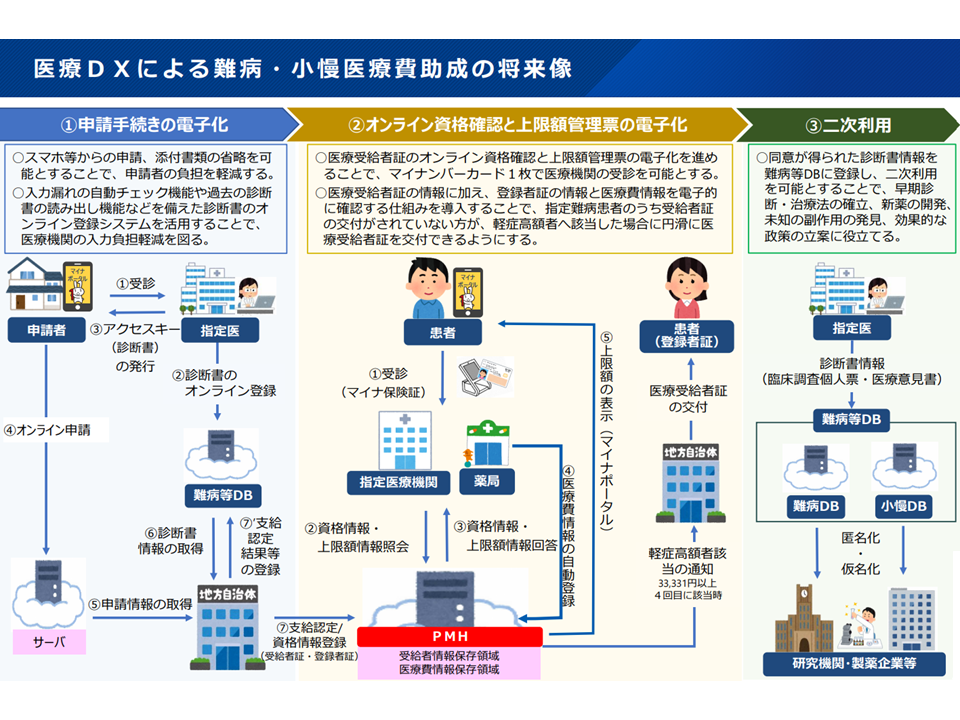
難病などにおける医療DX(難病対策委員会1 241015)
難病などにおける医療DXスケジュール(難病対策委員会2 241015)
このうち(1)(3)については10月15日の前回会合で議論しており、11月26日の今回会合では(2)を議題としています。
(2)は、上述のように「マイナンバーカード1枚で指定医療機関の受診を可能とする」「指定難病患者のうち『受給者証の交付がされていない方』が、軽症高額者へ該当した場合に円滑に医療受給者証を交付できるようにする」ことを目指すものです。
指定難病に罹患した患者のうち、「重症」の患者は上述のように医療費助成の対象となります。また、軽症者(重症でない者)のうち「年に3月以上、月の医療費総額が3万3330円を超える患者」(軽症高額者)にも、医療費負担に配慮した助成が行われます。
(2)の仕組みが実現した暁には、オンラインで「毎月の医療費」を管理し、自治体サイドからプッシュ型で「あなたは軽症高額者に該当していますよ、申請してください」とアナウンスできるようになると期待されます。
マイナンバーカード活用による医療費助成の効率化(難病・小児慢性特定疾患対策合同会議4 241126)
上限額管理の電子化イメージ(難病・小児慢性特定疾患対策合同会議5 241126)
こうした仕組みに対し、合同会議委員は「個人情報保護を徹底してほしい」と注文を付けた上で強く歓迎しています。
今後、さらに政府・自治体で調整やシステム整備などを進め、早期の実現を目指していきます(実施時期やコストを誰がどう負担するかはさらに調整が続く)。
【関連記事】
指定難病の要件を見直し、既存疾患も「新要件を満たすか否か」を洗い直すが、要件非該当の場合には経過措置等も検討へ
難病・小児慢性特定疾病のデータも、仮名化情報での第三者提供、他のデータベースとの連結解析など可能に―難病対策委員会
「医療・介護DX」推進の鍵は医療・介護現場、国民、患者等の「理解と納得」、十分な情報提供と支援を—健康・医療・介護情報利活用検討会
医療DX推進に向け「電子カルテ情報共有サービスの費用を誰がどう負担するのか」等の具体的論議始まる—社保審・医療保険部会(2)
厚労省が「近未来健康活躍社会戦略」を公表、医師偏在対策、医療・介護DX、後発品企業再編などを強力に推進
介護情報を関係者間で共有し、質の高い効率的な介護サービスを実現する【介護情報基盤】を2026年4月から全国展開—社保審・介護保険部会
2025年1月から無床診療上向けの標準型電子カルテのモデル事業を実施、既存電子カルテの標準化改修も支援—社保審・医療部会(1)
指定難病等の医療費助成を「重症化した日」まで遡る画期的な見直し、登録者証やデータベースなどの詳細決定―難病対策委員会
MECP2重複症候群、線毛機能不全症候群、TRPV4異常症の指定難病追加等を正式決定、既存診断基準のアップデートも―疾病対策部会
MECP2重複症候群、線毛機能不全症候群、TRPV4異常症を医療費助成の対象となる指定難病に追加―指定難病検討委員会
MECP2重複症候群、線毛機能不全症候群、TRPV4異常症の3疾患、医療費助成の対象となる指定難病に含めるべきか―指定難病検討委員会
最新の医学的知見など踏まえ、189の指定難病について診断基準見直し―指定難病検討委員会
医学医療の進歩踏まえ、188の指定難病について診断基準見直し議論始まる―指定難病検討委員会
家族性低βリポタンパク血症1(ホモ接合体)やネフロン癆など6疾患、2021年度から指定難病に追加し医療費を助成—指定難病検討委員会
早産児ビリルビン脳症やサラセミアなど新規10疾患含む48難病、医療費助成すべきか—指定難病検討委員会
医療費助成の対象となる「指定難病」、2021年度の対象疾患拡大に向けた議論スタート—指定難病検討委員会
膠様滴状角膜ジストロフィーとハッチンソン・ギルフォード症候群を2019年度から指定難病に追加—指定難病検討委員会
「MECP2重複症候群」や「青色ゴムまり様母斑症候群」など38難病、医療費助成すべきか検討開始—指定難病検討委員会
「患者申出を起点とする指定難病」の仕組み固まる、早ければ2019年度にもスタート―難病対策委員会(2)
まず指定難病と小児慢性特定疾患のデータベースを連結し、後にNDB等との連結可能性を検討―難病対策委員会(1)
患者申出を起点とする指定難病の検討、難病診療連携拠点病院の整備を待ってスタート―指定難病検討委員会
2018年度から医療費助成される指定難病は331疾患に、課題も浮上―指定難病検討委員会
特発性多中心性キャッスルマン病など6疾患、指定難病に追加へ―指定難病検討委員会
A20ハプロ不全症など61難病、新たな医療費助成対象への指定に向け検討開始—指定難病検討委員会
2017年4月から医療費助成の対象となる指定難病を24疾病追加を正式了承―疾病対策部会
2017年度から先天異常症候群や先天性肺静脈狭窄症など24疾病を指定難病に追加へ―指定難病検討委員会
先天異常症候群など24疾患を、2017年度から医療費助成の対象となる指定難病に追加―指定難病検討委員会
先天性僧帽弁狭窄症や前眼部形成異常など8疾患、指定難病として医療費助成対象に―指定難病検討委員会
先天性GPI欠損症やAADC欠損症など9疾患、医療費助成される指定難病の対象へ―指定難病検討委員会
神経系や血液系などの領域別に指定難病の追加検討を開始、年内告示を目指す―指定難病検討委員会
医療費助成の対象となる指定難病、早ければ年内にも対象疾病を再び拡大―指定難病検討委員会
7月から医療費助成となる196の指定難病を正式決定―厚科審の疾病対策部会
医療費助成の指定難病196を5月に告示へ―指定難病検討委員会
医療費助成の指定難病を概ね決定、胆道閉鎖症など7月から約200疾病
先天性ミオパチーや筋ジストロフィーなど41疾病、7月から指定難病へ―厚労省検討会
指定難病等の医療費助成前倒し、「重症化した日まで、原則1か月、最大3か月」とすることなど決定―難病対策委員会
難病制度等改正の意見書まとまる、「重症化時点に遡り医療費助成する」との画期的な仕組みを構築―難病対策委員会
難病制度等改正の議論大詰め、データベース利活用、医療費助成前倒し、軽症者データ登録推進策などがポイント―難病対策委員会
難病制度等改正に向けた議論続く、「軽症者のデータ登録」進むようなメリット付与が最大の論点—難病対策委員会
指定難病の軽症者に「登録書証」交付し、悪化した場合の医療費助成前倒しなど検討—難病対策委員会
指定難病患者等データ、オンライン登録で患者・指定医双方の負担軽減を図れないか—難病対策委員会
医療費助成対象とならない指定難病患者、「登録者証」発行するなどデータ登録を推進―難病等研究・医療ワーキング
指定難病等の「軽症患者」に、医療費助成とは異なる別の支援策を検討してはどうか―難病等研究・医療ワーキング
「難病等の登録法」制定し、軽症者データも集積すべきではないか―難病等研究・医療ワーキング
難病対策の見直し、大前提は「公平性、制度の安定性」の確保—難病対策委員会
難病の治療法開発等のため、軽症者含めた高精度データベース構築が不可欠—難病対策委員会
2020年1月に向け、難病対策・小児慢性特定疾患対策の見直しを検討―厚科審・疾病対策部会





