看護職員の処遇改善、外来で対応せず「入院の診療報酬上乗せ」のみのほうが患者に分かりやすいのではないか—中医協(1)
2022.6.15.(水)
「看護職員の処遇改善」への診療報酬について、「外来・入院の双方の診療報酬上乗せ」で対応するよりも、「入院のみへの診療報酬上乗せ」で対応したほうが、患者に分かりやすく、シンプルであるとの見方もできる—。
こうした診療報酬が確実に「処遇改善」につながるよう、「賃上げ計画と実績の報告」を義務化する、「一定割合を基本給引き上げなどに充てる」などのルールを検討すべきではないか—。
6月15日に開催された中央社会保険医療協議会の総会および診療報酬基本問題小委員会において、こういった議論が行われました。
「入院のみの点数設定で対応する」ほうが、患者目線では公平が保たれる可能性も
Gem Medで繰り返し報じているとおり、この10月(2022年10月)から診療報酬による「看護職員の処遇改善」がスタートします。
●これまでの「看護職員処遇改善」に関する記事
「初再診料への上乗せ」と「入院料への上乗せ」組み合わせ、看護職員処遇改善に対応してはどうか―入院外来医療分科会
「看護職員の処遇改善」に向けた診療報酬、負担増となる患者への合理的かつ納得ゆく説明も極めて重要—中医協(1)
「看護職員の処遇改善」への診療報酬対応、無理筋であると病院団体から不満噴出―日病協・小山議長、山本副議長
病院ごとに「看護配置と患者数」などの関係を見て、看護職員処遇改善の診療報酬対応検討―入院外来医療分科会
看護職員等の処遇改善、病院の必要額と診療報酬との間に生じる過不足をどう考えていくかが最大論点—中医協総会
「看護職員の処遇改善」に向けた診療報酬対応、「消費税対応の二の舞」となることを懸念―日病協
10月からの看護職員処遇改善、「看護師数×1万2000円」財源を診療報酬でどう配分すべきか―入院外来医療分科会
看護職員処遇改善のための診療報酬設定論議スタート、まず技術的課題等を分科会で整理―中医協総会
2022年度改定に向けた「項目」出揃う、入院・外来・在宅・疾患対策などの見直し方向示す―中医協総会(2)
看護職員や介護職員の処遇改善に向けた「報酬改定」、2022年度診療報酬はネット0.94%のマイナスに―後藤厚労相
対象病院(救急医療管理加算を算定する、救急搬送件数が年200台以上の医療機関および三次救急を担う医療機関)へ、「当該病院に所属する看護職員数(常勤換算)×1万2000円」に相当する額(処遇改善に必要となる金額、以下「必要額」)がわたるように何らかの診療報酬を設定。病院は、この金額をもとに「スタッフの処遇改善を一定の範囲で行う」(どの職種に、どの程度の処遇改善を行うのかなどは、一定程度、病院の裁量が認められる)ものです。
これまで中医協や診療報酬調査専門組織「入院・外来医療等の調査・評価分科会」(以下、入院外来医療分科会)で「どのように診療報酬を設定すれば、個々の病院に過不足なく『必要額』が行きわたるのか」という難しいテーマを検討してきており、6月10日には2020年度データをもとにした試算結果が厚労省から報告されました(関連記事はこちら)。そこでは、個別病院へ「必要額」が過不足なくわたるように1点刻みの細かな点数設定する—ことが望ましいのではないかとの議論が行われました。

点数設定方法案と、バラつき試算(入院外来医療分科会15 220610)
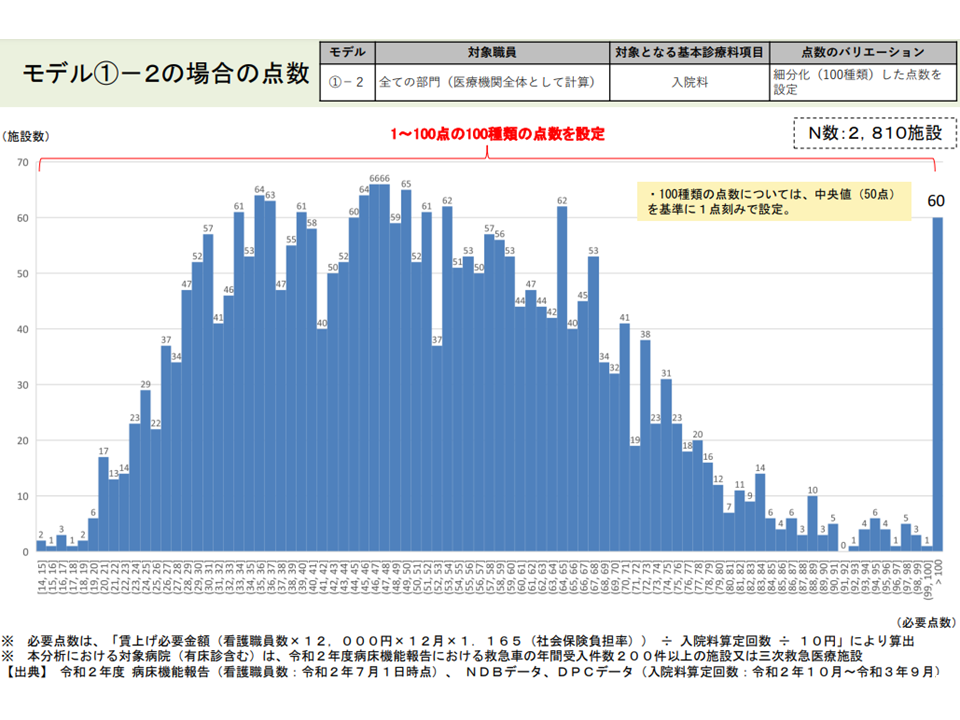
(1)の2の試算結果(入院外来医療分科会5 220610)
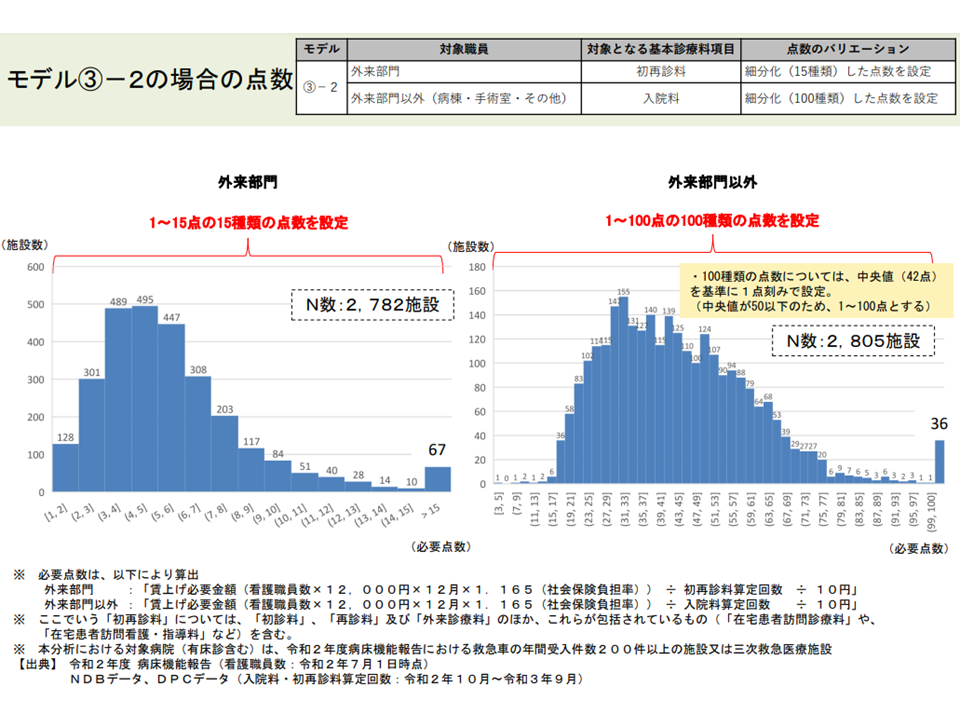
(3)の2の試算結果(入院外来医療分科会10 220610)
6月15日の中医協では、この試算結果と入院外来医療分科会の検討状況をもとに議論が深められました。診療側・支払側の双方とも、入院外来分科会委員と同様に▼必要額と診療報酬との乖離が少なくなる仕組みを検討すべき▼最新データに基づく試算を改めて行い、その結果を踏まえて議論すべき—との意見が、診療側の島弘志委員(日本病院会副会長)や城守国斗委員(日本医師会常任理事)、支払側の松本真人委員(健康保険組合連合会理事)らから相次ぎました。
ところで、入院外来医療分科会では「入院の点数でのみ対応するモデル1の2」よりも「外来の点数・入院の点数の双方で対応するモデル3の2」の方が優れているのではないか、との意見が多数でた印象があります(関連記事はこちら)。一方、6月15日の中医協総会では「よりシンプルな仕組みであるモデル1の2のほうが好ましいのではないか」との意見が複数出ています。
診療報酬を新設・引き上げなどすれば、その分、患者負担も上がります(医療費(診療報酬)の1-3割は患者が負担、9-7割は保険者が負担)。
このため「入院料のみで対応する仕組み」(モデル1の2)では、「入院患者では負担増、外来患者では負担は変わらない」こととなり、「患者間で不公平が出る」との指摘があります(関連記事はこちら)。「多くの患者で広く、公平に負担を分かち合う」という観点からは「外来・入院の双方の点数で対応するモデル3の2」の方が優れていると言える所以はこのあたりにあります。
しかし、高額療養費を勘案すると「患者視点では別の見方ができる」ことが分かります。
上述のとおり、患者負担は医療費の1-3割ですが、暦月の患者負担額が一定額を超える場合には、超過分が「高額療養費」として支給され、実際の患者負担は上限額にとどまるのです(関連記事はこちら)。したがって、▼医療費が高くなる入院患者では「高額療養費の仕組みがあるため、入院料の点数引き上げ・加算設定などは、実際の患者負担増につながりにくい」ケースが多い▼医療費が比較的低い外来患者では「高額療養費に該当しにくく、外来の点数引き上げ・加算設定などは、ダイレクトに患者負担増につながってしまう」ケースが多い—のです。
この点を加味すると、モデル3の2(入院・外来双方の点数上乗せで対応)は、一般患者の視点に立てば、「入院患者は負担増にならない(患者負担が上限に達しているケースが多くなる)。外来だけ負担増になる(患者負担が上限に達するケースが少なくないので、負担増が目に見える)」という不公平を感じる可能性もあるのです(実際の点数設定と、患者の負担感との間に乖離が出る可能性がある)。
一方、モデル1の2(入院の点数上乗せのみで対応)には、▼負担増になる患者の範囲が狭くすむ(安藤伸樹委員:全国健康保険協会理事長)▼制度の趣旨は「コロナ感染症の重症患者を多く受け入れる高度入院医療機関に勤務する看護師の負担を経済的に勘案する」ものであり、その観点からすれば「入院のみの対応」のほうが好ましいとも言える。外来も勘案するのであれば、軽症者に対応する病院や、疑い患者に対応する発熱外来を持つクリニックなどとの整合性がとれなくなるのではないか(池端幸彦委員:日本慢性期医療協会副会長)▼入院患者の多くは「外来」(例えば入退院前後の外来、入退院支援部門など)との関連が深い。入院のみでの対応のほうがシンプルである(吉川久美子専門委員:日本看護協会常任理事)—などの意見が出され、これを推奨する委員も少なくないようです。
今後、点数設定論議がさらに進められ、「外来患者への負担を求めるか」も重要論点の1つとなることが再確認されました。
なお、飯塚敏晃委員(東京大大学院経済学研究科教授)は、「時間の経過とともに看護師配置(必要額の基礎)や患者数(診療報酬の算定基礎)は変わっていき、ある時点で『必要額と報酬との乖離はない』病院であっても、事後に乖離が出る可能性がある。逐次点数を見直すことができればよいが、そうでない場合には、モデル1の2・モデル3の2のような『個別病院にきめ細かに対応する』仕組みでは事後の乖離が出やすく、病院を大括りに区分した仕組み(モデル1の1、モデル3の1など)のほうが、乖離が大きくならない可能性がある」とも指摘しています。
こうした意見も踏まえて、さらに「入院外来医療分科会での技術的検討 → 中医協での総合的な視点での検討」が進んでいくことでしょう。
「処遇改善に関する報酬」の一定割合以上を「基本給引き上げ」に充てるべきとの意見
また6月15日の中医協総会では、「賃上げルール」に関する議論も行われました。一定の仕組み(上述のように、これから詰めていく)によって、病院は「必要額」に相当する診療報酬を算定し、それを原資にスタッフの処遇改善を行います。処遇改善について「どのような職種に対し、どの程度の賃上げを行うのか」は相当程度、病院の裁量に委ねられます。しかし一定のルールがなければ「制度の趣旨が損なわれる」(処遇改善と全く関係ないところに財源が支弁されてしまう)、「現場が混乱する」(9月までの補助金ルールと、10月以降の報酬ルールが異なれば、医療現場は大混乱する)可能性があります。
この点、介護分野の対応(介護職員等ベースアップ等支援加算)では、例えば「処遇改善に関する計画書と実績報告書」の提出が求められています(全体としての賃上げ状況報告が求められ、個別スタッフの賃金状況報告までは求められない)。貴重な保険財源が、制度の趣旨に沿って適切に支弁されているかを確認するための仕組みです(関連記事はこちら)。
また、2021年末の後藤茂之厚生労働大臣・鈴木俊一財務大臣折衝では「確実な賃金アップ」がなされるよう強調(関連記事はこちら)。これを踏まえて、介護分野の対応(介護職員等ベースアップ等支援加算)では「算定した加算額の3分の2以上を『ベースアップ(基本給引き上げ)や毎月支払われる手当の引き上げ』に支弁する」という縛りが設けられています(逆に言えば「ボーナス(一時金)対応」は加算算定額の3分の1未満にとどめなければならない)。

介護職員等ベースアップ等支援加算の概要(介護給付費分科会(2) 220228)
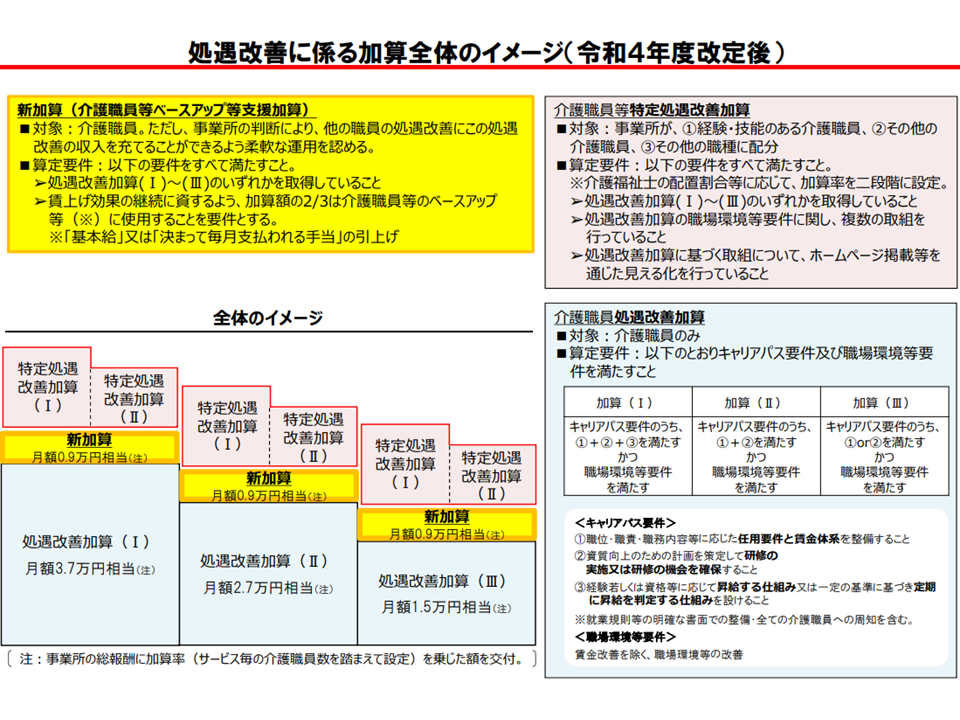
介護職員等ベースアップ等支援加算を含めた、3つの処遇改善加算の全体像(介護給付費分科会(3) 220228)
6月15日の中医協総会では、こうした介護分野のルール設定を参考に「看護分野でどのような賃上げルール」を設定すべきか、という議論も行われています。
この点、松本委員・吉川専門委員らは「制度の趣旨に沿い、支払われた診療報酬が確実に病院スタッフの処遇改善につながるようなルールを設定する必要がある」とし、次のようなルール設定を提案しました。介護分野のルールに倣ったものと言えるでしょう。
▽加算額は「すべて賃金改善」等に充てることとする(他の事項(設備整備など)への支弁は認めない)
▽確実な処遇改善を担保するために、賃金改善の計画書と、実績報告書の作成・提出を義務化する(さらに、吉川専門委員は「看護職」と「それ以外」とで賃金改善状況を分けて報告すべきとも主張)
▽介護分野の処遇改善加算と同様に「一定割合(介護では3分の2)以上を基本給引き上げ等に用いる」こととする
▽安定した処遇改善のために「基本給によるアップが望ましい」旨を明示する
▽「他の賃金項目」(各種手当など)の水準を引き下げることは許されない(処遇改善を行うが、一方で他の賃金項目が低下しては意味がない)
また、安藤委員や松本委員、佐保昌一委員(日本労働組合総連合会総合政策推進局長)らは「対象病院に勤務する薬剤師(病院薬剤師)も、処遇改善の対象に含めるべき」と要望しています。▼2-9月の補助金では、薬剤師が支弁対象に含まれていない(連続性が失われ、医療現場等が混乱する)▼大臣合意では「コ・メディカルの処遇改善への支弁」を認めているが、薬剤師が「コ・メディカル」に含まれるのか—という点を考慮すれば「難しい」と考えざるをえなそうです。
【関連記事】
「初再診料への上乗せ」と「入院料への上乗せ」組み合わせ、看護職員処遇改善に対応してはどうか―入院外来医療分科会
「看護職員の処遇改善」に向けた診療報酬、負担増となる患者への合理的かつ納得ゆく説明も極めて重要—中医協(1)
「看護職員の処遇改善」への診療報酬対応、無理筋であると病院団体から不満噴出―日病協・小山議長、山本副議長
病院ごとに「看護配置と患者数」などの関係を見て、看護職員処遇改善の診療報酬対応検討―入院外来医療分科会
看護職員等の処遇改善、病院の必要額と診療報酬との間に生じる過不足をどう考えていくかが最大論点—中医協総会
「看護職員の処遇改善」に向けた診療報酬対応、「消費税対応の二の舞」となることを懸念―日病協
感染対策、ICU等の早期離床・リハ加算、MFICUの成育連携支援加算、湿布薬上限など明確化―疑義解釈6【2022年度診療報酬改定】
感染対策向上加算等の研修や訓練・カンファレンス実績、届け出時点では不要―疑義解釈4【2022年度診療報酬改定】
10月からの看護職員処遇改善、「看護師数×1万2000円」財源を診療報酬でどう配分すべきか―入院外来医療分科会
外来腫瘍化学療法診療料とがん患者指導料「ハ」、同一患者に併算定できない―疑義解釈3【2022年度診療報酬改定】
一般病棟・ICUの看護必要度、2022年度診療報酬改定踏まえて詳細を明示―疑義解釈1【2022年度診療報酬改定】(3)
地域ごとに「面で感染症に対応できる体制」構築のための【感染対策向上加算】―疑義解釈1【2022年度診療報酬改定】(2)
急性期充実体制加算の緊急手術・看護必要度II・敷地内薬局NG等の考え方整理―疑義解釈1【2022年度診療報酬改定】(1)
2022年度GHC診療報酬改定セミナー!急性期医療の定義に切り込んだ「医療提供体制改革」を進める改定内容!
井内医療課長・鈴木前医務技監がGHC改定セミナーに登壇!2022年度改定で何を目指すのか!
看護職員処遇改善のための診療報酬設定論議スタート、まず技術的課題等を分科会で整理―中医協総会
2022年度のDPC機能評価係数IIトップ、大学病院群で和歌山医大病院、特定群で帯広厚生病院、標準群で飯山赤十字病院
生殖補助医療、従前の支援事業で6回終了したとしても、要件満たせば保険診療で改めて6回チャレンジ可
「クリニック・中小病院」と「紹介受診重点医療機関」との双方向情報連携を【連携強化診療情報提供料】で評価
新設された【看護補助体制充実加算】、病棟の看護師長、病棟看護師、看護補助者のそれぞれで所定研修受講など要件化
療養病棟で「中心静脈栄養離脱に向けた摂食・嚥下機能回復」実施促すための飴と鞭
一部疾患でDPC病棟への入棟経路ごとの分類を設定、DPC全般でさらに「在院日数短縮」が重要テーマに―厚労省
複数の減算ルールに該当する地域包括ケア病棟、「減算を複数適用した低い点数」算定に―厚労省
スーパーICU評価する【重症患者対応体制強化加算】を新設、ECMOの処置料・管理料を設定―厚労省
急性期充実体制加算の施設基準、全身麻酔手術2000件以上、救急受け入れ2000件以上、時間外加算1取得など―厚労省
【2022年度診療報酬改定答申17】救急医療管理加算の点数引き上げと対象状態拡大、あわせて「不適切事例」への対処も
【2022年度診療報酬改定答申16】安全性・有効性を確認した不妊治療技術を保険適用、生殖補助医療では年齢・回数制限
【2022年度診療報酬改定答申15】小入管の加算新設など、小児、新生児等への医療提供充実を診療報酬でサポート
【2022年度診療報酬改定答申14】オンライン初診料は251点に、オンラインの医学管理・在総管の点数を整理
【2022年度診療報酬改定答申13】後発品使用促進、人工腎臓の適正化、リフィル処方箋など組み合わせ医療費の膨張抑止
【2022年度診療報酬改定答申12】外来化学療法の評価、がん患者の遺伝子パネル検査・結果説明などの評価を大幅充実
【2022年度診療報酬改定答申11】訪問看護でも『量の拡大』と「質の向上」目指す、専門性の高い看護師への期待高まる
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す
【2022年度診療報酬改定答申9】療養病棟、障害者施設・緩和ケア病棟、有床診のそれぞれに「適切な機能発揮」促す
【2022年度診療報酬改定答申8】地域全体の感染防止対策強化を目指し、感染防止対策加算を改組し、外来で新加算創設
【2022年度診療報酬改定答申7】かかりつけ医機能の明確化に向け、機能強化加算の施設基準・算定要件を厳格化
【2022年度診療報酬改定答申6】紹介受診重点病院を加算で評価、外来→在宅の円滑移行を新たな診療報酬でサポート
【2022年度診療報酬改定答申5】地域医療体制確保加算、医師事務作業補助体制加算、夜間看護配置に関する加算を軒並みアップ
【2022年度診療報酬改定答申4】質の高いリハ提供できない回復期リハに退場宣告、特定機能病院での良質なリハに注目
【2022年度診療報酬改定答申3】大規模病院の地域包括ケア病棟にも在宅患者受入れ促すため、飴(加算)と鞭(減算)
【2022年度診療報酬改定答申2】手厚い医療体制敷くICUに新加算、3日以内750点、4-7日500点、8―14日300点ON
【2022年度診療報酬改定答申1】充実した急性期一般1を評価する新加算、7日以内460点、8-11日250点、12―14日180点に設定





