一部疾患でDPC病棟への入棟経路ごとの分類を設定、DPC全般でさらに「在院日数短縮」が重要テーマに―厚労省
2022.3.7.(月)
Gem Medで報じているとおり、厚生労働省が3月4日、2022年度診療報酬に関する関係告示の公布・通知の発出を行いました。あわせて改定内容を説明する動画も配信しています。
Gem Medでは、順次、告示・通知内容をお伝えしていきます。
●厚労省の2022年度改定に関するサイトはこちら
本稿では「DPC/PDPS」に焦点を合わせます(スーパー急性期一般1を評価する【急性期充実体制加算】に関する記事はこちら、スーパーICUを評価する【重症患者対応体制強化加算】等に関する記事はこちら、地域包括ケア病棟等の複数減算の取り扱いなどに関する記事はこちら)
目次
狭心症など一部診断群分類で「転院患者」と「直入患者」で診断群分類を別個設定
DPCについては、大きく次のような見直しが行われます。
(1)一部診断群分類における「他院からの転棟の有無に応じた評価」の導入
(2)A方式(DPCで最も一般的な点数設定方式)の見直し
(3)短期滞在手術等基本料3該当の診断群部類をD方式に移行
(4)機能評価係数IIの見直し
(5)退院患者調査の見直し
まず(1)は、2018年度診療報酬改定からの「医療資源投入量が著しく低い・平均在院日数が著しく長いなどのDPC病院(いわゆる外れ値病院・アウトライヤー病院)についてDPC制度からの退出ルールなどを考えてはどうか」といった宿題に対する答えの1つとも言える見直し内容です(関連記事はこちらとこちら)。
DPC制度では、「全てのDPC病院の診療実績データ」をもとに点数や係数を設定します。例えば、DPC点数は、同じ診断群の症例について「どれだけの医療資源を投入したか(入院日数はどの程度か、検査をどの程度行ったか、医薬品等の投与量はどうであったか、など)」をベースに「平均的な姿」として設定します(点数、期間I・II・IIIを何日にするかなど)。したがって、「不適切に医療資源投入量を著しく少なく抑えている」病院などが混入するとDPC点数が不適切に低くなり、「収益が下がり、投入したコストを回収できないDPC病院」が出かねないのです。また「医療資源投入量を少なく抑えた病院」では、点数と実際の資源投入量との差が「純益」になる(つまり「儲かる」)ため、他のDPC病院との間で大きな不公平も生じます。
そこで2022年度の次期診療報酬改定に向けて、外れ値病院を対象にした調査分析を実施するとともに、中央社会保険医療協議会の下部組織である「入院医療等の調査・評価分科会」で様々な議論が重ねられましたが、▼いわゆる「外れ値病院」であっても、ある診断群分類では「外れ値」に該当するが、別の診断群分類では「外れ値」には該当しないケースが多い▼いわゆる「外れ値病院」について共通した明確な特性・傾向が見いだせない―ために「外れ値病院のDPC制度からの追い出しルール」制定は時期尚早と判断。
ただし、次のように診断群部類によっては「DPC病棟への患者入棟経路の違いによって医療資源投入量などに大きな差がある」ことも明確になってきました。
▽一部疾患では、【他院(急性期治療)→自院のDPC病棟(待機)→自院の回復期病棟】という流れの患者と、【直接、自院のDPC病棟(急性期治療)→自院の回復期病棟】という流れの患者とでは、後者で(直接、自院のDPC病棟に入院した患者)で入棟初期の資源投入量が著しく多い
▽別の疾患では両者の間にそれほどの差異が見られない
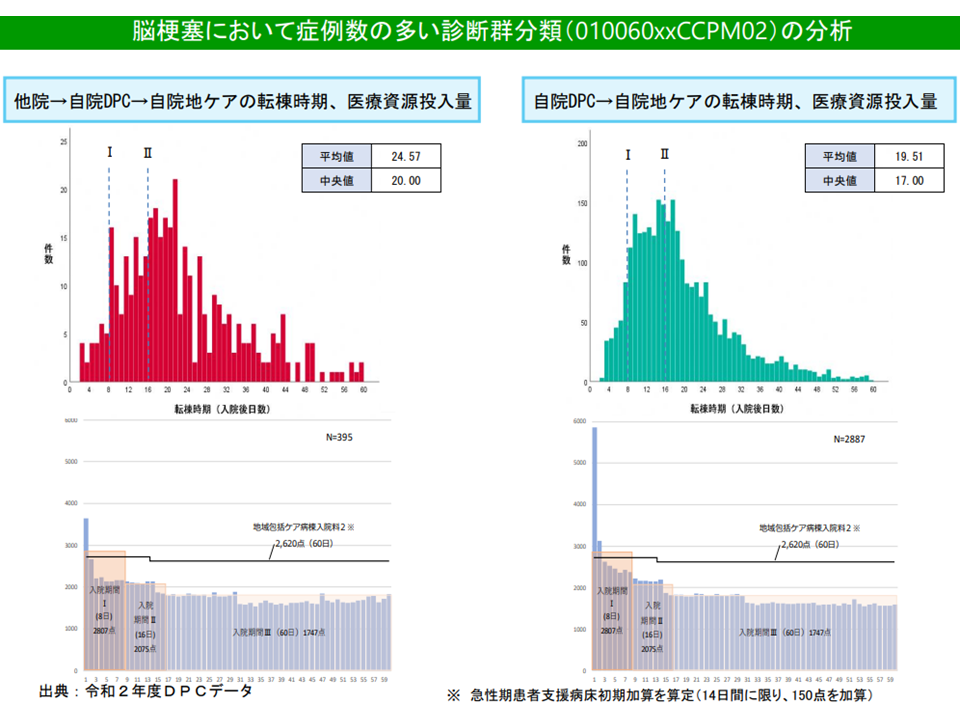
脳梗塞では、入棟元による資源投入量の大きな差はない(その1)(入院医療分科会(3)1 211001)
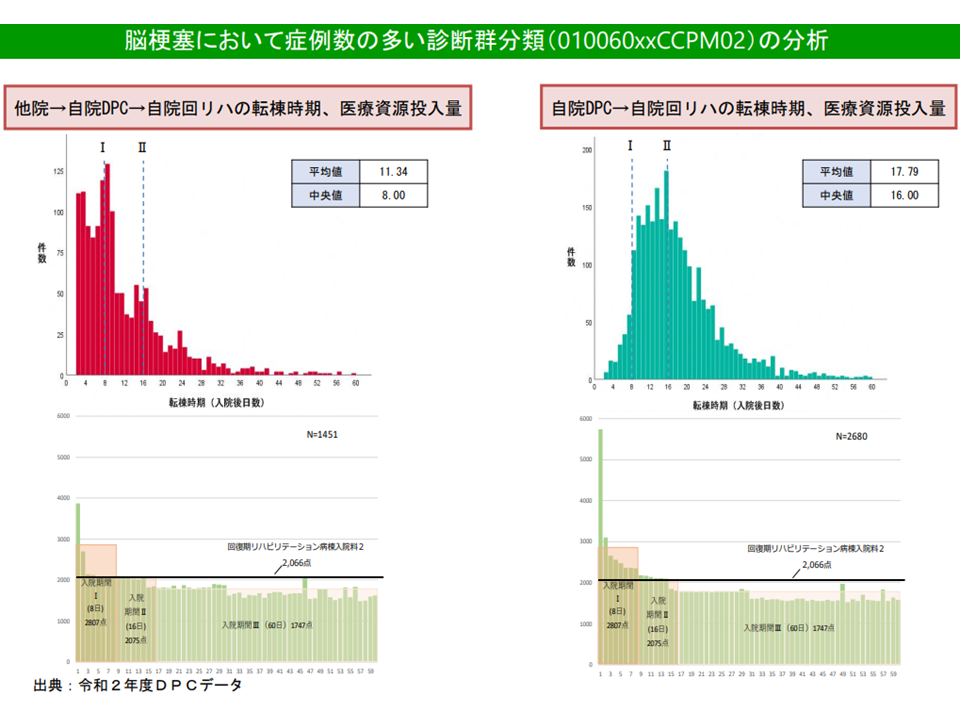
脳梗塞では、入棟元による資源投入量の大きな差はない(その2)(入院医療分科会(3)2 211001)
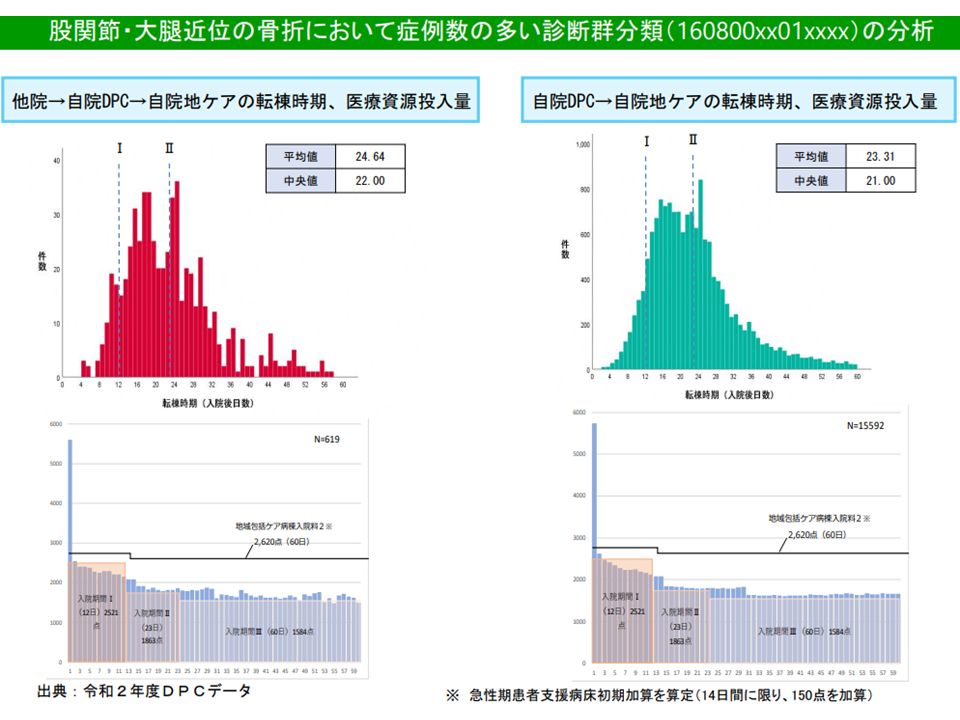
股関節・大腿近位骨折では、入棟元による資源投入量の大きな差はない(その1)(入院医療分科会(3)3 211001)
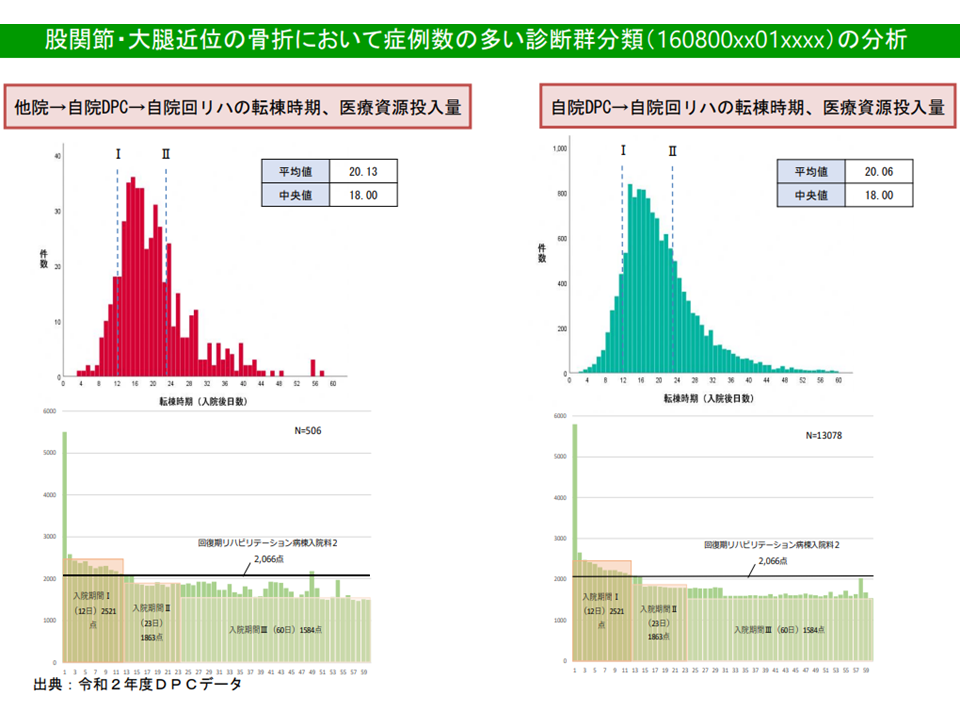
股関節・大腿近位骨折では、入棟元による資源投入量の大きな差はない(その2)(入院医療分科会(3)4 211001)
この場合、前者のような診断群分類で「他院の急性期病棟から自院のDPC病棟に転院してきた患者」と「自院のDPC病棟に直接入棟した患者」とで診断群分類を分けることが「公平性」にかないます。現在は同じ診断群分類であるため、転院患者を多く受ける病棟で利益率が高く、直入患者を多く受ける病棟で利益率が低いことになっているためです。
2022年度改定では、次の6つの診断群分類において、「転院患者」と「直入患者」とを別カテゴリー(別診断群分類)にすることとなりました。「疾患の頻度が高く、かつ医療内容の標準化が進んでいると考えられる疾患であって、手術が定義されていない」ものが対象です。
▼050030xx99000x 急性心筋梗塞(手術、処置等なし)
▼050050xx9900xx 狭心症、慢性虚血性心疾患(手術、処置等なし)
▼050050xx9910xx 狭心症、慢性虚血性心疾患(手術なし、心臓カテーテル法による諸検査あり)
▼050050xx9920xx 狭心症、慢性虚血性心疾患(手術なし、心臓カテーテル法による諸検査+血管内超音波検査等あり)
▼050130xx9900xx 心不全(手術、処置等なし)
▼160800xx99xxxx 股関節・大腿近位の骨折(手術なし)
入院早期のDPC点数↑、中後期のDPC点数↓、早期退院の促進がさらにが重要に
また(2)は、DPCの標準的な点数設定方式(A方式)について医療資源投入量の変化を踏まえた見直しを行うものです。
DPCでは、「入院からの日数経過に伴う医療資源投入量の変化」(初期の資源投入量が多く、日数経過・回復により資源投入量が少なくなる)などを踏まえて、3段の階段上(▼期間I:25パーセンタイル値まで▼期間II:平均在院日数まで▼期間III:平均在院日数超以降—)に点数設定がなされるのが通常です。
疾患による医療資源投入量の差異などに応じて4種類の点数設計方法が設けられており、最も一般的な(原則となる)【A方式】では、次のように階段が設定されています。
▽期間I:入院当時から「当該診断群分類の上位25パーセンタイル値に相当する入院日数」(いわば、当該診断群分類の全患者のうち早期退院順位が上位4分の1の人の入院日数)まで
→「1入院期間での1日当たり医療資源平均投入量」×1.15をDPC点数とする
▽期間II:期間Iの翌日から「当該診断群分類の平均在院日数」まで
→「1入院期間での1日当たり医療資源平均投入量」から「[期間Iの点数×日数]を期間IIの総日数で割った点数」を差し引いた点数をDPC点数とする(下図のA面積=B面積となるような点数を「1入院期間での1日当たり医療資源平均投入量」から差し引く)
▽期間III:期間IIの翌日から「当該診断群分類の平均在院日数+2SD以上の30の整数倍」まで
→「期間IIの点数×0.85」または「入院期間IIIの1日当たり医療資源平均投入量」のどちらか低い方
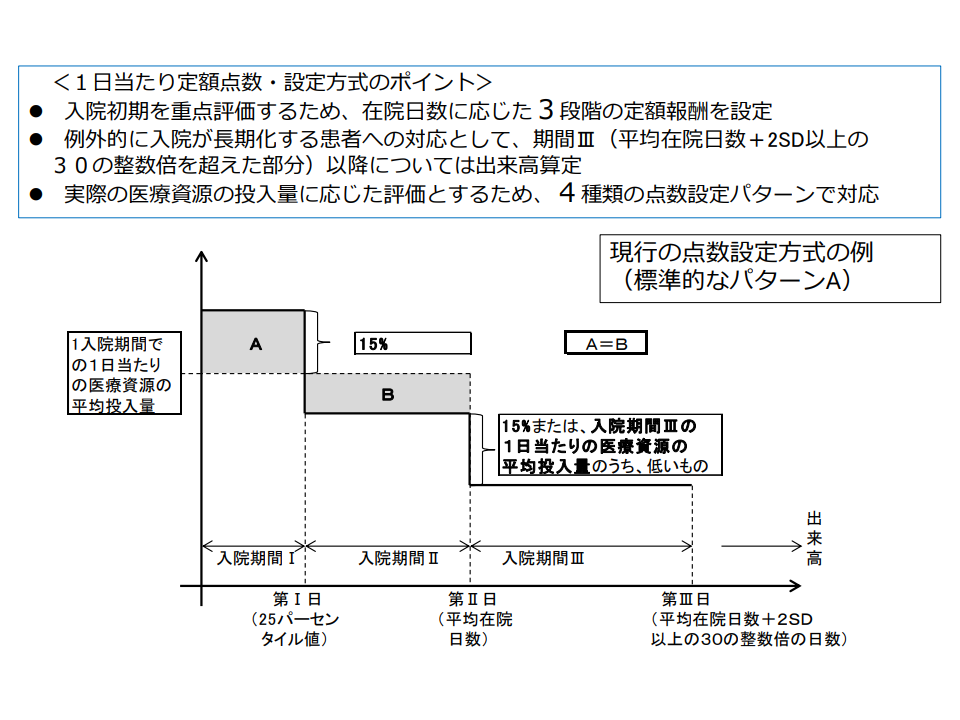
DPC点数設定方式の標準となる「A方式」、入院期間Iまでの点数が、入院期間IIよりも15%高くなるように設定されている(中医協総会(2)1 211124)
この点、入院初期(入院当日-14日目)の医療資源投入量を経年比較すると「徐々に大きくなってきている」ことから厚生労働省の調べで分かりました。例えば「入院→手術」の期間短縮が進み、それだけ初期の医療資源投入量が多くなってきていることなどが背景にあると考えられますが、これを放置すれば「投下した資源投入量が短期間で回収できず、不要な在院日数の延伸をしなければならない」事態がつながってしまいます。
そこで2022年度改定ではA方式の点数について、次のような見直しを行います。期間の考え方に変更はなく「期間Iの評価を引き上げる」ものと言えるでしょう。
▽期間I→「1入院期間での1日当たり医療資源平均投入量」×1.17をDPC点数とする(現在より単純計算で1.7%強の点数引き上げ)
▽期間II→「1入院期間での1日当たり医療資源平均投入量」から「[期間Iの点数×日数]を期間IIの総日数で割った点数」を差し引いた点数をDPC点数とする(ロジックは従前と同じだが、期間Iの点数が引き上げられる分、期間IIの点数は下がることになる)
▽期間III→「期間Iの点数×0.85」または「入院期間IIIの1日当たり医療資源平均投入量」のどちらか低い方(ロジックは従前と同じだが、期間IIの点数が引き上げられる分、期間IIIの点数も下がることになる)
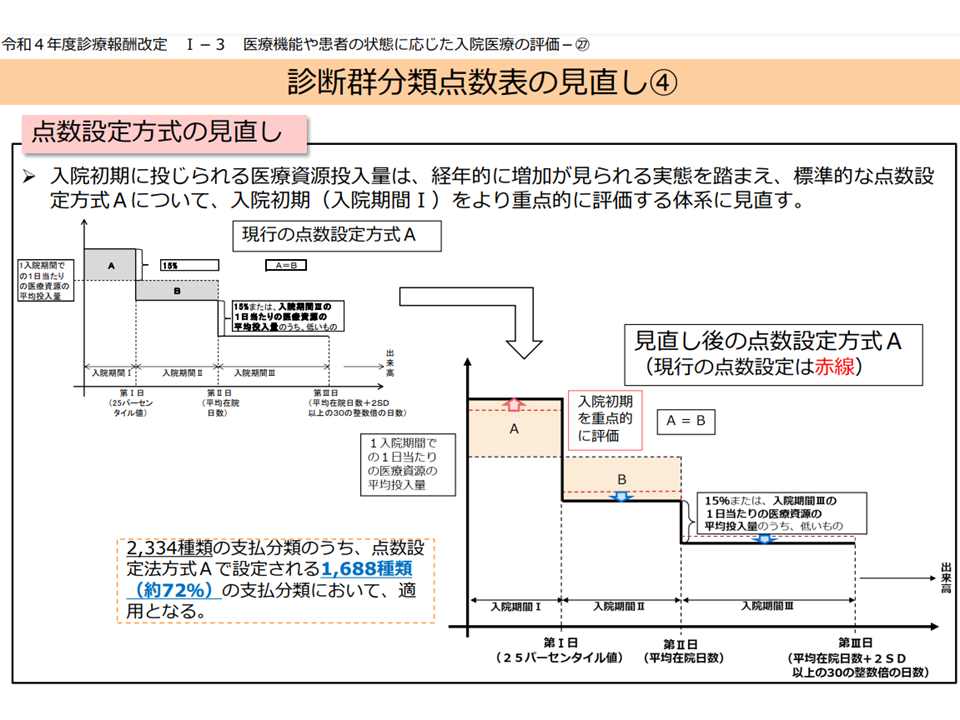
点数設定A方式の見直し概要
逆に考えれば、早期退院をこれまで以上に進めなければ「収益が下がる」ことを意味するためた、DPC病院では「自院の在院日数」の確認(他院と比べてどの程度なのか、上位からどの程度に位置しているのか)、「クリティカルパス」の確認(古くなっていないか、そもそもパスの設定ができているのか)を早急に行う必要があります。
短期滞在手術等基本料の見直しに伴い、D方式の対象も拡大
また(3)は、短期滞在手術等基本料3(4泊5日の手術や検査等を包括評価する点数項目、2022年度改定で57項目に拡大)に該当する診断群分類について「点数設定D方式」で算定することとされました。
D方式は、高額な薬剤等を用いる診断群分類について「投入したコストを回収するための不要な在院日数の延伸」を避けるために、期間Iを「1日」に設定し、そこで「入院基本料を除く、ほとんどの報酬を支払ってしまう」(入院基本料を除く薬剤費等包括範囲の1入院当たり点数)ものです。「1入院当たり定額支払方式」に近い考え方といえ、今般の拡大で対象診断群分類が「95」から「153」となります。
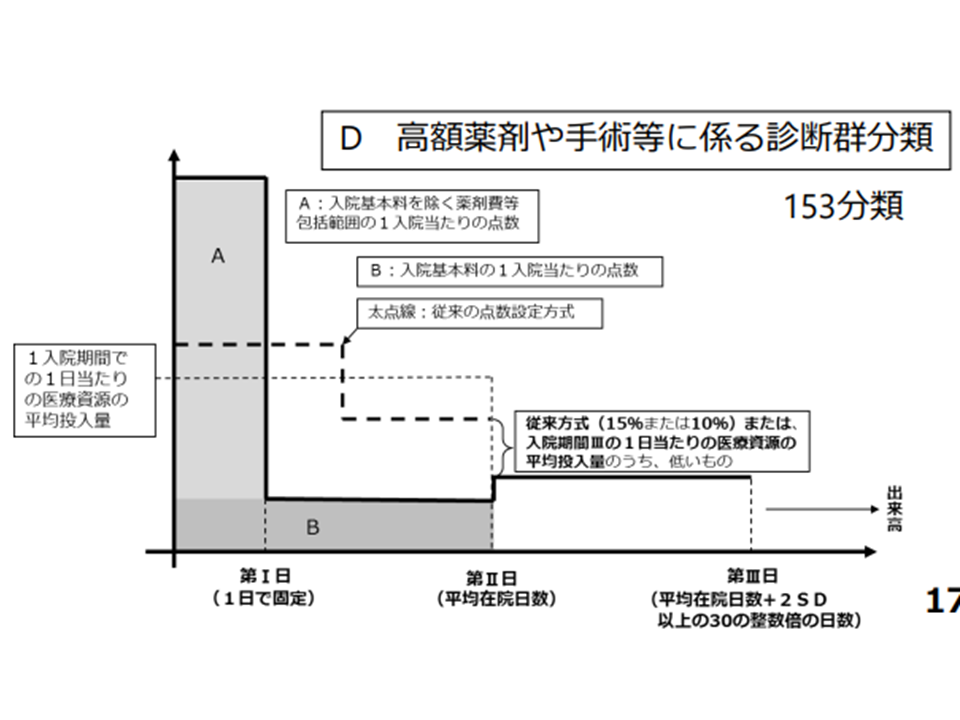
点数設定D方式の概要
なお、短期滞在手術等基本料については、2022年度改定で次のような見直しが行われます。
▽日帰り手術等を評価する基本料1
▼麻酔を伴う手術を行う場合とそれ以外とで点数を細分化(後者を低く設定)し、「麻酔科医配置」を要件化する
▼基本料3のうち「入外実施」割合が多い手術項目を基本料1に移行する
▼平均在院日数、重症度、医療・看護必要度において、基本料1の対象手術等を実施した場合を除外する
▽1泊2日の手術等を評価する基本料2
▼廃止する(利用実態は極めて限定的なため)

短期滞在手術等基本料1は一部見直し、基本料2は廃止
▽4泊5日以内の手術等を評価する基本料3
▼新規項目を追加するととともに、資源投入量の実態を踏まえた点数見直しを行う

短期滞在手術等基本料3に追加される手術等
機能評価係数II、コロナ感染症対応ベッドの確保なども新たな評価項目に
DPCでは、上述のように点数が診断群分類によって一律に決まります。しかし、病院によっては「重症の患者を多く受け入れている」「医療安全に非常に力を入れている」「救急医療にとりわけ力を入れている」など、様々な取り組みを行い、地域でさまざまな機能を果たしているため、これを「係数」として評価することになっています。
係数には次の4項目があり、これの合計(和)をDPC点数にかけることで収益を計算することになります。
(a)基礎係数(大学病院本院:1.1249(現在から0.0078低下)、大学病院本院並みの高度医療を提供する病院:1.0680(現在から0.01低下)、それ以外の病院:1.0395(現在から0.009低下)―の3段階)
(b)機能評価係数I:各種の入院基本料等加算などを係数化して評価する
(c)機能評価係数II:病院の機能や診療実績などを係数化して評価する
(d)激変緩和係数:診療報酬改定年度のみ、診療報酬収入の変動が2%を超えて生じないように設定する
2022年度改定では、このうち(c)の機能評価係数IIについて次のような見直しを行います。ただし「見直しなし」は「ロジックについての見直しがない」ことを意味し、各病院の係数・指数は相対評価のために変動します。
▽保険診療係数(適切なデータ提出などを評価):見直しなし
▽地域医療係数(5疾病5事業等への貢献度合いを評価):後述のように一部見直し
▽効率性係数(在院日数短縮の実績を評価):見直しなし
▽複雑性係数(高度な治療が必要な疾患の患者受け入れを評価):見直しなし
▽カバー率係数(診療科の多さ、多様な患者の受け入れを評価):見直しなし
▽救急医療係数(救急患者の受け入れを評価):見直しなし
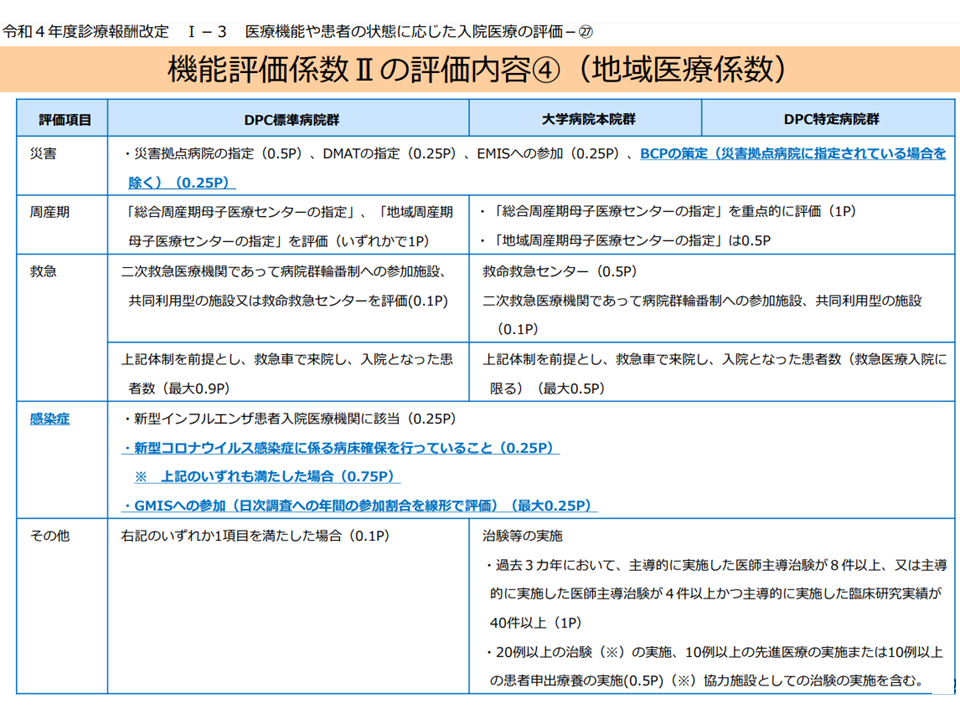
地域医療係数は、▼5疾病5事業への取り組みを評価する「体制評価指数」▼地域の患者シェアを評価する「定量評価指数」―の2つで構成されます。このうち前者の「体制評価指数」について、次のような一部見直しが行われます。
▼がん(がん患者の受け入れ、がん診療連携拠点病院等の指定状況を評価):見直しなし
▼脳卒中(t-PA治療実績などの実績を評価):見直しなし
▼心血管疾患(急性心筋梗塞、大動脈解離などの治療実績を評価):見直しなし
▼精神疾患(精神科患者の受け入れ実績を評価):見直しなしa
▼へき地:「へき地医療拠点病院の指定」などを評価していいたが、あわせて「巡回診療、医師派遣、代診医派遣を合算で年12回以上実施していること」という実績も評価対象に加える
▼災害:「災害拠点病院の指定」などを評価していたが、新たに「災害拠点病院以外ではBCP(業務継続計画)策定状況」を評価する
▼周産期(母子医療センターの指定などを評価):見直しなし
▼救急(救急医療機関への指定状況などを評価):見直しなし
▼感染症:「新型インフルエンザ患者入院医療機関の指定」などを評価していたが、新たに「新型コロナウイルス感染症病床の確保」「G-MIS(厚労省の医療機関等情報支援システム)参加」を評価対象に加える
▼その他(治験などの実施状況を評価):見直しなし
より広範な機能が機能評価係数IIとして評価されることになります。
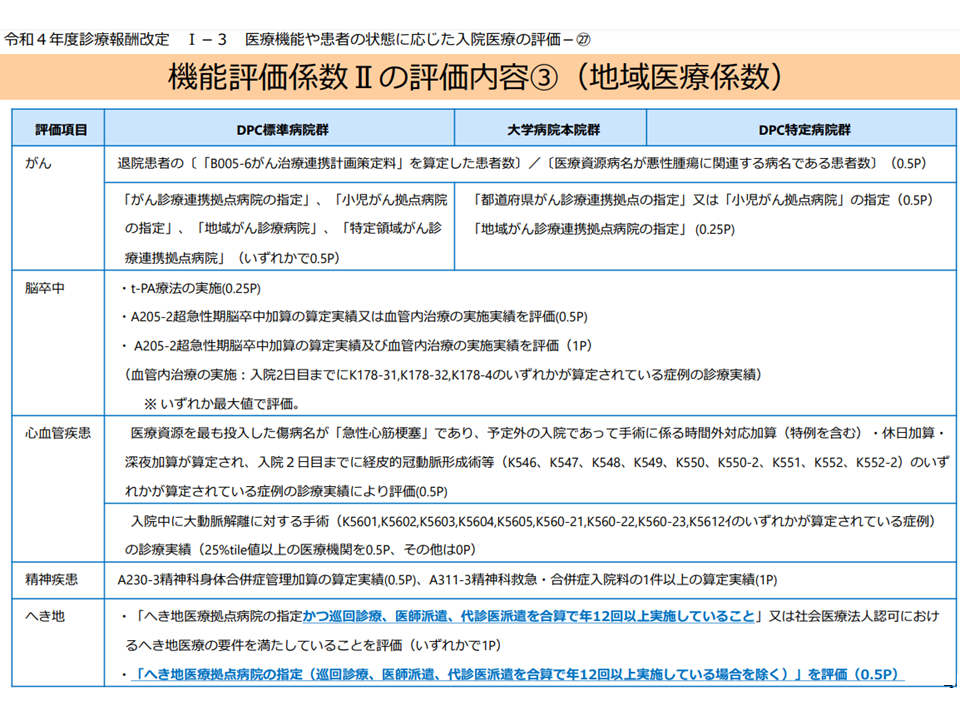
地域医療指数見直し(1)
地域医療指数見直し(2)
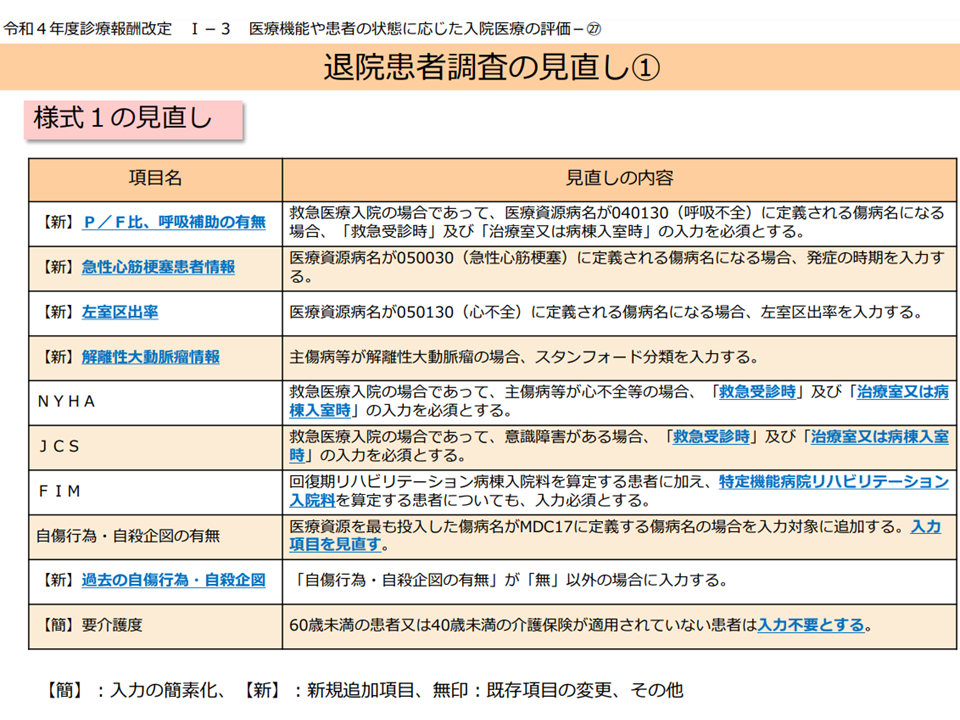
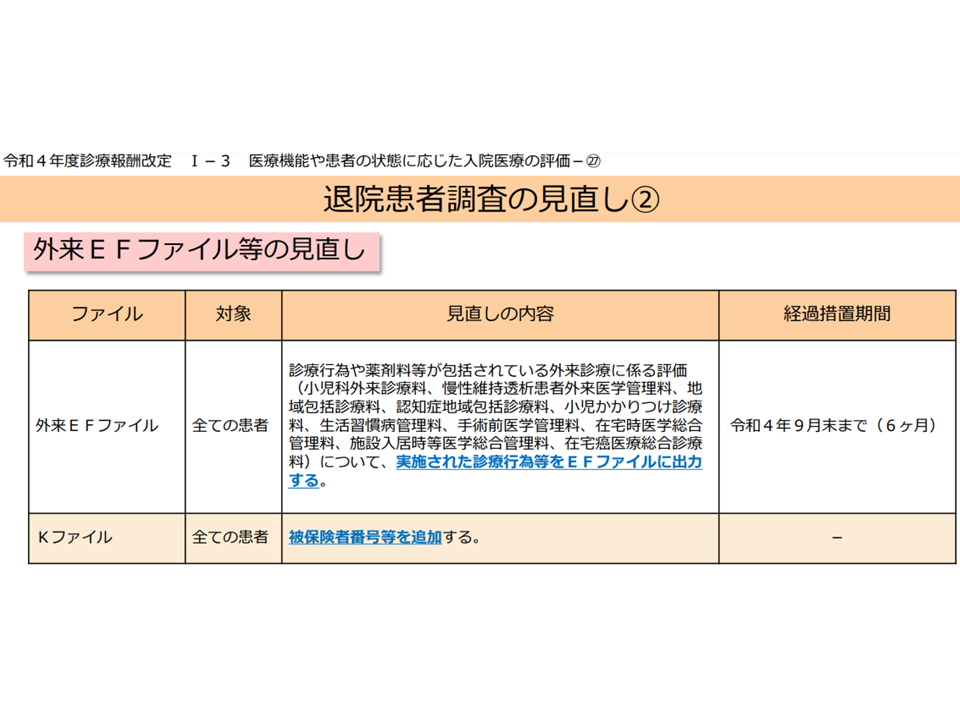
また、DPCのような包括支払い方式ではどうしても「粗診粗療」が問題となります。診療内容をできるだけ縮小し、医療資源投入量を少なくすることが「経営」的には非常に重要となりますが、「適切な医療提供を行わない」事態が生じかねないのです。
このためDPC病院には各種のデータを提出することが義務付けられています(出来高病院にも拡大されてきている)。今般、その提出データについて下表のような見直しを行います。「新規データの収集」を行うとともに、病院側の負担軽減にも配慮した内容となっています。
退院患者調査見直し(1)
退院患者調査見直し(2)
なお、新たなDPC点数表などは4月4日から適用され、3月から4月にまたがって入院する患者については、次のような取り扱いとすることも示されました。

2022年3月・4月とまたがってDPC病棟に入院する患者の点数取り扱い
なおGem Medではオンラインによる改定セミナーも開催しております。是非、あわせてご活用ください。
【これまでの2022年度改定関連記事】
◆議論の整理(改定項目一覧)に関する記事はこちら
◆入院医療の全体に関する記事はこちら(入院医療分科会の最終とりまとめ)とこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(告示関連)とこちら(答申)とこちら(新指標5ほか)とこちら(看護必要度8)とこちら(看護必要度7)とこちら(看護必要度6)とこちら(新指標4)とこちら(新指標3、重症患者対応)とこちら(看護必要度5)とこちら(看護必要度4)とこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちらとこちら
◆ICU等に関する記事はこちら(告示関連)とこちら(答申)とこちらとこちらとこちらとこちらとこちらとこちら
◆地域包括ケア病棟に関する記事はこちら(告示)ととこちらとこちらとこちらとこちらとこちら
◆回復期リハビリテーション病棟に関する記事はこちら(答申)とこちらとこちらとこちらとこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちらとこちらとこちらとこちらとこちら
◆入退院支援の促進などに関する記事はこちらとこちら
◆救急医療管理加算に関する記事はこちら(答申)とこちらとこちらとこちらとこちら
◆短期滞在手術等基本料に関する記事はこちらとこちら
◆外来医療に関する記事はこちら(かかりつけ医機能に関する答申)とこちら(受診時定額負担等に関する答申)とこちらとこちらとこちらとこちらとこちら
◆在宅医療・訪問看護に関する記事はこちら(答申、訪問看護)とこちら(答申、在宅医療)とこちらとこちら(訪問看護)とこちら(小児在宅等)とこちら(訪問看護)とこちらとこちら
◆オンライン診療に関する記事はこちら(答申)とこちらとこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら(答申)とこちらとこちらとこちら
◆医療従事者の働き方改革サポートに関する記事はこちら(答申)とこちらとこちらとこちら
◆がん対策サポートに関する記事はこちら(答申)とこちらとこちらとこちら
◆難病・アレルギー疾患対策サポートに関する記事はこちら(答申)とこちらとこちら
◆認知症を含めた精神医療に関する記事はこちらとこちら
◆リハビリに関する記事はこちら
◆小児医療・周産期医療に関する記事はこちら(答申)とこちらとこちら
◆医療安全対策に関する記事はこちら
◆透析医療に関する記事はこちらとこちらとこちら
◆個別疾患管理等に関する記事はこちらとこちらとこちら
◆新規医療技術に関する記事はこちら
◆データ提出等に関する記事はこちらとこちら
◆調剤に関する記事はこちらとこちらとこちらとこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら(不妊治療、答申)こちら(後発品使用促進、答申)とこちらとこちらとこちらとこちらとこちら
◆医療経済実態調査(第23回調査)結果に関する記事はこちら
◆消費税対応の是非に関する記事はこちら
◆薬価・材料価格調査に関する記事はこちら
◆改定率に関する記事はこちら
◆答申附帯意見に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会5)とこちら(医療保険部会5)とこちら(医療保険部会4)とこちら(医療部会4)とこちら(医療部会3)とこちら(医療保険部会3)とこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
●薬価制度改革に関する記事はこちらとこちらとこちらとこちらとこちらとこちらとこちらとこちら
●保険医療材料制度改革に関する記事はこちらとこちらとこちらとこちらとこちらとこちらとこちら
●費用対効果評価制度改革に関する記事はこちらとこちらとこちらとこちらとこちらとこちらとこちら
●公聴会に関する記事はこちら
【関連記事】
複数の減算ルールに該当する地域包括ケア病棟、「減算を複数適用した低い点数」算定に―厚労省
スーパーICU評価する【重症患者対応体制強化加算】を新設、ECMOの処置料・管理料を設定―厚労省
急性期充実体制加算の施設基準、全身麻酔手術2000件以上、救急受け入れ2000件以上、時間外加算1取得など―厚労省
【2022年度診療報酬改定答申17】救急医療管理加算の点数引き上げと対象状態拡大、あわせて「不適切事例」への対処も
【2022年度診療報酬改定答申16】安全性・有効性を確認した不妊治療技術を保険適用、生殖補助医療では年齢・回数制限
【2022年度診療報酬改定答申15】小入管の加算新設など、小児、新生児等への医療提供充実を診療報酬でサポート
【2022年度診療報酬改定答申14】オンライン初診料は251点に、オンラインの医学管理・在総管の点数を整理
【2022年度診療報酬改定答申13】後発品使用促進、人工腎臓の適正化、リフィル処方箋など組み合わせ医療費の膨張抑止
【2022年度診療報酬改定答申12】外来化学療法の評価、がん患者の遺伝子パネル検査・結果説明などの評価を大幅充実
【2022年度診療報酬改定答申11】訪問看護でも『量の拡大』と「質の向上」目指す、専門性の高い看護師への期待高まる
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す
【2022年度診療報酬改定答申9】療養病棟、障害者施設・緩和ケア病棟、有床診のそれぞれに「適切な機能発揮」促す
【2022年度診療報酬改定答申8】地域全体の感染防止対策強化を目指し、感染防止対策加算を改組し、外来で新加算創設
【2022年度診療報酬改定答申7】かかりつけ医機能の明確化に向け、機能強化加算の施設基準・算定要件を厳格化
【2022年度診療報酬改定答申6】紹介受診重点病院を加算で評価、外来→在宅の円滑移行を新たな診療報酬でサポート
【2022年度診療報酬改定答申5】地域医療体制確保加算、医師事務作業補助体制加算、夜間看護配置に関する加算を軒並みアップ
【2022年度診療報酬改定答申4】質の高いリハ提供できない回復期リハに退場宣告、特定機能病院での良質なリハに注目
【2022年度診療報酬改定答申3】大規模病院の地域包括ケア病棟にも在宅患者受入れ促すため、飴(加算)と鞭(減算)
【2022年度診療報酬改定答申2】手厚い医療体制敷くICUに新加算、3日以内750点、4-7日500点、8―14日300点ON
【2022年度診療報酬改定答申1】充実した急性期一般1を評価する新加算、7日以内460点、8-11日250点、12―14日180点に設定
感染防止対策に取り組む広範な医療機関を診療報酬で評価、中小病院やクリニックでも感染対策強化を―中医協総会(2)
2024年度改定に向け、「急性期入院医療の評価指標」の在り方など検討し急性期入院医療の集約化の後押を―中医協総会(1)
湿布薬の処方上限引き下げ、経口のHIF-PH阻害剤を人工腎臓点数に包括、巨大チェーン薬局にメス―中医協総会(3)
外来化学療法患者の栄養指導を充実、救急医療管理加算を「顔面熱傷・気道熱傷」患者にも算定広げる―中医協総会(2)
医療従事者全体の働き方改革を診療報酬でもサポート、手術等の時間外加算見直し、看護補助の新評価など―中医協総会(1)
オンライン初診料、初診料(288点)とコロナ特例(214点)の中間に、オンライン資格確認を加算で後押し―中医協総会(6)
専門看護師・特定研修修了者による訪問看護を特別評価、訪問看護ターミナルケア療養費の不合理解消―中医協総会(5)
紹介受診重点病院の創設に伴う加算新設、機能強化加算に実績要件を設け、「外来機能分化」を推進―中医協総会(4)
地域包括ケア病棟で「機能に応じた厳しい減算」増設、特定機能病院の「回復期リハ病棟」を特別評価―中医協総会(3)
充実した急性期入院医療を評価する【急性期充実体制加算】を新設、ICUでも2種類の加算を新設―中医協総会(2)
看護必要度の見直しを決定、心電図モニター管理を削除、重症患者割合の基準値も見直し―中医協総会(1)
2022年度診療報酬改定、看護必要度見直し・治療と仕事両立支援・看護補助者確保などで多様な意見―中医協総会(1)【公聴会】
ロボット支援下内視鏡手術の「術者としての経験症例」基準緩和へ、Ai画像診断支援を診療報酬で評価―中医協総会(1)
2022年度改定の項目固まる!急性期一般1の新加算、看護必要度、かかりつけ医機能評価などの行方は?―中医協総会(1)
2022年度改定に向けた「項目」出揃う、入院・外来・在宅・疾患対策などの見直し方向示す―中医協総会(2)
看護必要度見直し、200床未満の急性期一般1で極めて厳しいことに診療側が猛反発―中医協総会(1)
【2022年度診療報酬改定総点検5】在宅医療の裾野を広げ質を高めることで、増大・複雑化する在宅ニーズに応える
【2022年度診療報酬改定総点検4】訪問看護の質向上にとどまらず、地域包括ケアシステムの要としての機能にも期待
【2022年度診療報酬改定総点検3】新たに受診時負担課せられる200床以上紹介受診重点病院、診療報酬でどうサポートするか
【2022年度診療報酬改定総点検2】各種加算充実し、医療従事者全体の働き方改革を診療報酬でサポート
【2022年度診療報酬改定総点検1】充実した急性期一般1で検討される新加算、財源は急性期入院料引き下げに求めるのか
放置すれば「大腸がん」化が必至なFAP、効果的な内視鏡治療(予防摘除)を診療報酬でサポート―中医協総会
「初診からのオンライン診療」に診療報酬でどう対応すべきか、対面とオンラインとの点数差をどう考えるか―中医協総会(1)
看護職員や介護職員の処遇改善に向けた「報酬改定」、2022年度診療報酬はネット0.94%のマイナスに―後藤厚労相
看護必要度見直しのシミュレーション実施、心電図モニター・点滴ライン3本以上管理を削除した場合の影響など―中医協総会(2)
【機能強化加算】取得医療機関は「かかりつけ医機能」を果たしているが、情報提供が不十分では―中医協総会(1)
不妊治療技術のうち学会が推奨度A・Bとするものを保険適用、推奨度Cは保険外だが先進医療対応を検討―中医協総会
骨粗鬆症ある骨折患者への2次骨折防止治療、多職種チームでの術後疼痛管理など診療報酬で評価―中医協総会(2)
post acute機能に偏る地域包括ケア病棟等の評価をどう考えるか、DPCとNDB等との連結解析を推進―中医協総会(1)
後発品使用促進に向け加算・減算のどちらに軸足を置くべきか、湿布薬の処方上限「70枚」から引き下げるべきか―中医協総会(3)
医師はもちろん看護師・薬剤師など医療従事者全体の働き方改革を2022年度診療報酬改定でサポート―中医協総会(1)
「画像診断報告書の確認漏れ防止」や「腎臓病患者への腎移植情報提供」など診療報酬でサポート―中医協総会(3)
コロナ臨時特例は検証しながら継続を、感染防止対策加算の要件組み換えや充実で「平時からの感染対策」充実を―中医協総会(2)
薬剤7.6%、材料3.8%の価格乖離、「薬価の実勢価格改定」トータルで1400億円程度の国費縮減可能では―中医協総会(1)
2019年10月の消費税対応改定で「マクロでは補填不足なし」、2022年度改定で点数調整は不要では―消費税分科会
「充実した急性期入院医療を提供する急性期一般1を高く評価すべき」との点では一致しているが・・・―中医協総会(1)
日数に応じた階段状の調剤料は合理的か?制度の抜け穴をついた「事実上の敷地内薬局」に厳正な対処を―中医協総会(3)
外来・在宅・リハビリでもDPC参考にデータ提出を求める、レセプトへの検査値データ記載も推進—中医協総会(2)
退院当日の訪問看護基本療養費算定を認め自宅看取り推進、重度者への複数名訪問看護の評価充実—中医協総会(1)
短期滞在手術等基本料2・3、診療実態を踏まえ廃止や振り替え、新規技術組み入れなど検討―中医協総会(3)
DPCの診断群分類、「他院からの転棟か、直接自院へ入院か」等の要素も踏まえた精緻化を検討―中医協総会(2)
2020年度、医業収支は大きく悪化したがコロナ補助で経営好転、21年も医業収支はコロナ前に戻らず—中医協総会(1)
小入管で【無菌治療室管理加算】を出来高算定とする場合、入院料点数をどの程度引き下げるべきか―中医協総会(3)
障害者施設でも栄養サポートチーム加算の取得を認め、緩和ケア病棟で疼痛の定量評価を新加算で評価へ―中医協総会(2)
経過措置型療養での適正なリハビリ実施、摂食嚥下支援加算の見直しで中心静脈栄養離脱目指す―中医協総会(1)
不妊治療の保険適用、対象技術や対象患者、施設基準等を学会GLなど参考に設定していく方向確認―中医協総会(2)
摂食嚥下支援加算の「専門研修受けた看護師」配置要件緩和、透析中の運動療法の新評価など検討―中医協総会(1)
大病院の紹介状なし患者、「患者負担は増えるが病院収益は増えない」点を国・保険者が周知せよ―中医協総会(4)
救急医療管理加算、定量基準導入求める支払側と、さらなる研究継続求める診療側とで意見割れる―中医協総会(3)
質の高いリハ提供に向け、回復期リハ5・6の期間制限、第三者評価導入、管理栄養士配置など議論―中医協総会(2)
自院のpost acute受け入れに偏る地域包括ケア病棟、診療報酬上の評価をどう考えるべきか―中医協総会(1)
小児特性踏まえた緊急往診加算・在宅がん医療総合管理料の評価、重症者救急搬送の特別評価など実施へ―中医協総会(4)
ICU看護必要度のB項目廃止案、支払側は理解示すが、診療側は反対し入院医療分科会の批判も―中医協総会(3)
救急患者受け入れ・手術実施などが充実した急性期一般1の新評価、診療側が一部難色を示す―中医協総会(2)
心電図モニター管理などを看護必要度項目から削除すべきか、支払側は削除に賛成、診療側は猛反対―中医協総会(1)
連携型の認知症疾患医療センターも認知症専門診断管理料2の対象に加えるなど精神科医療の充実を―中医協総会(2)
がん患者等の治療と仕事の両立を支援する指導料、対象疾患等を拡大し、公認心理師等の活躍にも期待―中医協総会(1)
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
リハビリ専門職による訪問看護の実態明確化、専門性の高い看護師による訪問看護評価の充実等進めよ―中医協総会
多種類薬剤を処方された患者への指導管理を調剤報酬で評価すべきか、減薬への取り組みをどう評価するか―中医協総会(3)
専門医→主治医への難病等情報提供、主治医→学校医等への児童アレルギー情報提供を診療報酬で評価へ―中医協総会(2)
外来がん化学療法・化学療法患者への栄養管理・遺伝子パネル検査・RI内用療法を診療報酬でどう推進すべきか―中医協総会(1)
かかりつけ医機能の推進、医療機関間の双方向の情報連携を診療報酬でどうサポートしていけば良いか―中医協総会
在宅医療の質向上のための在支診・在支病の施設基準、裾野拡大に向けた継続診療加算をどう見直していくか―中医協総会(1)
「回復期リハ要する状態」に心臓手術後など加え、希望する回リハ病棟での心リハ実施を正面から認めてはどうか―入院医療分科会(7)
急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
医療部会も2022年度改定基本方針案を了承、12月10日の中医協に報告されるが正式諮問は年明けに—社保審・医療部会(1)
2022年度改定基本方針を了承、医療提供体制改革・医師働き方改革が重点課題—社保審・医療保険部会
2022年度診療報酬改定の基本方針策定は目前、オンライン資格確認稼働から1か月間の状況は―社保審・医療保険部会
2022年度診療報酬改定、「強固な医療提供体制の構築」「医療従事者の働き方改革」が重点課題―社保審・医療部会
かかりつけ医制度化を検討すべきか、感染症対策と医療提供体制改革はセットで検討を―社保審・医療保険部会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)





