かかりつけ医機能の推進、医療機関間の双方向の情報連携を診療報酬でどうサポートしていけば良いか―中医協総会
2021.10.20.(水)
かかりつけ医機能を評価する診療報酬項目として【地域包括診療料】や【小児かかりつけ診療料】などがあるが、例えば「24時間対応体制が高いハードルとなっている」などの問題点があり、施設基準や算定要件を見直していくべきである―。
医療機関間の「双方向」の情報提供を、診療情報提供料の(I)と(III)で評価しているが、2020年度の前回診療報酬改定で新設された【診療情報提供料(III)】では施設基準の縛りが厳しく、必ずしも「双方向の情報提供」体制が十分に構築されているとは言えない。施設基準の見直しなどを検討してはどうか―。
10月20日に開催された中央社会保険医療協議会・総会で、こういった議論が行われました。
目次
地域包括診療料・加算の対象疾病に、心疾患や慢性腎臓病等を追加していくべきか
2022年度の次期診療報酬改定論議が進んでおり、この10月からは個別・具体的な第2ラウンド論議に入っています。
【これまでの2022年度改定関連記事】
◆入院医療の総論に関する記事はこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちら
◆ICU等に関する記事はこちらとこちら
◆地域包括ケア病棟に関する記事はこちらとこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちら
◆入退院支援の促進に関する記事はこちら
◆救急医療管理加算に関する記事はこちらとこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちら
◆在宅医療・訪問看護に関する記事はこちらとこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆調剤に関する記事はこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
10月20日の中医協総会では「外来医療(その2)」が議題となりました。7月に行われた「外来医療(その1)」論議を踏まえ、厚生労働省保険局医療課の井内努課長は、(1)かかりつけ医機能の評価(2)医療機関間連携の評価(3)生活習慣病にかかる評価(4)耳鼻咽喉科診療の評価―の4項目について、中医協での検討を要請しています。今回は、いわば「クリニックや中小病院」外来の評価に関する論点が提示され、注目される「外来機能報告を踏まえた外来機能分化」に関する論点は別途示される見込みです。
まず(1)の「かかりつけ医」機能に関しては、これまでの診療報酬改定で例えば▼地域包括診療料・地域包括診療加算(複数の慢性疾患をかかえる患者に対する総合的な医学管理を包括評価する項目)▼小児かかりつけ診療料(6歳未満の小児患者に対する継続的・全人的な医療提供を包括評価する項目)―などが創設・改善されてきています。しかし、いずれも届け出医療機関数・算定件数は伸び悩んでおり、その背景として「施設基準が厳しい」という声が上がっています。
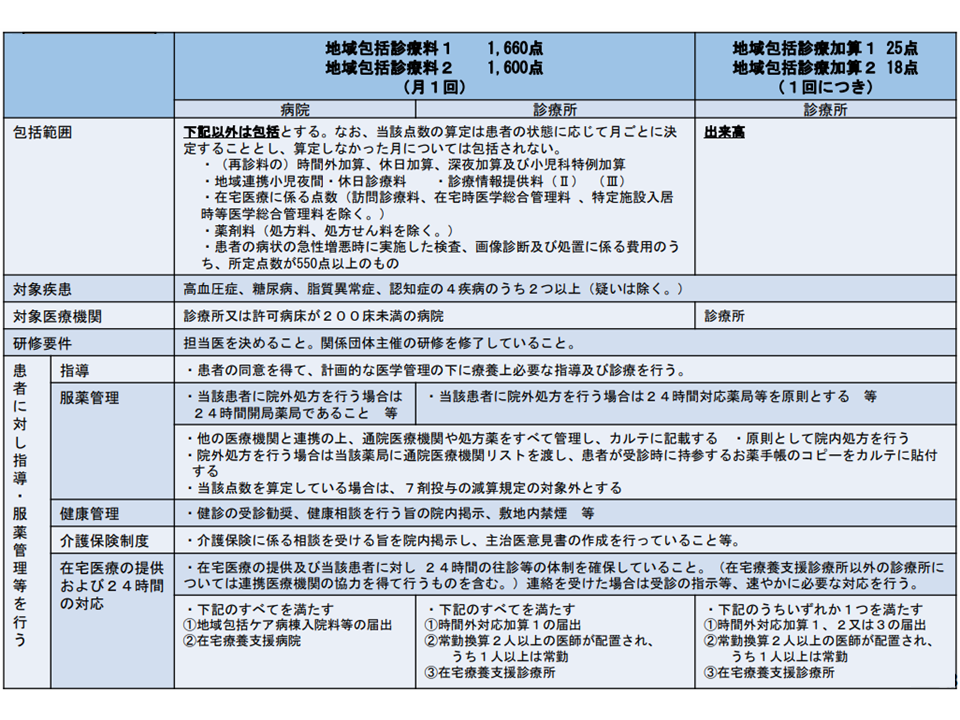
地域包括診療料・加算の概要(中医協総会5 211020)
前者の成人を対象とした【地域包括診療料】【地域包括診療加算】では、▼慢性疾患指導に係る適切な研修を修了した医師の配置▼対象患者に対し院外処方を行う場合の「24時間対応薬局」との連携▼在宅医療の提供体制・連携体制の確保―がハードルとなっているようです。

地域包括診療料・加算のハードル(その1)(中医協総会6 211020)
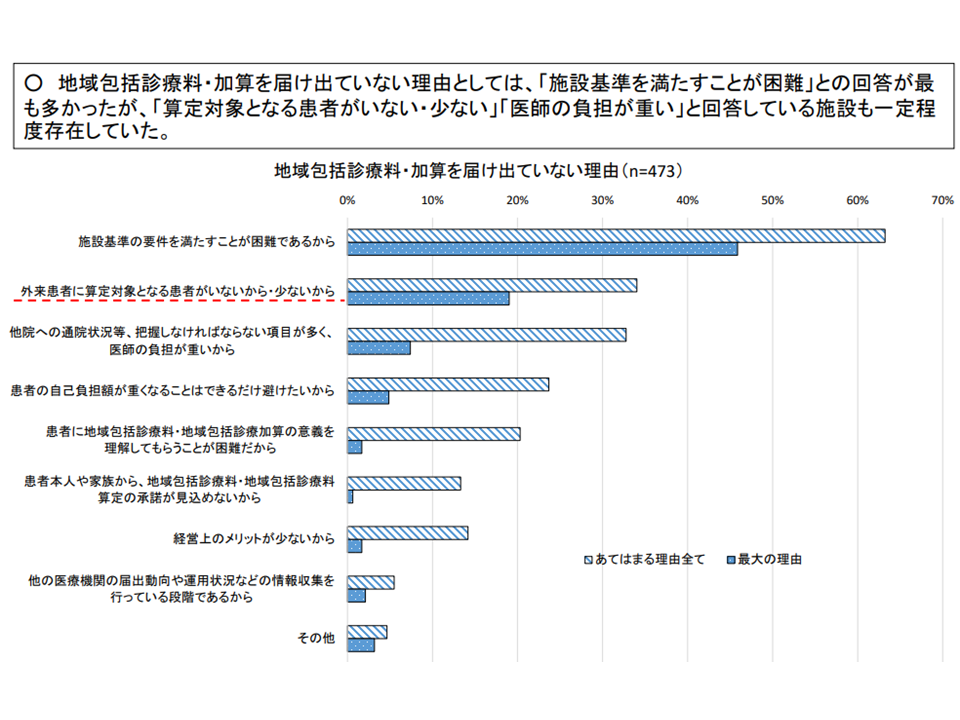
地域包括診療料・加算のハードル(その2)(中医協総会7 211020)
また地域包括診療料・加算では、▼高血圧症▼糖尿病▼脂質異常症▼認知症―の4疾病のうち2つ以上を抱える患者が算定対象となりますが、高齢化が進展等する中で「心疾患」「慢性腎臓病」患者が増加していきます。その際、専門医療機関・医師とかかりつけ医とが連携した治療を行っていくことが重要となってきます。
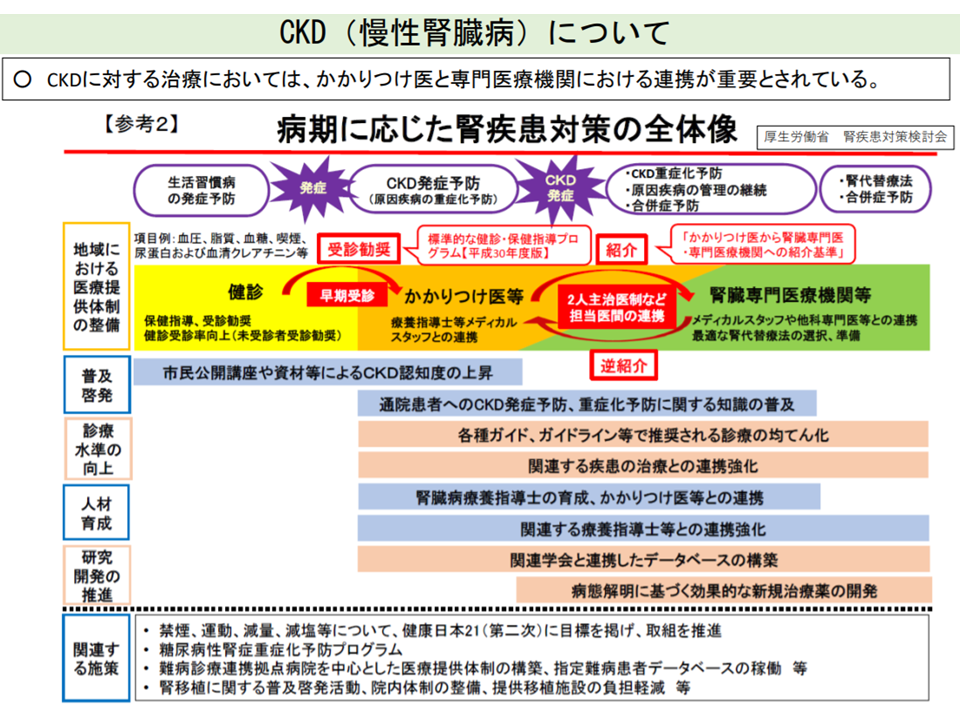
かかりつけ医と専門医が連携した慢性腎臓病管理が重要である(中医協総会1 211020)
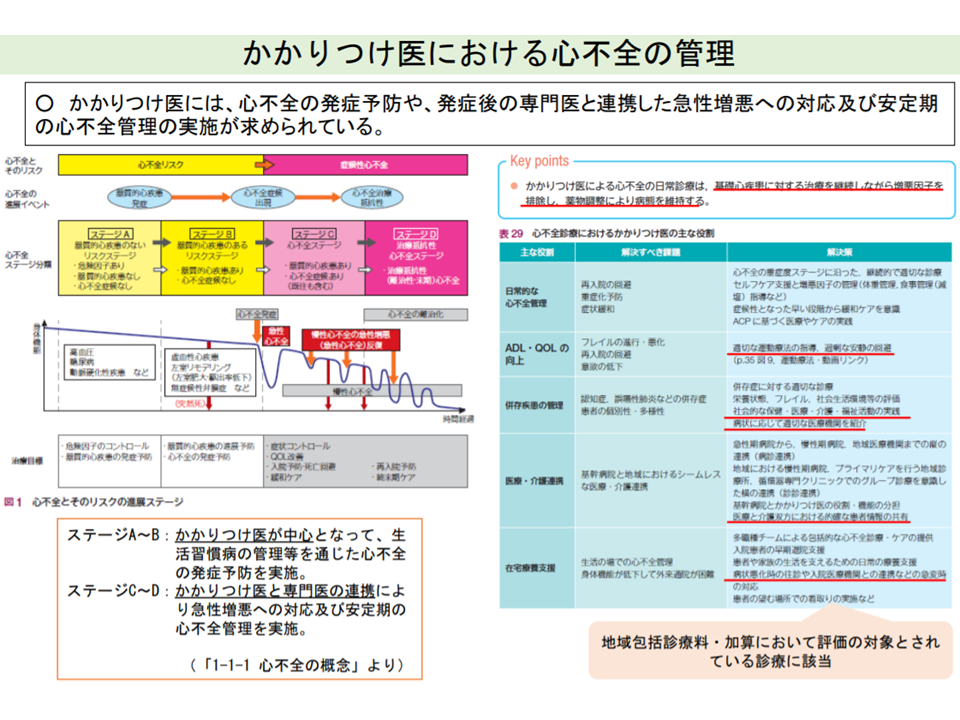
かかりつけ医と専門医が連携した心不全管理が重要である(中医協総会2 211020)
さらに、かかりつけ医機能の強化に関連して「基礎疾患等を踏まえた予防接種への相談」体制を診療報酬でどう評価すべきか(評価すべきであるか否か摸含めて)という論点も浮上しました。予防接種法のB類疾病(個人の発病・重症化防止目的で行うもので、自らの意志と責任で接種を希望する場合にのみ接種を行うもの)に位置づけられる▼インフルエンザ▼肺炎球菌―では、基礎疾患を抱える患者が「自分は予防接種を受けるべきか否か。副反応が大きいいのではないか。打つ場合、打たない場合で、どういうメリットとデメリットがあるのか」などの点について、医師に相談するケースが少なくありません。新型コロナウイルス感染症にかかるワクチンでも、この点が再確認されました。これらの点を診療報酬でどう評価すべきかも重要な視点となってきます。併せて、診療報酬での評価が進めば「ワクチン接種に積極的に乗り出す医療機関が増加する」ことも期待されます。

B類疾病について(中医協総会3 211020)

定期接種対象ワクチン(中医協総会4 211020)
こうした状況を踏まえて井内医療課長は、【地域包括診療料】【地域包括診療加算】の施設基準・算定要件をどう考えていくべきかを論点として提示しました。
診療側の城守国斗委員(日本医師会常任理事)は、▼心疾患や慢性腎臓病を対象疾患に加える▼予防接種に対する相談を要件化する―方向での検討を求めました。間口(対象患者)を広げるとともに、要件を少し厳しくすることで、質の高い「かかりつけ医機能」の推進を目指しており、同じく診療側の島弘志委員(日本病院会副会長)も「全く同じ考えである」とコメントしています。
これに対して、支払側の幸野庄司委員(健康保険組合連合会理事)は、「心疾患や慢性腎臓病を対象疾患に加える」こと「予防接種に対する相談を要件化する」ことには、より慎重な検討を求めています。また、高いハードルとなっている「24時間対応薬局との連携」について「実質的・実体的に24時間の薬剤提供が可能な状況になっていれば、方法を細かく問う必要はないのではないか」旨の考えを示しています。
小児かかりつけ診療料、24時間対応体制を「連携」によって敷くことを認めてはどうか
また【小児かかりつけ診療料】では、▼小児科医の配置▼在宅当番医等への参加▼時間外対応加算1・2届け出―が、高いハードルとなっていることが厚労省の調査で明らかになっています。小児診療においては、小児かかりつけ診療料を届け出しているかいないかに関わらわず「24時間対応が困難である、負担である」との声が大きいという状況もあります。

小児かかりつけ診療料の概要(中医協総会8 211020)

小児かかりつけ診療料のハードル(中医協総会10 211020)
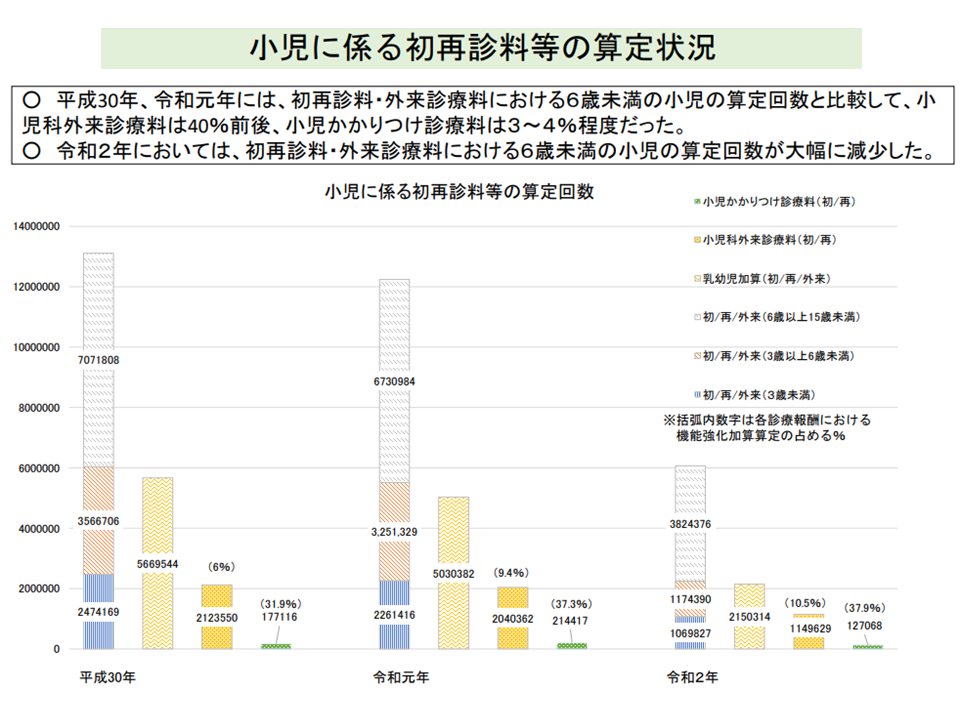
小児かかりつけ診療料の算定は極めて少ない(中医協総会9 211020)
こうした状況を踏まえて井内医療課長は、【小児かかりつけ診療料】の施設基準・算定要件をどう考えていくべきかを論点として提示しました。
この点、診療側の城守委員や松本吉郎委員(日本医師会常任理事)は「小児科医の負担を考慮し、24時間対応要件の緩和」を求めています。松本委員はより具体的に「【小児かかりつけ診療料】では時間外対応加算1・2(自院での常時・時間外対応)の届け出が求められているが、成人対象の【地域包括診療加算】では時間外対応加算3(複数クリニックによる連携対応)でも良しとされている。【小児かかりつけ診療料】でも時間外対応加算3の届け出で良しとしてはどうか」と提案しました。
支払側の幸野委員も「時間外対応加算3の届け出という手法は別に、小児患者が夜間や休日などに具合が悪くなった際に、実質的・実体的に対応できる体制が構築されていれば、届け出を認めて良いのではないか」と理解を示しており、要件緩和に向けて動き出しそうです。
診療情報提供料(III)、相手先医療機関の施設基準確認などはどこまで必要なのか
(2)は、2020年度の前回診療報酬改定で新設された【診療情報提供料(III)】について、「他の医療機関の施設基準届け出状況の把握」などの要件をどう考えていくべきかが論点として提示されました。
例えば、内科のAかかりつけ医療機関から眼科科のB専門医療機関に患者を紹介する際、AからBへの「診療状況を示す文書」提供は【診療情報提供料(I)】として評価されます。その後、当該疾患の皮膚疾患治療を終え、内科のA医療機関に患者が戻った際に、BからAへ「当該患者にどういった治療を行ったのか、今後、どういった点に注意してA医療機関で内科治療を行えばよいか」などの情報提供があれば、より質の高い医療提供が行えます。そこで2020年度の前回改定で、後者「BからAへの情報提供」が【診療情報提供料(III)】として評価されることとなったのです。
また妊婦が、例えば風邪をひいた際、産科クリニックで「自院は内科疾患は専門でないので、内科クリニックにかかってほしい」と言われ、内科クリニックでは「自院では妊婦の専門知識を持っていないので、診療できない」と言われるといった事態があると指摘されます。その際、産科から内科に患者が紹介され、内科クリニックで診療を行った後、産科クリニックに対して内科クリニックから「当該患者は●●疾患で、〇〇薬を処方しました。貴院(産科)では▲▲の点にご留意ください」などの情報提供が行われれば、安全・安心な医療を妊婦へ提供することができます。こうした双方向の情報連携を診療報酬で評価することで「地域で、妊婦に対する総合的な診療提供体制を確保する」狙いもあります(このため一般患者では【診療情報提供料(III)】は3か月に1回しか算定できないが、妊婦では1か月に1回の算定が可能)。

診療情報提供料(III)が2020年度改定で新設された(中医協総会11 211020)
しかし、【診療情報提供料(I)】(上記例ではA→B)と【診療情報提供料(III)】(B→A)とで算定回数を比べると、後者は前者の2%程度にとどまっており、「双方向の情報連携」が十分に進んでいるとは言い難い状況です。
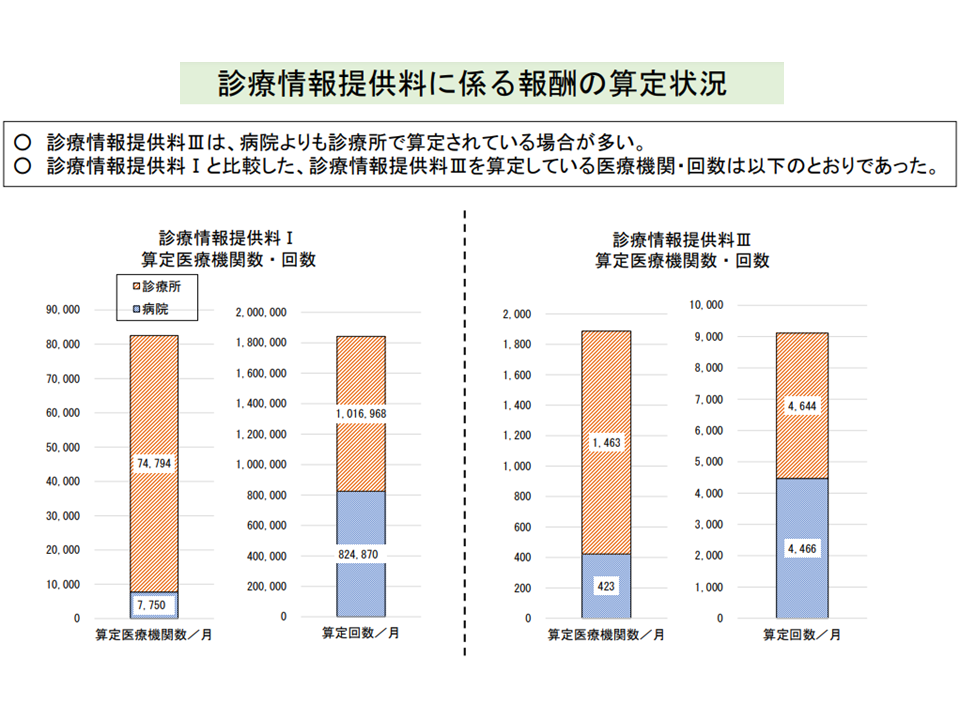
診療情報提供料(I)に比べ、診療情報提供料(III)の算定はとても少ない(中医協総会12 211020)
この背景を見ると、例えば「必要に応じて、紹介元医療機関(上記で言えばA)が地域包括診療料・加算、小児かかりつけ診療料、在宅時医学総合管理料・施設入居時医学総合管理料(在宅療養支援診療所・在宅療養支援病院のみ)を届け出ていること」の確認要件がハードルになって【診療情報提供料(III)】を算定できないことなどが浮上してきました。【診療情報提供料(III)】を算定するには、「B医療機関側がかかりつけ医機能を有していること」あるいは「A医療機関側がかかりつけ医機能を有し、B療機関でそれを確認していること」という要件があります。これを満たさない場合、双方向の情報提供を行っても、B医療機関側で【診療情報提供料(III)】を算定できないのです。
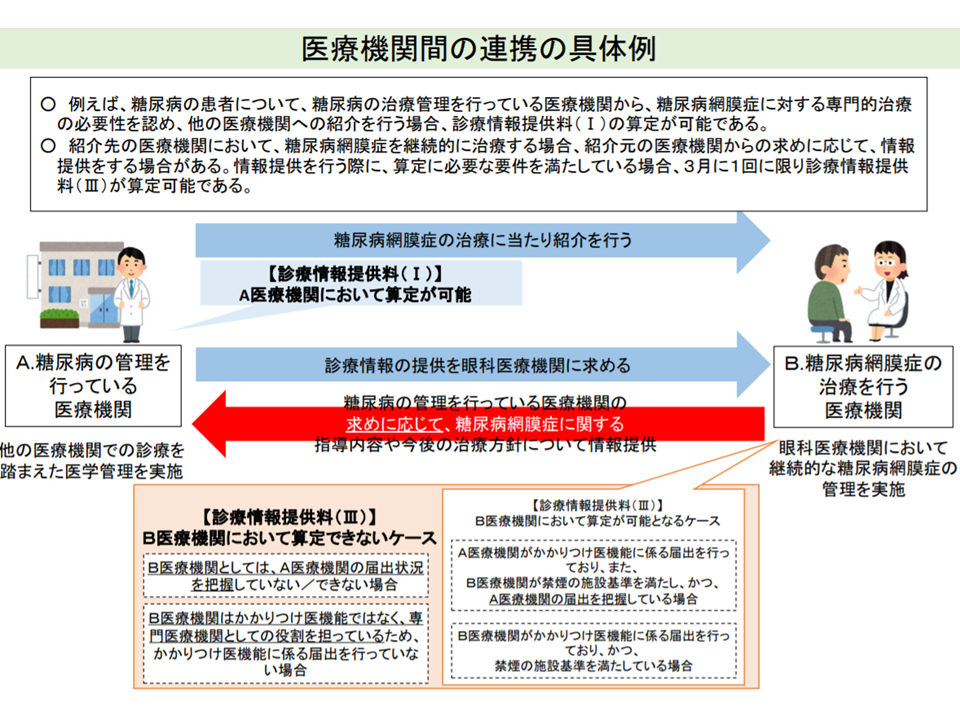
相手先の施設基準把握ができないために診療情報提供料(III)を算定できないなどのケースがある(中医協総会13 211020)
こうした状況を受けて井内医療課長は、【診療情報提供料(III)】の算定状況などをどう考えていけばよいかを中医協で議論してほしいと要請しています。
この点、診療側・支払側双方から「一定の要件を付したうえで、紹介先医療機関(上記のB)でも【診療情報提供料(III)】の取得を可能とするべき」との意見が相次ぎました。診療側の島委員は「患者情報共有・活用を進める観点で、紹介先医療機関での【診療情報提供料(III)】算定を広く認めるべき」と強調しています。
上記で言えば、A医療機関での治療において「B医療機関からの情報」が非常に重要となります。この双方向の情報提供を経済的に支えるために、【診療情報提供料(III)】の要件見直しが検討されることになるでしょう。
手法については、▼紹介先(B)の施設基準・算定要件を緩和する(城守委員、幸野委員)▼紹介元(A)からの情報提供時に「自院の施設基準届け出の情報」を伝達することを要件化する(これにより「Aの施設基準を把握できない」事態は解消する)(支払側の安藤伸樹委員:全国健康保険協会理事長)―など、いろいろな考え方があり、厚労省で具体案を練っていくことになるでしょう。
生活習慣病管理料、薬剤費の高騰や、多職種連携などをどう織り込んでいくべきか
他方(3)では【生活習慣病管理料】の算定が進んでいない状況をどう改善していくかという論点です。井内医療課長は、【生活習慣病管理料】などと【地域包括診療料】との関係について、「前者はより専門的な治療管理を評価する、後者はより日常的な治療管理やかかりつけ医機能を評価する」ものと整理しています。厚労省は「患者の病態や医療機関の機能に応じて、診療報酬の使い分けをしてほしい」と考えていることが伺えます。
しかし、専門的な生活習慣病管理を評価する【生活習慣病管理料】については、厚労省の調査で▼患者から自己負担増への理解を得にくい▼糖尿病・高血圧症の管理方針を変更した場合に、その理由・内容等を診療録に記録し、当該患者数を定期的に記録することが困難である―という点がハードルになり、算定件数等が「減少傾向にある」ことが分かっています。
また、▼主病が糖尿病である患者の外来診療において、1件あたり調剤レセプト請求点数(2020年は中央値が1374点で、【生活習慣病管理料】の点数(650-1280点)を超えてしまっている)は、2018年から20年にかけて平均値が増加している(薬剤料が高額になってきている)▼高血圧症や糖尿病等に関して「多職種による療養指導」の重要性がガイドライン等で示され、関係学会が研修・認定制度を設けている―という周辺状況も示されました。前者では「高コストになる中で、包括点数の水準や包括範囲をどう考えるか」(現在や薬剤や注射は包括されている)、後者では「算定要件や施設基準をどう考えるか」という論点に発展していくテーマと考えられます。
井内医療課長は、こうした状況を踏まえて【生活習慣病管理料】の要件等を見直す必要があるかを議論するよう中医協に要請しました。
この点、診療側の城守委員は「算定要件の簡素化(例えば、患者数の記録など)が必要」と、島委員は「多職種連携をさらに手厚く評価する必要がある」と指摘。また支払側の幸野委員は「包括範囲の見直し(一部診療行為を外に出し、出来高算定可能とする)などは、患者負担増につながるので、そうした見直しは好ましくない」と指摘しています。まだ具体的な見直し方向は見えてきませんが、「薬剤費だけで設定点数をオーバーしてしまっている」状況は【生活習慣病管理料】を算定すると損をしてしまうことにもつながり、早急な解消が必要でしょう。「算定が伸び、多くの生活習慣病患者に専門的な治療管理が行われるようになる」方向を目指していくべき点に疑いはないでしょう。
小児抗菌薬適正使用支援加算を、耳鼻咽喉科で算定することも可能としてはどうか
一方、(4)は「耳鼻咽喉科において薬剤耐性菌対策をどう進めるか」という検討テーマです。
多くの抗菌薬に耐性を持った薬剤耐性菌が世界的に問題視され、厚労省も「薬剤耐性(AMR)対策アクションプラン」を策定し、診療報酬においても「抗菌薬の適正使用」が重要論点にあがってきています。
この点、耳鼻咽喉科では▼内服抗菌薬の処方が小児科と並んで多い▼超広域抗菌薬(ペネム系、キノロン系など)の処方が少なくない―といった状況を踏まえ、井内医療課長は「耳鼻咽喉科での抗菌薬適正処方(とりわけ小児)をどう進めるか」という論点を提示しました。
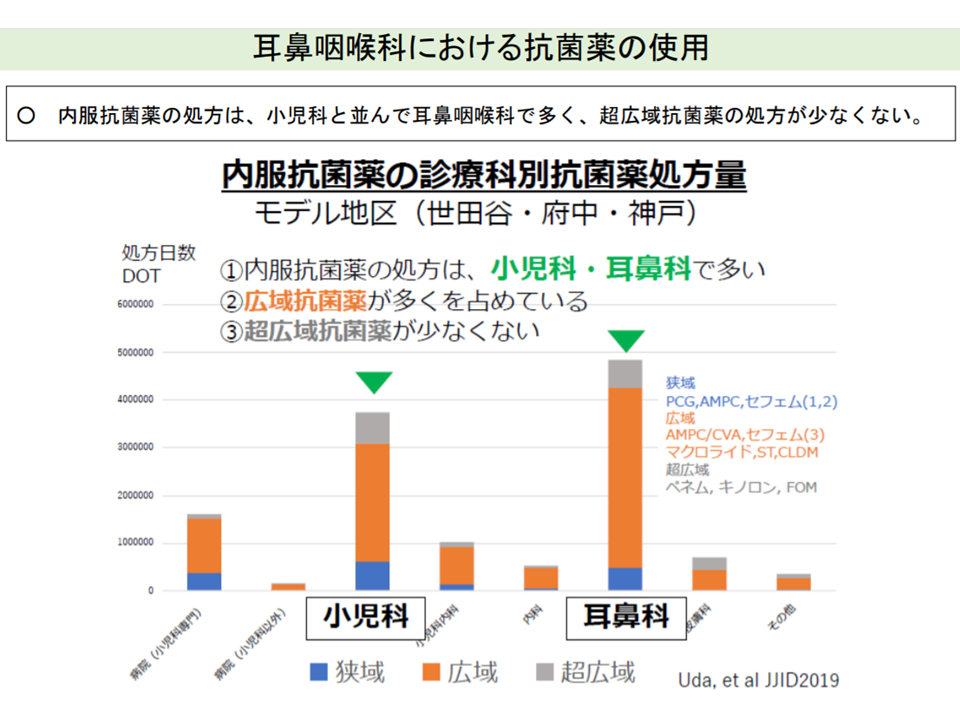
耳鼻咽喉科では抗菌薬の使用が多い(中医協総会16 211020)
あわせて「▼耳処置▼鼻処置▼口腔、咽頭処置―を実施している場合に、当該領域に加え、別の領域の耳鼻咽喉科処置を組み合わせて実施している」実態を踏まえた評価の在り方の検討も要請されています。
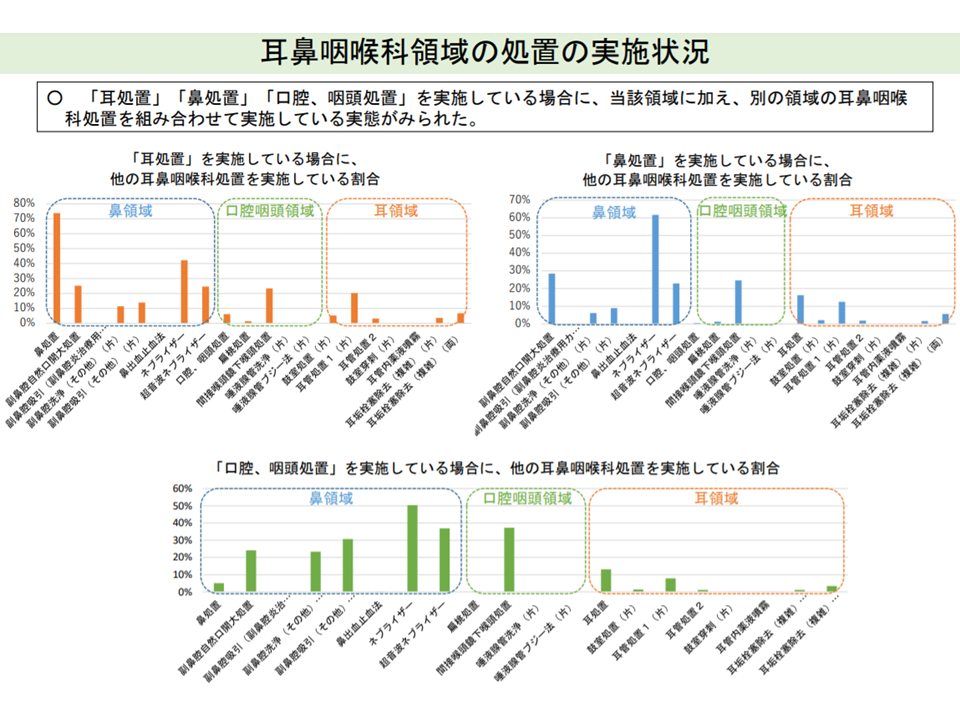
耳鼻咽喉科では複数処置を組み合してる実態がある(中医協総会14 211020)
診療側の松本委員は「複数領域の処置を包括評価する考えを厚労省が持っているのかもしれない。その方向に異論はないが、個々の処置点数について実態に見合ったものとすべく、引き上げを検討することが前提である」と指摘。城守委員は「小児科でのみ算定可能な【小児抗菌薬適正使用支援加算】(不必要な抗菌薬処方を行わない旨を患者の家族に説明することを評価)について、耳鼻咽喉科での算定も認め、耐性菌対策を進めていくべき」と進言しました。また、支払側の幸野委員・安藤委員は「耳鼻咽喉科での複数領域処置とは、具体的にどのようなもので、医療資源投入量はどの程度か、標準化は進んでいるのか、などのデータ等をさらに収集し、それを見たうえでなければ検討できない」と保留姿勢を示しています。
こちらも、見直し方向が明確になったとはまだ言いきれない状況です。

小児抗菌薬適正使用支援加算は、小児科でのみ算定可能(中医協総会15 211020)
「かかりつけ医機能の明確化・定義づけ」などの議論をまずせよと診療側は主張するが・・・
ところで、10月20日の中医協総会では、支払側委員から「かかりつけ医機能について、より根本的な議論(かかりつけ医とは何か、それを評価する視点をどう考えるのか、など)をまず行うべきで、そのうえで厚労省が示したパーツ(個別診療報酬項目)の議論に入るべきではないか」と強い要望が出されました。
幸野委員は「かかりつけ医機能を持つ診療報酬項目には、今回の地域包括診療料などのほか、機能強化加算や外来管理加算などもある。重複算定も多く、問題点も大きい。そうした点を洗い出しておくことがまず必要ではないか」とも付言します(別途、問題点などに関するデータ等を提示する考え)。
対して診療側の城守委員は「かかりつけ医の制度化などの議論は、年明け(2022年)1月から医政局検討会で始まる。そこで診療報酬対応が必要などの結論が導かれれば、中医協で検討していくことになるかもしれないが、2022年度改定論議には間に合わない。ここでは現行診療報酬項目の見直し論議を行うべき」との考えを披露(関連記事はこちらとこちらとこちらとこちら)。また井内医療課長も、城守委員と同様のスケジュール感を確認したうえで「現行診療報酬項目の問題点を洗い出し、今回の論点を提示している」旨を述べています。
中医協委員も厚労省当局も「かかりつけ医機能を診療報酬を活用して推進していく」方向は同じですが、支払側委員は「かかりつけ医機能とは何か」を明確にし、その機能等にマッチした診療報酬を考えていくべきと主張しています。頷ける部分もありますが、「かかりつけ医機能とは何か」「かかりつけ医とは誰か」という議論が、どこまで生産的なものかという点には疑問を持つ識者も少なくありません。
とりわけ、支払側は「患者目線に立って、かかりつけ医機能を明確化すべき」という点を強調しています。しかし、「かかりつけ医」に対する患者の考え、受け止めはまさに千差万別です。ある患者は「赤髭先生」や「総合診療医」をイメージするかもしれません。別の患者は「内科のかかりつけ医は〇〇先生、整形外科のかかりつけ医は●●先生」と考えているかもしれません。またがんや難治性疾患と闘っている患者は「●●大学病院の▲▲先生がかかりつけ医である」と考えているかもしれません。つまり、患者目線で「かかりつけ医の定義・機能を明確化する」ことは極めて困難であると言わざるを得ません。このため、「かかりつけ医の機能」と思われるものを1つ1つ洗い出し、そこに1つ1つ点数をつけていく現行診療報酬体系には合理性があるのです。
こうした点も勘案して診療側の城守委員は「かかりつけ医とは患者が選ぶものであり、そのベースは患者と医師との信頼関係である」という考えを強調しています。
【関連記事】
在宅医療の質向上のための在支診・在支病の施設基準、裾野拡大に向けた継続診療加算をどう見直していくか―中医協総会(1)
「回復期リハ要する状態」に心臓手術後など加え、希望する回リハ病棟での心リハ実施を正面から認めてはどうか―入院医療分科会(7)
急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)
かかりつけ医機能評価する診療報酬を患者視点で整理、慢性疾患にはオンライン診療やリフィル処方箋活用を―健保連
コロナ禍では「post acute患者割合」に着目した地域包括ケア病棟の点数減額拡大など避けよ―地ケア病棟協・仲井会長
紹介中心型病院を明確化する「協議の場」へ住民代表参画が重要、協議結果は様々なツールでPRを―外来機能報告等WG
「地域における外来医療の在り方」議論に資するよう、病院・有床診に幅広い外来医療データの報告を求めてはどうか―外来機能報告等WG
外来機能報告制度の詳細論議スタート、2023年3月に「紹介中心型の病院」を各地域で明確化へ―外来機能報告等WG
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会





