多種類薬剤を処方された患者への指導管理を調剤報酬で評価すべきか、減薬への取り組みをどう評価するか―中医協総会(3)
2021.10.26.(火)
6種類以上の多数薬剤が処方された場合、薬局では相互作用の確認や患者の生活環境を絡めて「処方内容の適正性」を確認し、患者に時間をかけて服用指導などを行う。こうした点を【薬剤服用歴管理指導料】の引き上げなどで勘案していくべきであろうか。それとも、「薬剤種類数が多い場合の評価」は、ポリファーマシー対策などと方向が異なると考えるべきか―。
あわせて6種類以上の内用薬が処方された患者について、薬局が減薬の提案を医療機関に対して行うことを評価する【服用薬剤調整支援料2】と、提案の結果2種類以上の減薬に結びついた成果を評価する【服用薬剤調整支援料1】とがあるが、両者の算定状況は分離し、「提案しか行わない薬局」と「提案し、減薬に力を入れる薬局」とに分かれてしまっている現状がある。これをどう改善していくべきか―。
10月22日に開催された中央社会保険医療協議会・総会で、こういった議論も行われました。
医療的ケア児・在宅小児患者への薬学的管理をどう調剤報酬で評価すべきか
2022年度の次期診療報酬改定に向け、中医協論議は、この10月から個別・具体的な第2ラウンドに入っています。
【これまでの2022年度改定関連記事】
◆入院医療の全体に関する記事はこちら(入院医療分科会の最終とりまとめ)とこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちら
◆ICU等に関する記事はこちらとこちら
◆地域包括ケア病棟に関する記事はこちらとこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちら
◆入退院支援の促進に関する記事はこちら
◆救急医療管理加算に関する記事はこちらとこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちらとこちら
◆在宅医療・訪問看護に関する記事はこちらとこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆がん対策サポートに関する記事はこちら
◆難病・アレルギー疾患対策サポートに関する記事はこちら
◆調剤に関する記事はこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療保険部会3)とこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
10月22日の中医協総会では、▼がん対策▼難病・てんかん対策▼アレルギー疾患対策▼調剤―を議題となっており、本稿では「調剤」報酬改革に焦点を合わせます。
調剤報酬改革に関しては、「対物業務から対人業務へのシフト」「ポリファーマシー対策」などをどう調剤報酬で進めるべきかという議論が7月14日の中医協総会で「調剤その1」として行われています。ここでの議論・意見を受け、厚生労働省保険局医療課の紀平哲也薬剤管理官は次のような論点を提示しました。
【かかりつけ薬剤師・薬局の推進】
(1)薬剤種類数が多い場合には「服薬指導の事項が増え内容が複雑になり、説明時間が長くなる」(6種類未満の場合:薬剤情報提供・服薬指導の平均所要時間は1回当たり5.1分、薬歴作成の平均所要時間は3.9分だが、6種類以上ではそれぞれ9.0分・6.3分)ことを踏まえ、【薬剤服用歴管理指導料】の評価をどう考えるか
(2)「薬剤情報の一元的な把握による薬学的管理」の評価をどう考えるか
【重複投薬、ポリファーマシー、残薬等への対応】
(3)保険薬局における重複投薬の解消を推進する観点から、【服用薬剤調整支援料】の在り方につい て、どのように考えるか(6種類以上の内用薬が処方されているケースについて、薬局が減薬を提案し2種類以上減薬が実現した場合の評価である【服用薬剤調整支援料1】(125点)と、6種類以上の内容薬が処方されている患者に対し薬剤の一元管理・重複薬等解消の提案を行うことを評価する【服用薬剤調整支援料2】とがあるが、両者の算定状況は分離してしまっている(両者を合わせて算定している薬局は極めて限定的)
【保険薬局と保険医療機関との連携】
(4)調剤後のフォローアップにより患者の状況等を把握し、保険医療機関に情報提供を行った場合の評価をどう考えるか(インスリン製剤等を調剤した患者に対する事後フォローを評価する【調剤後薬剤管理指導加算】(【薬剤服用歴管理指導料】の加算、月1回30点)、喘息等の吸入薬を調剤した患者に対する事後フォローを評価する【吸入薬指導加算】(同、3か月の1回30点)、抗がん剤等を調剤した患者に対する事後フォローを評価する【特定薬剤管理指導加算2】(同、月1回100点)が設けられているが、医療機関→薬局への事後フォロー指示はそれほど多くない。算定要件のハードルを指摘する声もある)

インスリン製剤を調剤した患者のフォローを評価する調剤後薬剤管理指導加算の概要(中医協総会(3)5 211022)
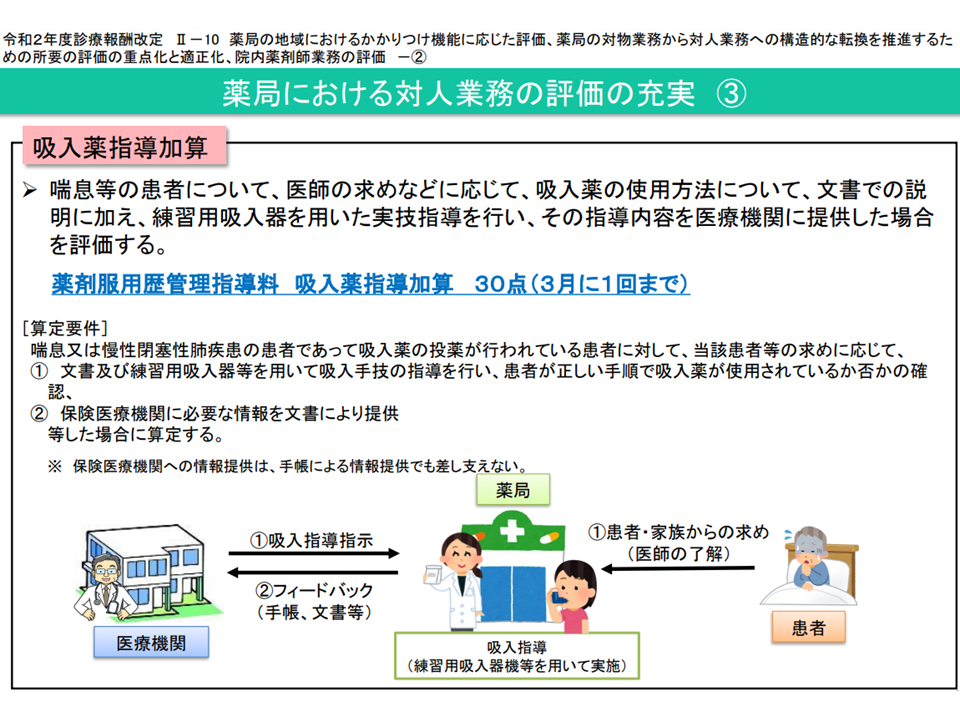
喘息吸入薬を調剤した患者のフォローを評価する吸入薬指導加算の概要(中医協総会(3)6 211022)
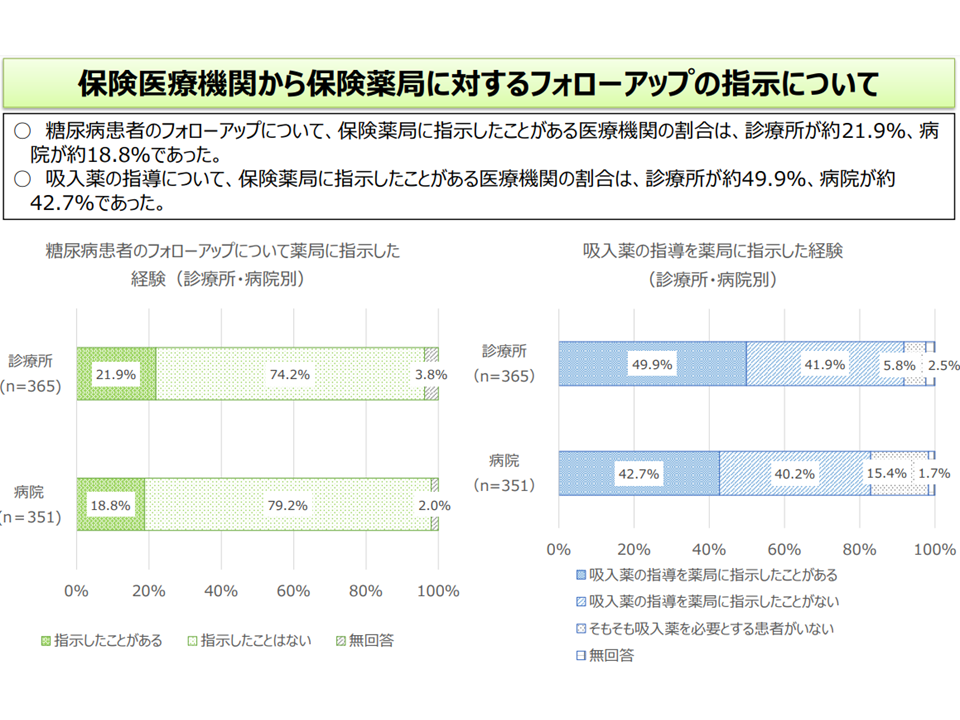
インスリン製剤・喘息吸入薬を処方した患者について、薬局に調剤後のフォローを指示するケースは少ない(中医協総会(3)7 211022)

抗がん剤調剤後の患者フォローを評価する特定薬剤管理指導加算2の概要(中医協総会(3)8 211022)
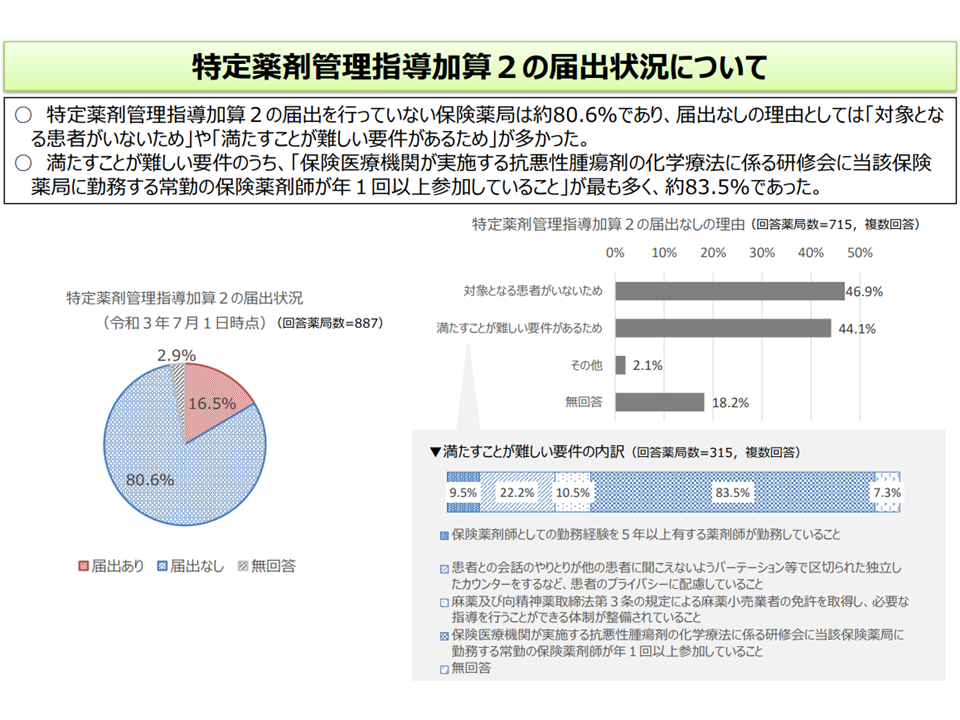
抗がん剤調剤後の患者をフォローする特定薬剤管理指導加算2のハードル(中医協総会(3)9 211022)
(5)入院患者が退院した後の薬剤使用に関する留意点などを、薬局薬剤師・入院医療機関の医師や看護師などと共同して患者に説明することを評価する【退院時共同指導料】について、薬局での算定状況が芳しくない(2020年6月審査分では91回、前年同月でも164回にとどまる)を踏まえ、現行の算定要件等をどう考えるか(共同カンファレンスへの参加を薬局が希望するケースは一定程度あるが、実際の参加はごくわずかにとどまっており、例えばオンラインカンファレンスをより柔軟に実施可能できないか)
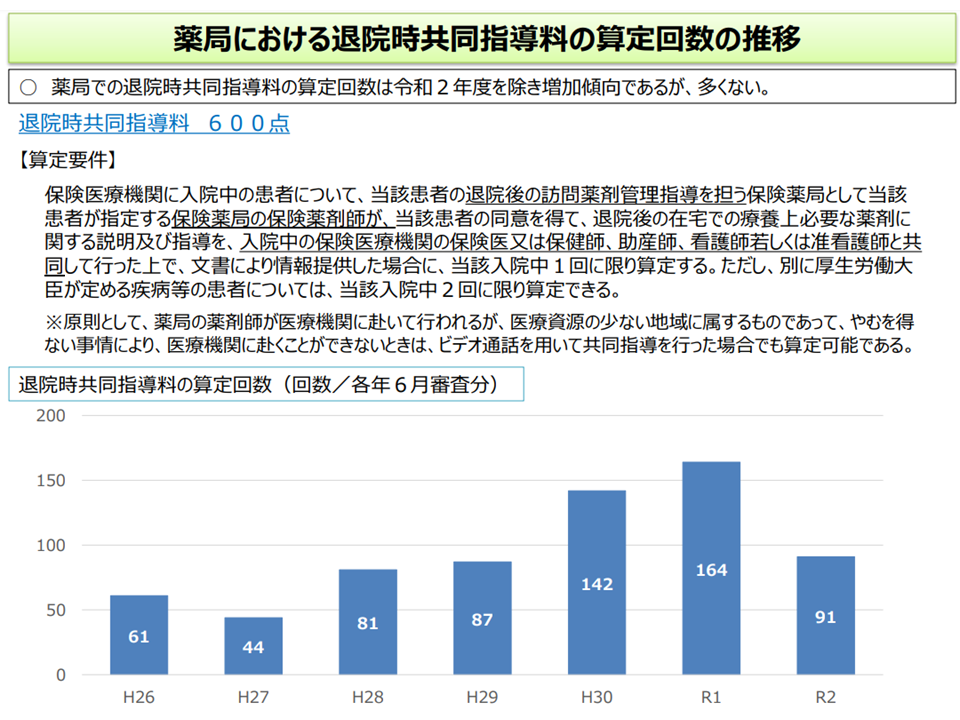
薬局による退院時共同指導料の算定回数は低調である(中医協総会(3)10 211022)
(6)保険医療機関と保険薬局の連携を強化し、より質の高い医療を提供する観点から、入退院時における保険医療機関と保険薬局の取組の評価をどう考えるか(例えば入院医療機関から、患者のかかりつけ薬局に対して「持参薬の一元的管理」「重複薬の有無などの確認」などを依頼することを評価できないか)
【医療的ケア児の薬学的管理】
(7)医療的ケア児等については、調剤を行う上での薬学的管理に考慮が必要な事項が多く内容が複雑である(調剤の平均所要時間は通常12.4分であるところ、医療的ケア児に対する調剤では137.4分もかかっている)ことを踏まえ、小児患者(医療的ケア児を含め、在宅療養する小児患者)に対する薬学的管理指導の評価についてどう考えるか
【在宅患者訪問薬剤管理指導に係る評価】
(8)在宅患者に対して、当該患者の在宅療養を担う医師と連携した他の医療機関の医師の指示に基づき訪問薬剤管理指導を実施した場合の評価をどう考えるか(在宅患者訪問薬剤管理指導料の届出薬局のうち約36.9%で、在宅医療担当医「以外」の医師による指示で訪問薬剤指導が行われている)
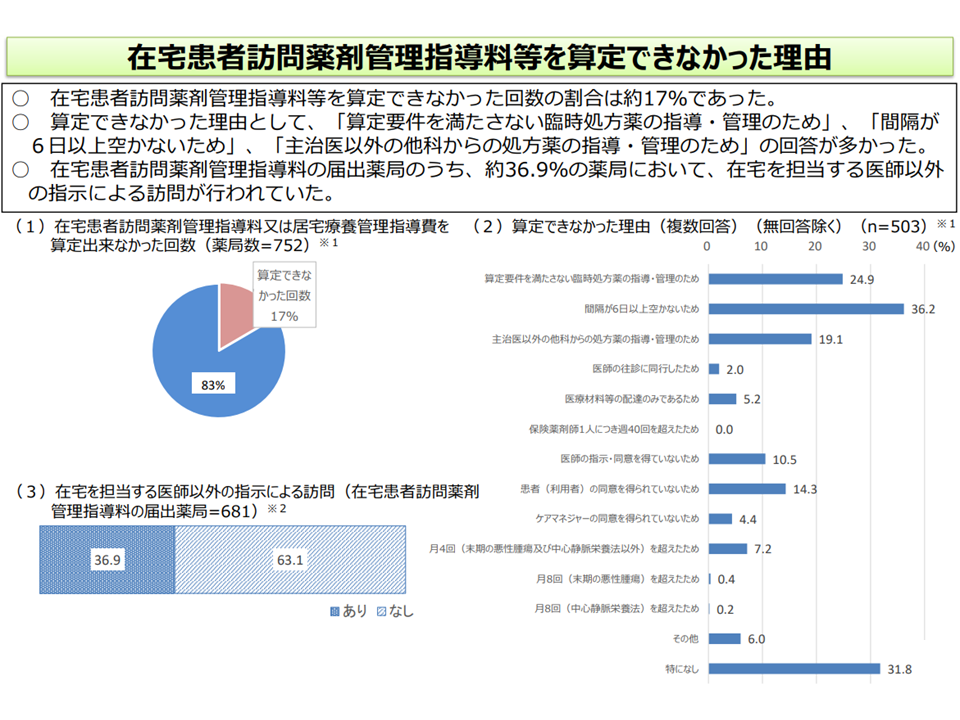
在宅患者訪問薬剤管理指導料を届け出ている薬局の36.9%が在宅担当医「以外」からの指示で訪問薬剤管理指導を行っている(中医協総会(3)12 211022)
このうち(1)は、端的に「薬剤種類数が多い場合には【薬剤服用歴管理指導料】の評価を引き上げてはどうか」という論点と言えます。薬剤師代表として参画する有澤賢二委員(日本薬剤師会常務理事)は「薬剤種類数が多い場合、相互作用の確認はもちろん、患者の状態や生活環境を勘案して適正な処方内容であるかなどを勘案するなど、保険薬局(調剤薬局)の労力が大きくなる」ことを訴え、評価引き上げを求めています。
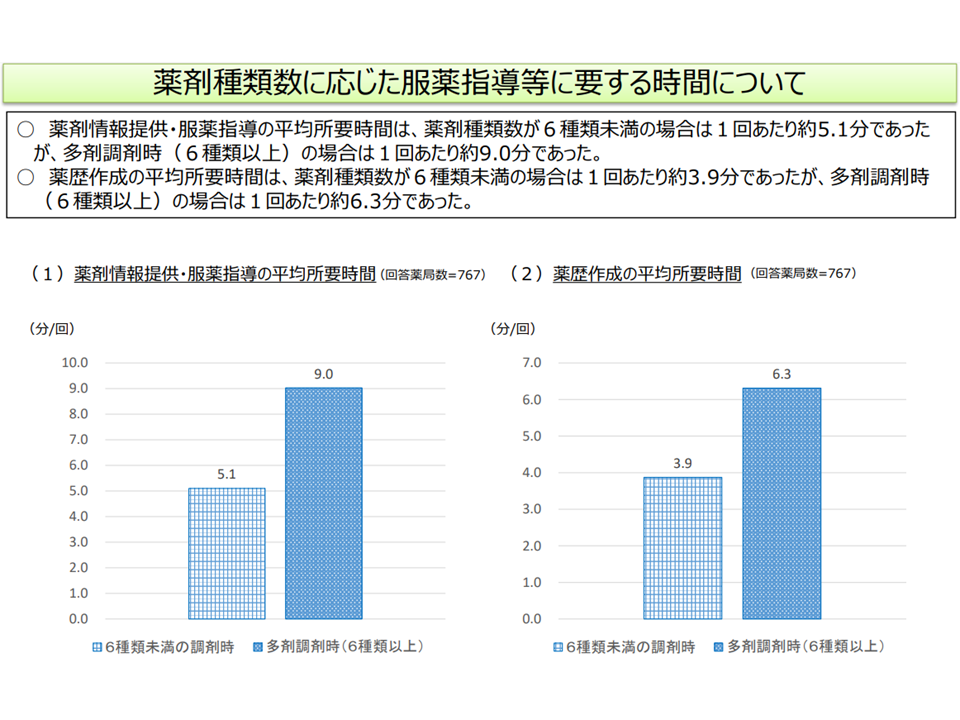
多種類薬剤が処方される患者では、指導等に時間がかかる(中医協総会(3)1 211022)
しかし、診療・支払を問わず他の多くの委員からは、「薬剤種類数が増えても、多くの場合には反復継続した処方・調剤であり(いわゆるDo処方)であり手間はそれほどかかっていると思えない」「多剤投与の抑制という方針に逆行する」として、「薬剤種類数が多い場合には【薬剤服用歴管理指導料】の評価を引き上げる」方向には慎重な意見が示されています。支払側の幸野庄司委員(健康保険組合連合会理事)からは「真面目に業務に携わっている薬剤師であれば、この見直し方向には反対するであろう」旨の厳しいコメントまで出ています。
また(3)の【服用薬剤調整支援料】に関しては、支援料2で「重複解消に向けた提案」を促し、さらに支援料1で「減薬の実現」というアウトカムを評価していることから、「セットでの算定向上→減薬の実現」が期待されていますが、上述のように、実際には「分離してしまっている」、つまり「提案のみしか行わない薬局と、減薬の実現に力を入れる薬局」とに分かれてしまっています。有澤委員は「支援料1と支援料2を整理する」ことで、減薬実現に向けた動きが進むことを期待しています。
この点、支払側の幸野委員や安藤伸樹委員(全国健康保険協会理事長)は「オンライン資格確認等システムの稼働と関連して、この10月(2020年10月)から『薬剤履歴の確認』が全国の医療機関・薬局、さらに患者本人において可能となっていることを踏まえ、重複薬解消に向けた評価も見直すべきである」との考えが示されました。しかし、「確認可能なのはこの9月(2020年9月)以降に処方された薬剤に限定される」こと(過去の長期投薬がなされていてもその薬剤は確認できない)、「レセプトデータがベースとなるので、確認可能となるのは最長1か月後となる」こと(重複投薬を事前に防止することは事実上困難)などの限界もあり「重複投薬の防止に向け、薬剤師の力が必要な状況は変わっていない」点に留意しなければなりません。
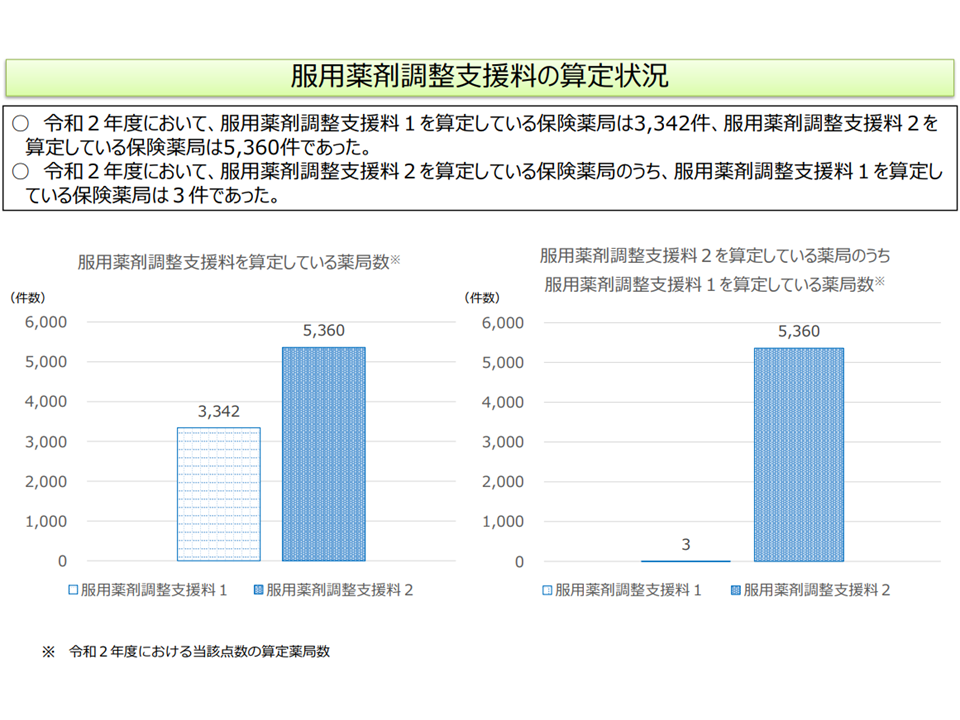
減薬提案のみ行う薬局と、減薬実現に力を入れる薬局とに分離してしまっている(中医協総会(3)2 211022)
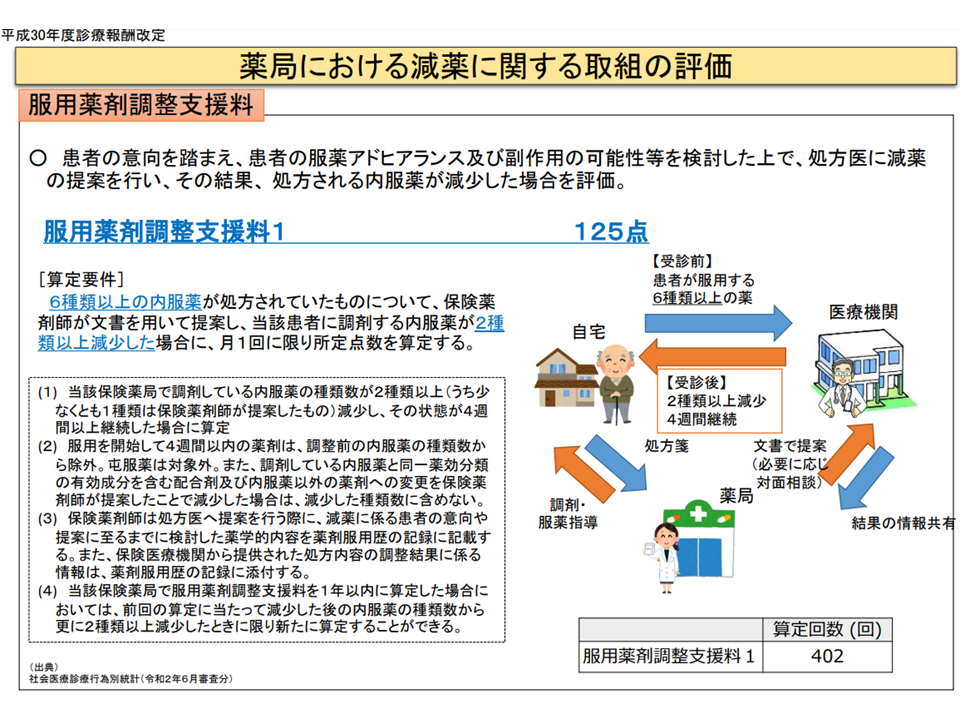
減薬の実現を評価する服用薬剤調整支援料1の概要(中医協総会(3)3 211022)
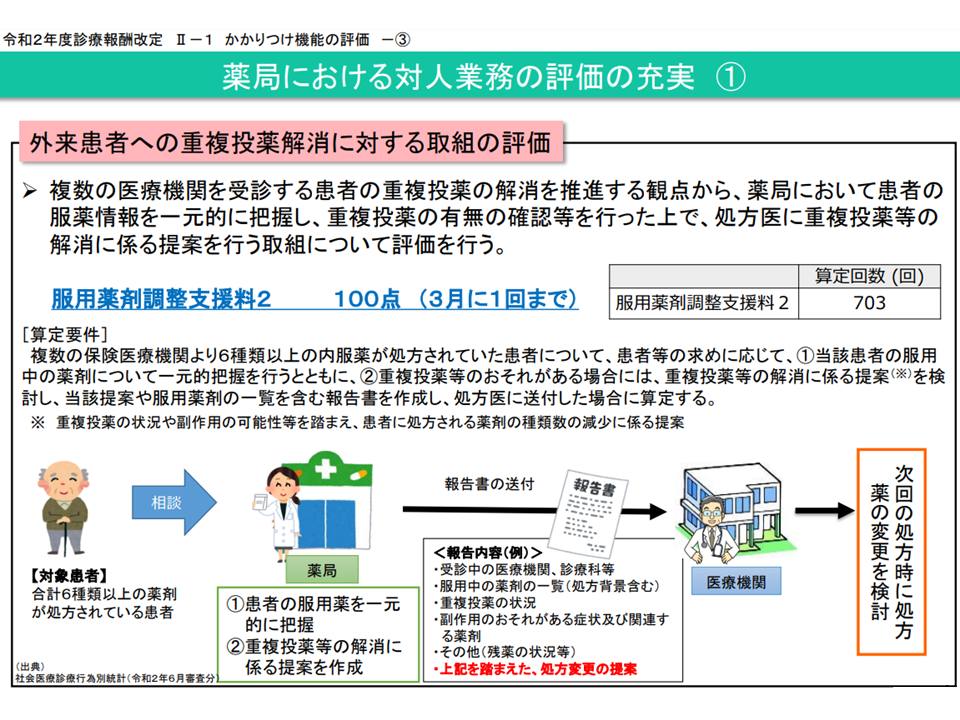
減薬提案を評価する服用薬剤調整支援料2の概要(中医協総会(3)4 211022)
また診療側の城守国斗委員(日本医師会常任理事)は、(5)の退院時共同指導への薬局参画に関して「退院時に、薬局を含めて情報連携すべきか否かはケースバイケースである。例えば、退院後の患者について在宅医療(訪問診療)を担当する医師が院内調剤をすることもありうる」と、また(6)の入院時の連携に関して「まずは薬局から入院医療機関に対して、当該患者の服用薬剤等に関する情報提供を行うことが筋であろう」と述べ、新たな評価には慎重な姿勢を見せています。
他方、(7)の医療的ケア児・在宅療養する小児に対する薬学的管理指導の評価については、診療側の城守委員、支払側の幸野委員が「手間のかかることは理解できる(評価の引き上げには反対しない)。しかしどちらかといえば『対物業務』の側面が強く、評価手法を検討する必要がある」との考えを示しています。

医療的ケア児への調剤には非常に多くの時間がかかる(中医協総会(3)11 211022)
委員間で意見の乖離が少なからずあり、さらに議論を重ねて改定内容を詰めていくことが必要でしょう。
【関連記事】
専門医→主治医への難病等情報提供、主治医→学校医等への児童アレルギー情報提供を診療報酬で評価へ―中医協総会(2)
外来がん化学療法・化学療法患者への栄養管理・遺伝子パネル検査・RI内用療法を診療報酬でどう推進すべきか―中医協総会(1)
かかりつけ医機能の推進、医療機関間の双方向の情報連携を診療報酬でどうサポートしていけば良いか―中医協総会
在宅医療の質向上のための在支診・在支病の施設基準、裾野拡大に向けた継続診療加算をどう見直していくか―中医協総会(1)
「回復期リハ要する状態」に心臓手術後など加え、希望する回リハ病棟での心リハ実施を正面から認めてはどうか―入院医療分科会(7)
急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
かかりつけ医制度化を検討すべきか、感染症対策と医療提供体制改革はセットで検討を―社保審・医療保険部会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)
かかりつけ医機能評価する診療報酬を患者視点で整理、慢性疾患にはオンライン診療やリフィル処方箋活用を―健保連
コロナ禍では「post acute患者割合」に着目した地域包括ケア病棟の点数減額拡大など避けよ―地ケア病棟協・仲井会長





