不妊治療技術のうち学会が推奨度A・Bとするものを保険適用、推奨度Cは保険外だが先進医療対応を検討―中医協総会
2021.12.15.(水)
2022年度の次期診療報酬改定では「不妊治療の保険適用」(現行の補助事業(特定治療支援事業)から保険診療への移行)が大きなポイントの1つとなる―。
様々な技術があるため、まず「学会が推奨度A・Bとするものを保険適用する」こととし、推奨度Cは保険適用外とする。ただし、患者負担等を考慮し「先進医療」として「保険診療と保険外診療との併用」も可能とすべき審議を進めることにしてはどうか―。
対象患者の年齢や治療回数制限については、現行の補助事業(特定治療支援事業)のルール(40歳未満は1子当たり6回まで、40歳以上43歳未満は同じく3回まで)を踏襲してはどうか。また不妊治療技術を保険診療として実施できる医療機関の基準(施設基準)については、学会ガイドラインなどを踏まえて設定してはどうか―。
不妊治療の成績について、情報公開が極めて重要であるが、「どういった情報を、どういった形で公開すべきか」については様々な考え方があるため、まずは「現行の補助事業(特定治療支援事業)」に沿った情報公開を確実に進め、引き続きの検討課題に据えてはどうか―。
12月15日に開催された中央社会保険医療協議会・総会でこういった議論が行われました。
目次
学会の推奨度A・Bの技術等は保険適用へ、推奨度Cは保険外だが「先進医療」で対応へ
2022年度の次期診療報酬改定に向けた論議がますます熱を帯びてきています。12月15日の中医協総会では「不妊治療の保険適用」が議題となりました(関連記事はこちらとこちらとこちら)。
従前より▼男性の精管閉塞▼女性の卵管癒着やホルモン異常—などに起因する不妊治療技術については保険適用が進められています。また、▼機能性不全▼保険治療が奏功しないケース—については、保険適用がなされていないものの、▼体外受精▼顕微授精▼顕微鏡下精巣内精子回収法(MD-TESE)―といった夫婦間の不妊治療について「公費での助成」(特定治療支援事業)がなされています。
そうした中で、菅義偉前内閣総理大臣、安倍晋三元首相は「不妊治療の保険適用を強力に進める」方針を打ち出し、社会保障審議会・医療保険部会でもこの方針を了承。中医協で「どういった技術を保険適用とするのか」「保険診療で不妊治療を実施する場合の留意点をどう考えるのか」などの具体的な議論が進められています。
まず「どういった技術を保険適用とするのか」という論点については、日本生殖医学会・日本産科婦人科学会・日本泌尿器科学会が作成した「生殖医療ガイドライン」(以下、ガイドライン)の推奨度を参考に判断していくこととなっています(関連記事はこちらとこちら)。
学会の推奨度は、論文等のエビデンスをもとに当該技術の安全性・有効性や普及度、コスト、利便性などを勘案して(A)強く推奨される(B)推奨される(C)考慮される—の3区分に設定されています。
厚生労働省保険局医療課医療技術評価推進室の中田勝己室長は、12月15日の中医協総会で次のような「たたき台」を提示し、委員間での議論を要請しました。
(1)推奨度A(強く推奨される)・B(推奨される)の医療技術(男性不妊治療を含む)は原則として保険適用する(PGT(着床前診断、「流産しやすい胚」を避け「流産しにくい胚」を選び妊娠率の成功率アップを目指すための診断)については、学会での審議状況(2022年1月に新たな見解が示される見込み)などを踏まえて別途検討する)
(2)推奨度C(考慮される)の医療技術に原則として保険適用外とする。ただし、医療機関からの申請があった技術は、順次、先進医療として実施することについて審議を進める。
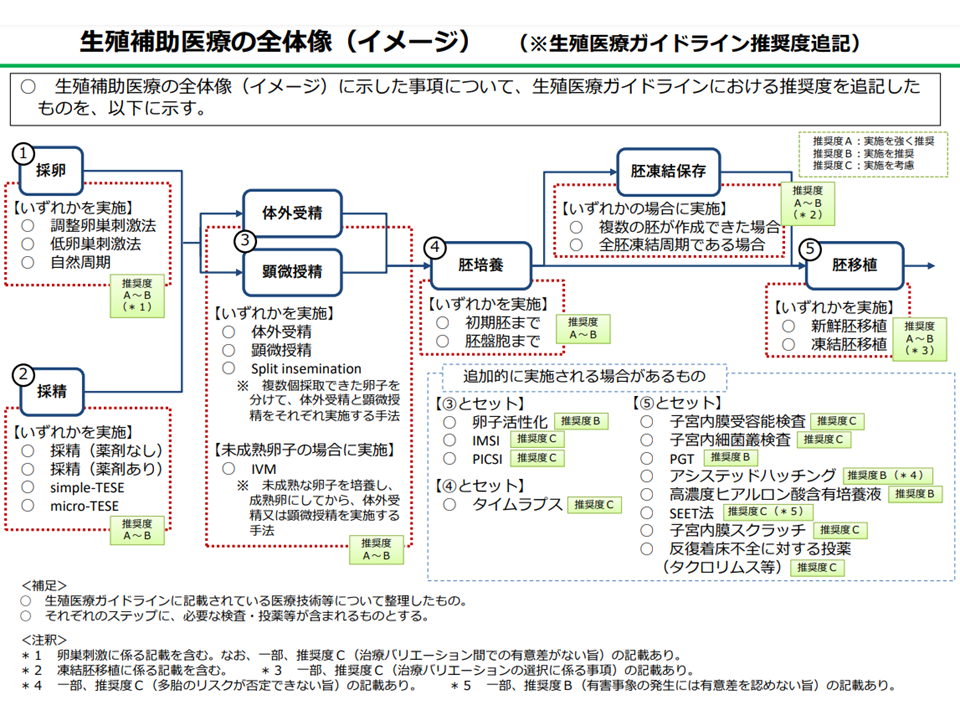
不妊治療技術と生殖医療ガイドラインにおける推奨度の全体像(中医協総会(2)2 211117)
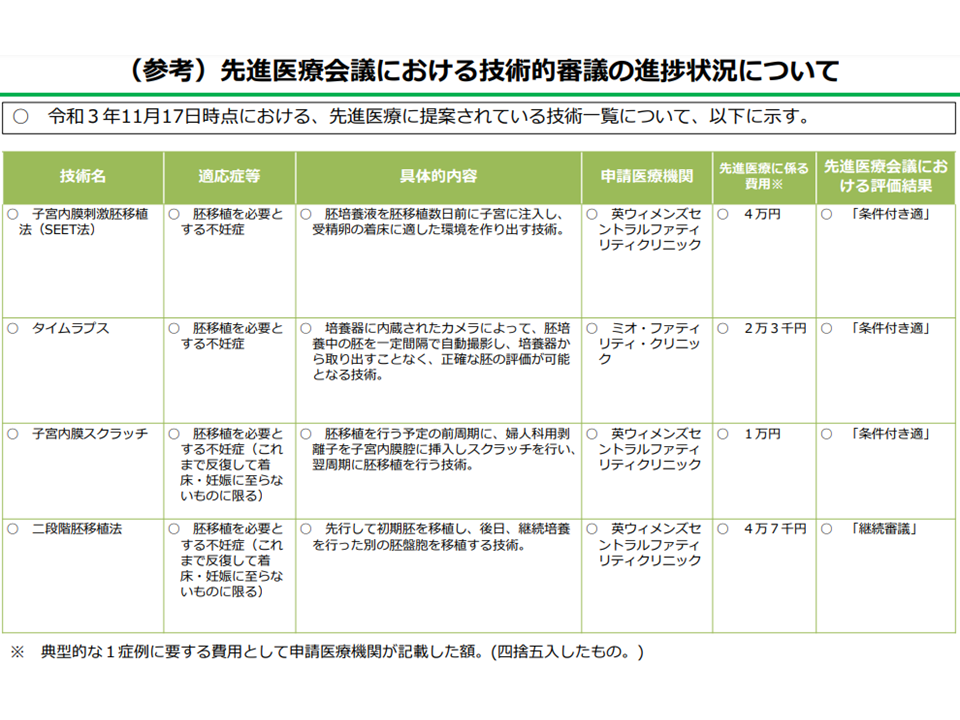
不妊治療技術について、先進医療としての検討も進んでいる(中医協総会1 211215)
(3)医薬品等については「薬事承認を得たもの」を保険適用とする
→推奨度A・Bとされる医薬品のうち、学会から薬事承認についての要望があるものについて企業からの申請を受け、薬事審査で有効性・安全性の確認が進められている
→推奨度Cとされる医薬品等については、薬事承認の対象とはならず保険適用外となる見込みだが、医療機関からの申請があったものについては先進医療Bとして実施することについて審議を進める
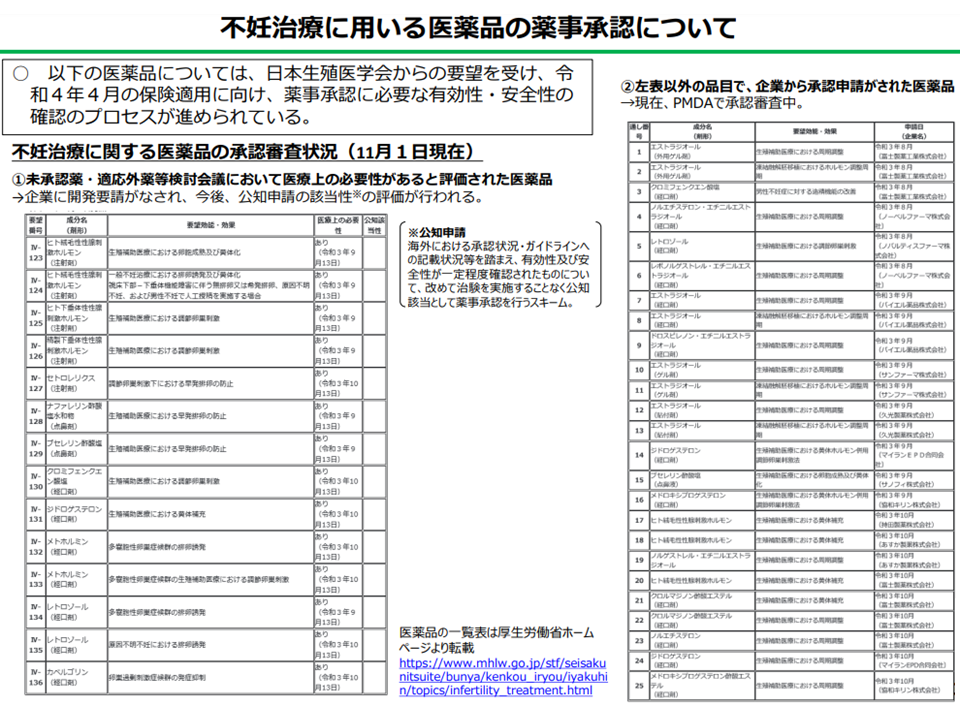
不妊治療に用いる医薬品の薬事承認に向けた検討が進められている(中医協総会2 211215)
(4)一般不妊治療(タイミング法・人工授精)に係る医療技術および薬事承認された医薬品等も保険適用する
(5)ガイドラインに記載のない医療技術・医薬品等は原則として保険適用外となるが、医療機関から申請があったものについては、順次、先進医療として実施することについて審議を進める
日本生殖医学会の大須賀穣理事長(東京大学大学院医学系研究科産婦人科学教授)は「AとBの差は大きくない。安全性・有効性が確認され広く普及している技術と言える」と解説(11月17日の中医協総会、関連記事はこちら)。また、現時点における治療技術と推奨度との関係を見ると、▼採卵▼採精▼体外受精・顕微授精▼胚培養▼胚移植—といった一連の技術は推奨度がA・Bですが、追加的に実施されることがある技術(オプション検査)では推奨度Cがある状況です(上図参照)。
こうした考え方に異論は出ておらず、▼今後、各技術についてエビデンスが集積され、将来的に学会の推奨度が変更されることが考えられる。その場合には保険診療における取り扱いも適宜見直すことが重要である(診療側の城守国斗委員:日本医師会常任理事)▼2022年度は目前に迫っており、医薬品等の薬事承認を進めてほしい。ただし「安全性」が何よりも重要である点を忘れてはならず、製薬メーカー等におかれては市販後調査などを含めて協力してほしい(支払側の松本真人委員:健康保険組合連合会理事)—などの注文が付いています。今後、厚労省で具体案を練っていくことになります。
ガイドラインに記載のない技術は、原則として「自由診療」(つまり一連の治療すべてが全額患者負担)、必要に応じて「先進医療」(3割負担となる保険診療と、全額自己負担となる保険外の不妊治療との併用を認める)となりますが、松本委員は「自由診療で実施する場合にも安全性・有効性に関するエビデンスが蓄積される仕組みを整備すべき」と提案しています。
このように、保険適用後の生殖補助医療については▼保険適用される技術(3割負担)▼先進医療で実施可能な技術(当該生殖補助医療部分のみ自己負担)▼自由診療で実施する技術(一連の治療がすべて自己負担)—の3種類になります。一方、現在の補助事業(特定治療支援事業)では技術内容による制限はないため、推奨度A・Bに該当しない技術(保険適用されない)については「保険診療への移行で、患者負担が大きく跳ね上がる」ことになります。このため厚労省は今年度(2021年)補正予算案の中で「移行期の治療計画に支障が生じないよう、2021年度・22年度の年度をまたぐ1回の治療について経過措置として助成・補助を行う」考えを明確にしています。逆に言えば「2022年度以降に開始される生殖補助医療については、上記の3カテゴリーに沿った自己負担となる」と整理できます。
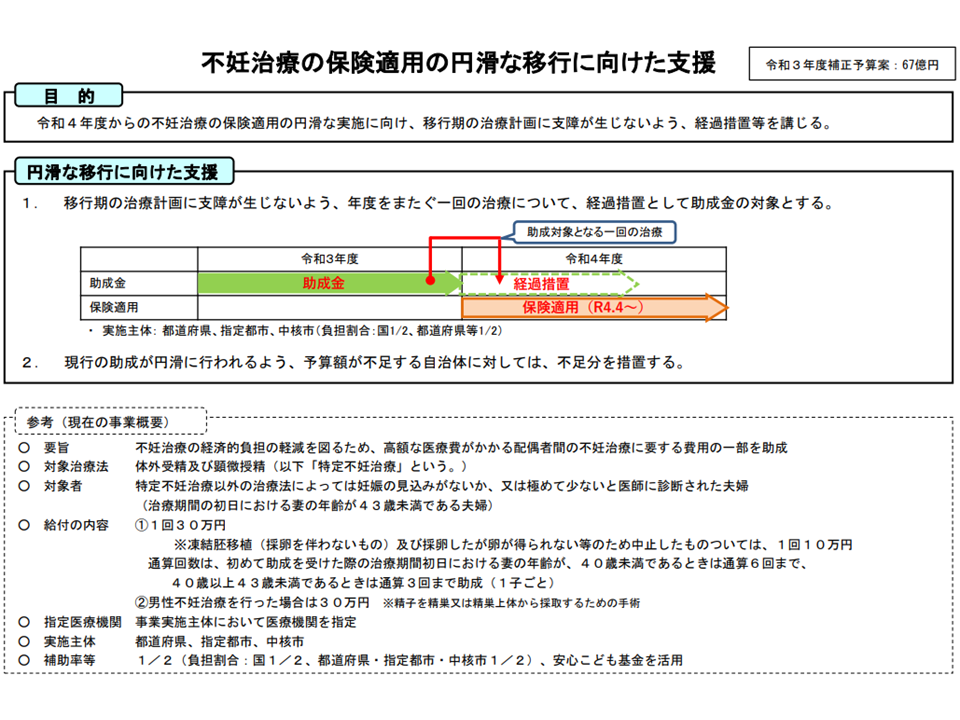
不妊治療の保険診療への円滑な移行に向け、2021年度・22年度をまたぐ1回の治療については助成金の対象とする経過措置が設けられる見込み(中医協総会5 211215)
年齢・回数ルールは現行の「特定治療支援事業」と同じ考えで設定へ
次に「保険診療で不妊治療を実施する場合の留意点」を考えていきます。例えば、次のような点を明確にしていく必要があります。
(a)対象患者の範囲をどう考えるか
(b)現行の特定治療支援事業(補助事業)では年齢・回数の制限があるが、保険診療においてどう考えるべきか
(c)実施医療機関の範囲をどう考えるか
(d)治療成功率などの情報公開をどう考えるか
(e)第3者の卵子・精子を用いる技術をどう考えるべきか
(f)患者の心理的ストレスへの配慮を保険診療の中で考えるべきではないか
このうち(a)については、日本産科婦人科学会が▼生殖年齢の男女が妊娠を希望し、ある期間(一般的に1年)避妊すること無く性交渉を行っているにもかかわらず、妊娠の成立を見ない場合を不妊と言い、妊娠を希望し医学的治療を必要とする場合▼明らかな不妊原因が存在する場合は不妊の期間にかかわらず不妊症として差し支えない―と「不妊症」の定義づけを行っています。
中田医療技術評価推進室長は「不妊症という疾病の治療について保険適用する。対象患者は『不妊症と診断された特定の男女』としてはどうか」との考えを示しました。「特定の男女」とは「法律婚による夫婦に限定せず、事実婚の男女をも含める」ほどの意味です。患者サイドの要望を踏まえた考え方で、中医協委員からも異論は出ていません。ただし後述するように「第3者の卵子・精子提供は現時点では保険適用とならない」ため、例えば「事実婚を装って第3者の卵子・精子提供を受ける」ような不適切事例が生じないよう、今後、厚労省で詳細な規定を整理することになります。

不妊症の定義(中医協総会(2)1 211117)
また(b)の年齢・回数規定については、患者の希望を踏まえれば「年齢や回数に制限を設けるべきではない」(実際に回数を重ねれば成功率が少しずつ高まることが想定されるとの専門家見解もある)と考えられますが、保険財政には限りがあるまで「効果の高いケースに財源を集中投下する」必要が出てくるのです。
ただし、現行の特定治療支援事業(補助事業)の取り扱いや生殖医療ガイドラインの記載事項を踏襲して、次のように設定してはどうかと中田医療技術評価推進室長が提案しており、「現行の補助事業よりも厳しくなる。これまでよりも制限される」わけではない点に留意が必要です(年齢・回数制限が設けられるのは上述した生殖補助医療(推奨度A・Bの技術)に限られ、例えばタイミング法や人工授精はこの限りでない点にも留意)。
【年齢】
女性の治療開始時点において43歳未満の者を対象とする
【回数】
▽女性の治療開始時点で40歳未満の者:1子につき6回まで
▽女性の治療開始時点で40歳以上43歳未満の者:1子につき3回まで
▽回数の把握は、当面「患者からの申告・誓約」に基づいて対応する
この提案に対して、診療側からは異論は出されず、支払側委員の松本委員も「妥当である」との見解を示しましたが、支払側の末松則子委員(三重県鈴鹿市長)は「保険診療において対象患者の年齢に上限を設けることに違和感を覚える。調査研究では不妊治療開始年齢の平均は39.5歳であり、43歳未満との上限を設ければ3-4年しか保険診療での不妊治療を受けられなくなってしまう。少子化対策という視点で年齢制限の緩和を検討できないか」と要望しました。ただしこの要望は「将来の検討課題」に位置づけられそうです。
また末松委員は「保険診療となった場合でも、患者の自己負担を軽減するような公的な補助・助成の仕組みを国で設けてほしい」とも要望しています。この点について厚労省子ども家庭局母子保健課の山本圭子課長は「現行の補助事業(特定治療支援事業)は、不妊治療が保険適用されていないために利用者負担が高額となる点を踏まえた負担軽減である。保険診療における自己負担は、相互扶助理念の下で応益負担・応分負担を求めるものであり、保険に上乗せして、国で自己負担分について助成・補助する考えは今のところない」との考えを示しました。仮に「自己負担分への助成・補助」を行おうと考えるのであれば、現在の「小児への自己負担軽減」と同様に「自治体が自らの判断で実施する」ことになるでしょう。なおその際には「自己負担がゼロになればモラルハザードが生じる可能性もある」という点に留意が必要です。

特定治療支援事業における対象患者・助成上限など(中医協総会(2)3 211117)
実施医療機関の施設基準は学会GLなど踏まえて設定、「情報公開」拡大は継続検討課題に
一方、(c)の「実施医療機関の範囲」については、現行の特定治療支援事業における取り扱い・生殖医療ガイドラインを踏まえて「技術実施に当たっての施設基準」として設定してはどうかとの考えが中田医療技術評価推進室長から示されました。安全かつ適切に不妊治療が実施される環境を整備するものです。学会等では、例えば▼産婦人科医や生殖医療専門医、カウンセラーなどを配置する▼日本産婦人科学会に東独する▼採卵室・胚移植室などを設置する▼倫理委員会・安全管理委員会を設置する―などの基準を設けており、これらをベースに今後、厚労省で施設基準を設定していくことになるでしょう。
この点にも異論・反論は出ていませんが、診療側の城守委員は「例えばカウンセラー設置などが必要との施設基準が設定されれば、現在、不妊治療を実施している医療機関の中にも、保険診療後に不妊治療を実施できなくなるケースが発生しかねない。信頼関係の醸成された『現在の医療機関での不妊治療』が継続実施できるよう、慎重に検討してほしい」と注文を付けています。城守委員の意見も参考に、今後、厚労省で具体案を詰めていくことになります。
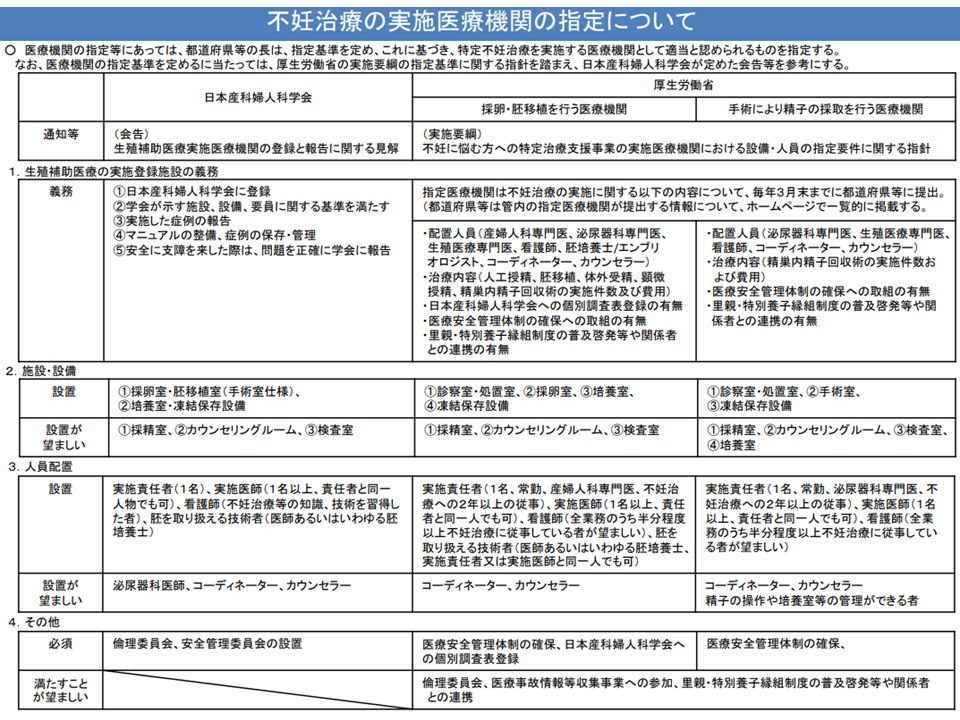
学会・厚労省による施設基準関係(中医協総会(2)4 211117)

生殖医療ガイドラインにおける施設基準関係記述(中医協総会(2)5 211117)
他方(d)は「治療実績などの公表をどう考えるべきか」という難しい重要論点です。
患者視点に立てば、「治療実績・成績の良い」医療機関での治療を希望するため、当然「治療実績の高い医療機関がどこなのかという情報」を公表すべきと考えられます。当然の考え・要望と言えるでしょう。
しかし、不妊治療技術は非常に多く、また患者側の状況もそれこそ千差万別です。このため、「A医療機関では治療成功率が高いが、その背景には『成功しやすい患者のみを選別している』という事情がある。B医療機関は治療成功率はそこそこであるが、『着床が困難な患者を積極的に受け入れている』という事情がある」ことも生じえます。こうした中で、すべてを一括りに「妊娠成功率●%」という数字のみを公表することには、患者にとっても、医療機関にとってもリスクがあるのではないか、との考えもあります。
「詳細な情報を出せばよいではないか」とも考えられますが、医療に詳しくない一般患者にとっては「分かりにくくなってしまう」という問題も生じます。さらに「公表された情報の正確性」をどう担保するかという問題点もあります(事後に罰則を設けるだけでは済まない)。
非常に難しい論点です。
この点、現在の補助事業(特定治療支援事業)においては、実施医療機関の指定要件として「配置人員、治療内容、実施件数・費用、安全管理体制等を必須事項として、35歳以上40歳未満の女性に対する体外受精等の治療実績、年齢層別の来院患者数等を任意事項として、都道府県等に提出する」ことを求め、都道府県等は提出された情報をホームページ上で一覧的に掲載することとなっています。中田医療技術評価推進室長は「まず、現行の補助事業(特定治療支援事業)で求められている情報開示を確実に行っていただく観点で要件を定め、その後に、患者サイド・医療提供サイドの意見も踏まえた情報開示の在り方について引き続き検討してはどうか」との考えを示しました。
中医協委員もこの方向に賛同しています。
患者の心理的ストレスへのサポート、保険診療の中でどう実施すべきか
また(e)の「第3者の卵子・精子を用いる不妊治療」については「親子関係をどう考えるのか」(卵子・精子提供者は生物学的には「親」であるが、社会学的にどう考えるべきかなど)などの議論が別途進んでおり、中田医療技術評価推進室長は「国会で検討が進められていることを踏まえ、現時点においては保険適用外とする」との考えを示しました。この考え方にも異論は出ていません。
さらに(f)の「心理的ストレス」への対応については、中田医療技術評価推進室長が「どのような実施体制が望ましいかといった観点も含め、評価の在り方について検討する」考えを提示しています。現在でも「不妊症・不育症への相談事業」などが展開されており、「保険診療でどういった点を、どのようにカバーしていくのか」を慎重に検討していくことが重要です。

国や自治体では不妊・不育症に対する相談支援事業を展開している(中医協総会3 211215)
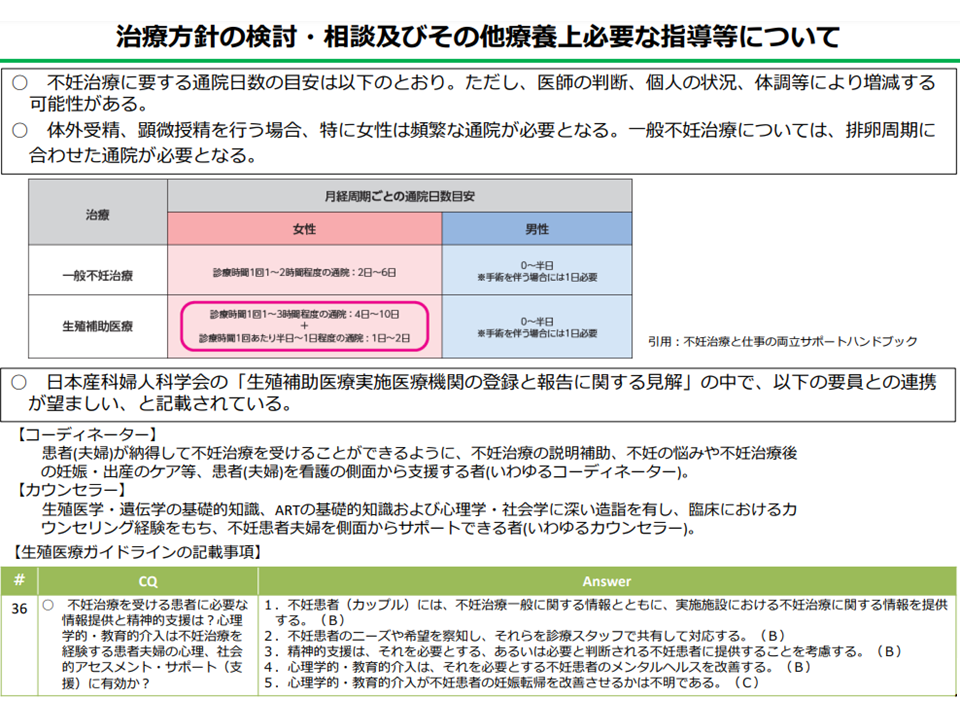
不妊治療においては、当該治療だけでなく、方針決定などのための指導等が必要になり、そこではコーディネーターやカウンセラーなどが重要な役割を果たす(中医協総会4 211215)
心理的ストレスへの対応は極めて重要ですが、例えば「不妊治療を実施する医療機関では専門のカウンセラー設置などを求める」などの基準が設定されれば、上述の城守委員が心配するように「信頼関係の醸成された医療機関での治療継続が難しくなる」といったような別の問題も生じます。今後、2022改定でどこまで対応し、その後の検討課題に何を据えるのか、という視点で厚労省において切り分けや詳細な対応方法などを詰めていくことになります。
このほか、診療側の城守委員からは「治療を継続する患者負担と、医療機関による質の高い不妊治療提供継続とのバランスを考慮した『点数』設定」を求める意見が、支払側の松本委員から「不妊治療が保険適用されることの広報ツールを国で準備してほしい。保険者サイドも加入者等に向けた周知に尽力する」との意見が出ています。
不妊治療が、現在の「補助事業(特定治療支援事業)」から「保険診療」へ移行することにより、「技術の標準化が進み質の向上が期待される」という大きなメリットがありますが、利用者(患者)や提供医療機関には「制度変更による戸惑い」も生じることでしょう。保険診療ルールを適正に整備することはもちろん、上述した「経過措置」をはじめとした利用者等サポートを十分に行うことが重要で、今後、部局横断的な検討がさらに加速していきます。
【これまでの2022年度改定関連記事】
◆入院医療の全体に関する記事はこちら(入院医療分科会の最終とりまとめ)とこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(新指標4)とこちら(新指標3、重症患者対応)とこちら(看護必要度5)とこちら(看護必要度4)とこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちらとこちら
◆ICU等に関する記事はこちらとこちらとこちらとこちら
◆地域包括ケア病棟に関する記事はこちらとこちらとこちらとこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちらとこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちらとこちらとこちら
◆入退院支援の促進などに関する記事はこちらとこちら
◆救急医療管理加算に関する記事はこちらとこちらとこちら
◆短期滞在手術等基本料に関する記事はこちらとこちら
◆外来医療に関する記事はこちらとこちらとこちら
◆在宅医療・訪問看護に関する記事はこちら(訪問看護)とこちら(小児在宅等)とこちら(訪問看護)とこちらとこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちらとこちら
◆医療従事者の働き方改革サポートに関する記事はこちらとこちら
◆がん対策サポートに関する記事はこちらとこちら
◆難病・アレルギー疾患対策サポートに関する記事はこちら
◆認知症を含めた精神医療に関する記事はこちらとこちら
◆リハビリに関する記事はこちら
◆小児医療・周産期医療に関する記事はこちら
◆医療安全対策に関する記事はこちら
◆透析医療に関する記事はこちら
◆個別疾患管理等に関する記事はこちら
◆データ提出等に関する記事はこちらとこちら
◆調剤に関する記事はこちらとこちらとこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちらとこちらとこちら
◆医療経済実態調査(第23回調査)結果に関する記事はこちら
◆消費税対応の是非に関する記事はこちら
◆薬価・材料価格調査に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会5)とこちら(医療保険部会5)とこちら(医療保険部会4)とこちら(医療部会4)とこちら(医療部会3)とこちら(医療保険部会3)とこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
【関連記事】
骨粗鬆症ある骨折患者への2次骨折防止治療、多職種チームでの術後疼痛管理など診療報酬で評価―中医協総会(2)
post acute機能に偏る地域包括ケア病棟等の評価をどう考えるか、DPCとNDB等との連結解析を推進―中医協総会(1)
後発品使用促進に向け加算・減算のどちらに軸足を置くべきか、湿布薬の処方上限「70枚」から引き下げるべきか―中医協総会(3)
医師はもちろん看護師・薬剤師など医療従事者全体の働き方改革を2022年度診療報酬改定でサポート―中医協総会(1)
「画像診断報告書の確認漏れ防止」や「腎臓病患者への腎移植情報提供」など診療報酬でサポート―中医協総会(3)
コロナ臨時特例は検証しながら継続を、感染防止対策加算の要件組み換えや充実で「平時からの感染対策」充実を―中医協総会(2)
薬剤7.6%、材料3.8%の価格乖離、「薬価の実勢価格改定」トータルで1400億円程度の国費縮減可能では―中医協総会(1)
2019年10月の消費税対応改定で「マクロでは補填不足なし」、2022年度改定で点数調整は不要では―消費税分科会
「充実した急性期入院医療を提供する急性期一般1を高く評価すべき」との点では一致しているが・・・―中医協総会(1)
日数に応じた階段状の調剤料は合理的か?制度の抜け穴をついた「事実上の敷地内薬局」に厳正な対処を―中医協総会(3)
外来・在宅・リハビリでもDPC参考にデータ提出を求める、レセプトへの検査値データ記載も推進—中医協総会(2)
退院当日の訪問看護基本療養費算定を認め自宅看取り推進、重度者への複数名訪問看護の評価充実—中医協総会(1)
短期滞在手術等基本料2・3、診療実態を踏まえ廃止や振り替え、新規技術組み入れなど検討―中医協総会(3)
DPCの診断群分類、「他院からの転棟か、直接自院へ入院か」等の要素も踏まえた精緻化を検討―中医協総会(2)
2020年度、医業収支は大きく悪化したがコロナ補助で経営好転、21年も医業収支はコロナ前に戻らず—中医協総会(1)
小入管で【無菌治療室管理加算】を出来高算定とする場合、入院料点数をどの程度引き下げるべきか―中医協総会(3)
障害者施設でも栄養サポートチーム加算の取得を認め、緩和ケア病棟で疼痛の定量評価を新加算で評価へ―中医協総会(2)
経過措置型療養での適正なリハビリ実施、摂食嚥下支援加算の見直しで中心静脈栄養離脱目指す―中医協総会(1)
不妊治療の保険適用、対象技術や対象患者、施設基準等を学会GLなど参考に設定していく方向確認―中医協総会(2)
摂食嚥下支援加算の「専門研修受けた看護師」配置要件緩和、透析中の運動療法の新評価など検討―中医協総会(1)
大病院の紹介状なし患者、「患者負担は増えるが病院収益は増えない」点を国・保険者が周知せよ―中医協総会(4)
救急医療管理加算、定量基準導入求める支払側と、さらなる研究継続求める診療側とで意見割れる―中医協総会(3)
質の高いリハ提供に向け、回復期リハ5・6の期間制限、第三者評価導入、管理栄養士配置など議論―中医協総会(2)
自院のpost acute受け入れに偏る地域包括ケア病棟、診療報酬上の評価をどう考えるべきか―中医協総会(1)
小児特性踏まえた緊急往診加算・在宅がん医療総合管理料の評価、重症者救急搬送の特別評価など実施へ―中医協総会(4)
ICU看護必要度のB項目廃止案、支払側は理解示すが、診療側は反対し入院医療分科会の批判も―中医協総会(3)
救急患者受け入れ・手術実施などが充実した急性期一般1の新評価、診療側が一部難色を示す―中医協総会(2)
心電図モニター管理などを看護必要度項目から削除すべきか、支払側は削除に賛成、診療側は猛反対―中医協総会(1)
連携型の認知症疾患医療センターも認知症専門診断管理料2の対象に加えるなど精神科医療の充実を―中医協総会(2)
がん患者等の治療と仕事の両立を支援する指導料、対象疾患等を拡大し、公認心理師等の活躍にも期待―中医協総会(1)
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
リハビリ専門職による訪問看護の実態明確化、専門性の高い看護師による訪問看護評価の充実等進めよ―中医協総会
多種類薬剤を処方された患者への指導管理を調剤報酬で評価すべきか、減薬への取り組みをどう評価するか―中医協総会(3)
専門医→主治医への難病等情報提供、主治医→学校医等への児童アレルギー情報提供を診療報酬で評価へ―中医協総会(2)
外来がん化学療法・化学療法患者への栄養管理・遺伝子パネル検査・RI内用療法を診療報酬でどう推進すべきか―中医協総会(1)
かかりつけ医機能の推進、医療機関間の双方向の情報連携を診療報酬でどうサポートしていけば良いか―中医協総会
在宅医療の質向上のための在支診・在支病の施設基準、裾野拡大に向けた継続診療加算をどう見直していくか―中医協総会(1)
「回復期リハ要する状態」に心臓手術後など加え、希望する回リハ病棟での心リハ実施を正面から認めてはどうか―入院医療分科会(7)
急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
医療部会も2022年度改定基本方針案を了承、12月10日の中医協に報告されるが正式諮問は年明けに—社保審・医療部会(1)
2022年度改定基本方針を了承、医療提供体制改革・医師働き方改革が重点課題—社保審・医療保険部会
2022年度診療報酬改定の基本方針策定は目前、オンライン資格確認稼働から1か月間の状況は―社保審・医療保険部会
2022年度診療報酬改定、「強固な医療提供体制の構築」「医療従事者の働き方改革」が重点課題―社保審・医療部会
かかりつけ医制度化を検討すべきか、感染症対策と医療提供体制改革はセットで検討を―社保審・医療保険部会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)
2022年度は診療報酬プラス改定する環境にない、メリハリをつけ急性期病床の集約化など進めよ—中医協・支払側委員
かかりつけ医機能評価する診療報酬を患者視点で整理、慢性疾患にはオンライン診療やリフィル処方箋活用を―健保連
かかりつけ医要件を法令等で明確化せよ、医療資源散在是正のため地域医療構想の実現を急げ―健保連
自院の急性期後患者割合に基づく地ケア病棟減算、拡大はコロナ対策阻害しかねない―地ケア病棟協・仲井会長
コロナ禍では「post acute患者割合」に着目した地域包括ケア病棟の点数減額拡大など避けよ―地ケア病棟協・仲井会長





