質の高いリハ提供に向け、回復期リハ5・6の期間制限、第三者評価導入、管理栄養士配置など議論―中医協総会(2)
2021.11.15.(月)
回復期リハビリテーション病棟の入門編と言える「入院料5・6」に長期間とどまる病棟がある。リハビリの実績などをあげられないためだが、「質の高いリハビリ提供」の面から考えて問題はないだろうか―。
回復期リハビリテーション病棟では「正確なADL評価」が重要となる。この点、病院機能評価などの第三者評価を導入することで適切性を担保できるのではないか―。
特定機能病院の一部において、経過的に回復期リハビリテーション病棟が設置されているが、この点をどう考えるか―。
11月12日開催された中央社会保険医療協議会・総会では、こういった議論もおこなわれました。
目次
長期間、回復期リハ5・6にとどまる病棟、質の高いリハ実施の面で問題はないか
2022年度の次期診療報酬改定に向けた議論が、中医協などでハイペースで進んでいます(これまでの改定論議に関する記事は最後部に整理)。
11月12日の中医協総会では、▼外来医療(紹介状を持たずに大病院を受診する場合の特別負担など)▼入院医療(回復期入院医療、入退院支援などの横断的事項)—改革を主な議題としました。本稿では回復期入院医療のうち「回復期リハビリテーション病棟入院料」「特定機能病院におけるリハビリテーション」に焦点を合わせます(外来医療については別稿で報じます。地域包括ケア病棟等に関する記事はこちら)。
回復期リハビリ病棟に関して、▼質の高いリハビリ提供の推進▼回復期リハビリ病棟における心大血管疾患リハビリ提供—の2つが大きな論点となっています(関連記事はこちらとこちらとこちら)。
まず質の高いリハビリ提供では、(1)入院料5・6の取り扱い(2)適正なリハビリの推進(3)管理栄養士の配置推進―などの具体的な論点が浮上しています。
回復期リハビリ病棟を新規に届け出る場合には、まず入院料5・6を届け出て(いわば入門編)、リハビリ実績をあげながら上位入院料(回復期リハ1-4)を目指します。しかし、中には実績をあげられず(例えばリハビリの効果が低いなど)、回復期リハビリ5・6に長期間(10年以上、中いは20年というところも)とどまっている回復期リハ病棟もあることがわかりました。これは「質の高いリハビリを目指す」という回復期リハビリ病棟の趣旨に照らして問題がありそうです。
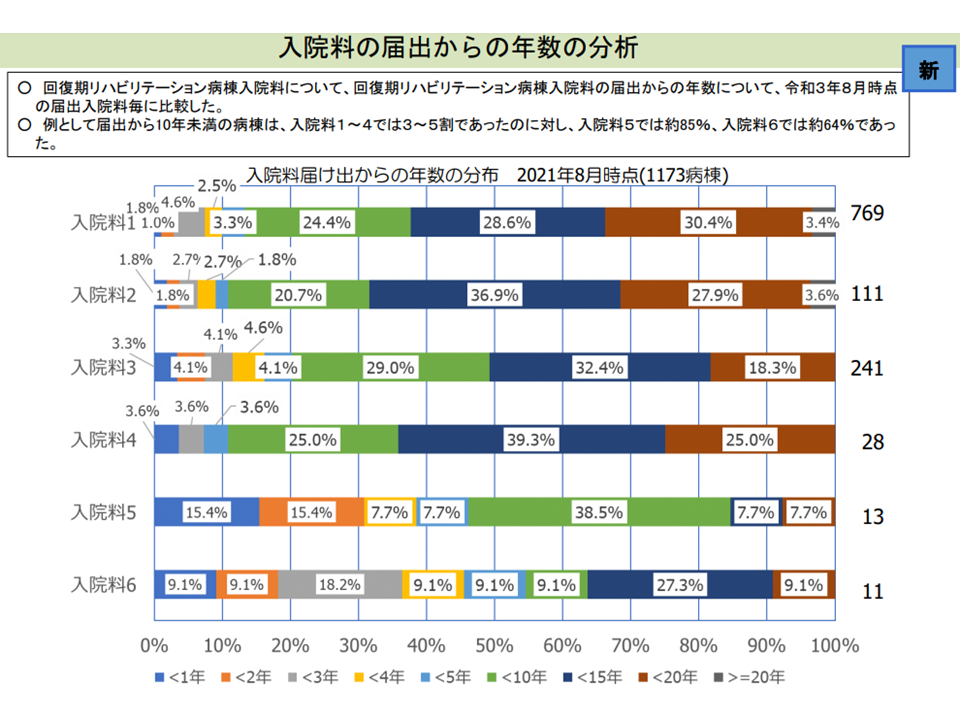
回復期リハ5・6に10年、20年の長期間とどまっている病棟がある(入院医療分科会(7)4 211001)
これが(1)論点のベースにある問題で、支払側の安藤伸樹委員(全国健康保険協会理事長)や松本真人委員(健康保険組合連合会理事)は「算定可能期間の設定や点数の見直しなどを考えていくべき」と提案しています。実績をあげられず、質の高いリハビリ提供に問題のある回復期リハビリ病棟は抑制していくべきとの考えです。
対して診療側の城守国斗委員(日本医師会常任理事)は「上位入院料(回復期リハビリ1-4)に上がれない理由を詳しく見るべきである」「現行の報酬体系になってから時間がたっておらず、新型コロナウイルス感染症対応で多忙な中で大きな見直しをすべきではない」と反対しています。
両側で意見が割れていますが、10年超も回復期リハ5・6にとどまる病棟がある実態をさらに放置してよいのか、議論を継続する必要があるでしょう。
回復期リハ病棟での適切なADL評価を担保するため、第三者評価を導入してはどうか
また(2)は、従前から問題視されている「入棟時のFIMが診療報酬改定の都度のさがってきている」点をどう考えるかという論点です。
2016年度診療報酬改定で、回復期リハビリ病棟の施設基準に「リハビリテーション実績指数」が導入されました。実績指数は、「退棟時のADL」と「入棟時のADL」をFIMという指標で測定し、その差をベースに計算するものです。言わば「リハビリの効果を数値化したもの」ですが、データを見ると「入棟時のFIMが診療報酬改定の都度に下がっており、これが実績指数の向上につながっている」ことが分かります。
もちろん、より早期に回復期リハビリ病棟に入棟することで入棟時FIMが下がっている面もありますが、中には「FIM測定を恣意的に操作している」病棟が存在することが指摘されています。2020年度の前回診療報酬改定でもこの点が問題視され、「FIMについて、入院時・目標・退院時のそれぞれでリハビリ実施計画書を用いて患者や家族に説明し、計画書を交付する」という仕掛けが導入されました。患者や家族にFIM評価結果を見せれば、仮に「不適切に低く評価されている」場合には、患者等から「先生、私は●●は実施可能で、今でもしていますよ」などの指摘が入り、結果として「適正性が担保される」と期待されたものですが、まだその効果は十分に現れていないようです。
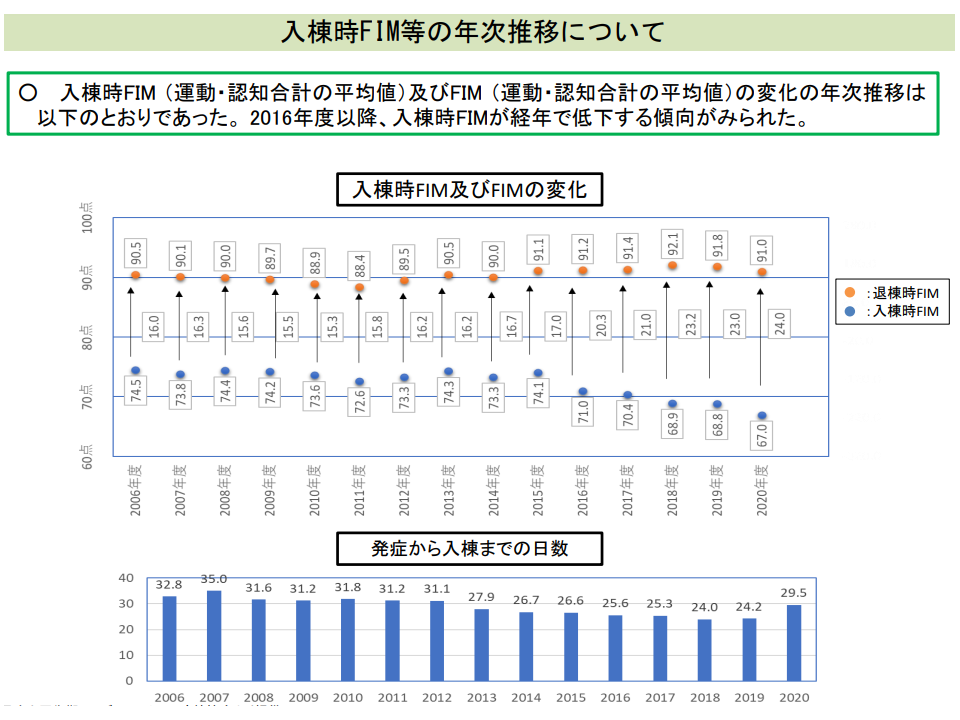
回復期リハビリ病棟において、入棟時のFIMが低下しており(上のグラフ)、また発症等から入棟までの日数は短縮傾向にあったが、2020年度に延伸している(下のグラフ)(入院医療分科会(2)1 210708)
この点、全国リハビリテーション医療関連団体協議会(▼日本リハビリテーション医学会▼日本リハビリテーション病院・施設協会▼回復期リハビリテーション病棟協会▼全国デイ・ケア協会▼日本訪問リハビリテーション協会▼日本リハビリテーション看護学会▼日本理学療法士協会▼日本作業療法士協会▼日本言語聴覚士協会―で構成)では、第三者が「適切にFIM評価が行われている体制を評価する」仕組みを導入してはどうかと提言。日本医療機能評価機構の病院機能評価認定を受けている病院(回復期リハビリ病棟)と、受けていない病院(回復期リハビリ病棟)とを比較すると、▼入棟時FIMの2020年度改定前後の低下率は非認定病院で大きい(認定病院でマイナス2%,非認定病院でマイナス7%)▼非認定病院では、同じ入院時の日常生活機能点数に対する入院時運動FIM得点が有意に低く評価されている―ことなどが判明したことを受けたものです。中医協総会でも、この「第三者評価により適切なFIM評価の担保」が資料提示されました。
この点、診療側の城守委員から「回復期リハビリ病棟の病院機能評価はまだまだ普及していると言えない。性急な施設基準化・要件化は好ましくない」との考えが示されています。ただし、放置は好ましくなく、例えば「望ましい要件」としての導入や、「十分な経過措置」をとったうえでの導入などにより、現場の負担を軽減しながらリハビリの質を確保していく方向などを前向きに検討していくことも重要でしょう。
また(3)は「管理栄養士の配置が、リハビリの効果向上に大きく関連している」点を踏まえた論点です。現在、回復期リハビリ病棟入院料1では管理栄養士配置が義務化され、入院料2-6では「配置が望ましい」とされています。
この点、入院料別に「同じリハビリ提供量の患者に対するリハビリの効果」を見ると、管理栄養士配置が義務化されている入院料1で高いことが分かり、2022年度改定に向けて「他の入院料でも、管理栄養士配置を義務化すべきか」を考えていくことになるでしょう。委員から「反対」意見はでていません。
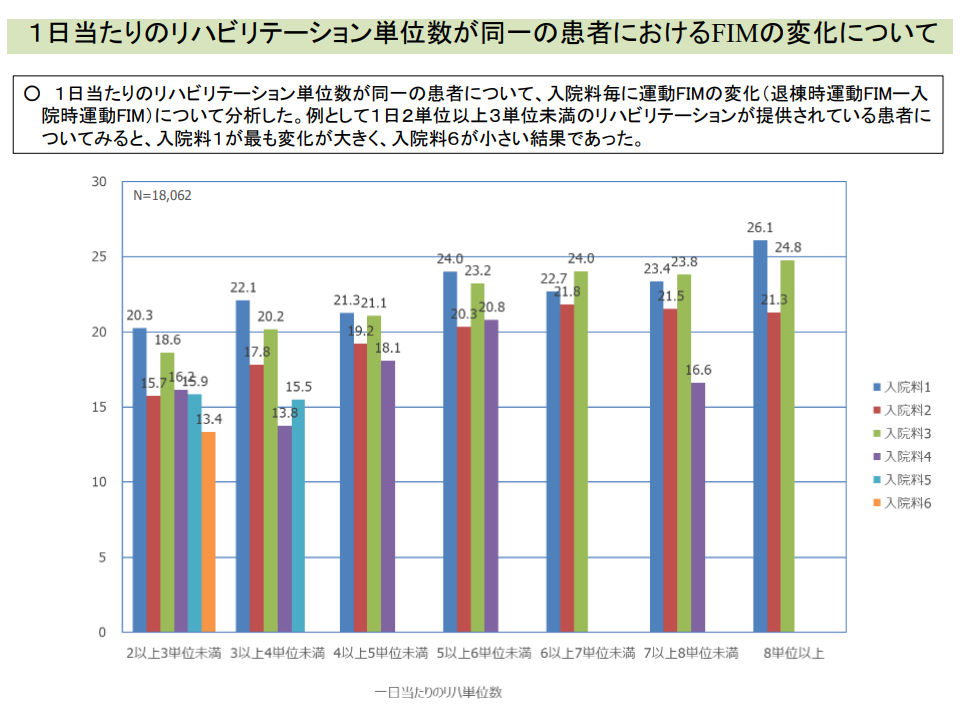
リハビリ提供量が同じ患者でも、入院料1ではリハビリ効果が高い(中医協総会(2)1 211112)
回復期リハ病棟での心大血管疾患リハ実施、研修修了医師配置などを要件化してはどうか
後者は「心大血管疾患リハビリが必要な状態」(心臓、大血管手術後の状態など)を、「回復期リハビリを要する状態に含めるかどうかという論点です。
回復期リハビリ病棟では、下表のように規定された「回復期リハビリを要する状態」の該当患者を80%以上入棟させる必要があります。

回復期リハビリを要する状態と、要件ごとの算定上限日数(入院医療分科会(2)4 210708)
現在でも、のこり20%の中で、あるいは廃用症候群リハビリとして心大血管疾患リハビリが必要な患者を受け入れることができますが、「回復期リハビリを要する状態」の中に正面から位置づけ、意欲・能力のある回復期リハビリ病棟での取り組みを促してはどうかという意見が出ています。
一方、心大血管疾患リハビリの実施には特別の体制等が必要であり「慎重に検討すべき」との声も出ています。
この点、中医協総会では島弘志委員(日本病院会副会長)から「回復期リハビリ病棟での心大血管疾患リハビリ実施に当たっては『一定の研修を受けた医師によるリハビリの管理・実施』を要件化すべき」との見解が示されています。十分な知識とスキルを持つ医師の配置により、回復期リハビリ病棟において安全で効果的な心大血管疾患リハビリの実施を狙う考えです。そもそもの提案(入院医療分科会での田宮菜々子委員((筑波大学医学医療系教授)の提案)でも、「すべての回復期リハビリ病棟で心大血管疾患リハビリを可能とせよ」とするものではなく、「能力と意欲のある回復期リハビリ病棟出の実施を認めよ」というものでした。島委員は、この「能力」について具体的な縛りを提言していると言えます。反対意見は出ておらず、今後、具体的な要件等を練っていくことになると思われます。
特定機能病院の回復期リハ病棟、高い実績を踏まえ2022年度以降も設置可とすべきか
また11月12日の中医協総会では「特定機能病院でのリハビリ」も議題となりました。
主に大学病院本院が該当する特定機能病院(他にNational centerやがん研究会有明病院なども該当)の一部に、回復期リハビリ病棟が設置されています。そこでは、すべて疾患別リハビリテーション料の1が届け出られ(厳しい基準をクリアしている)、リハビリの実績も高いことが分かりました。
この点、診療側の城守委員は「特定機能病院であれば当然の実績ではないか。地域の医療提供体制を壊さないようにすべきである」と、支払側の安藤委員は「高い実績には敬意を表すが、そこから『特定機能病院の回復期リハビリを高く評価すべき』という議論にはつながらないのではないか」と指摘し、それ以上の議論には発展していません。
なお、2020年度の前回診療報酬改定では「特定機能病院では回復期リハビリ病棟の届け出を不可とする」との見直しが行われました(ただし、2020年3月末時点で届け出ている病院については、2022年3月31日まで設置可との経過措置あり)。高い実績を上げていることなどを踏まえ、この経過措置を延長するのかも含めた検討がさらに行われることでしょう。
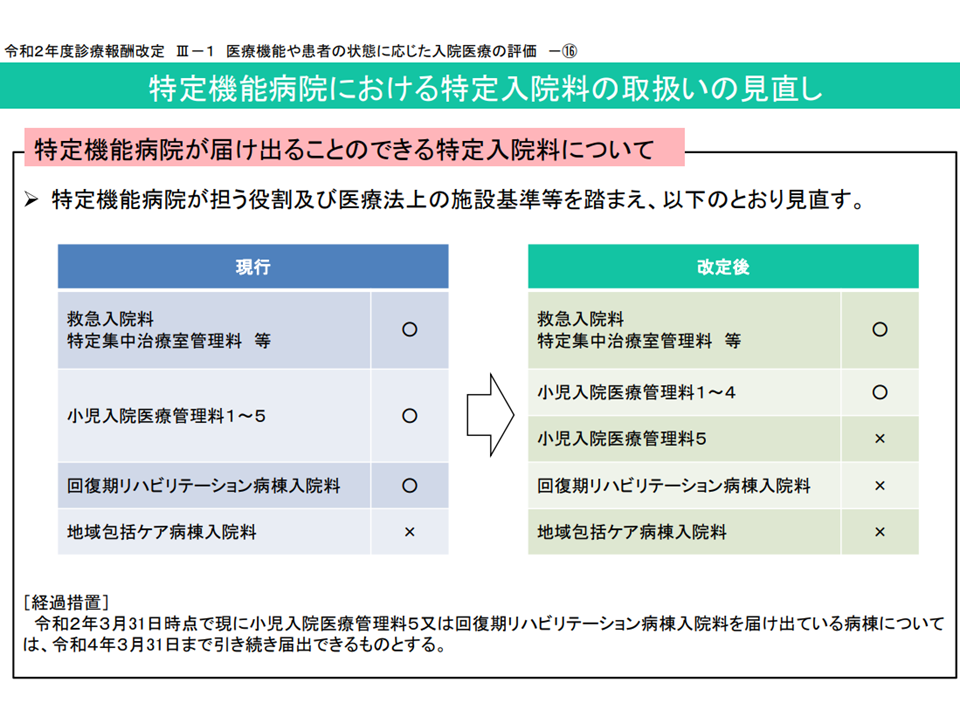
特定機能病院での回復期リハビリ病棟設置は経過措置でのみ認められている(2020年度改定)
【これまでの2022年度改定関連記事】
◆入院医療の全体に関する記事はこちら(入院医療分科会の最終とりまとめ)とこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(新指標3、重症患者対応)とこちら(看護必要度5)とこちら(看護必要度4)とこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちら
◆ICU等に関する記事はこちらとこちらとこちら
◆地域包括ケア病棟に関する記事はこちらとこちらとこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちら
◆入退院支援の促進に関する記事はこちら
◆救急医療管理加算に関する記事はこちらとこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちらとこちら
◆在宅医療・訪問看護に関する記事はこちら(小児在宅等)とこちら(訪問看護)とこちらとこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆がん対策サポートに関する記事はこちらとこちら
◆難病・アレルギー疾患対策サポートに関する記事はこちら
◆認知症を含めた精神医療に関する記事はこちら
◆調剤に関する記事はこちらとこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会3)とこちら(医療保険部会3)とこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
【関連記事】
自院のpost acute受け入れに偏る地域包括ケア病棟、診療報酬上の評価をどう考えるべきか―中医協総会(1)
小児特性踏まえた緊急往診加算・在宅がん医療総合管理料の評価、重症者救急搬送の特別評価など実施へ―中医協総会(4)
ICU看護必要度のB項目廃止案、支払側は理解示すが、診療側は反対し入院医療分科会の批判も―中医協総会(3)
救急患者受け入れ・手術実施などが充実した急性期一般1の新評価、診療側が一部難色を示す―中医協総会(2)
心電図モニター管理などを看護必要度項目から削除すべきか、支払側は削除に賛成、診療側は猛反対―中医協総会(1)
連携型の認知症疾患医療センターも認知症専門診断管理料2の対象に加えるなど精神科医療の充実を―中医協総会(2)
がん患者等の治療と仕事の両立を支援する指導料、対象疾患等を拡大し、公認心理師等の活躍にも期待―中医協総会(1)
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
リハビリ専門職による訪問看護の実態明確化、専門性の高い看護師による訪問看護評価の充実等進めよ―中医協総会
多種類薬剤を処方された患者への指導管理を調剤報酬で評価すべきか、減薬への取り組みをどう評価するか―中医協総会(3)
専門医→主治医への難病等情報提供、主治医→学校医等への児童アレルギー情報提供を診療報酬で評価へ―中医協総会(2)
外来がん化学療法・化学療法患者への栄養管理・遺伝子パネル検査・RI内用療法を診療報酬でどう推進すべきか―中医協総会(1)
かかりつけ医機能の推進、医療機関間の双方向の情報連携を診療報酬でどうサポートしていけば良いか―中医協総会
在宅医療の質向上のための在支診・在支病の施設基準、裾野拡大に向けた継続診療加算をどう見直していくか―中医協総会(1)
「回復期リハ要する状態」に心臓手術後など加え、希望する回リハ病棟での心リハ実施を正面から認めてはどうか―入院医療分科会(7)
急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
かかりつけ医制度化を検討すべきか、感染症対策と医療提供体制改革はセットで検討を―社保審・医療保険部会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)
かかりつけ医機能評価する診療報酬を患者視点で整理、慢性疾患にはオンライン診療やリフィル処方箋活用を―健保連
コロナ禍では「post acute患者割合」に着目した地域包括ケア病棟の点数減額拡大など避けよ―地ケア病棟協・仲井会長





