大病院の紹介状なし患者、「患者負担は増えるが病院収益は増えない」点を国・保険者が周知せよ―中医協総会(4)
2021.11.16.(火)
大病院外来を紹介状なしに受診した場合、初診時に5000円以上、再診時に2500円以上の特別負担(受診時定額負担)を患者から徴収しなければならない(病院の徴収義務)。この特別負担について、▼金額を引き上げ、引き上げ分を保険給付から除外する▼対象病院を拡大する▼除外要件を見直す―などの改革を行う―。
例えば保険給付からの除外については、初診時2000円、再診時500円程度が妥当と考えられる。ただし患者負担が増えても、病院の収益につながるわけではない。その点を国や保険者が十分に周知し、患者・国民が「病院への不信感」を抱かないように最大限の取り組みを行うべきである―。
除外要件については、例えば▼院内出生病児▼移植ドナーの患者▼紹介先の医療機関が新型コロナウイルスによる診療休止のためやむを得ず受診した患者▼予約受診の患者—などを明確化してはどうか―。
また、新たに定額負担徴収が義務化される病院については、地域医療支援病院の例に鑑みた「診療報酬上の評価」を検討してはどうか―。
11月12日に開催された中央社会保険医療協議会・総会では、こういった議論も行われています。
目次
受診時定額負担、初診2000円、再診500円程度引き上げ、その分を保険給付から除外
2022年度の次期診療報酬改定に向けた議論が、中医協などにおいて精力的に進められています(これまでの改定論議に関する記事は最後部に整理)。
11月12日の中医協総会では、▼外来医療(紹介状を持たずに大病院を受診する場合の特別負担など)▼入院医療(回復期入院医療、入退院支援などの横断的事項)—改革を主な議題としました。本稿で外来医療に焦点を合わせます(入院にかかる横断的事項に関する記事はこちら、回復期リハビリ病棟糖に関する記事はこちら、地域包括ケア病棟等に関する記事はこちら)。
外来医療においても機能分化を進め、▼病院勤務医の負担軽減▼医療の質向上―などを目指すことが重要です。まず、『かかりつけ医』を受診し、そこから「高機能の病院外来を紹介してもらう」という患者の流れを強化することが求められています。
診療報酬でも、次のような外来医療の機能分化をサポートする仕組みが導入されています。
(1)200床以上の病院では、紹介状なしに受診した患者から特別負担を徴収できる(徴収するか否か、金額は病院が任意に決定。1996年導入)
(2)特定機能病院・一般病床200床以上の地域医長支援病院では、紹介状なしに受診した患者から特別負担を徴収しなければならない(徴収額は初診時5000点以上等と定められ、除外要件等に該当する場合以外は徴収義務あり。2016年度に導入され順次拡大)
こうした仕組みにより「大病院への患者集中」は是正されてきてはいるものの、まだまだ「大病院を紹介状なしに受診する患者が少なくない」ことも事実です。とりわけ再診でこの傾向が顕著で、「他医療機関を紹介(つまり逆紹介)したにもかかわらず、大病院を受診してしまう再診患者」は再診患者全体の3割程度に上っています。
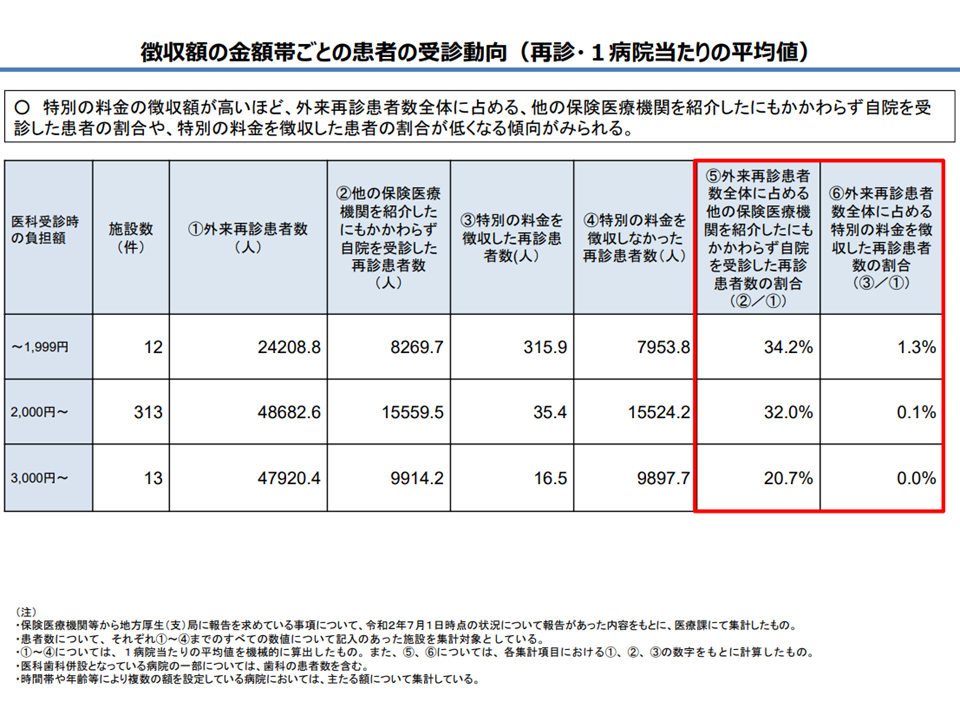
逆紹介しても再診を受診してしまう患者が3割ほどいるが、定額負担徴収はほとんど行われていない(中医協総会(4)1 211112)
そこで政府の全世代型社会保障検討会議、社会保障審議会の医療保険部会・医療部会などの議論を経て、改正医療法(良質かつ適切な医療を効率的に提供する体制の確保を推進するための 医療法等の一部を改正する法律)、改正健保法(全世代対応型の社会保障制度を構築するための健康保険法等の一部を改正する法律案)により、(2)の仕組みを拡充することとなっています(関連記事はこちら)。
主な拡充内容としては、(A)定額負担を引き上げ、引き上げ分を保険給付から除外する(B)除外要件を整理する(C)対象病院を拡大する―の3点があげられ、中医協では診療報酬面での対応を議論していくこととなります((C)の対象病院設定そのものは「外来機能報告等に関するワーキンググループ」で議論が進められている)。
まず(A)について見てみましょう。冒頭および上記(2)に述べたとおり、大病院において、現在は紹介状なし患者から▼初診時5000円(歯科は3000点)▼再診時2500円(同1500円)—以上の特別負担徴収が義務付けられています。機能分化をさらに進めるために、この定額負担を引き上げる(患者負担が増加するため紹介状なしの大病院受診を控え、かかりつけ医等をまず受診することが期待される)とともに、引き上げ額以上を保険給付から除外する(例えば、初診時に2000円程度引き上げた場合、診療報酬の支払い額から2000円程度を差し引くことで医療保険財政の健全化を図る)ものです。
制度設計を議論した医療保険部会では「初診時の定額負担を2000点程度、再診時の定額負担を500円程度引き上げ、初診時7000円以上、再診時3000円以上などとしてはどうか」との議論が行われています。
その根拠としては、▼本来「かかりつけ医等→大病院への紹介」という流れが望ましく、あえて紹介状なしで大病院を受診する患者に係る初・再診については、保険給付を行う必要性が低い→▼初回率の低い病院における【初診料】(214点)、紹介率の低い(50%未満)の200床以上病院の【外来診療料(言わば200床以上病院の再診料)】(55点)に相当する額を目安に「保険給付からの控除」を行い、併せて、特別負担(定額負担)をそれと同額以上に増額する―という考え方が厚生労働省から示されています。

紹介状なし患者では、初診料・外来診療料相当を保険給付から控除する考えを厚労省が提示(医療保険部会(1)3 201119)
中医協でも「初診時2000円程度、再診時500円程度の引き上げ、控除」で良いのではないかという意見が診療側、支払側の双方から出ており、この数字を軸に詰めていくことになります。
ただし「紹介状なし患者について定額負担を引き上げ、その分を保険給付から控除する」仕組みについては「医療者にとっても分かりにくい。ましてや患者、国民にどう説明すれば理解を得られるのかが難しい。病院でも説明をするが、国や保険者から十分に説明を行ってほしい」との要望が診療側の島弘志委員(日本病院会副会長)や城守国斗委員(日本医師会常任理事)から強く出されました。両委員は「患者負担は上がっても、病院の収益には増えない。その点を明確に国・保険者が説明してくれなければ、患者が病院に不信感を持ってしまう」と危惧しています。
移植ドナー患者など「定額負担徴収から除外してもよい患者」として明確化へ
ところで、事故や急病などで大病院に救急搬送される患者は「紹介状」を持っていません。こうした患者からも定額負担を徴収するのは酷です。また、自院のA診療科を受診している患者が、治療上の必要性などがありB診療科を受診するケースが少なくありませんが、この場合にも「紹介状を持っていませんね。定額負担をいただきます」と扱うのは不合理でしょう。
そこで2016年度に上記(2)の仕組みを導入する際、中医協において▼定額負担を徴収してはならない患者(救急搬送患者など)▼定額負担を徴収しなくてもよい患者(自院の他診療科を受診している患者など)—が設定されました。後者については、様々なケースが考えられるため「その他、医療機関が自院を直接受診する必要性を特に認めた患者」という包括的規定も設けられています。
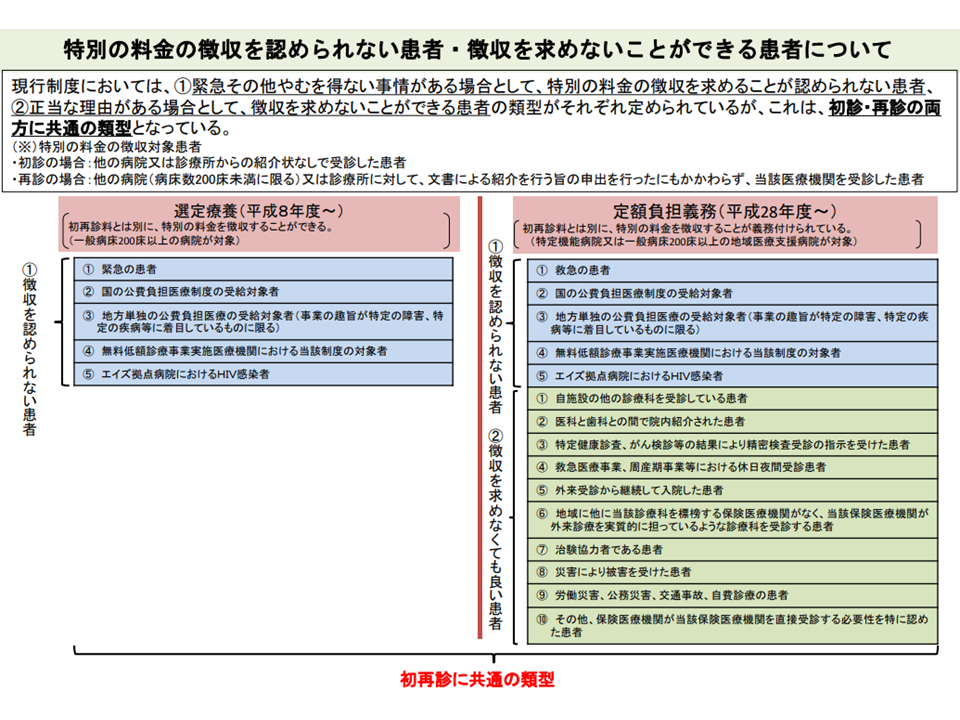
定額負担の徴収義務除外など(中医協総会(4)2 211112)
この点、全世代型社会保障検討会などでは「定額負担の除外要件が曖昧に過ぎるのではないか。さらなる明確化を検討すべき」との方向が示されました。上述した他医療機関を紹介(つまり逆紹介)したにもかかわらず、大病院を受診してしまう再診患者」のうち、特別負担徴収がなされた割合はゼロに近いことも、この意見の背景にあります。

逆紹介しても再診を受診してしまう患者が3割ほどいるが、定額負担徴収はほとんど行われていない(中医協総会(4)1 211112)
厚生労働省保険局医療課の井内努課長は、特別負担を徴収しなかった再診患者の内訳を詳しく分析。その結果、▼院内出生病児▼移植ドナーの患者▼紹介先の医療機関が新型コロナウイルスによる診療休止のためやむを得ず受診した患者▼予約受診の患者—などが、上記の「その他、医療機関が自院を直接受診する必要性を特に認めた患者」の中に比較的多く含まれていることが分かりました。
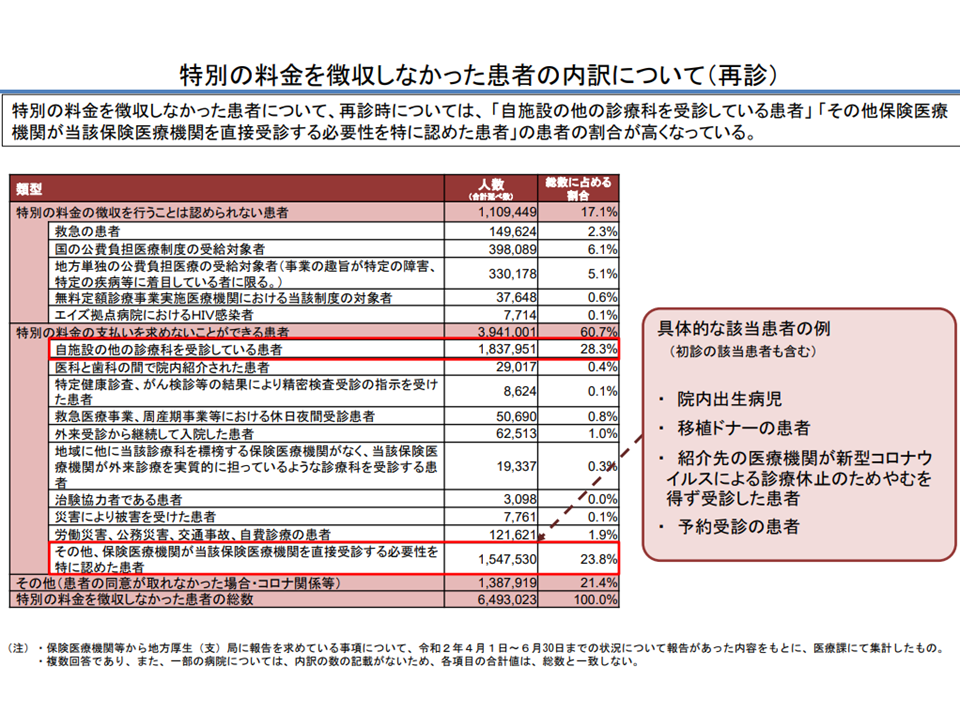
再診患者のうち「移植ドナー患者」や「予約受診患者」などでは、定額負担を徴収していない(中医協総会(4)3 211112)
中医協ではこのデータを踏まえ、これらを「定額負担を徴収しなくともよい患者」として明確化することで曖昧さを想定度解消してはどうかという議論が行われています。
ただし、上述のように「定額負担を徴収しなくともよい患者」を全てピックアップすることは事実上不可能であり、「その他、医療機関が自院を直接受診する必要性を特に認めた患者」という項目を削除できない点には留意が必要です。
新たに紹介型の外来となる病院、診療報酬での手当を検討へ
一方、(C)の対象病院拡大に関しては、現在「外来機能報告等に関するワーキンググループ」において「手術前後の外来など、医療資源を重点的に活用する外来」提供を基幹的に担う病院を地域ごとに明確化していく仕組みの議論が進んでいます。国で一定の基準(例えば「手術前後の外来」や「外来化学療法」などの患者が、初診・再診のうち●%以上など)を定め、病院の意向も勘案して「この病院は、紹介中心型の病院として明確化しよう」と地域で決定するイメージです。
このうち200床以上の病院が上記(2)の定額負担徴収義務を新たに負うことになり、「外来機能報告等に関するワーキンググループ」の議論を待つ必要があります(関連記事はこちらとこちらとこちらとこちら)。
ただし、紹介中心型の病院として定額負担徴収義務が課された場合には、▼外来患者数は確実に減少する▼医療機関の収益は増えない(上記(A)のとおり定額負担の増額分は保険給付から除外される)—ことから「診療報酬上の手当てなどがなければ、どこも手を上げない」と考えられます。ただし、地域医療支援病院では【地域医療支援病院入院診療加算】(入院初日に1000点)などの手当てがなされており「重複評価を避ける」などの調整をすることが必要と中医協委員は指摘しています。
例えば、新たに「紹介中心型の病院として定額負担徴収義務が課される」地域医療支援病院以外の病院について、新たな入院基本料等加算を設定するイメージです。

地域医療支援病院入院診療加算の概要(中医協総会(4)6 211112)
なお外来医療の機能分化を進める場合、上述したように「かかりつけ医療機関からの紹介」患者が増加し、逆紹介等の際に「かかりつけ医療機関への情報提供」を行うことになります。後者の評価は2020年度診療報酬改定で新設された【診療情報提供料(III)】で行われますが、本点数が算定できないケースがままあることがこれまでの中医協論議で明らかになっています。今後、こうした点も踏まえた【診療情報提供料(III)】の見直し内容を詰めていくことになります(関連記事はこちらとこちら)。
紹介率・逆紹介率が低い場合の初診料等減算、紹介率・逆紹介率の基準値を厳格化へ
ところで、「かかりつけ医から大病院の高機能外来への紹介」を推進するためには、「大病院からかかりつけ医への逆紹介」を同時に(あるいはその前に)進める必要があります。かかりつけ医から大病院に患者を「紹介」することは、かかりつけ医にとっては「患者を失う」、つまり「収益が減少する」ことを意味するため、「紹介し、大病院での治療を終えた後に、当該患者を逆紹介してくれる」という信頼関係を構築しておく必要があるのです。
この点、上記(A)で見たように初診料や外来診療料(言わば200床以上病院の再診料)について、紹介率・逆紹介率が低い場合に減算する仕組みが設けられています。

紹介率・逆紹介率の低い大病院では初診料等の減算が行われる(中医協総会(4)4 211112)
しかし、この減算の対象となる大病院はわずか数%にとどまっていることから「減算が適用される紹介率・逆紹介率の基準を厳しくする必要はないのか」という論点が浮上してきているのです。診療側・支払側ともに厳格化を検討する方向に異論を唱えてはいませんが、診療側は「影響や地域の状況を見極めてほしい」と要望しています。
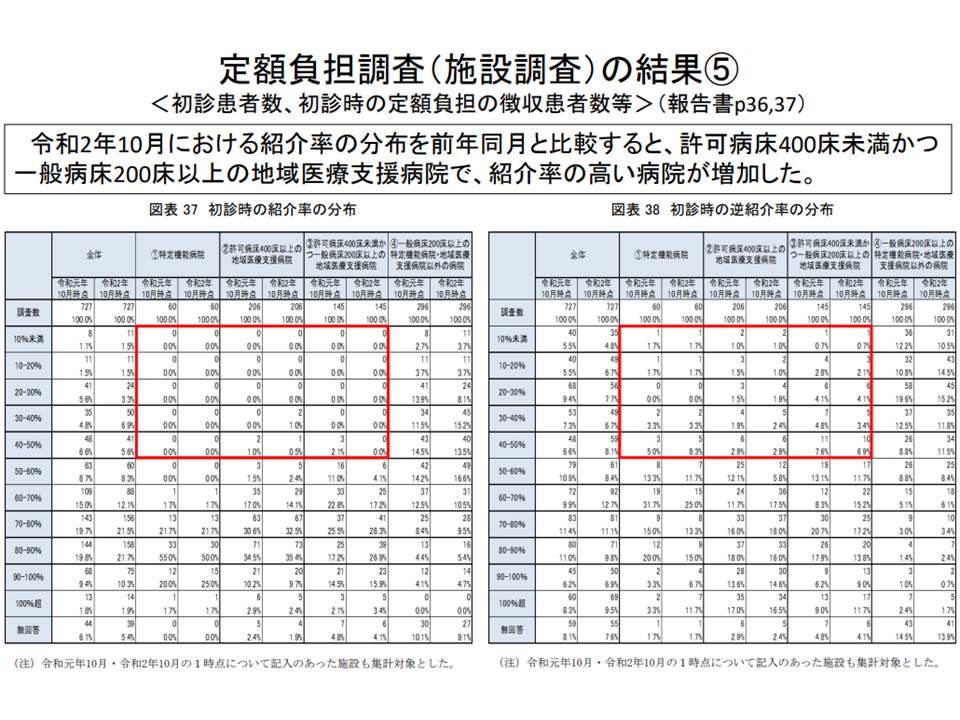
紹介率・逆紹介率の低く、初診料等の減算が行われる病院は限定的である(中医協総会(4)5 211112)
過疎地など医療機関が少ない地域では、基幹病院が「高機能外来から、かかりつけ医機能までを総合的に果たす」ケースが少なくありません。こうした病院では、地域に紹介・逆紹介先がないために紹介率・逆紹介率の確保が困難になってきます。こうした点への配慮を診療側委員は求めています。
【これまでの2022年度改定関連記事】
◆入院医療の全体に関する記事はこちら(入院医療分科会の最終とりまとめ)とこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(新指標3、重症患者対応)とこちら(看護必要度5)とこちら(看護必要度4)とこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちら
◆ICU等に関する記事はこちらとこちらとこちら
◆地域包括ケア病棟に関する記事はこちらとこちらとこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちらとこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちら
◆入退院支援の促進などに関する記事はこちらとこちら
◆救急医療管理加算に関する記事はこちらとこちらとこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちらとこちら
◆在宅医療・訪問看護に関する記事はこちら(小児在宅等)とこちら(訪問看護)とこちらとこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆がん対策サポートに関する記事はこちらとこちら
◆難病・アレルギー疾患対策サポートに関する記事はこちら
◆認知症を含めた精神医療に関する記事はこちら
◆調剤に関する記事はこちらとこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会3)とこちら(医療保険部会3)とこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
【関連記事】
救急医療管理加算、定量基準導入求める支払側と、さらなる研究継続求める診療側とで意見割れる―中医協総会(3)
質の高いリハ提供に向け、回復期リハ5・6の期間制限、第三者評価導入、管理栄養士配置など議論―中医協総会(2)
自院のpost acute受け入れに偏る地域包括ケア病棟、診療報酬上の評価をどう考えるべきか―中医協総会(1)
小児特性踏まえた緊急往診加算・在宅がん医療総合管理料の評価、重症者救急搬送の特別評価など実施へ―中医協総会(4)
ICU看護必要度のB項目廃止案、支払側は理解示すが、診療側は反対し入院医療分科会の批判も―中医協総会(3)
救急患者受け入れ・手術実施などが充実した急性期一般1の新評価、診療側が一部難色を示す―中医協総会(2)
心電図モニター管理などを看護必要度項目から削除すべきか、支払側は削除に賛成、診療側は猛反対―中医協総会(1)
連携型の認知症疾患医療センターも認知症専門診断管理料2の対象に加えるなど精神科医療の充実を―中医協総会(2)
がん患者等の治療と仕事の両立を支援する指導料、対象疾患等を拡大し、公認心理師等の活躍にも期待―中医協総会(1)
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
リハビリ専門職による訪問看護の実態明確化、専門性の高い看護師による訪問看護評価の充実等進めよ―中医協総会
多種類薬剤を処方された患者への指導管理を調剤報酬で評価すべきか、減薬への取り組みをどう評価するか―中医協総会(3)
専門医→主治医への難病等情報提供、主治医→学校医等への児童アレルギー情報提供を診療報酬で評価へ―中医協総会(2)
外来がん化学療法・化学療法患者への栄養管理・遺伝子パネル検査・RI内用療法を診療報酬でどう推進すべきか―中医協総会(1)
かかりつけ医機能の推進、医療機関間の双方向の情報連携を診療報酬でどうサポートしていけば良いか―中医協総会
在宅医療の質向上のための在支診・在支病の施設基準、裾野拡大に向けた継続診療加算をどう見直していくか―中医協総会(1)
「回復期リハ要する状態」に心臓手術後など加え、希望する回リハ病棟での心リハ実施を正面から認めてはどうか―入院医療分科会(7)
急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
かかりつけ医制度化を検討すべきか、感染症対策と医療提供体制改革はセットで検討を―社保審・医療保険部会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)
かかりつけ医機能評価する診療報酬を患者視点で整理、慢性疾患にはオンライン診療やリフィル処方箋活用を―健保連
コロナ禍では「post acute患者割合」に着目した地域包括ケア病棟の点数減額拡大など避けよ―地ケア病棟協・仲井会長
かかりつけ医要件を法令等で明確化せよ、医療資源散在是正のため地域医療構想の実現を急げ―健保連
紹介中心型病院、広範囲の病院を検討対象に据えて協議で絞り込んでいくべきか、検討対象そのものを限定すべきか―外来機能報告等WG
紹介中心型病院を明確化する「協議の場」へ住民代表参画が重要、協議結果は様々なツールでPRを―外来機能報告等WG
「地域における外来医療の在り方」議論に資するよう、病院・有床診に幅広い外来医療データの報告を求めてはどうか―外来機能報告等WG
外来機能報告制度の詳細論議スタート、2023年3月に「紹介中心型の病院」を各地域で明確化へ―外来機能報告等WG
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
医療制度を止めたオーバーホールは不可能、制度の原点を常に意識し外来機能改革など進める―社保審・医療部会
病院の再編・統合推進に向け、「ダウンサイジング補助」「再編後の土地建物の登記費用軽減」を行う―厚労省
医療機能の分化・強化、当初「入院」からスタートし現在は「外来」を論議、将来は「在宅」へも広げる―社保審・医療部会
公立・公的病院等の再検証スケジュールは新型コロナの状況見て検討、乳がん集団検診で医師の立ち合い不要に―社保審・医療部会(2)
紹介状なし患者の特別負担徴収義務拡大で外来機能分化は進むか、紹介中心型か否かは診療科ごとに判断すべきでは―社保審・医療部会(1)
医療計画に「新興感染症対策」を位置付け、地域医療構想は考え方を維持して実現に取り組む―医療計画見直し検討会
医療計画に感染症対策位置付け、感染症予防計画と組み合わせ『漏れ』なき対応を―医療計画見直し検討会(2)
医療計画に「新興感染症対策」を位置付け、「医療機関間連携」や「感染症以外の傷病対策」なども明確化―医療計画見直し検討会(2)
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療計画に「新興感染症対策」位置付け、感染症病床の整備目標や感染拡大時に患者を受け入れる医療機関の設定など記載を—厚科審・感染症部会
公立・公的病院の再検証スケジュール、今冬のコロナ状況見ながら改めて検討―地域医療構想ワーキング
中長期を見据えた地域医療構想の考え方を維持し、感染拡大時の機動的対応を医療計画で考慮してはどうか―地域医療構想ワーキング
感染症はいずれ収束し、ピーク時は臨時増床可能なこと踏まえ、地域医療構想の「必要病床数」を検討―地域医療構想ワーキング
医療機能の分化・連携の強化が、新興・再興感染症対策においても極めて重要—地域医療構想ワーキング
外来機能報告制度を了承、外来診療データもとに地域で「紹介型病院」を明確化―医療計画見直し検討会(1)
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
紹介状なし患者の特別負担拡大、「初・再診料相当額の保険給付からの控除」には医療提供サイドが反対―社保審・医療保険部会(1)
2021年度の病床機能報告は「毎月データを1年度分」報告、医療提供体制は「人員」中心に再構築を―地域医療構想ワーキング(2)





