「看護職員の処遇改善」に向けた診療報酬、負担増となる患者への合理的かつ納得ゆく説明も極めて重要—中医協(1)
2022.6.1.(水)
この10月(2022年10月)から診療報酬によって「看護職員等の処遇改善」を行うことになる。「病院の必要額」(看護職員数×1万2000円)と「診療報酬で手当てする額」との間にできるだけズレ・過不足が生じないような点数設計を検討していかなければならない—。
あわせて、負担増となる患者への納得のゆく、明確な説明が必要となる点を忘れてはならない—。
6月1日に開催された中央社会保険医療協議会の診療報酬基本問題小委員会及び総会でこういった議論が行われました。
入院料の加算とした場合、「なぜ外来患者は負担しないのか」という問題も生じかねない
この10月(2022年10月)から「看護職員について、賃上げ効果が継続される取り組みを行うことを前提として、収入を3%(月額1万2000円)程度引き上げる診療報酬上の対応を行う」こととなっています。中医協や診療報酬調査専門組織「入院・外来医療等の調査・評価分科会」(以下、入院外来医療分科会)において、「病院が看護職員の処遇改善を行うために必要な額」(看護職員数×1万2000円)を、個々の病院に診療報酬で過不足なく行きわたらせるためには「どのような点数を設定すればよいか」を、データをもとに検討しています。
5月19日の入院外来医療分科会には、対象病院(救急医療管理加算を算定する、救急搬送件数が年200台以上の医療機関および三次救急を担う医療機関)における▼入院料などの算定回数(2020年9月-2021年9月)▼病床数(2020年7月1日時点)▼病床稼働率(同)▼看護職員数(同)—についての分析結果が報告されました。
そこからは「病院ごとに、看護職員配置数も入院料などの算定回数も極めて大きなバラつきがある」ことが確認されるとともに、▼「看護職員配置」と「診療報酬算定回数」との相関などを分析していく▼どの程度のバラつきであれば「許容できる範囲」なのかなどを検討していく▼逆に「バラつき」に応じた診療報酬(例えば医療機関ごとの係数設定など)の検討も進める—などの検討方向が示されています。
6月1日の中医協では、こうした状況報告を入院外来医療分科会の尾形裕也分科会長(九州大学名誉教授)から受け、今後の方向を議論しました。
まず、診療側・支払側双方ともに共通認識となったのは、入院外来医療分科会でも確認されたように「病院ごとに、看護職員配置数も入院料などの算定回数も極めて大きなバラつきがある」という点です。データを再確認すると、比較的「バラつきが小さい」と思われる7対1特定機能病院においても、次のように看護職員数や診療報酬算定回数が大きくバラついています。
▽特定機能7対1病院における「病院全体の入院料算定」回数をみると、最大37万件超、最少11万件弱、中央値21万件強
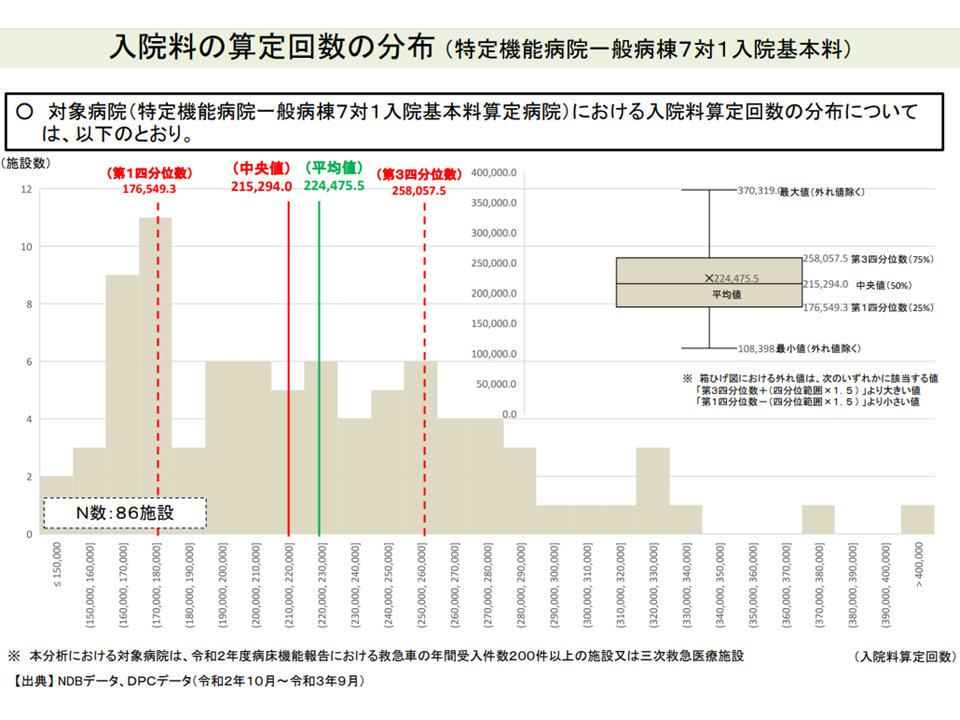
特定機能7対1病院における「全入院料算定回数」分布(入院外来医療分科会5 220519)
▽特定機能7対1病棟の「病床稼働率」を見ると、最大109.5%、最小57.9%、中央値84.9%
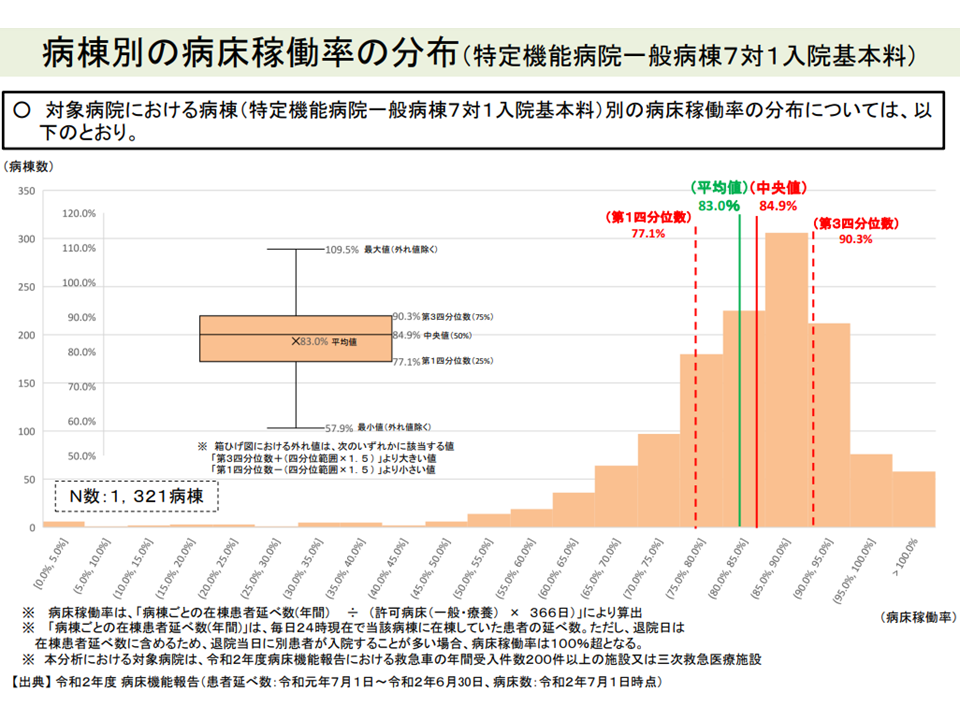
特定機能7対1病棟における「病床稼働率」分布(入院外来医療分科会6 220519)
▽特定機能7対1病棟の「看護職員数」を見ると、最大42.0人、最小18.0人、中央値30.0人
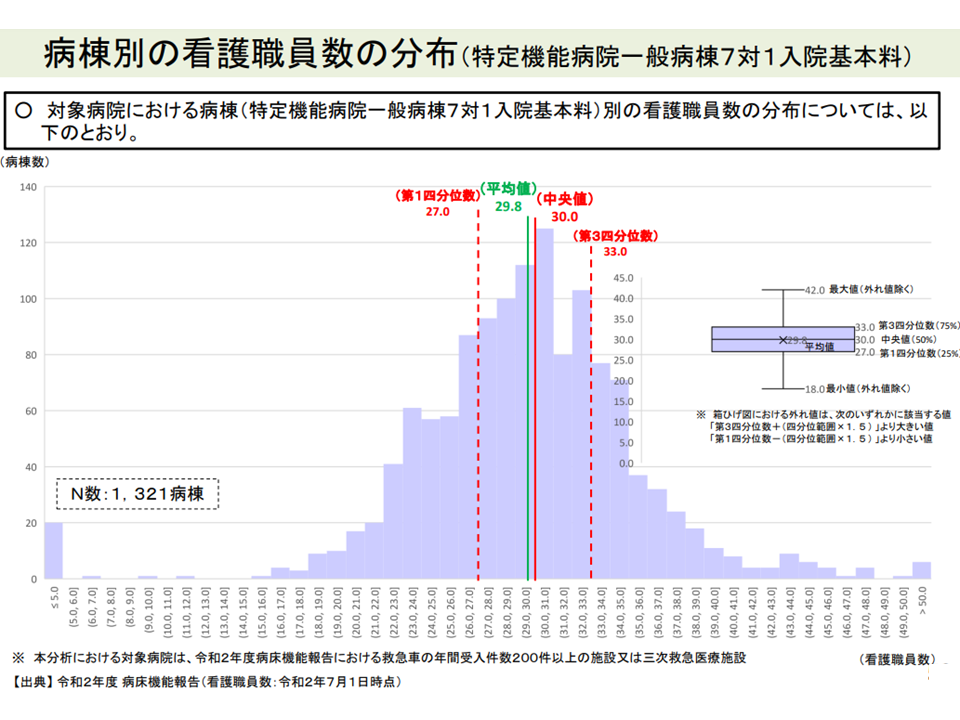
特定機能7対1病棟における「病棟看護職員数」分布(入院外来医療分科会7 220519)
▽急性期一般1病棟の「1床当たり看護職員数」(看護職員数÷ベッド数)を見ると、最大0.98人、最小0.41人、中央値0.69人
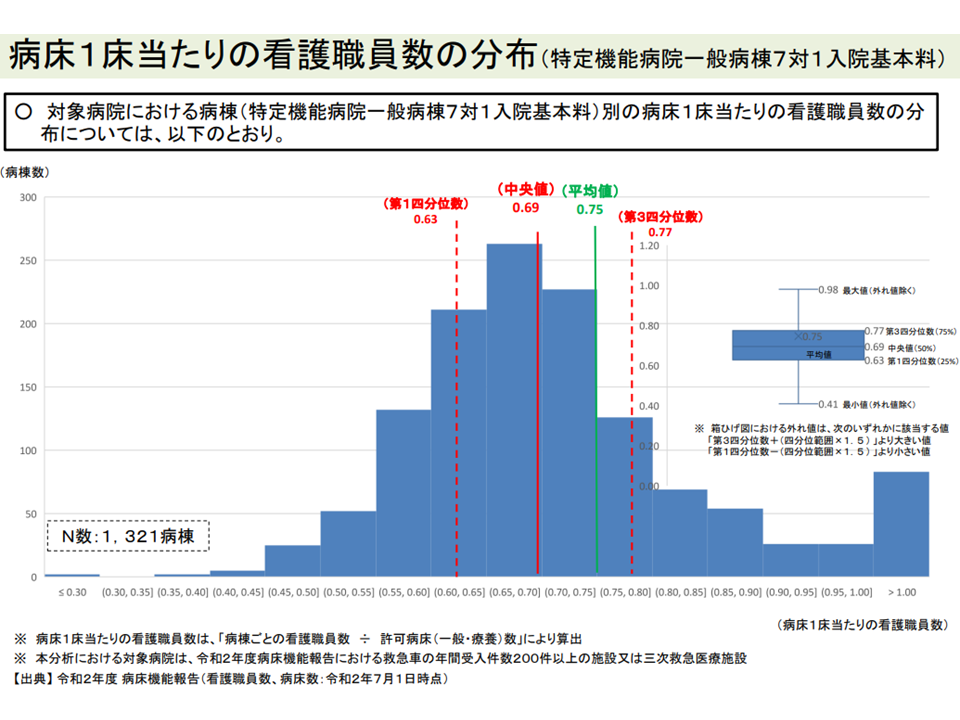
特定機能7対1病棟における「1床当たり看護職員数」分布(入院外来医療分科会8 220519)
このため、診療側の城守国斗委員(日本医師会常任理事)は「処遇改善を診療報酬で実現することの難しさ」を改めて指摘するとともに、▼病院ごとに「病棟の看護職員数・施設全体の看護職員数」と「診療報酬算定回数」との関係を踏まえて、いくつかのパターンで試算を行い、その結果を見ながら丁寧に「比較的バラつきが少なく、補助金(2022年2-9月)と齟齬の少ない」点数設定を考えていく▼診療報酬での対応では必ず過不足が生じるため、「バッファーを設定し、柔軟に対応できる仕組み」も検討していく—ことが現実的であるとの見解を示しています。後者の「バッファー」「柔軟な仕組み」が何を意味するのかは明らかでなく、今後の検討の中での城守委員から具体的な提案を待つ必要があります。
一方、支払側の松本真人委員(健康保険組合連合会理事)は、入院外来医療分科会で示されている2つの手法についての見解を次のように述べました。(2)の個別病院対応案の方向に魅力を感じているようです。
(1)バラつきの少ない方法を模索する
→ある程度の期間、安定が継続する」ことが考慮要素になる(バラつき度合が短期間で変化しては困る)
(2)バラつきを前提とした個別病院対応を行う
→事後検証しやすい
また松本委員は「入院料の加算(入院基本料等加算)などで対応する方向は一定程度理解できる」としたうえで、「病院看護職員の3割は病棟以外に勤務しており、入院患者だけが看護職員の処遇改善に向けた負担を負うとなれば、合理的な説明が必要となる」とコメントしています。
同じく支払側の安藤伸樹委員(全国健康保険協会理事長)や佐保昌一委員(日本労働組合総連合会総合政策推進局長)も、「診療報酬での対応は『患者負担増』につながる。患者が納得いくような仕組みを作る必要がある」との考えを強調しています。
例えば、「入院1日当たり●点の看護職員処遇改善加算」が設けられた場合、加算の3割は患者が、7割は保険者(健康保険組合や協会けんぽ、国民健康保険など)が負担することになります。
「看護職員などの処遇改善」は、▼医療スタッフの確保▼医療スタッフの資質向上による医療水準の向上—につながる、非常に重要なテーマです(医療従事者全体の処遇改善に向けた「呼び水」的な位置付けもある)。
しかし、これを「患者の負担増」により行う場合には、「患者にとってどのようなメリットがあるのか(看護職員の処遇改善で、どのように医療の質が向上するのか)を少し具体的に説明する」必要があるでしょう。また、入院患者にのみ負担増となる場合には「なぜ外来患者には負担を負わせないのか」についても一定程度の説明が必要になってきそうです。さらに介護従事者の処遇改善でも問題視される点ですが、「看護職員よりも低い給与の人が入院した場合」には、「より給与の低い人に負担を求め、より給与の高い人の賃金を高める」という問題が生じる点にも留意する必要があるかもしれません。
もちろん、こうした問題は補助金で行う場合にも一定程度生じます。補助金で処遇改善を行う場合には、その財源は「税金」であり、「低所得者にも負担を負わせている」「医療機関にかからない人にも負担が生じる」という問題が生じます。ただし、診療報酬での対応となると、こうした問題がより顕在化することになるため、より明確で合理的な「説明」が必要になると支払側委員は指摘しているのです。
「病院間に過不足・不公平のない診療報酬対応」という側面に加えて、「負担者(患者)が納得する診療報酬対応」という側面にも留意した、非常に複雑な点数設計論議が行われることになるでしょう。
【関連記事】
「看護職員の処遇改善」への診療報酬対応、無理筋であると病院団体から不満噴出―日病協・小山議長、山本副議長
病院ごとに「看護配置と患者数」などの関係を見て、看護職員処遇改善の診療報酬対応検討―入院外来医療分科会
看護職員等の処遇改善、病院の必要額と診療報酬との間に生じる過不足をどう考えていくかが最大論点—中医協総会
「看護職員の処遇改善」に向けた診療報酬対応、「消費税対応の二の舞」となることを懸念―日病協
感染対策、ICU等の早期離床・リハ加算、MFICUの成育連携支援加算、湿布薬上限など明確化―疑義解釈6【2022年度診療報酬改定】
感染対策向上加算等の研修や訓練・カンファレンス実績、届け出時点では不要―疑義解釈4【2022年度診療報酬改定】
10月からの看護職員処遇改善、「看護師数×1万2000円」財源を診療報酬でどう配分すべきか―入院外来医療分科会
外来腫瘍化学療法診療料とがん患者指導料「ハ」、同一患者に併算定できない―疑義解釈3【2022年度診療報酬改定】
一般病棟・ICUの看護必要度、2022年度診療報酬改定踏まえて詳細を明示―疑義解釈1【2022年度診療報酬改定】(3)
地域ごとに「面で感染症に対応できる体制」構築のための【感染対策向上加算】―疑義解釈1【2022年度診療報酬改定】(2)
急性期充実体制加算の緊急手術・看護必要度II・敷地内薬局NG等の考え方整理―疑義解釈1【2022年度診療報酬改定】(1)
2022年度GHC診療報酬改定セミナー!急性期医療の定義に切り込んだ「医療提供体制改革」を進める改定内容!
井内医療課長・鈴木前医務技監がGHC改定セミナーに登壇!2022年度改定で何を目指すのか!
看護職員処遇改善のための診療報酬設定論議スタート、まず技術的課題等を分科会で整理―中医協総会
2022年度のDPC機能評価係数IIトップ、大学病院群で和歌山医大病院、特定群で帯広厚生病院、標準群で飯山赤十字病院
生殖補助医療、従前の支援事業で6回終了したとしても、要件満たせば保険診療で改めて6回チャレンジ可
「クリニック・中小病院」と「紹介受診重点医療機関」との双方向情報連携を【連携強化診療情報提供料】で評価
新設された【看護補助体制充実加算】、病棟の看護師長、病棟看護師、看護補助者のそれぞれで所定研修受講など要件化
療養病棟で「中心静脈栄養離脱に向けた摂食・嚥下機能回復」実施促すための飴と鞭
一部疾患でDPC病棟への入棟経路ごとの分類を設定、DPC全般でさらに「在院日数短縮」が重要テーマに―厚労省
複数の減算ルールに該当する地域包括ケア病棟、「減算を複数適用した低い点数」算定に―厚労省
スーパーICU評価する【重症患者対応体制強化加算】を新設、ECMOの処置料・管理料を設定―厚労省
急性期充実体制加算の施設基準、全身麻酔手術2000件以上、救急受け入れ2000件以上、時間外加算1取得など―厚労省
【2022年度診療報酬改定答申17】救急医療管理加算の点数引き上げと対象状態拡大、あわせて「不適切事例」への対処も
【2022年度診療報酬改定答申16】安全性・有効性を確認した不妊治療技術を保険適用、生殖補助医療では年齢・回数制限
【2022年度診療報酬改定答申15】小入管の加算新設など、小児、新生児等への医療提供充実を診療報酬でサポート
【2022年度診療報酬改定答申14】オンライン初診料は251点に、オンラインの医学管理・在総管の点数を整理
【2022年度診療報酬改定答申13】後発品使用促進、人工腎臓の適正化、リフィル処方箋など組み合わせ医療費の膨張抑止
【2022年度診療報酬改定答申12】外来化学療法の評価、がん患者の遺伝子パネル検査・結果説明などの評価を大幅充実
【2022年度診療報酬改定答申11】訪問看護でも『量の拡大』と「質の向上」目指す、専門性の高い看護師への期待高まる
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す
【2022年度診療報酬改定答申9】療養病棟、障害者施設・緩和ケア病棟、有床診のそれぞれに「適切な機能発揮」促す
【2022年度診療報酬改定答申8】地域全体の感染防止対策強化を目指し、感染防止対策加算を改組し、外来で新加算創設
【2022年度診療報酬改定答申7】かかりつけ医機能の明確化に向け、機能強化加算の施設基準・算定要件を厳格化
【2022年度診療報酬改定答申6】紹介受診重点病院を加算で評価、外来→在宅の円滑移行を新たな診療報酬でサポート
【2022年度診療報酬改定答申5】地域医療体制確保加算、医師事務作業補助体制加算、夜間看護配置に関する加算を軒並みアップ
【2022年度診療報酬改定答申4】質の高いリハ提供できない回復期リハに退場宣告、特定機能病院での良質なリハに注目
【2022年度診療報酬改定答申3】大規模病院の地域包括ケア病棟にも在宅患者受入れ促すため、飴(加算)と鞭(減算)
【2022年度診療報酬改定答申2】手厚い医療体制敷くICUに新加算、3日以内750点、4-7日500点、8―14日300点ON
【2022年度診療報酬改定答申1】充実した急性期一般1を評価する新加算、7日以内460点、8-11日250点、12―14日180点に設定





