看護職員の処遇改善、「病院の必要額>報酬額」となるケースに、どこまで・どのように対応すべきか―入院外来医療分科会(1)
2022.7.21.(木)
この10月(2022年10月)からの「診療報酬による看護職員の処遇改善」について、「病院の必要額に完全に対応する」ためには「150点、200点、300点といった高額な報酬を設定しなければならない」ケースが出てくる。こうした病院の多くは「3次救急、こども病院、周産期母子医療センター」など看護配置を極めて手厚くしていると推定されるが、一部には「新型コロナウイルス感染症の影響で患者数が極端に少なくなっている小規模病院」もあるようだ—。
後者の病院(患者数が少ない小規模病院)について「完全な対応」をする必要があるだろうか、また対応するとして「どのような手法」をとるべきだろうか—。
7月20日の開催された診療報酬調査専門組織「入院・外来医療等の調査・評価分科会」(以下、入院外来医療分科会)で、こういった議論が行われました。
近く、議論の経過が中央社会保険医療協議会に報告され、そこで「具体的な制度設計」論議に入ります。▼通常の診療報酬改定では「施行の2か月前に答申」が行われること(4月施行に向け2月上旬に答申)▼看護職員の処遇改善は10月から診療報酬での対応が行われること—を踏まえれば、8月上旬に答申が行われると考えられます。
なお、入院外来医療分科会では「2024年度の次期診療報酬改定」に向けた調査実施論議などもスタートしており、こちらは別稿で報じます。
目次
「看護配置状況」と「延べ患者数」(診療報酬算定回数)の最新データに基づく試算
Gem Medで報じているとおり、この10月(2022年10月)から「看護職員について、賃上げ効果が継続される取り組みを行うことを前提として、収入を3%(月額1万2000円)程度引き上げる診療報酬上の対応が行われます。
まず、病院に支払わなければならない金額(以下、必要額)は「看護職員数×1万2000円+α(社会保険料分など)」と固定されます。
この金額を「過不足なく、病院側の支払う」ための診療報酬設計論議が進められており、前回6月10日の入院外来医療分科会では具体的な点数設計案(8種類)に基づく試算結果が厚生労働省から示されました。
点数設計案は複雑ですが、大雑把に言えば▼入院料のみで対応するか、外来点数(初再診料)と入院料の双方で対応するか▼病院を5類型の「大括り」に区分するか、可能な限りの細分化を行うか—という2軸・8種類で設定されています。このうち「必要額と診療報酬との乖離が小さく、可能な限りシンプル」な次の2つの点数設計案に注目が集まっています(関連記事はこちら)。
【モデル1の2】医療機関全体の看護職員の処遇改善必要額を「入院料にX点を上乗する」ことで対応し、病院全体を「1点刻み」に細分化し、それぞれに点数を設定する案
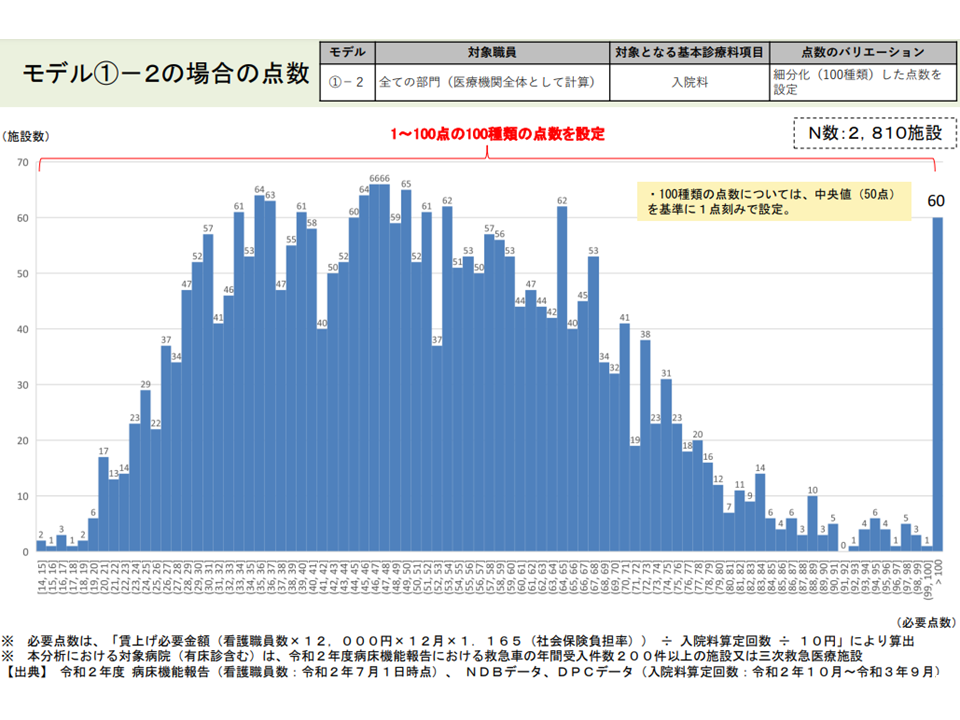
(1)の2の試算結果(入院外来医療分科会5 220610)
【モデル3の2】外来部門の看護職員の処遇改善必要額には「初再診料へのX点上乗せ」で、外来以外の看護職員の処遇改善必要額には「入院料へのにY点上乗せ」することで対応する。その際、病院全体を「1点刻み」に細分化し、それぞれに点数を設定する案
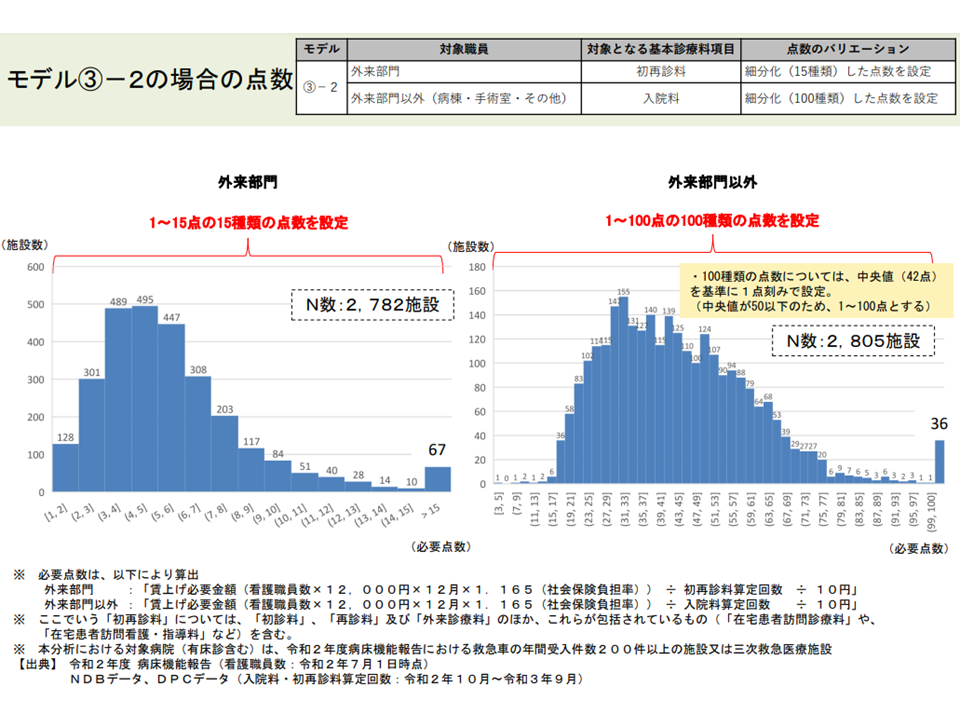
(3)の2の試算結果(入院外来医療分科会10 220610)

点数設定方法案と、バラつき試算(入院外来医療分科会15 220610)
7月20日の入院外来医療分科会では、この2つのモデルについて、(1)最新データに基づく試算(2)必要額と診療報酬支払額との乖離「額」に関する分析(3)外れ値病院の分析—が加えられました。
まず、(1)の最近データ(2021年7月1日時点および2022年5月1日時点の看護配置、2021年度の患者数など)に基づく分析結果は、2020年度データに基づく試算結果と「概ね同等」であることが分かりました(2021年度の最新データは1700病院程度からの回答結果、2020年度データは2800病院程度のNDBデータなどを用いており、若干の差異はある)。上述の点数設計案に「普遍性」のあることが伺えます。
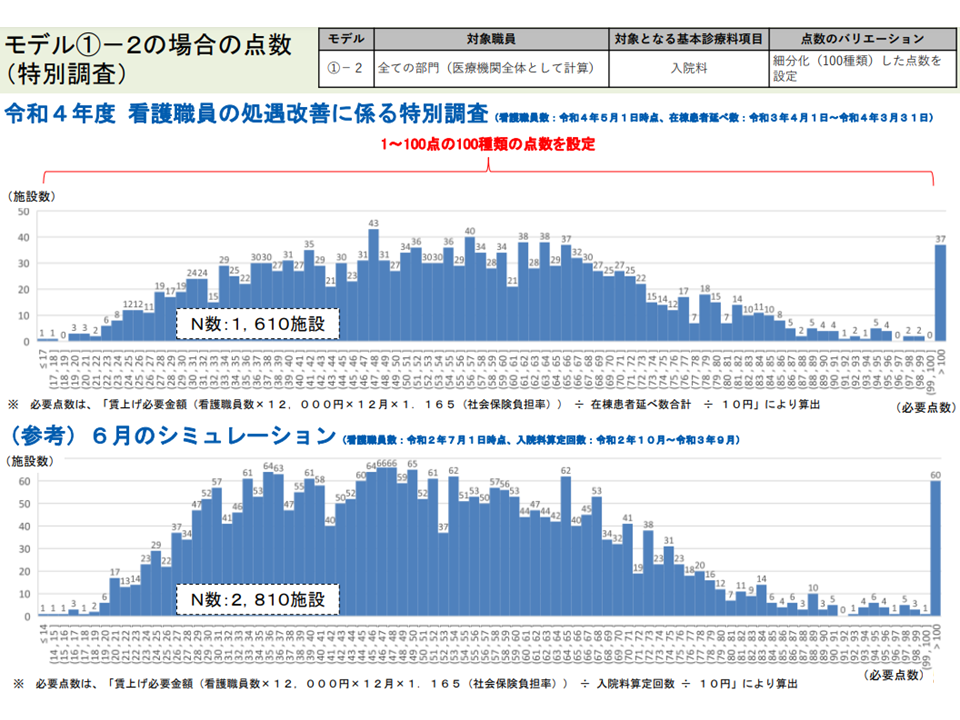
最新データによる試算結果と、2020年度データを用いたこれまでの試算結果との間に大きな齟齬はない(1)(入院外来医療分科会(1)2 220720)
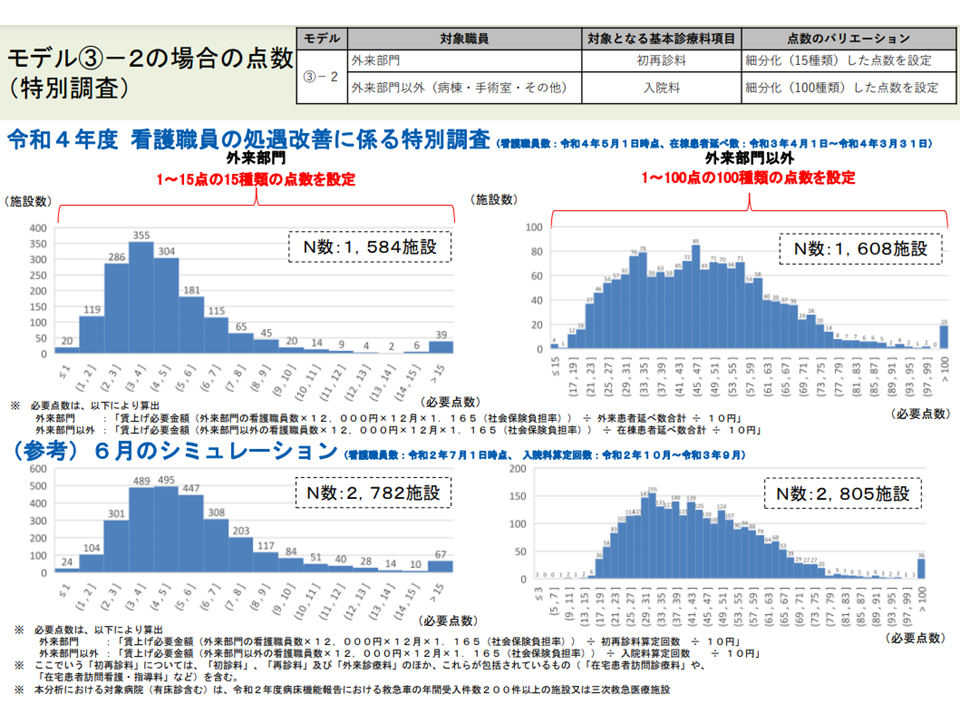
最新データによる試算結果と、2020年度データを用いたこれまでの試算結果との間に大きな齟齬はない(2)(入院外来医療分科会(1)3 220720)
「看護配置が手厚く、患者数が少ない」病院では「必要額>報酬額」となる傾向
また(2)の「乖離額」を見ると、モデル1の2、モデル3の2のいずれでも最大「100万円超」(必要額に対して報酬額が100万円超多い、あるいは100万円超少ない)になることが分かりました。例えば「100万円超、報酬額が少ない病院」では、適切な処遇改善を行うために「100万円超の不足分を病院が自前で(自腹で)補填しなければならない」ことを意味します。逆に「100万円超、報酬額が多い病院」については「診療報酬の過払い」という問題が出てきます。このため委員から「過不足が出ないような対応」を求める声が少なからず出ています。
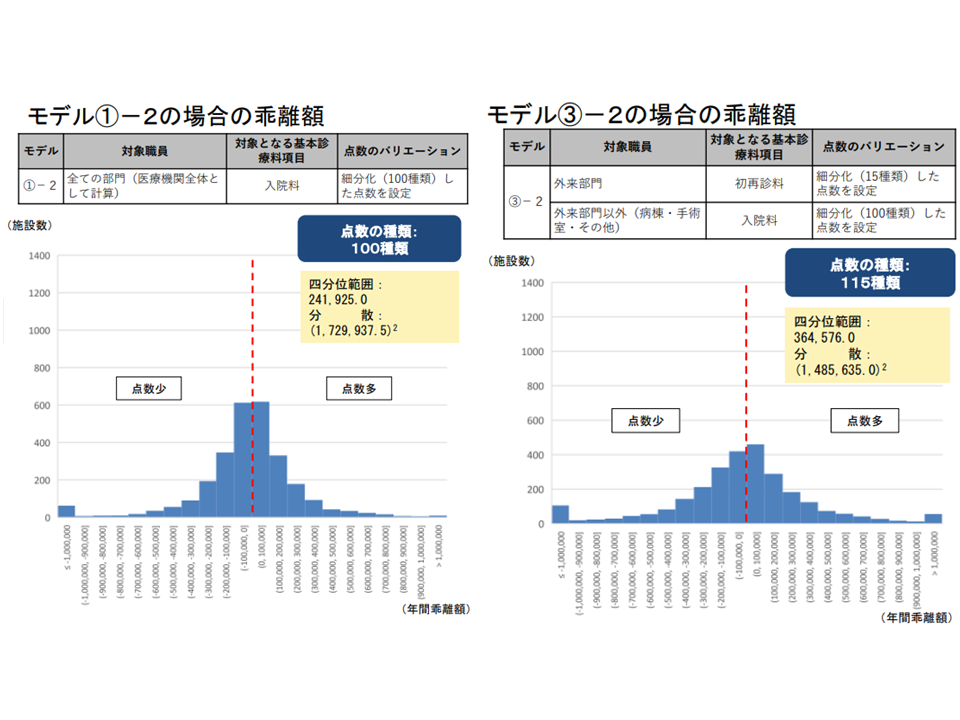
モデル1の2、モデル3の2のいずれにおいても「必要額と報酬額の差が100万円超」となる病院が一部出てくる(入院外来医療分科会(1)1 220720)
とりわけ問題となるのが、前者の「100万円超の不足が出る病院」です。モデル1の2、モデル3の2のいずれにおいても「細分化した点数の上限を100点としている」ために、こうした病院が出てきます。「看護配置が手厚い(必要額が大きくなる)が、患者数が少ない(報酬額が小さくなる)」病院が、こうした「外れ値病院」(必要額が100点超となる病院)に該当しやすくなります。
(3)では、この「外れ値病院」について詳しく分析しており、次のような状況が浮上してきました(モデル1の2による分析)。
▽外れ値病院の必要額は、2021年度の最新データに基づけば、101-120点である病院が22施設、121-145点である病院が7施設、146点を超える病院が8施設あり、補助金申請医療機関における必要額の最高点は339点となる
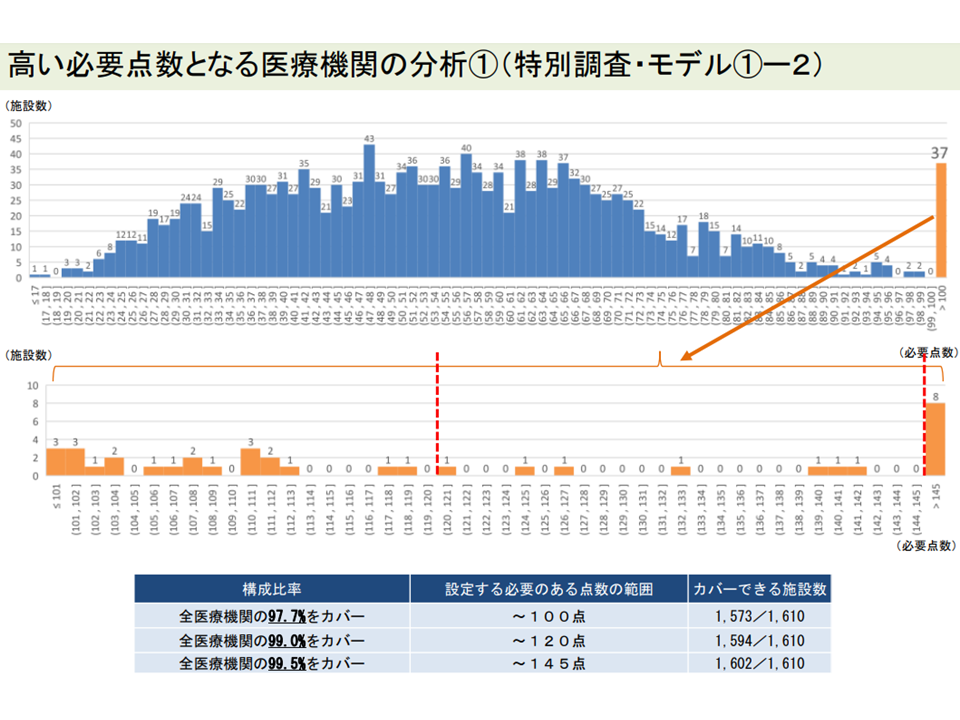
報酬額を100点に設定しても、なお必要額に足らない病院が一部存在する(入院外来医療分科会(1)4 220720)

必要額が「146点」を超える病院が一部にあり、最高は「339点」となる(補助金申請時点の試算)(入院外来医療分科会(1)5 220720)
▽外れ値病院のうち25施設は「看護配置を手厚くしている」施設(3次救急、子供病院、周産期母子医療センター)であり、12施設が「それ以外」となっている
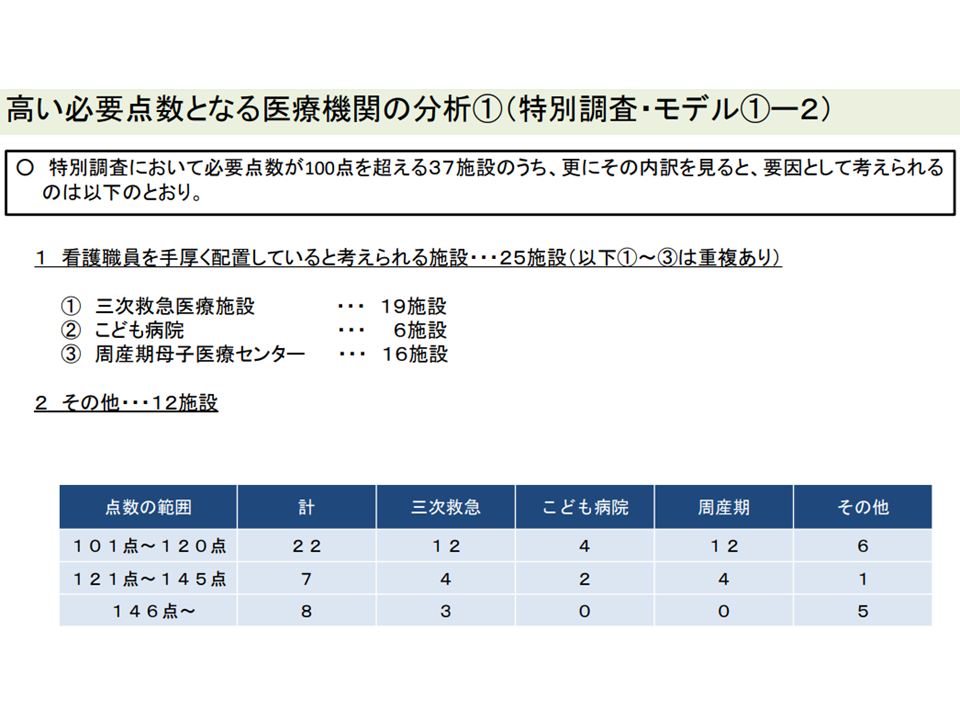
外れ値病院には3次救急・こども病院・周産期母子医療センターなど「看護配置を手厚くしている」施設が多く該当しているようだ(入院外来医療分科会(1)6 220720)
▽「それ以外の12施設」では、▼小規模(100床未満)▼患者数が少ない—などの状況が伺える
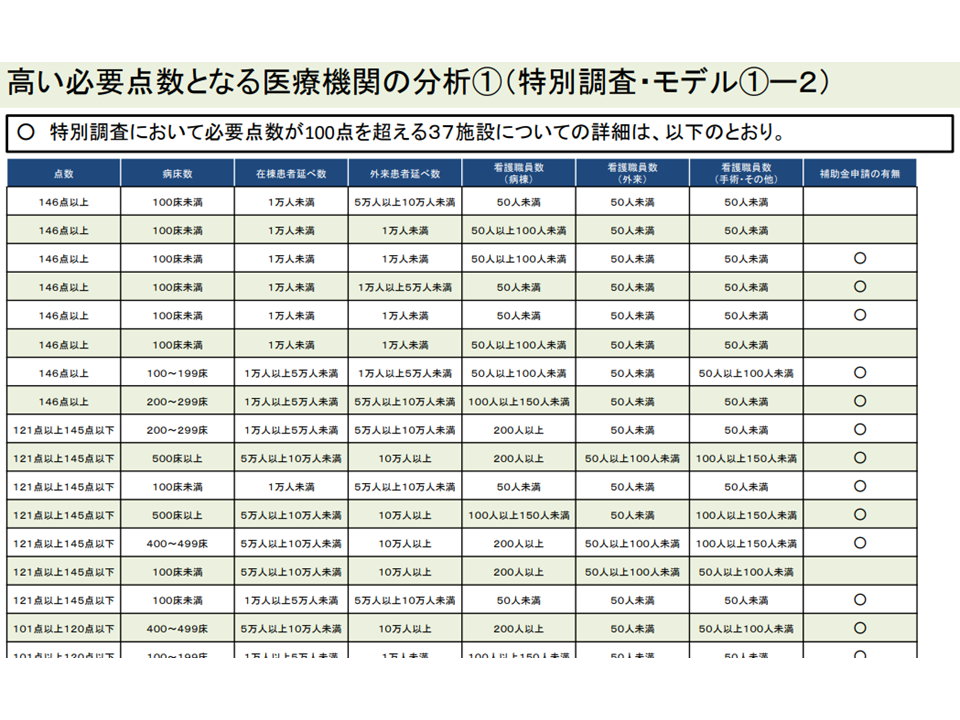
「その他の施設」では「小規模で、患者数が少ない」病院が多いようだ(入院外来医療分科会(1)7 220720)
このうち「看護配置を手厚くしている」施設(3次救急、子供病院、周産期母子医療センター)に「必要額をきちんと手当する」との方針に異論は出ていません。施設が地域で果たしている役割の重要性に鑑みれば「必要額に見合った報酬額」を支払うことが必要と言えます。
「患者数が少ない、小規模な病院」にどこまで・どのように対応すべきか
一方、「それ以外の施設」(小規模で患者数が少ない)にどう対応するかについては意見が分かれています。具体的には(A)「それ以外の施設」(小規模で患者数が少ない)に対応すべきか否か(B)対応する場合に具体的などのような手法をとるか—の2つの論点があります。
このうち(A)については、「『それ以外の施設』(小規模で患者数が少ない)では、新型コロナウイルス感染症の影響で患者数が減少している部分もあり、必要額が大きくなっている。しっかり対応しなければ病院の自腹による出費が必要となる(処遇改善のために足りない部分の財源を病院が自前で用意しなければならない)。放置すれば『出費が痛いので処遇改善を行わない』病院が出てきかねず、放置することは好ましくない」という考え方と、「診療報酬で100%カバーする必要まではないのではないか。必要額の上限を事前に設定することはできず(上述の「339点」は補助金申請時点の数値であり、今後、患者数・看護師数が変動すれば上限額も動く)、制度上の完璧な対応は難しい。97%、98%カバーできれば『良し』と考えるべきである」といった考え方との対立があります。
入院外来医療分科会では、前者の意見が多く出ていますが、一部に「患者数が少なくても、多くの看護配置が可能であるということは、経営が非常に良好なことを意味している。そこに高額な診療報酬対応をする必要があるのだろうか」「診療報酬で100%カバーする必要まではない」との意見も出ている点に留意が必要です。
また、「それ以外の施設」(小規模で患者数が少ない)に対応するとして、「どのような手法をとるのか」が(B)の論点です。この点、「柔軟な対応」を求める意見が複数出ていますが、「X病院、Y病院は『必要額>報酬額』となるので、個別に何らかの点数算定を可能としよう」と考えることは、診療報酬の考え方に照らして困難です(診療報酬で、そのときどきに「この病院は経営が厳しいので、点数で救済しよう」とすることはできない)。
対応する場合には、モデル1の2であれば「例えば339点までを想定した、細かな点数を予めも受けておく」ことが求められるでしょう。ただし、上述のように「339点は、あくまで補助金申請時点の上限であり、実際に上限が何点になるのかは大きく変動する」ため「どこまで細かく点数設定をすればよいのか(例えば、さらなるコロナ感染症の拡大→患者数の減少を見据えて、1000点、2000点、1万点という上限点数までを設定しておく必要があるのか)という問題が、また「多くの点数項目を設けておけば、それだけ点数設計が複雑になり、医療現場にも算定上の負担が生じかねない」という問題が生じます。
さらに「患者数・看護配置数が変動する」点を踏まえれば、「実際の患者数・看護配置数にマッチするように、頻回な届け出見直しを求める」という考え方も出てきます。上述の「外れ値病院」などはもちろん、それ以外の病院でも看護配置や患者数は変動するため、頻回な届け出見直しを求めなければ、「必要額>報酬額、必要額<報酬額」という好ましくない事態が長期間続いてしまうことになります。このため中野惠委員(健康保険組合連合会参与)らは「患者数・看護配置数に一定以上の変動があった場合には、期中(年度中)であっても届け出を行い、点数を設定しなおす」などのルール作りが必要であると改めて提案しています。
「入院のみで対応」すべきか、「入院・外来の双方で対応」すべきか
なお、▼入院料の報酬のみで対応するモデル1の2▼入院・外来の双方の報酬で対応するもの出る3の2—のいずれが妥当かという論点も残っています。
モデル1の2には、「シンプルで分かりやすく、事後の検証が行いやすい」というメリットがありますが、「制度上は入院患者にのみ負担を押し付けるものとなる」とのデメリットがあります。
一方、モデル3の2には「点数設計複雑である」というデメリットがありますが、「入院患者・外来患者の双方に、広く薄く負担を求めることとなる」というメリットがあります。
ただし、入院患者では「多くのケースで高額療養費(1か月の医療費が一定の上限を超えた場合には、超過分は高額療養費として支給・補填され、患者負担は上限額にとどまる)の対象となる」「入院医療が定期的に継続となるケースは少ない」ために「負担増は実感しにくい」一方、外来患者では「高額療養費の対象となるケースは少ない」「定期的に外来受診するケースが多い」ために「負担増を実感しやすい」という面もあります。この点を考慮すれば、かえって「モデル3の2では外来患者が負担増を強く感じ、モデル1の2のほうが、患者が負担増の不公平を感じにくい」こととなる点も考慮する必要があるでしょう(関連記事はこちらとこちら)。
このように入院外来医療分科会では、最新データを踏まえて「どのような制度設計を行えば、どういう効果が得られる」という詳細な技術的分析を完了したと言えます。今後、尾形裕也分科会長(九州大学名誉教授)が親組織である中医協に検討状況を報告、そこで「どのような制度設計を行うのか」の最終議論に入ります。上述のように「8月上旬に答申が行われる」と見込まれ、今後、急ピッチで制度設計論議が進むことになるでしょう。
【関連記事】
看護職員の処遇改善、外来で対応せず「入院の診療報酬上乗せ」のみのほうが患者に分かりやすいのではないか—中医協(1)
「初再診料への上乗せ」と「入院料への上乗せ」組み合わせ、看護職員処遇改善に対応してはどうか―入院外来医療分科会
「看護職員の処遇改善」に向けた診療報酬、負担増となる患者への合理的かつ納得ゆく説明も極めて重要—中医協(1)
「看護職員の処遇改善」への診療報酬対応、無理筋であると病院団体から不満噴出―日病協・小山議長、山本副議長
病院ごとに「看護配置と患者数」などの関係を見て、看護職員処遇改善の診療報酬対応検討―入院外来医療分科会
看護職員等の処遇改善、病院の必要額と診療報酬との間に生じる過不足をどう考えていくかが最大論点—中医協総会
「看護職員の処遇改善」に向けた診療報酬対応、「消費税対応の二の舞」となることを懸念―日病協
感染対策、ICU等の早期離床・リハ加算、MFICUの成育連携支援加算、湿布薬上限など明確化―疑義解釈6【2022年度診療報酬改定】
感染対策向上加算等の研修や訓練・カンファレンス実績、届け出時点では不要―疑義解釈4【2022年度診療報酬改定】
10月からの看護職員処遇改善、「看護師数×1万2000円」財源を診療報酬でどう配分すべきか―入院外来医療分科会
外来腫瘍化学療法診療料とがん患者指導料「ハ」、同一患者に併算定できない―疑義解釈3【2022年度診療報酬改定】
一般病棟・ICUの看護必要度、2022年度診療報酬改定踏まえて詳細を明示―疑義解釈1【2022年度診療報酬改定】(3)
地域ごとに「面で感染症に対応できる体制」構築のための【感染対策向上加算】―疑義解釈1【2022年度診療報酬改定】(2)
急性期充実体制加算の緊急手術・看護必要度II・敷地内薬局NG等の考え方整理―疑義解釈1【2022年度診療報酬改定】(1)
2022年度GHC診療報酬改定セミナー!急性期医療の定義に切り込んだ「医療提供体制改革」を進める改定内容!
井内医療課長・鈴木前医務技監がGHC改定セミナーに登壇!2022年度改定で何を目指すのか!
看護職員処遇改善のための診療報酬設定論議スタート、まず技術的課題等を分科会で整理―中医協総会
2022年度のDPC機能評価係数IIトップ、大学病院群で和歌山医大病院、特定群で帯広厚生病院、標準群で飯山赤十字病院
生殖補助医療、従前の支援事業で6回終了したとしても、要件満たせば保険診療で改めて6回チャレンジ可
「クリニック・中小病院」と「紹介受診重点医療機関」との双方向情報連携を【連携強化診療情報提供料】で評価
新設された【看護補助体制充実加算】、病棟の看護師長、病棟看護師、看護補助者のそれぞれで所定研修受講など要件化
療養病棟で「中心静脈栄養離脱に向けた摂食・嚥下機能回復」実施促すための飴と鞭
一部疾患でDPC病棟への入棟経路ごとの分類を設定、DPC全般でさらに「在院日数短縮」が重要テーマに―厚労省
複数の減算ルールに該当する地域包括ケア病棟、「減算を複数適用した低い点数」算定に―厚労省
スーパーICU評価する【重症患者対応体制強化加算】を新設、ECMOの処置料・管理料を設定―厚労省
急性期充実体制加算の施設基準、全身麻酔手術2000件以上、救急受け入れ2000件以上、時間外加算1取得など―厚労省
【2022年度診療報酬改定答申17】救急医療管理加算の点数引き上げと対象状態拡大、あわせて「不適切事例」への対処も
【2022年度診療報酬改定答申16】安全性・有効性を確認した不妊治療技術を保険適用、生殖補助医療では年齢・回数制限
【2022年度診療報酬改定答申15】小入管の加算新設など、小児、新生児等への医療提供充実を診療報酬でサポート
【2022年度診療報酬改定答申14】オンライン初診料は251点に、オンラインの医学管理・在総管の点数を整理
【2022年度診療報酬改定答申13】後発品使用促進、人工腎臓の適正化、リフィル処方箋など組み合わせ医療費の膨張抑止
【2022年度診療報酬改定答申12】外来化学療法の評価、がん患者の遺伝子パネル検査・結果説明などの評価を大幅充実
【2022年度診療報酬改定答申11】訪問看護でも『量の拡大』と「質の向上」目指す、専門性の高い看護師への期待高まる
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す
【2022年度診療報酬改定答申9】療養病棟、障害者施設・緩和ケア病棟、有床診のそれぞれに「適切な機能発揮」促す
【2022年度診療報酬改定答申8】地域全体の感染防止対策強化を目指し、感染防止対策加算を改組し、外来で新加算創設
【2022年度診療報酬改定答申7】かかりつけ医機能の明確化に向け、機能強化加算の施設基準・算定要件を厳格化
【2022年度診療報酬改定答申6】紹介受診重点病院を加算で評価、外来→在宅の円滑移行を新たな診療報酬でサポート
【2022年度診療報酬改定答申5】地域医療体制確保加算、医師事務作業補助体制加算、夜間看護配置に関する加算を軒並みアップ
【2022年度診療報酬改定答申4】質の高いリハ提供できない回復期リハに退場宣告、特定機能病院での良質なリハに注目
【2022年度診療報酬改定答申3】大規模病院の地域包括ケア病棟にも在宅患者受入れ促すため、飴(加算)と鞭(減算)
【2022年度診療報酬改定答申2】手厚い医療体制敷くICUに新加算、3日以内750点、4-7日500点、8―14日300点ON
【2022年度診療報酬改定答申1】充実した急性期一般1を評価する新加算、7日以内460点、8-11日250点、12―14日180点に設定




