外来機能報告に基づく紹介中心型病院、国の基準値や紹介・逆紹介の目安など詰めていく―外来機能報告等WG(2)
2021.12.3.(金)
来年度(2022年度)からスタートする外来機能報告制度のデータをもとに、地域の関係者で協議を行い「紹介中心型の病院」(医療資源を重点的に活用する外来を地域で基幹的に担う医療機関)を明確化していく。年内に意見取りまとめに向けて、最終的な詰めの議論を行うこととする―。
11月29日に開催された「外来機能報告等に関するワーキンググループ」(「第8次医療計画等に関する検討会」の下部組織、以下、外来機能報告等WG)で、こういった議論も行われています(関連記事はこちらとこちらとこちらとこちらとこちら)。
尾形裕也座長(九州大学名誉教授)は「次回会合にとりまとめ原案を示す」よう厚生労働省に指示しました。早ければ次回会合で意見とりまとめが行われるかもしれません。

11月29日に開催された「第5回 外来機能報告等に関するワーキンググループ」
目次
病院等では外来診療データ、紹介中心型になる意向の有無などを毎年都道府県に報告
Gem Medで報じているとおり、来年度(2022年度)から外来機能報告制度がスタートします。▼外来診療データ▼紹介型病院となることを希望するか否かの病院サイドの意向—をもとに地域の関係者で協議を行い「紹介中心型の病院」(医療資源を重点的に活用する外来を地域で基幹的に担う医療機関)を明確化していくことになります。
外来機能報告等WGではこうした仕組み・制度の詳細を議論しており、11月30日の会合にはこれまでの議論を踏まえて「今後の検討の方向性」が整理されました。言わば制度の大枠と言え、議論は最終段階に入っています。
「今後の検討の方向性」は大きく(1)外来機能報告では誰が何を都道府県に報告するのか(2)「医療資源を重点的に活用する外来」をどう定義するか(3)「医療資源を重点的に活用する外来を地域で基幹的に担う医療機関」をどう明確化するか(4)地域における協議の場をどう構成し、どのように議論を進めるか(5)国民への理解をどう進めるか―という5項目で構成されています。それぞれについてポイントを絞って見ていきましょう。
まず(1)の外来機能報告の内容(どういった項目を報告するのか)については、これまでに▼後述する「医療資源を重点的に活用する外来」の実施状況▼紹介中心型病院になる意向があるか否か▼在宅医療や地域連携の状況▼救急医療の状況▼紹介・逆紹介率▼人材配置▼高額医療機器等の保有状況—などとする方向が固められつつあります。医療現場の負担を考慮し、報告内容の多くは国がNDB(National Data Base:レセプト・特定健診のデータを格納したデータベース)から抽出して医療機関に提示し、医療機関が確認したうえで都道府県に報告するという流れとなります。ただし「病院の意向」や「紹介率・逆紹介率」などは病院が自ら都道府県に報告することが求められます。報告項目については、データの集積や制度の運用状況を踏まえて「順次、見直していく」ことになります(関連記事はこちら)。
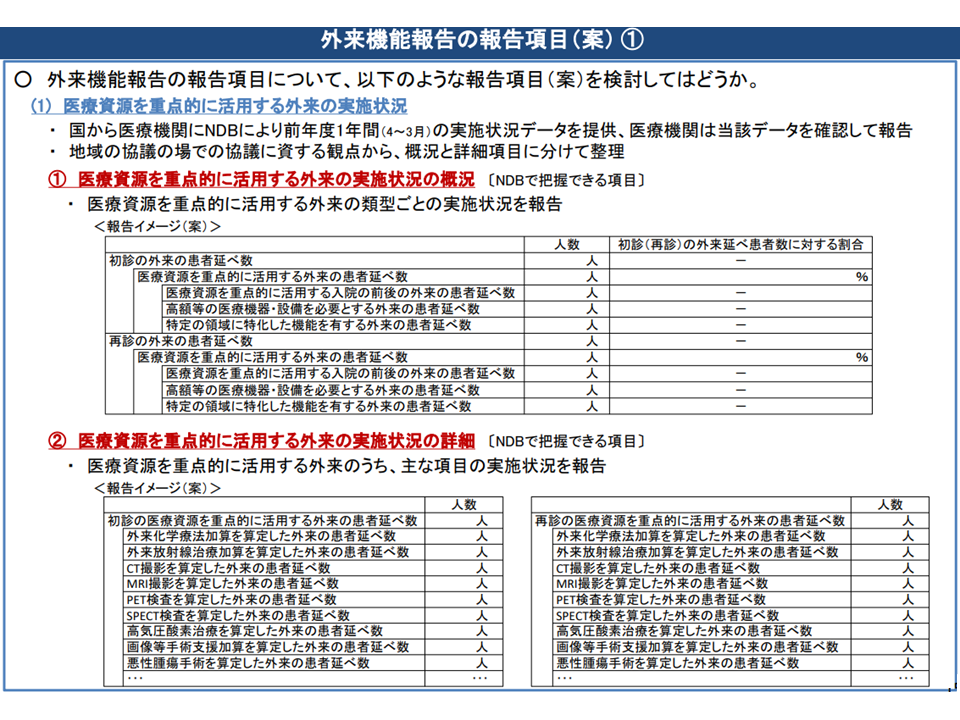
外来機能報告内容1(外来機能報告WG1 210728)
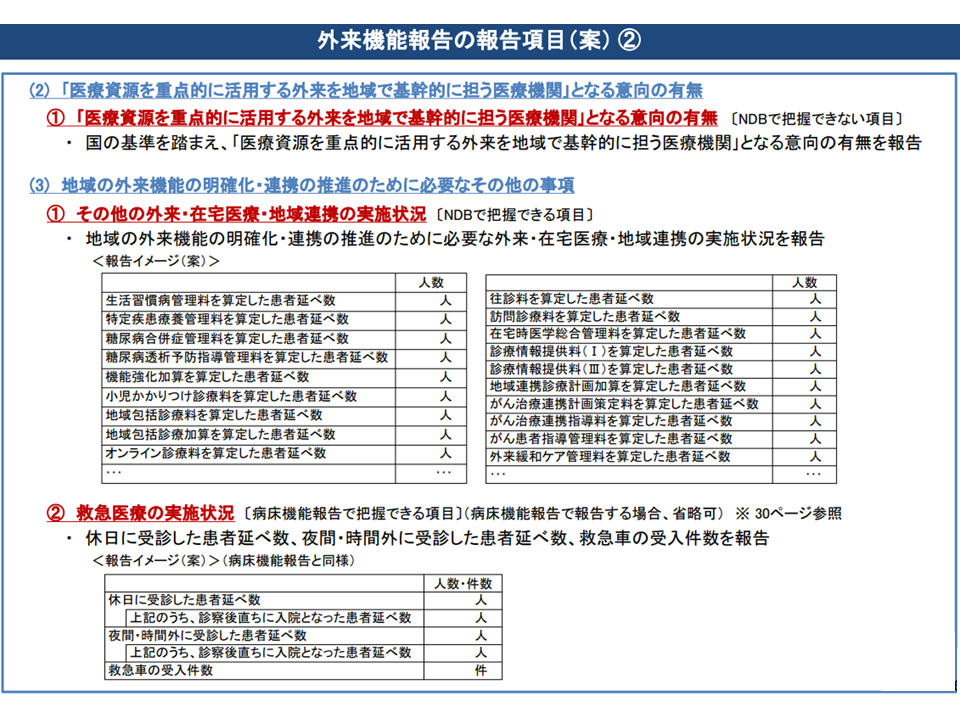
外来機能報告内容2(外来機能報告WG2 210728)
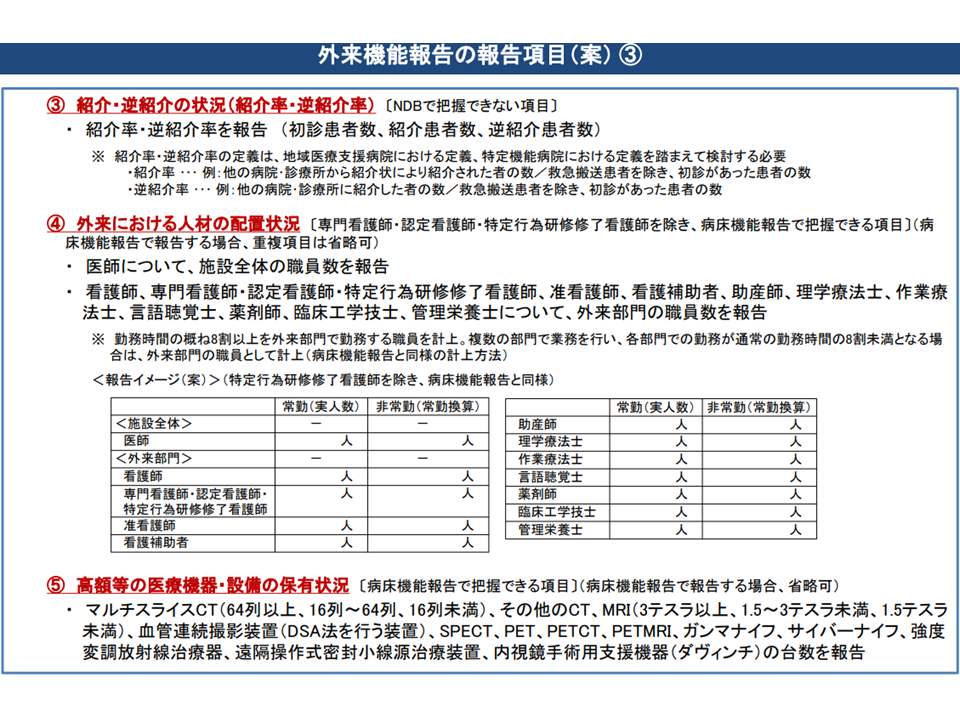
外来機能報告内容3(外来機能報告WG3 210728)
報告が義務付けられるのは病院・有床診療所ですが、無床診療所も任意で報告を行うことが可能です。国が、後述する基準(初診・再診に占める「医療資源を重点的に活用する外来」の割合)に合致する無床診療所をピックアップし、そこに「報告するか否か」の確認を行う形が検討されています。
来年(2021年)4月から国でNDBデータ等を抽出し、9月頃に医療機関にデータ提供が行われ、医療機関は10月中に都道府県に報告を行うことになります(すでに行われている病床機能報告と一体で報告する)。

外来機能報告スケジュール案(外来機能報告WG4 210728)
細かな注文はありますが、こうした方向に明確な反論は出ていません。報告内容等の大枠は固まったと言えそうです。
手術前後の外来、高額機器使う外来などを「医療資源を重点的に活用する外来」に設定
(2)は、どういった外来診療行為等を「医療資源を重点的に活用する外来」と定義するかというテーマです。従前から次の3項目とすることを軸に調整が進められており、こちらも細かな注文はあるものの、明確な異論・反論は出ていません。ただし、上述の報告項目と同様に「データの集積や制度の運用状況を踏まえて「順次、見直していく」ことになるでしょう。
▽医療資源を重点的に活用する入院の前後の外来(例えば、Kコード(手術)や1000点以上のJコード(処置)などを算定する入院の前後30日間の外来)
▽高額等の医療機器・設備を必要とする外来(例えば、外来化学療法加算、外来放射線治療加算を算定する外来や、550点以上のDコード(検査)・Eコード(画像診断)・Jコード(処置)を算定する外来など)
▽特定の領域に特化した機能を有する外来(診療情報提供料Ⅰを算定した30日以内に別の医療機関を受診した場合、当該「別の医療機関」の外来)

医療資源を重点的に活用する外来医療のイメージ(案)(医療計画見直し検討会1 201030)
初診・初再診に占める「医療資源を重点的に活用する外来」割合を紹介中心型の基準に
また、こうした「医療資源を重点的に活用する外来」を初診・再診のそれぞれでどの程度行っているかを基準(国基準)に据えて、(3)の「紹介中心型の病院」(医療資源を重点的に活用する外来を地域で基幹的に担う医療機関)を明確にしていきます。
これまでに、次のような国基準を定める考えが厚労省か示されており、今後「具体的に数字を何%に設定するか」を詰めていくことになります(関連記事はこちら)。
▽初診外来件数のうち「医療資源を重点的に活用する外来」の件数の占める割合が●%以上
かつ
▽再診外来件数のうち「医療資源を重点的に活用する外来」の件数の占める割合が▲%以上
数字を大きくすれば「国基準に該当する医療機関が少なく」なってしまうため、例えば幸野庄司構成員(健康保険組合連合会理事)は「より多くの病院をひろい、そこから議論を深めていけるような基準値(つまり小さな数字)にすべき。例えば地域医療支援病院の少なくとも8割程度が該当するような基準値が妥当である」との考えを示しています。幸野委員の意向に沿えば、▼初診では35-40%▼再診では20-25%―程度に基準値を据えることになるでしょう。
しかし、小熊豊委員(全国自治体病院協議会会長)は「地方では地域医療支援病院や紹介中心型病院とならなかった病院には、患者が行きたがらない。紹介中心型病院を多くすればするほど、そうした病院を患者が受診しなくなり、地域医療提供体制が崩壊しかねない。そうした地域の事情も加味した基準値とすべき」と述べ、基準値は低く設定すべきと訴えています。
このように基準値を巡る意見は集約されておらず、今後、どのように調整が進むのか注目する必要があります。
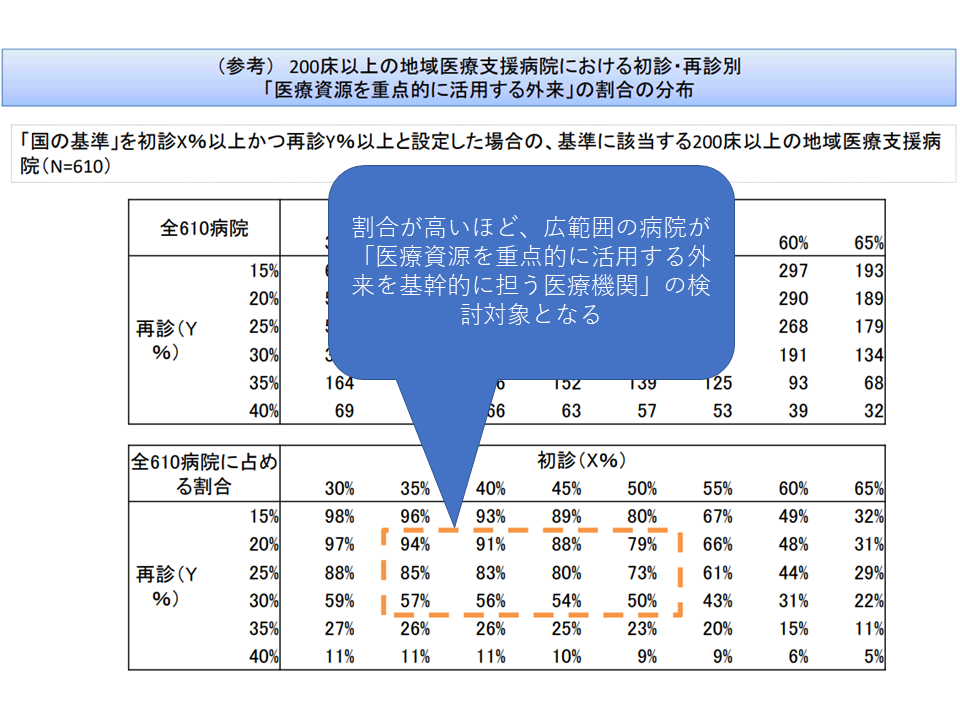
「医療資源を重点的に活用する外来」割合を初診・再診別に設定し、医療機関種類別・病床規模別該当割合を見て基準値を検討していく(外来機能報告ワーキング3 211020)
ところで、上述のとおり「国の基準に合致した」=「紹介中心型に指定される」わけではありません。紹介中心型になるか否かは「病院の意向・考え」が重要で、「紹介中心型にならない」との意向を示している病院を、強制的に紹介中心型の指定することはできません。
この点、幸野構成員「意向のない病院を強制的に紹介中心型にすることはできないが、国の基準に該当し、紹介率・逆紹介率の高い病院は、できるだけ紹介中心型に手をあげてもらうべきである。『国基準に合致しながら、手を上げない病院』については、地域の協議の場で合理的な理由があるかどうかをしっかり確認するべきである」とコメントしています。
紹介率・逆紹介率については、地域における協議の場での議論に際し「最重要参考指標」として扱う方針が固められつつあります。例えば、「国の基準を満たすが、意向のない病院」について、「貴院は紹介率や逆紹介率も高い。紹介中心型になるべきではないか」と勧奨するケースや、「意向はあるが、国の基準を満たさない病院」について「貴院は紹介率や逆紹介率が高い。国の基準値を満たさないものの紹介中心型にすることが妥当である」と考えられるケース、逆に「貴院は紹介率・逆紹介率ともに低い、意向は買うが紹介中心型病院になることは思いとどまってはどうか。さもなければ貴院をかかりつけにしている地域の患者が困ってしまう」と引き止めるケースなどが考えられそうです。この紹介率・逆紹介率に関するデータも示されており、今後「何%を目安として設定するのか」を詰めていくことになります(関連記事はこちら)。
なお、病院には多くの診療科があることから「A診療科では紹介患者等を多く受けるが、B診療科ではかかりつけ医機能を果たしている」という事情を勘案すべきとの指摘が従前よりあります。病院単位で「紹介中心型」に指定されれば、例えばB診療科をかかりつけとしていた患者についてアクセスが阻害されてしまう(200床以上の病院であれば、紹介状を持たない場合、新たな特別負担が発生する可能性がある)ケースが出てきかねないためです。
もっともな心配ですが、現時点では「診療科単位のレセプトデータ」が存在しません。このため厚生労働省医政局総務課の古川弘剛・医療政策企画官(政策統括官付情報化担当参事官室併任)は「現時点では医療機関単位で紹介中心型病院を設定することとし、診療科単位のデータなどが揃ってきた段階で改善に向けた検討を行ってはどうか」との考えを改めて示しています。
ただし診療科単位で「紹介中心型」を設定した場合、同じ病院で「A診療科は紹介状を持たずに受診した場合に7000円の特別負担が発生するが、B診療科では紹介状を持たずに受診しても特別負担は生じない」という事態が発生しえます。これは患者目線では「非常に分かりにくい」こととなるため、今後の検討ではそうした点への勘案も非常に重要となることを忘れてはなりません。
地域の協議の場で外来データ・病院の意向等踏まえて議論し「紹介中心型病院」を設定
このような▼外来診療データの確認▼医療機関の意向確認▼紹介率・逆紹介率の勘案▼地域の特殊性の勘案(例えば、医療資源が乏しい地域では基幹病院がかかりつけ医機能を果たしているなど)—などは、(4)の「地域における協議の場」で行います(関連記事はこちら)。
協議の場への参加者としては、▼郡市区医師会等の地域における学識経験者▼代表性を考慮した病院・(有床)診療所の管理者▼医療保険者▼市区町村—などが想定されています。地域の医療提供体制確保について大きな責任を負う関係者が集い、「この地域の外来医療提供体制はどうあるべきか」を議論する必要があるためです。また、「国の基準を満たすが、意向のない病院」や「意向はあるが、国の基準を満たさない病院」なども、協議結果で大きな影響を受けるため、当該協議への参加が求められます。協議の場を新設することも可能ですが、「外来医療計画にかかる協議の場」や「地域医療構想調整会議」などを活用することも認められます。議論の進め方については、今後、厚労省で「運用ガイドライン」などが設定されることになるでしょう。
さらに、協議結果は地域住民の受療行動に大きな影響を及ぼすため、協議結果は様々な形で広報することが極めて重要です。患者が「〇〇病院にかかろうと思うが、その病院には紹介状を持っていくべきなのか、直接受診してよいのか」と迷うことを避けるためです。この点、山口育子構成員(ささえあい医療人権センターCOML理事長)は「自治体だけでなく、保険者(健康保険組合や協会けんぽ、国民健康保険など)が、協議結果を加入者に周知することが非常に重要である」との考えを示しており、参考にする必要があるでしょう。
なお、11月30日の外来機能報告等WGでは「ある年は紹介中心型に手上げをするが、翌年には気が変わり紹介中心型から手を下ろす」ような病院も議論となりました。制度上は「毎年、手を上げるか下げるかを決める」ことが可能ですが、仮にそうした病院が出た場合、患者からの信頼を失ってしまうでしょう(患者の立場で考えれば、「ある年には7000円の特別負担が発生し、翌年には特別負担が消失、さらにその翌年に再び7000円の定額負担が発生する」ような病院には安心してかかれない)。古川医療政策企画官は「まず、そうした病院は現れない」と見ています。
この協議結果の公表も関連しますが、(5)の国民の理解も極めて重要なテーマです。制度が整い、紹介中心型病院が設定されたとしても、地域住民がそれを全く知らないのでは、「かかりつけ医→紹介中心型病院の高度外来」という患者の流れは強化されず、また「なぜ特別負担を支払わなければならないのか?先月までは、そんな負担はなかった」という混乱も生じるためです。
今後、紹介中心型病院の「名称」や、国民への効果的なPR方法等についても詰められます(関連記事はこちら)。
なお「名称」について「紹介状を持たずに受診した場合に『特別負担がかかる』『患者負担が高くなる』点が住民に伝わるような名称が好ましい」という考え方もあります。しかし、紹介状を持たない場合に特別負担が発生するのは、「紹介中心型に設定された病院」のすべてではなく、「そのうち200床以上の病院」に限定されます。こうした点を踏まえれば「特別負担に着目した名称の設定」は別の混乱を生む可能性があると指摘されています(関連記事はこちら)。
構成員間で意見が割れている部分もありますが、来年(2022年)4月の制度施行に向けて「年内の意見を取りまとめる」必要があります。尾形座長は「次回会合にとりまとめ原案を示す」よう厚生労働省に指示しており、早ければ次回会合で意見とりまとめが行われるかもしれません。その後、中央社会保険医療協議会において「紹介中心型病院のうち200床以上の病院における特別負担や、診療報酬上の手当て」などの検討も行われる見込みです。
【関連記事】
紹介中心型病院、「紹介率・逆紹介率」の目安をクリアしているかも参考に明確化―外来機能報告等WG(1)
紹介中心型病院、広範囲の病院を検討対象に据えて協議で絞り込んでいくべきか、検討対象そのものを限定すべきか―外来機能報告等WG
紹介中心型病院を明確化する「協議の場」へ住民代表参画が重要、協議結果は様々なツールでPRを―外来機能報告等WG
「地域における外来医療の在り方」議論に資するよう、病院・有床診に幅広い外来医療データの報告を求めてはどうか―外来機能報告等WG
外来機能報告制度の詳細論議スタート、2023年3月に「紹介中心型の病院」を各地域で明確化へ―外来機能報告等WG
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
医療制度を止めたオーバーホールは不可能、制度の原点を常に意識し外来機能改革など進める―社保審・医療部会
病院の再編・統合推進に向け、「ダウンサイジング補助」「再編後の土地建物の登記費用軽減」を行う―厚労省
医療機能の分化・強化、当初「入院」からスタートし現在は「外来」を論議、将来は「在宅」へも広げる―社保審・医療部会
公立・公的病院等の再検証スケジュールは新型コロナの状況見て検討、乳がん集団検診で医師の立ち合い不要に―社保審・医療部会(2)
紹介状なし患者の特別負担徴収義務拡大で外来機能分化は進むか、紹介中心型か否かは診療科ごとに判断すべきでは―社保審・医療部会(1)
医療計画に「新興感染症対策」を位置付け、地域医療構想は考え方を維持して実現に取り組む―医療計画見直し検討会
医療計画に感染症対策位置付け、感染症予防計画と組み合わせ『漏れ』なき対応を―医療計画見直し検討会(2)
医療計画に「新興感染症対策」を位置付け、「医療機関間連携」や「感染症以外の傷病対策」なども明確化―医療計画見直し検討会(2)
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療計画に「新興感染症対策」位置付け、感染症病床の整備目標や感染拡大時に患者を受け入れる医療機関の設定など記載を—厚科審・感染症部会
公立・公的病院の再検証スケジュール、今冬のコロナ状況見ながら改めて検討―地域医療構想ワーキング
中長期を見据えた地域医療構想の考え方を維持し、感染拡大時の機動的対応を医療計画で考慮してはどうか―地域医療構想ワーキング
感染症はいずれ収束し、ピーク時は臨時増床可能なこと踏まえ、地域医療構想の「必要病床数」を検討―地域医療構想ワーキング
医療機能の分化・連携の強化が、新興・再興感染症対策においても極めて重要—地域医療構想ワーキング
外来機能報告制度を了承、外来診療データもとに地域で「紹介型病院」を明確化―医療計画見直し検討会(1)
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
紹介状なし患者の特別負担拡大、「初・再診料相当額の保険給付からの控除」には医療提供サイドが反対―社保審・医療保険部会(1)
2021年度の病床機能報告は「毎月データを1年度分」報告、医療提供体制は「人員」中心に再構築を―地域医療構想ワーキング(2)





