多くの機能で「診療実績が少ない」「類似病院が近接している」病院、再編統合を検討―地域医療構想ワーキング
2019.9.9.(月)
がん、心疾患、脳卒中、救急、小児、周産期、災害、へき地、研修・派遣機能のすべてで「診療実績が特に少ない」病院や、がん、心疾患、脳卒中、救急、小児、周産期のすべてで「実績の類似する病院が近接している」病院では、「他病院との再編統合」を検討する―。
9月6日に開催された「地域医療構想に関するワーキンググループ」(「医療計画の見直し等に関する検討会」の下部組織、以下、ワーキング)で、これまでの議論を深化させ、こういった方針を固めました。
今後、厚労省の示す診療実績データを踏まえて、医療関係者で病院の再編統合に向けた議論を進めることになります。

9月6日に開催された、「第23回 地域医療構想に関するワーキンググループ」
目次
基幹的な役割もち、財政・財政優遇ある公立・公的病院等の機能転換を先んじて検討
2025年には、いわゆる団塊の世代がすべて後期高齢者となり、医療・介護ニーズが今後急速に増加していきます。このため、より効果的・効率的に医療・介護サービスを提供する体制が求められ、その一環として「地域医療構想の実現」に向けた取り組みが進められています。2025年の医療ニーズを踏まえて、▼高度急性期▼急性期▼回復期▼慢性期等―の各ベッド数がどれだけ地域で必要となるかを推計し、この構想にマッチするように病院・病棟・病床の機能分化を進めていくものです。
地域医療構想の実現に向けて、各地域医療構想調整会議(以下、調整会議)では、まず「地域の公立病院・公的病院等の機能改革等」(公立病院・公的病院等でなければ担えない機能への特化)に関する合意を得ることになっています。その背景には、▼公立病院・公的病院等の多くが、地域で基幹的な役割を果たしている(まず地域医療の在り方を考える際には、中心的・基幹的な機能を果たす病院から議論することが妥当)▼公立病院では自治体から多額の財政支援が行われ、公的病院等では大きな税制上の優遇等がある―ことなどがあげられます。
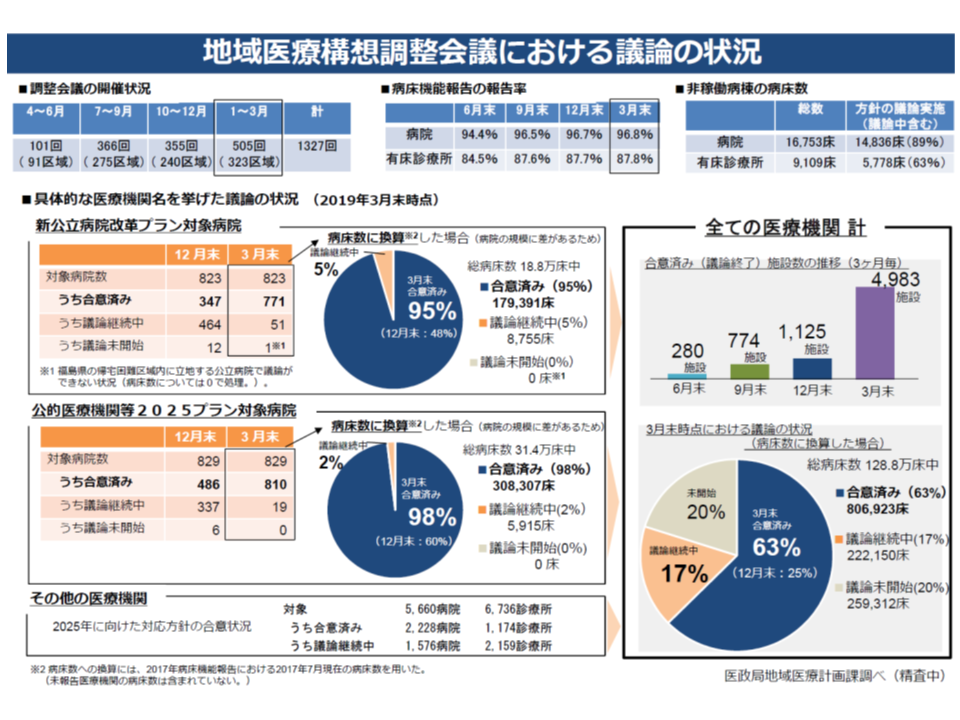
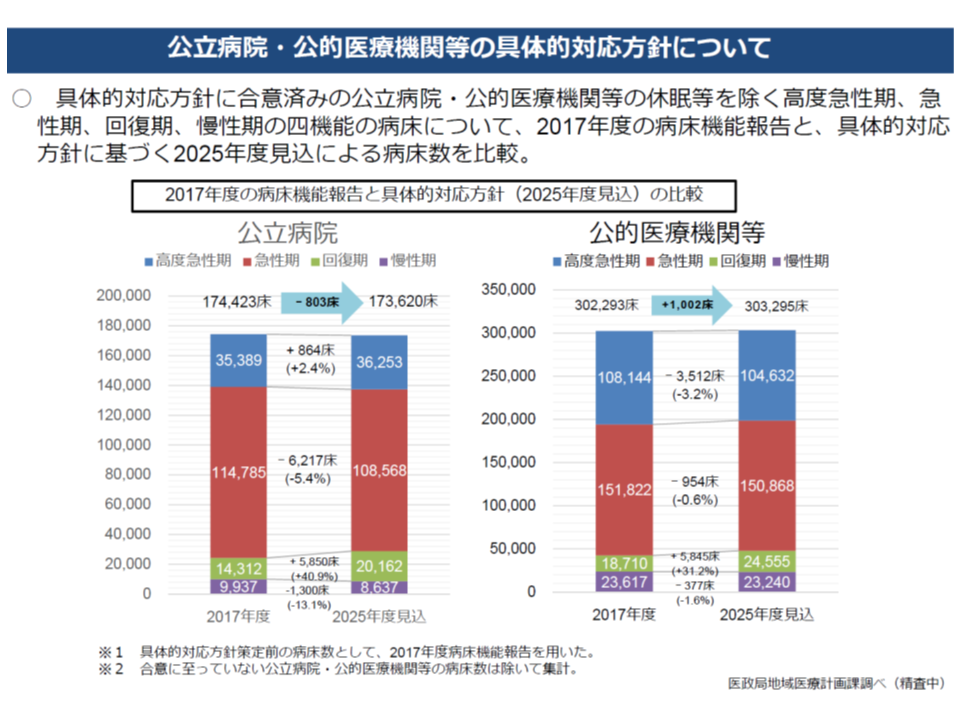
2018年度末(2019年3月末)時点では、ベッド数ベースで、▼公立病院は95%▼公的病院等は98%―と、ほぼすべての公立病院・公的病院等で「機能改革」に関する合意ができたように見えます。ただし、機能別の病床数割合の推移を見てみると、2017年度から2025年度にかけて大きな変化は見られず、「形だけの機能改革論議や現状追認にとどまっているケースがある」との指摘が少なくないことから、ワーキングでは、これまでに次のような枠組みで「公立病院・公的病院等に関する機能転換の合意内容を再検証する」方針を検討してきました(関連記事はこちらとこちらとこちらとこちらとこちら)。
(1)地域医療構想区域(主に2次医療圏)ごとに、各医療機関における▼がん手術の実績▼がん化学療法の実績▼心血管疾患の診療実績▼脳卒中の診療実績▼救急医療の実績▼小児医療の実績▼周産期医療の実績―などを洗い出し、各病院の機能・診療実績を確認する(厚労省で分析中)
(2)(1)の分析結果を踏まえ、各調整会議で「地域の公立病院・公的病院等の機能改革等」を再検証・検討する。その際、「診療実績が特に少ないかどうか」「近接する地域に機能・実績の類似する病院がないかどうか」という2つの視点が重要となる(「診療実績が特に少ない」場合には当該機能を果たしているとは言えず、また「類似実績病院が近接している」場合には当該機能がを類似実績病院でも果たせるのではないかと考えられる)
このうち(2)については、これまで(i)一部機能で「診療実績が特に少ない」「類似実績病院が近接している」病院は、当該機能の他病院への移管を検討し合意を得る(2020年3月まで)(ii)多くの機能で「診療実績が特に少ない」「類似実績病院が近接している」病院は、近接病院等との再編統合を検討し合意を得る(2020年9月)―こととなっていましたが、厚労省はさらなる検討を進め、新たに次のような考え方を示し、概ね了承されました。
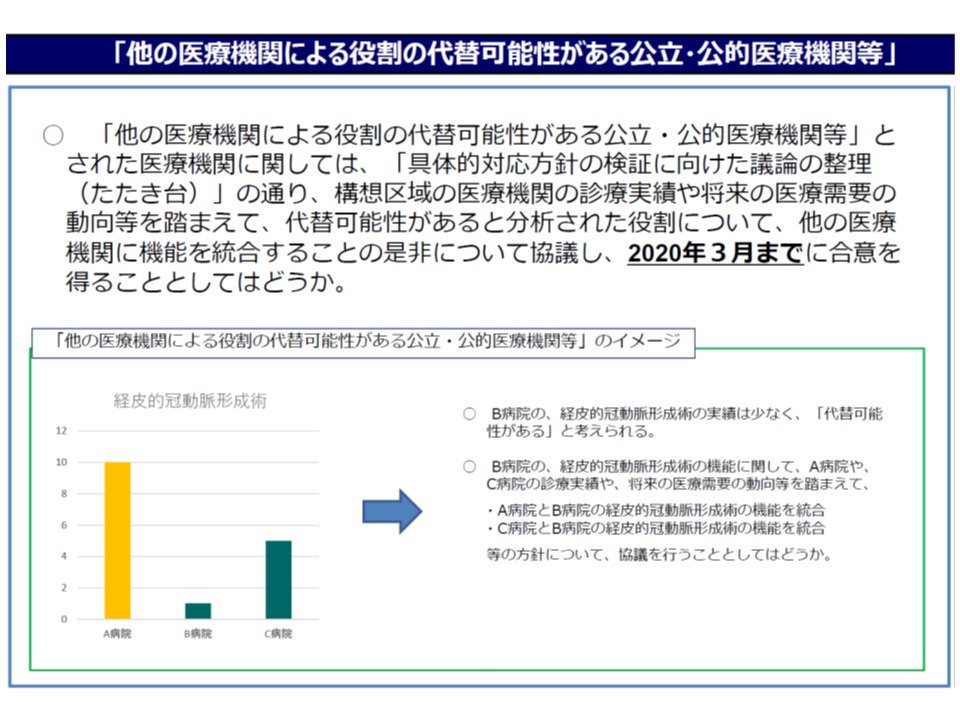
(i)の一部機能で「診療実績が特に少ない」「類似実績病院が近接している」病院に対しては、「当該機能を他病院に移管すべきかどうか」について自主的な検討を求めるにとどめることとなりました。ただし、放置は好ましくないため2020年3月に厚労省が検討状況についての報告を求めることになりそうです。
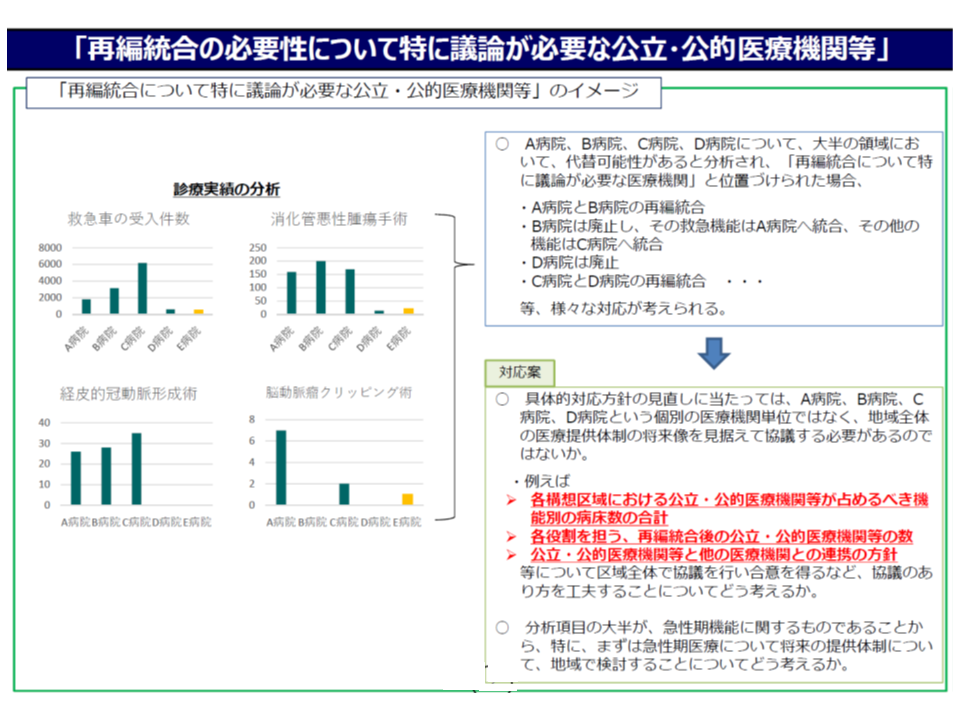
一方(ii)の多くの機能で「診療実績が特に少ない」「類似実績病院が近接している」病院(以下、再検証対象医療機関)については、当該病院および地域に対し「再編統合」を検討し、合意を得る。
さらに、▼どういった病院が対象となるのか(例えば「診療実績が特に少ない」とはどういうことか)▼再編統合とは何か―など、の疑問点について、具体的な考え方も示しています。
診療実績が相対的に「下位」である病院は、診療実績が「特に少ない」と判断
まず「診療実績が特に少ない」とは、地域医療構想調整区域(主に2次医療圏、以下構想区域)を▼人口100万人以上▼人口50万人以上100万人未満▼人口20万人以上50万人未満▼人口10万人以上20万人未満▼人口10万人未満―の5区分に分け、それぞれの区分で「診療実績が下位●パーセンタイル値未満」とすることになります。
たとえば、人口100万人以上の構想区域に所在する病院全体における、「消化器悪性腫瘍手術」の診療実績(1か月分)を見ると、▼上位20%の病院が約4割の症例をカバーしている▼上位40%の病院が約7割の症例をカバーしている▼上位60%の病院が約9割の症例をカバーしている▼上位80%の病院が約9割5分の症例カバーしている―状況が分かります。ここから、例えば「下位40パーセンタイル値を『診療実績が特に少ない』と考え、それら病院について消化器悪性腫瘍手術の病院に機能移管するとすれば、地域の1割の症例を他の病院(上位60%)で引き受けることになるが、これは実現可能か」という視点で、基準値(下位●パーセンタイル)を設定していくことになります(基準値は全国一律になる模様)。
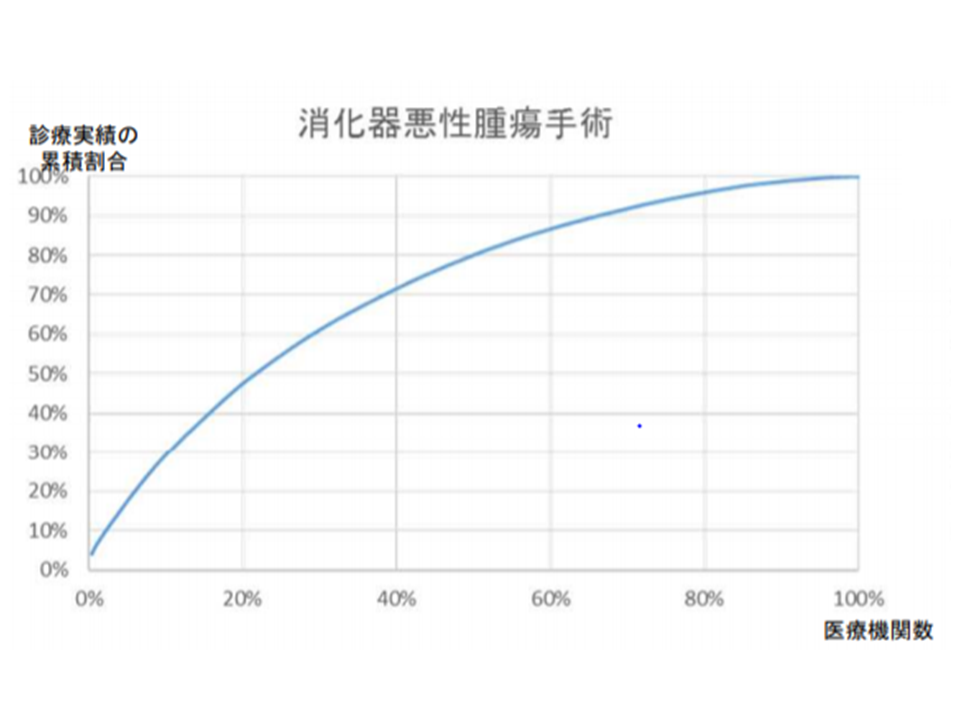
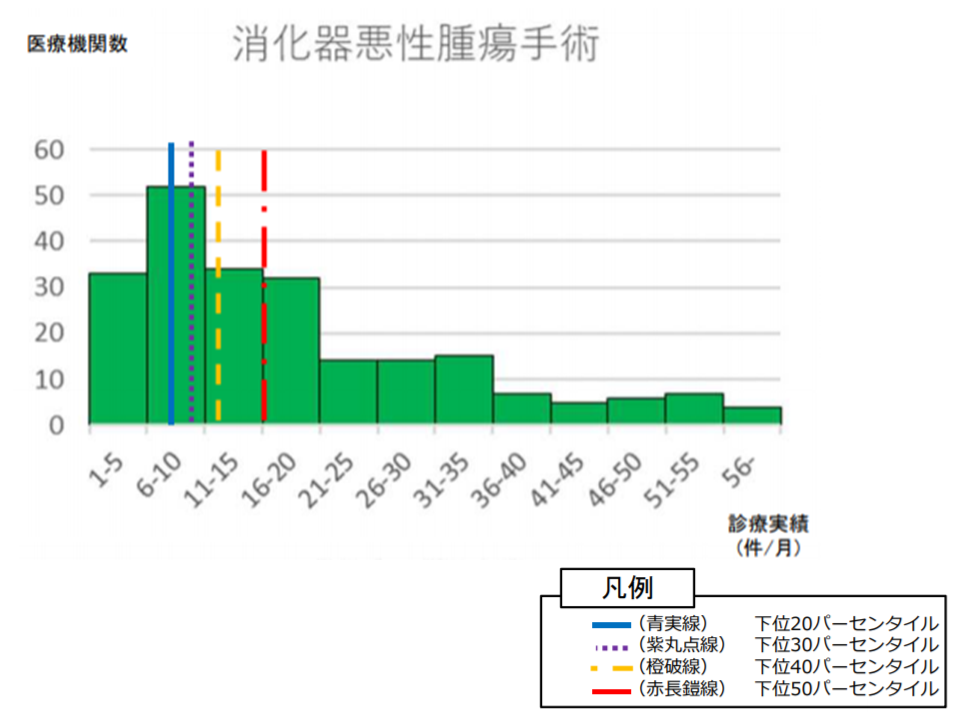
仮に「下位40パーセンタイル」が「診療実績が特に少ない」の基準値になったとすると、人口100万人以上の構想区域における「消化器悪性腫瘍手術」の診療実績は「1か月当たり12症例」程度と推測されます。つまり、人口100万人以上の構想区域では、「消化器悪性腫瘍手術の診療実績が、1か月当たり12症例未満下」である場合には「診療実績が特に少ない」と考えられます。
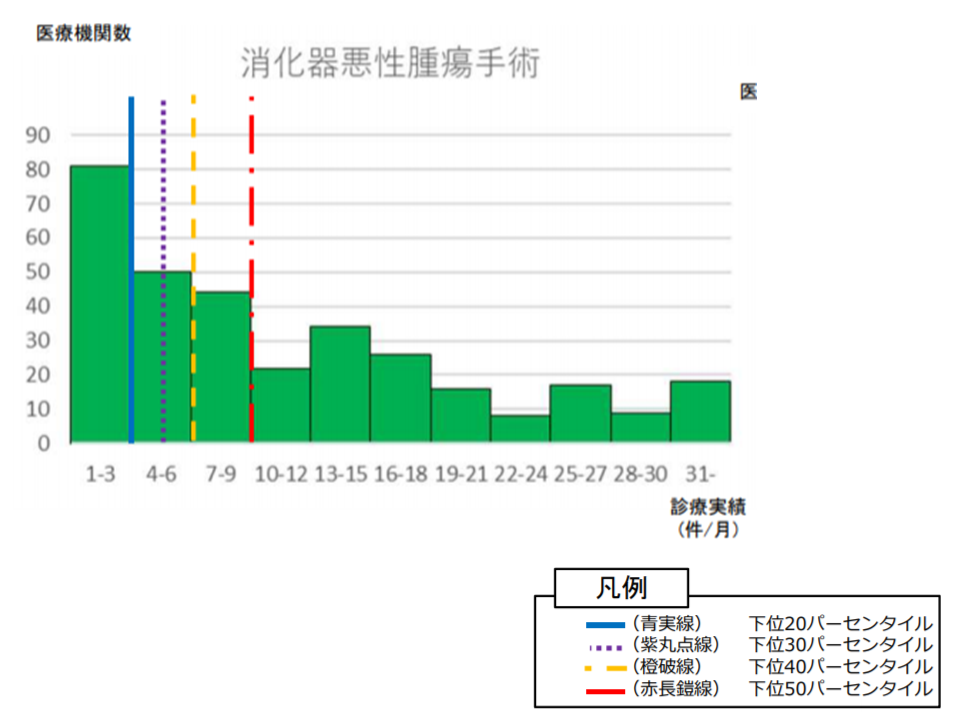
一方、人口20万人以上50万人未満の構想区域における「消化器悪性腫瘍手術」の診療実績(1か月分)を見ると、下位40パーセンタイルは「6症例」と推測されます。したがって、人口20万人以上50万人未満の構想区域に所在する病院では、「消化器悪性腫瘍手術の診療実績が、1か月当たり6症例以下」である場合には「診療実績が特に少ない」と考えられることになります。
基準値(下位●パーセンタイル)は全国一律ですが、「診療実績が特に少ない」と判断される症例数等は、地域・機能(領域、消化器悪性腫瘍・心臓カテーテル手術・脳卒中・分娩など)によって異なりますが、厚労省の示した資料をもとに各病院で「自院の診療実績は『特に少ない』状況か否か」はある程度推測できます。自院の診療実績が「特に少ないかどうか」を判定し、仮に「診療実績が特に少ない」機能がある場合には、今から例えば「消化器悪性腫瘍手術の機能を他病院に移管すべきか」と考えていく必要があるでしょう。
●厚労省の資料(人口規模別の構想区域における診療実績)はこちら(地域医療構想ワーキングの資料)
さらに前述の(i)(ii)に照らし、▼一部の機能(領域)で「診療実績が特に少ない」病院では、自主的に当該機能の他病院への移管などを検討する(i)▼9領域(がん、心疾患、脳卒中、救急、小児、周産期、災害、へき地、研修・派遣機能)すべてで「診療実績が特に少ない」病院では、他病院との「再編統合」を検討する(ii)―ことになります。ここで「診療実績が全くない」場合も「診療実績が特に少ない」ことに該当し、例えば「がん、心疾患、脳卒中、救急、小児、周産期」については診療実績が特に少なく、「災害、へき地、研修・派遣」は実施していない病院は、9領域すべてで「診療実績が特に少ない」と判断されます。
なお、「再編統合」について厚労省は、直ちに「吸収合併」などを意味するものではなく、▼ダウンサイジング▼機能の分化・連携▼集約化▼機能転換・連携―なども含む、との考えを示しています。
自動車で20-30分の距離に、実績の類似する病院があれば再編統合を検討
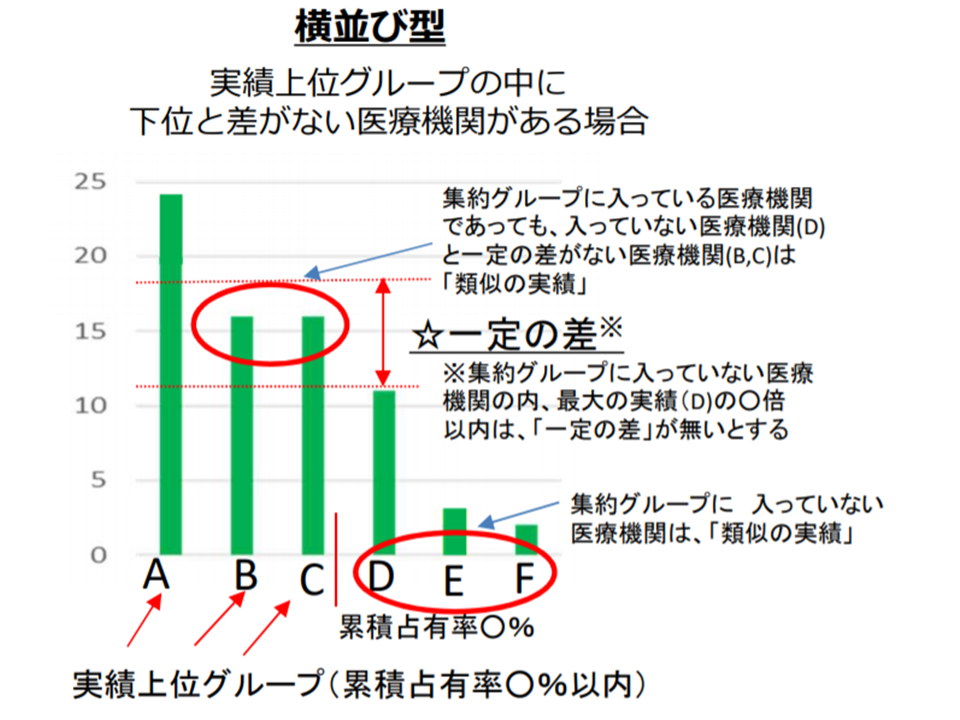
次に「類似実績病院が近接している」については、やや複雑です。
▽構想区域において「実績上位グループ(上位◆パーセンタイル)の最下位病院(下図ではC病院)」と「実績下位グループ(下位◇パーセンタイル)の最上位病院(下図ではD病院)」との差が一定以内(●倍以内)の場合(横並び型)では、▼実績上位以外の病院(下図のD・E・F)▼実績上位のうち下位最上位と差のない病院(下図のB・C)―を「類似実績」と考える
▽構想区域において「実績上位グループ(上位◆パーセンタイル)の最下位病院(下図ではB病院)」と「実績下位グループ(下位◇パーセンタイル)の最上位病院(下図ではC病院)」との差が一定以上(●倍以上)の場合(集約型、実績上位グループに症例が集約している)では、実績上位以外の病院(下図のC・D)をすべて「類似実績」と考える
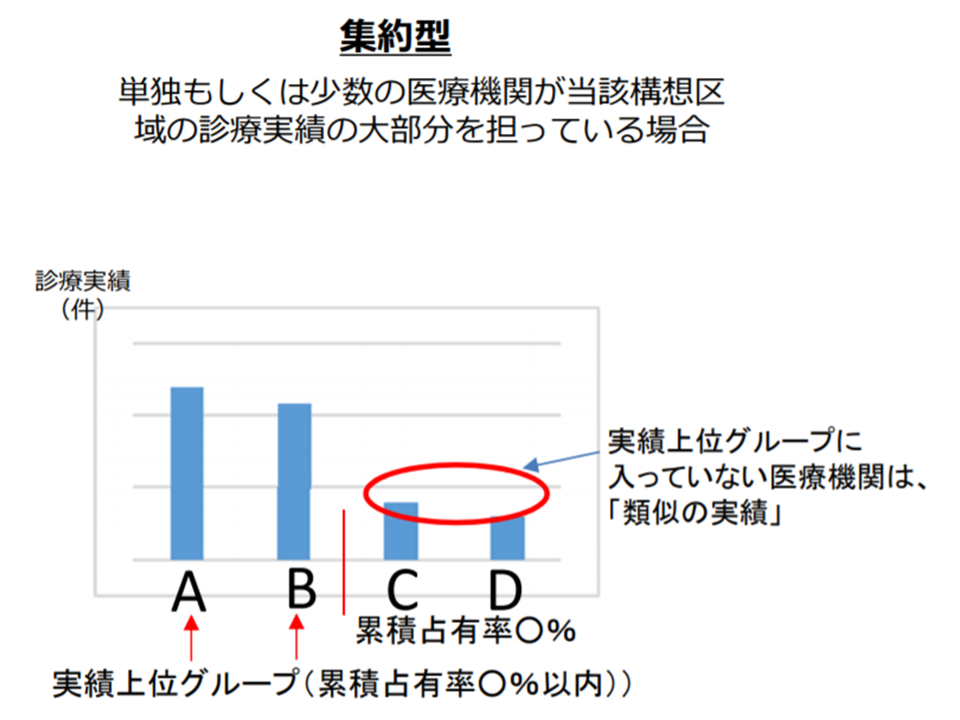
これら「類似実績」病院が、自動車で20-30分の距離にある場合には「類似実績病院が近接している」と考えることになります。
前述の(i)(ii)に照らし、▼一部の機能(領域)で「類似実績病院が近接している」病院では、自主的に当該機能の他病院への移管などを検討する(i)▼6領域(がん、心疾患、脳卒中、救急、小児、周産期)すべてで「類似実績病院が近接している」病院では、他病院との「再編統合」を検討する(ii)―ことになります。
ここで6領域すべてで「類似実績病院が近接している」病院については、「消化器がんはα病院と」「脳卒中はβ病院と」連携することが好ましいなど、複雑な検討が必要となります。そこで厚労省は、病院が「再編統合」を検討することはもちろん、構想区域で「地域の医療提供体制を考え直す」ことが必要との考えを示しています。「地域において最適な医療提供体制を構築する」という視点で、地域の医療関係者が膝を突き合わせて議論することが求められます。
この点に関連し、中川構成員は「地域の医療関係者の合意が、首長の鶴の一声で覆ったりしないよう(ダウンサイジングの合意を得たにもかかわらず、首長は「大規模な高度急性期病院に建て替えよう」などと判断しないよう)に協力してほしい」と総務省に要請しています。
なお、「人口100万人以上」の地域において「類似実績病院が近接している」場合には、極めて複雑な検討が必要となるため、厚労省は「再編統合等についてどのような再検証を求めるか、別途、検討する」こととしています。ひとまず「類似実績病院が近接している」病院の炙り出しにとどめることになります。
再編統合の最終決定は「地域医療構想調整会議の議論」で、機械的な判断は不可
ところで、このように「診療実績が特に少ない」「類似実績病院が近接している」病院について、機械的に「貴院は機能転換してください」「貴院の消化器がん機能をA病院に吸収します」と決まるものではありません。診療実績が多くない(病院の規模が小さければ当然、実績数値は小さくなる)病院でも「ステージ3・4の重症患者を引き受けていることもありうる」(岡留健一郎構成員:日本病院会副会長)、「非常に効率的に生産性の高い診療を実施していることもある」(伊藤伸一構成員:日本医療法人協会会長代行)と構成員は指摘。
こうした個別事情は「地域の医療関係者でなければ十分に把握できない」ため、中川俊男構成員(日本医師会副会長)は厚労省に「機能転換等の必要性は地域医療構想調整会議の議論で最終決定する」ことを確認しています。今後、厚労省から示される診療実績データをもとに、上述の考え方に沿って「再編対象医療機関」を炙り出し、そこから地域の実情を踏まえて、医療関係者が「この地域で求められる最適に医療提供体制は何か」という視点で検討を進めていくイメージです。
この点に関連して本多伸行構成員(健康保険組合連合会理事)は「診療実績が特に少ない機能(領域)が8つであるような病院では、再編統合は検証しなくともよい」とならないように工夫してほしいと要請しています。
地域医療構想調整会議では、上記に基づき、再編統合に向けて▼医療機関の役割▼2025年に持つべき機能別の病床数―を検討することになります。
そこでは「診療科の増減」「診療科で提供する内容の変更(手術機能をどうするのかなど)」「医師や医療専門職等の配置」「将来の医療需要」などを考える必要があり、例えば「X病院の消化器がん手術機能をY病院に移管し、X病院は当該機能を担う50床(1病棟)を削減(ダウンサイジング)すると。この際、X病院の急性期病床について50床減少することを都道府県に報告する」ことなどの具体例が厚労省から例示されました。
ところで、これまでの議論を踏まえると、一部機能で「診療実績が特に少ない」病院は2020年3月までに「機能転換に向けた自主的な検討」を行い、再検証対象医療機関(9領域で診療実績が特に少ない病院等)は2020年9月までに「再編統合に向けた関係者の合意」を得ることになりそうです。しかし、限られた期限で、具体的な合意が難しい部分もあります。例えば、上記のXY病院ではスタッフの雇用契約を進めなければなりませんが、X病院のスタッフに「では来月からY病院に行ってください」と伝えるだけではすみません。このため別途、厚労省が検討を行い、具体的にどういったスケジュールで、どの程度まで議論を進める必要があるのかを示すことになります。この点、野原勝構成員(岩手県保健福祉部長)は「柔軟なスケジュール」を設けるよう求めています。

【関連記事】
公立・公的病院等の機能改革、「地域で求められる機能を果たしているか」との視点で検証を―厚労省・医療政策研修会
公立・公的等病院の「再編・統合」、地域医療提供体制の在り方全体をまず議論せよ―地域医療構想ワーキング
公立・公的病院等の再編・統合、国が「直接支援」する重点地域を2019年夏に策定―厚労省・医療政策研修会
公立・公的病院等の機能改革、「医師働き方改革」「医師偏在対策」と整合する形で進めよ―地域医療構想ワーキング(1)
公立病院等、診療実績踏まえ「再編統合」「一部機能の他病院への移管」を2019年夏から再検証―地域医療構想ワーキング
公立病院等の機能、▼代表的手術の実績▼患者の重症度▼地理的状況―の3点で検討・検証せよ―地域医療構想ワーキング
CT・MRIなどの高額機器、地域の配置状況を可視化し、共同利用を推進―地域医療構想ワーキング(2)
主要手術の公民比率など見て、構想区域ごとに公立・公的等病院の機能を検証―地域医療構想ワーキング(1)
公立・公的病院の機能分化、調整会議での合意内容の適切性・妥当性を検証―地域医療構想ワーキング
地域医療構想調整会議、多数決等での機能決定は不適切―地域医療構想ワーキング
大阪府、急性期度の低い病棟を「地域急性期」(便宜的に回復期)とし、地域医療構想調整会議の議論を活性化—厚労省・医療政策研修会
地域医療構想調整会議、本音で語り合うことは難しい、まずはアドバイザーに期待―地域医療構想ワーキング(2)
公立・公的病院と民間病院が競合する地域、公立等でなければ担えない機能を明確に―地域医療構想ワーキング(1)
全身管理や救急医療など実施しない病棟、2018年度以降「急性期等」との報告不可―地域医療構想ワーキング(2)
都道府県ごとに「急性期や回復期の目安」定め、調整会議の議論活性化を―地域医療構想ワーキング(1)
都道府県担当者は「県立病院改革」から逃げてはいけない―厚労省・医療政策研修会
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
「混乱招く」と医療需要の計算方法は全国一律に、地域医療構想ガイドラインの検討大詰め
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
医療機関の自主的取り組みと協議を通じて地域医療構想を実現-厚労省検討会
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
地域医療支援病院、「在宅医療支援」「医師派遣」等の機能をどう要件化すべきか―特定機能病院・地域医療支援病院あり方検討会
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
医師偏在対策、働き方改革、医療広告規制に都道府県も協力を―厚労省・武田医政局長
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
医学部教育における「臨床実習」が年々充実、3000時間近い医学部も―医学部長病院長会議
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)
消化器内視鏡や老年病、新専門医制度のサブスペシャリティ領域認証に「待った」―医師専門研修部会
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会



