2021年度、1か月医療費の上位1―7位は脊髄性筋萎縮症患者で各々1億6800万円程度―健保連
2022.9.26.(月)
昨年度(2021年度)において、1か月当たり医療費が1000万円以上となった高額レセプトは1517件あり、前年度に比べて152件・11.1%の増加となった―。
超高額レセプト増加の背景には、脊髄性筋萎縮症治療薬「ゾルゲンスマ」、白血病等治療薬「キムリア」などの保険適用が大きく関係していると見られ、上位7位までは脊髄性筋萎縮症、上位には血液がん患者が数多く含まれている。また1か月当たり医療費の最高額は、脊髄性筋萎縮症患者の1億6852万7260円であった―。
健康保険組合連合会が9月21日に公表した昨年度(2021年度)の「高額レセプト上位の概要」から、こういった状況が明らかになりました(健保連のサイトはこちら)(2020年度に関する記事はこちら、2019年度に関する記事はこちら、2018年度に関する記事はこちら、2017年度に関する記事はこちら、2016年度に関する記事はこちら)。
脊髄性筋萎縮症の上位7症例は、いずれも1か月医療費が1億6800万程度
健康保険組合(健保組合)は、主に大企業の従業員とその家族が加入する公的医療保険です。健保組合の連合組織である健康保険組合連合会(健保連)では、毎年度のレセプトから「1000万円以上の高額レセプト」を抽出し、分析しています。
1000万円以上の高額レセプトは昨年度(2021年度)には1517件発生し、過去最高を更新しました。最近の状況を見ると、次のようにハイペースで増加していることが分かります。
▼2014年度:300件
↓
(61件・20.3%増)
↓
▼2015年度:361件
↓
(123件・34.1%増)
↓
▼2016年度:484件
↓
(48件・9.9%増)
↓
▼2017年度:532件
↓
(196件・36.8%増)
↓
▼2018年度:728件
↓
(123件・16.9%増)
↓
▼2019年度:851件
↓
(514件・60.4%増)
↓
▼2020年度:1365件
↓
(152件・11.1%増)
↓
▼2021年度:1517件
また金額階級別に高額レセプトの対前年増加率(2020年度→21年度)を見ると、次のように「2000万円以上」「1000万円以上2000万円未満」の超高額レセプトが激増(2000万円以上の超高額レセに至っては2倍近くに増加)している状況が伺えます。
▽2000万円以上:0.61%減
▽1000万円以上2000万円未満:12.73%増
▽500万円以上1000万円未満:14.52%増
▽400万円以上500万円未満:10.57%増
▽300万円以上400万円未満:9.23%増
▽200万円以上300万円未満:9.20%増
▽100万円以上200万円未満:6.35%増
▽40万円以上100万円未満:3.70%減
―となっています。▼500万円以上1000万円未満▼1000万円以上2000万円未満▼400万円以上500万円未満—のレセプト増加が目立ちます。
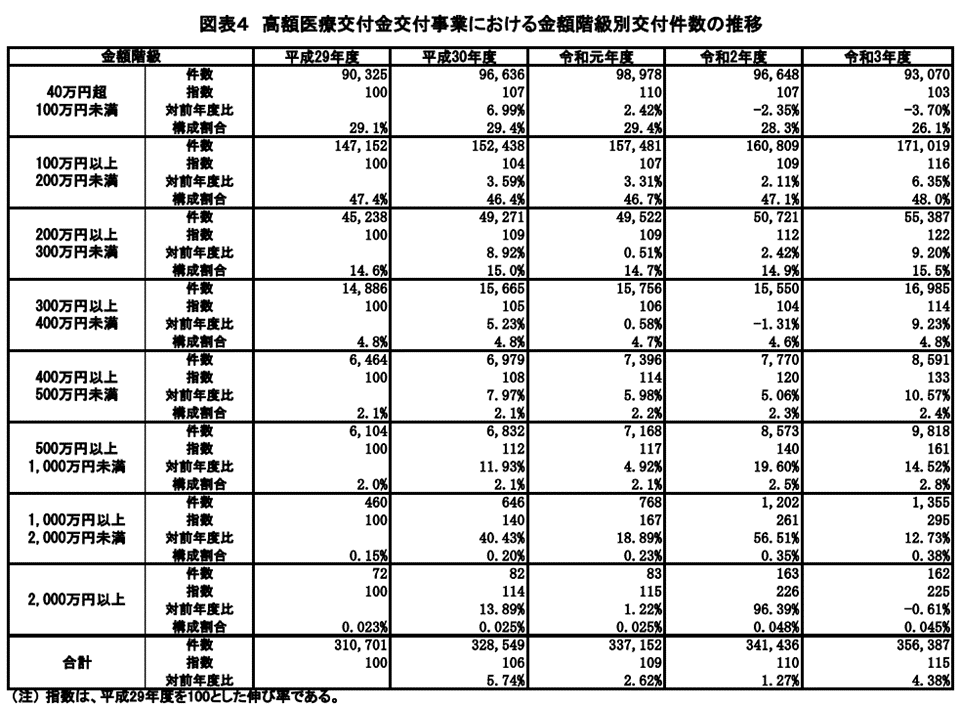
金額別の高額レセの推移
健保連では、例えば▼2015年11月には、造血幹細胞移植後の急性GVHD(移植片対宿主病)治療薬「テムセルHS注」(収載時の薬価(以下、同)は1バッグ当たり86万8680円)が▼2016年5月にはライソゾーム酸性リパーゼ欠損症(コレステロールエステル蓄積症、ウォルマン病)治療薬「カヌマ点滴静注液20㎎」(同10ml1瓶当たり127万7853円)が▼2017年8月には脊髄性筋萎縮症治療薬「スピンラザ髄注」(12mg5mL1瓶当たり932万424円)が▼2018年5月には先天性血液凝固第VIII因子欠乏患者における出血抑制に用いる「ヘムライブラ皮下注」(150mg1瓶当たり134万4343円)が▼2019年5月には白血病等の血液がん治療薬の「キムリア点滴静注」(1患者当たり3349万3407円)が▼2020年5月には脊髄性筋萎縮症の治療薬「ゾルゲンスマ点滴静注」(1患者当たり1億6707万円7222円)が▼2021年5月にはキムリアの類似薬である「ブレヤンジ静注」(1患者当たり3411万3655円)が‘―保険適用載されていることを紹介しており、「高額な医薬品の保険適用が、高額レセプト増加の大きな要因になっている」と考えていることが伺えます。
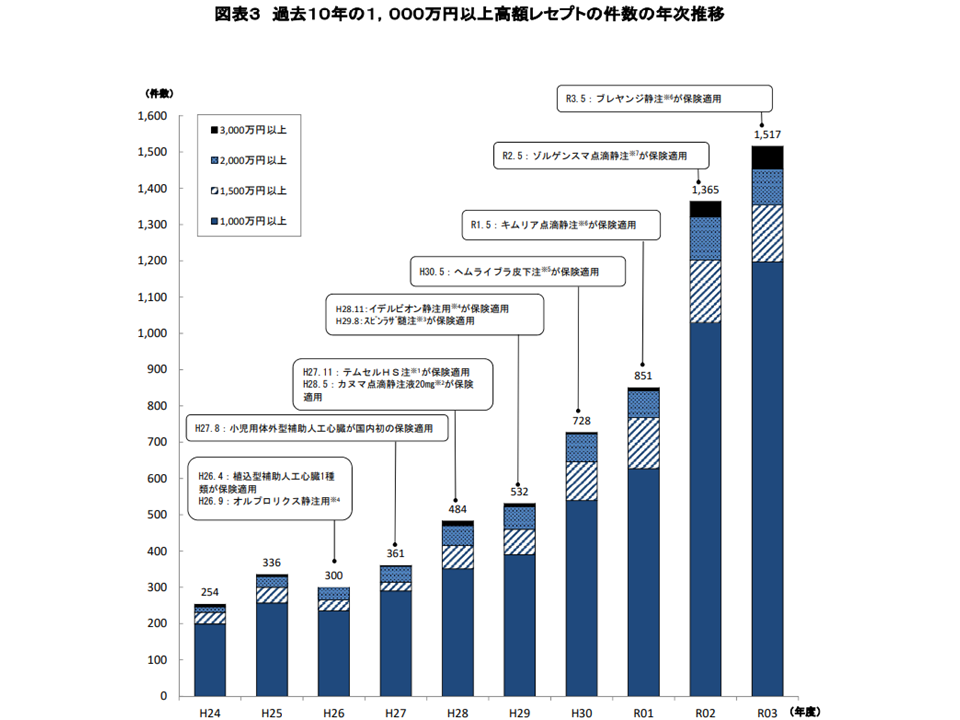
過去10年間の高額レセ推移
ここで昨年度(2021年度)における上位100疾患のリストに目を移すと、最高額のレセプトは、脊髄性筋萎縮症の患者で1か月当たり1億6852万7260円でした。また、2020年度と同じく第1位から第7位まで「脊髄性筋萎縮症」患者が占めており、第2位以下の最高月額医療費は▼第2位:1億6839万8220円▼第3位:1億6812万7620円▼第4位:1億6788万1100円▼第5位:1億6781万4440円▼第6位:1億6754万6930円▼第7位:1億6737万8930円―となっています。ゾルゲンスマ点滴静注の保険適用が、ここに大きく関係していることは想像に難くありません。
また第8位は血友病A患者で1億1016万9200円、第9位は血友病A患者で6056万9670円です。
さらに上位には、「びまん性大細胞型B細胞リンパ腫」患者や「B細胞性急性リンパ芽球性白血病」、つまりキムリアが適応となる疾患の患者が多く含まれています。ここでもキムリアの保険適用が、大きく関係していると推測できます。
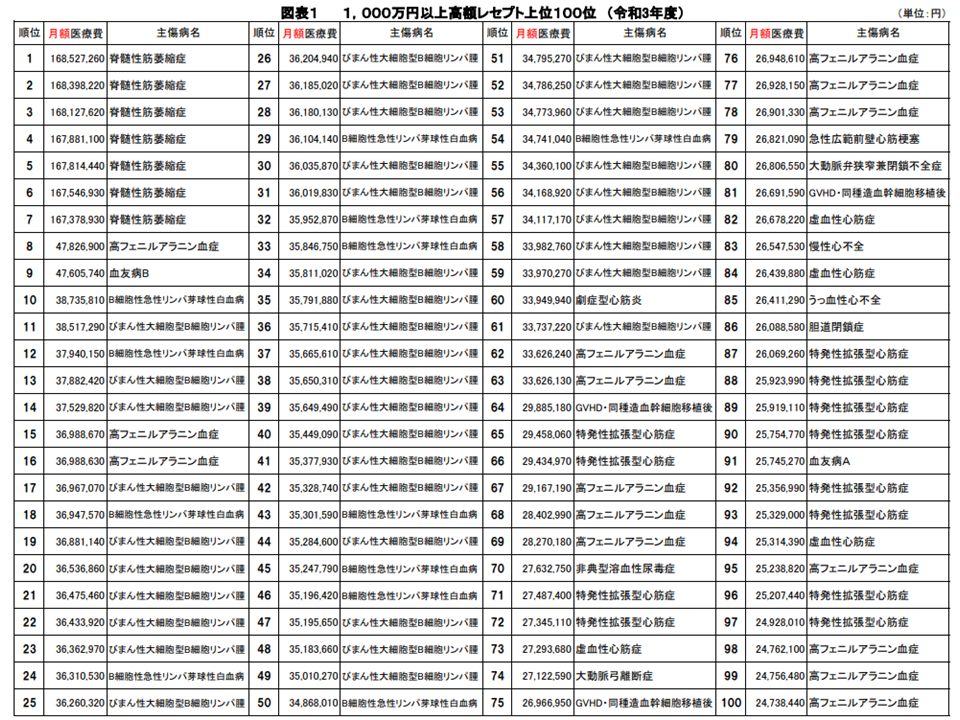
2021年度の「1か月あたり医療費」上位100
より長期的に見ていく必要がありますが、上位100件の高額レセプトの「疾病構成」について、「悪性腫瘍」が大幅に増加する(2019年度はゼロ件→2020年度は24件→2021年度は49県)など、その顔ぶれに大きな変化が生じていることが分かります。
悪性腫瘍、つまりがん患者は今後も増加すると見込まれ、同時に「優れた、しかし超高額な治療薬」も相次いで出現すると予想されます。「優れた医薬品」の相次ぐ開発・保険適用は、患者・家族にとっては何よりの朗報ですが、こうした医薬品は「超高額であり、医療費を膨張させてしまう」という事実からも目をそらすことはできません。その際、「薬価」ばかりに目が行き、製薬メーカーの開発意欲を削ぐことは本末転倒です。今後、「薬価算定ルールの在り方」や「対象患者の明確化」(最適使用推進ガイドラインなど)などをめぐる議論も厳しさを増していく可能性があります。
ところで、こうした高額レセプトが発生した場合、健保組合の財政が一時的に苦しくなることがありえます(とりわけ小規模な健保組合では1件が財政に与える影響が大きい)。そこで健保連では、いわば「再保険」とも言える仕組みを用意しています。具体的には保険料の一部をプールし、高額レセプト(2020年度は一般疾病では120万円超、血友病などの特殊疾病では40万円超)が発生した健保組合に対して、基準額(同)を超過した分が交付されます(高額医療交付金交付事業)。
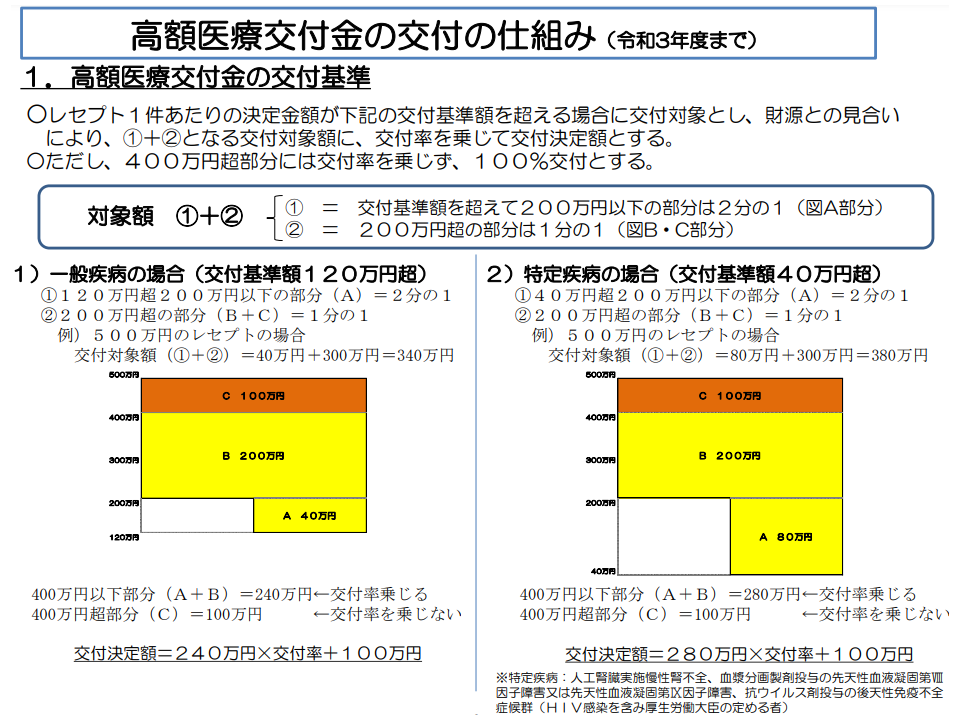
高額医療交付金の仕組み
【関連記事】
脊髄性筋萎縮症治療薬「ゾルゲンスマ」、白血病等治療薬「キムリア」の登場で、医療費上位疾患に衝撃的変化―健保連
花粉症の1人当たり医療費、家族の受診率増・1日当たり医療費増により「本人と家族で同程度」との構図崩れる―健保連
2020年10月分医療費、医科全体・医科入院・医科入院外のすべてで、女性では「乳がん」がトップに―健保連
2020年1月分医療費、男性では高血圧、女性では乳がんがトップ―健保連
2019年度に超高額レセはさらに増加、医療費最高額は血友病A患者の4037万円―健保連
2018年度、1000万円以上の超高額レセプトが増加、1か月の医療費最高額は血友病A患者の9058万円―健保連
2017年度、1か月当たりの医療費最高額は血友病A患者の7915万円―健保連
2016年度、1か月当たりの医療費最高額は1億694万円―健保連
感冒やアレルギー性鼻炎、新型コロナの可能性踏まえた上で「医療機関受診の必要性」判断が重要―健保連
2018年度の生活習慣病医療費、入院では脳血管障害、入院外では糖尿病が最多—健保連
新型コロナで医療費総額は15%超減少、「待てない重症患者」は受診を続け、軽症患者は受診控えか―健保連
同じメンタル系疾患でも、「疾患の種類」「診療形態」「性・年齢」に応じたきめ細かいフォローが必要—健保連
医科の入院・入院外とも家族の受診率が高い、#8000の周知など含めた健康教育の重要性再確認—健保連
健保組合「新生物医療費」のシェア拡大続く、1入院当たり医療費が高いのは男女とも白血病―健保連
4月分医療費トップ3疾患は、鼻アレルギー・高血圧症・喘息―健保連
健保組合財政は2018年度に好転したが、医療保険の「給付と負担の見直し」早急に進めよ―健保連
75歳以上の自己負担を原則2割に引き上げ、市販品類似薬の保険給付見直しを―健保連
機能強化加算は生活習慣病患者に限定せよ、花粉症治療のOTC類似薬は保険給付から除外せよ―健保連
2017年度の生活習慣病医療費、入院外では「糖尿病」がシェア第1位に躍り出る—健保連
メンタル疾患、「疾患の種類別」「入院・入院外の別」で医療費の構造が大きく異なる—健保連
医療保険財政が逼迫する中、「軽症者の保険給付範囲縮小」へ舵を切るべきでは―健保連、全国健康保険協会
医科の入院・入院外とも家族で1人当たり医療費が高く、背景に「受診率」の高さ—健保連
感冒やアレルギー性鼻炎では「健康教育」、インフルエンザでは「予防接種」の重要性を再確認―健保連
健保組合加入者の31%は脂質に、11%は肝機能に問題があり医療機関受診が必要―健保連
健保組合の「がん医療費」は全体の11.2%と増加傾向、うち乳がん医療費が最多で14%占める―健保連
後期高齢者支援金への全面総報酬割導入で、2017年度健保組合決算は黒字が大幅減―健保連
肥満者は複合的な健康リスクを抱えており、血圧・血糖のリスクは高齢になるほど高まる—健保連
2018年1月、健保組合全体で後発品割合は74.1%に—健保連
2016年度は透析医療費が入院・入院外とも大きく増加、単価増が要因の1つ—健保連
後期高齢者の医療費一部負担、早急に「原則2割」へ引き上げよ―被用者保険5団体
統合失調症等・気分障害など、同じ疾患でも入院と入院外とで医療費の構造が全く異なる—健保連
健保組合財政は改善しているが6割が赤字、2割強が協会けんぽ以上の保険料率―2018年度健保連予算
風邪やアレルギー性鼻炎、乳幼児で受診率高く、家族の1人当たり医療費が高い―健保連
医科入院「家族で在院日数が長い」、医科入院外「家族の呼吸系疾患の医療費が高い」—健保連
健保組合加入者の5.47%は血糖、11.90%は肝機能に問題があり医療機関受診が必要―健保連
皮膚乾燥症にヒルドイドやワセリンのみ処方する場合、保険給付から除外せよ―健保連
2016年度の健保組合決算は黒字だが、2025年に向けて医療保険改革が必要不可欠―健保連
高齢になるほど血圧リスクが高まり、50歳代以降の被扶養者では脂質リスクが高い—健保連
狭心症では1日当たり医療費の高さが、脳梗塞では入院日数の長さが医療費に影響—健保連
医科入院・入院外とも、本人より家族の1人当たり医療費が高い—健保連
統合失調症や気分障害は男性で、神経症性障害は女性で1人当たり医療費が高い—健保連
健保組合の2017年度予算、全体で7割が赤字予算、赤字総額は3060億円に膨張―健保連
感冒やアレルギー性鼻炎の医療費分析、サラリーマン本人は家族に比べ「受診せず」―健保連
肥満や血圧などの健康リスク保有者、罹患疾病トップは高血圧症―健保連
医療保険制度の維持に向け、給付と負担の在り方を見直し、医療費適正化を進めよ―健保連
がん医療費は医療費全体の1割強、うち乳がんの医療費が最多で14.5%占める―健保連調査
肥満者のほうが健康リスクが高く、その内容も複雑―健保連調査
健保組合の生活習慣病対策、特定健診実施率は72.4%、特定保健指導では15.2%にとどまる―2014年度健保連調査
気分障害患者は全体の1.76%、神経症性障害等患者は全体の1.43%―健保連の2014年度調査
特定保健指導に生活習慣病リスク軽減や肝機能改善などの効果があることを実証―健保連
特定保健指導の未受診者は医療費1.5倍、医療費適正化に効果―健保連





