2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2019.2.20.(水)
医師偏在対策に向けた医師需給分科会(「医療従事者の需給に関する検討会」の下部組織)の論議が大詰めを迎える中で、厚生労働省は2月18日の会合に「診療科別の必要医師数の見通し」(たたき台)を提示しました。
今後、「医師の働き方改革」や「総合診療専門医」の動向なども踏まえながらブラッシュアップし、将来的に、専門医資格取得を目指す専攻医の基本領域別定員上限の設定などに活用していくことを狙います。

2月18日に開催された、「第28回 医療従事者の需給に関する検討会 医師需給分科会」
目次
診療科と疾患の紐づけを行い、将来の患者数を勘案して「必要医師数」を推計
地域の医師偏在対策の解消が重視され、医師需給分科会では、各地域(都道府県・2次医療圏)の医師配置状況を可視化するとともに、各都道府県で新たに「医師確保計画」を定め、実行し、2036年度に偏在を解消する方向に向けた検討を進めています(関連記事はこちらとこちら)。
しかし、「例えば産科医師が不足している地域に、皮膚科医師がどれだけ派遣されても、本当の意味での医師不足解消にはならない」ことから、「診療科別の医師偏在対策」を進める方針も確認されています。
診療科別の医師偏在を解消するためには、「診療科別の必要医師数」と「診療科別の供給医師数」を推計し、その差を埋めていくことが必要となります。
ただし、例えば脳梗塞であれば、脳神経外科や内科、さらにはリハビリテーション科で対応するなど、1つの疾患を複数の診療科で診ている実態があることから、「●●診療科の医師がどれだけ必要なのか」を推計することには多くの苦労が伴います。そこで、「診療科別の医師偏在対策」は、将来的な課題に位置付けられ、2020年度から本格スタートする医師偏在対策と同時並行的に「研究」が進められることとなりました。ただし、後述するように「産科」と「小児科」については医師確保が喫緊の課題となることから「暫定的な対策を一先ずとる」ことになっています(関連記事はこちら)。
2月18日の医師需給分科会には、「診療科別の必要医師数」の推計に関する、いわば「これまでの研究結果」が厚労省から提示されました。
上記のとおり、同じ疾患であっても、異なる診療科で対応している状況があることを踏まえ、厚労省はまずDPCデータなどを用いて、「どの疾患には、どの診療科が対応しているのか」を分析しました。例えば、脳梗塞であれば▼脳神経外科:48%▼内科:46%▼リハビリテーション科:4%▼外科:1%▼救急科:1%―などとなっています。
これを裏返しに見ると、どの診療科が、どういった割合で疾患を診ているのかが分析できます(内科では、A疾患を●%、B疾患を●%、C疾患を●%診ている、というイメージ)。
ここに、「医師・歯科医師・薬剤師調査による診療科別の医師数」や「厚生労働科学研究で明らかにされた診療科別の医師の勤務時間および全体との比率」などを組み合わせることで、「2016年時点における診療科別の必要医師数(ニーズ量)」を推測できます。
さらに、「患者調査と人口動態推計から導かれる将来の疾患別医療ニーズ」などを加味することで、「将来時点における診療科別の必要医師数(ニーズ量)」を推計することが可能となります。
大雑把なイメージを示すと、「内科の医師は2016年時点で●名いる」→「内科では、脳梗塞患者を●%、心疾患患者を●%診ている」→「内科の勤務時間を医師全体の勤務時間と比較・調整し、2016年に必要な内科医数は●名と分かる」→「脳梗塞の患者は将来◆%増加し、心疾患患者は◆%増加することが統計から推測されるので、この増加ニーズに対応するためには、内科医師は◎名必要と考えられる」といったロジックで推計する、と言えるでしょう。
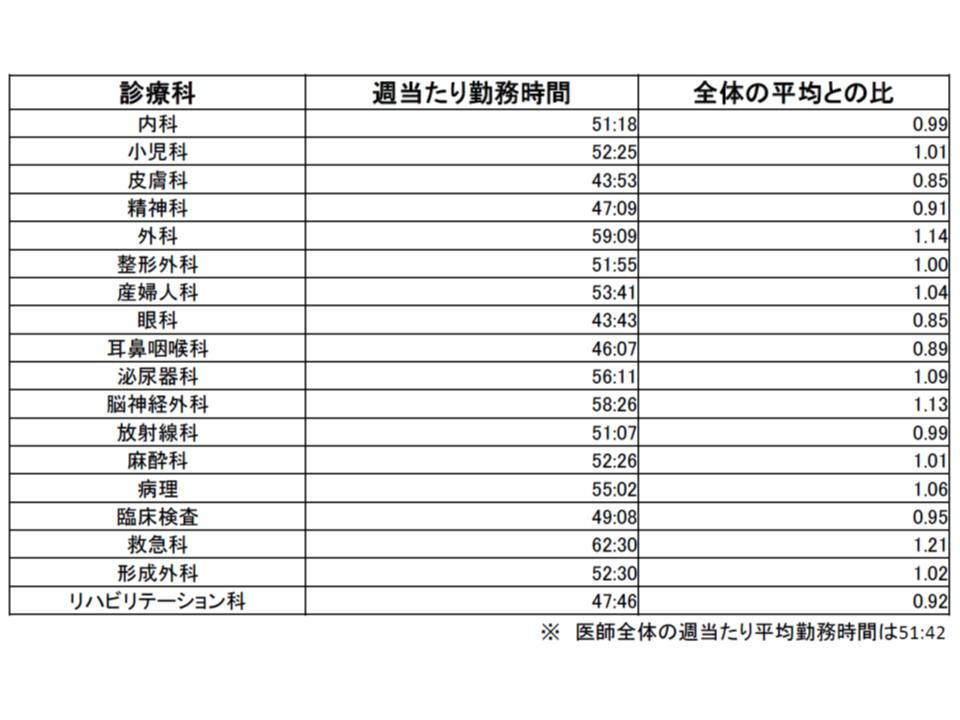
また推計に当たっては「診療科別の医師の勤務時間」が、「医師全体の平均になる」方向での検討も一部行われています。例えば、救急科の医師は全体平均よりも1.21倍勤務時間が長いことが厚生労働科学研究結果から明らかになりました。これを将来、1.00倍にするためには、「より多くの救急科医師(単純計算では1.21倍の医師)が必要になる」ことから、その点も勘案した推計がなされています。ただし、現在議論中の「医師の働き方改革」については、結論が出ていないことから、現時点では勘案されず、今後の研究課題の1つに位置付けられています。
こうしたロジックに基づいて機械的に推計された結果を見ると、例えば内科や外科では、次のように大幅な医師不足状況にあるようです。
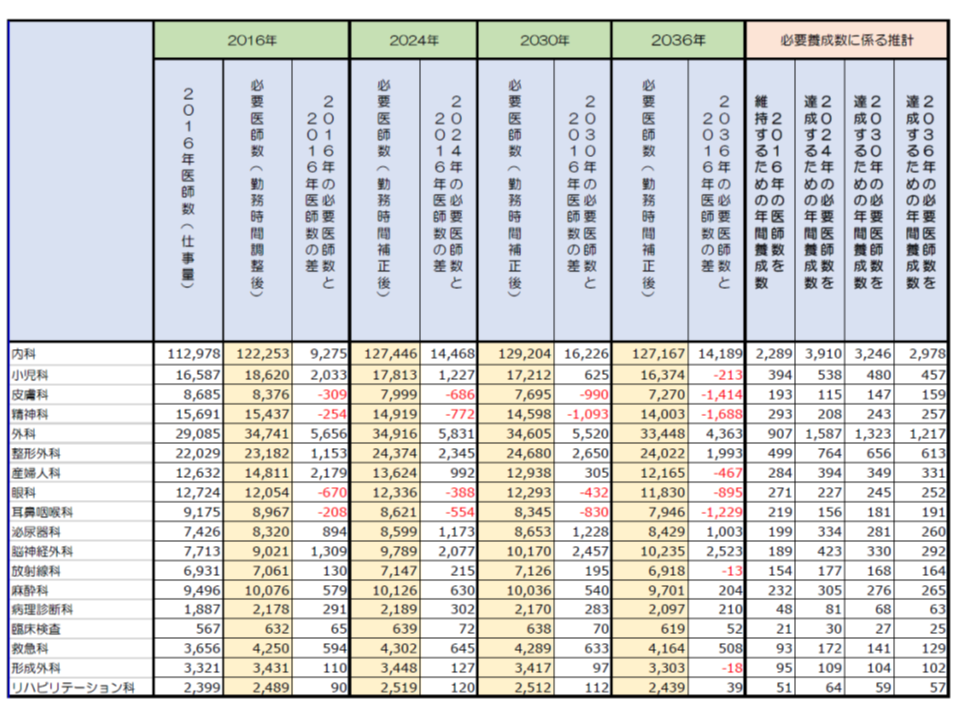
【内科】
▽2016年時点では12万2253名分の内科医が必要だが、実際には11万2978名しかおらず、9275名分不足している
▽2024年時点では12万7446名分の内科医が必要となり、これを充足するには「年3910名分の内科医養成」が必要となる
▽2030年時点では12万9204名分の内科医が必要となり、これを充足するには「年3246名分の内科医養成」が必要となる
▽2036年時点では12万7167名分の内科医が必要となり、これを充足するには「年2978名分の内科医養成」が必要となる
【外科】
▽2016年時点では3万4741名分の外科医が必要だが、実際には2万9085名しかおらず、5656名分不足している
▽2024年時点では3万4916名分の外科医が必要となり、これを充足するには「年1587名分の外科医養成」が必要となる
▽2030年時点では3万4605名分の外科医が必要となり、これを充足するには「年1323名分の外科医養成」が必要となる
▽2036年時点では3万3448名分の外科医が必要となり、これを充足するには「年1217名分の外科医養成」が必要となる
一方、皮膚科や精神科などでは、すでに医療ニーズに対し医師数が過剰となっている状況が分かります。
【皮膚科】
▽2016年時点で8376名分の皮膚科医が必要であるのに対し、実際には8685名おり、309名分過剰となっている
▽2036年時点では皮膚科医師は7270名分必要になると見込まれ、1414名の過剰になると推計される
【精神科】
▽2016年時点で1万5437名分の精神科医が必要であるのに対し、実際には1万5691名おり、254名分過剰となっている
▽2036年時点では精神科医は1万4003名分必要になると見込まれ、1688名の過剰になると推計される
皮膚科や精神科において「現時点で医師数が過剰」と推計される背景には、「皮膚科や精神科では医師全体の平均に比べて勤務時間数が短い」ことがあります。皮膚科では医師全体平均の85%、精神科では同じく91%となっています。つまり、皮膚科医・精神科医が医師全体平均と同水準の勤務を行うと仮定すれば、計算上は同じ仕事量を85%・91%の医師数で回せる計算になるのです。
診療科の偏在是正、新専門医制度の「専攻医定員」での厳格な調整が必要
こうした「診療科別の必要医師数」をもとに、偏在を解消するためには、「専門科を選択する時点・場面での対策」をとるよりありません。すでに精神科として活躍している医師に、「外科が不足しているので、外科に転向してほしい」と要請することは、現実的には極めて困難でしょう。この点、医師多数地域で働くA医師に、「医師の不足するB地域で勤務してほしい」と要請する、地域偏在解消とは大きく様相が異なる点に留意が必要です。
医師が専門科を選択する時点・場面としては、「新専門医の資格取得に向けた専攻医登録」が考えられます。この専攻医登録の時点で、「貴殿は皮膚科の専門医資格を目指し専攻医登録しているが、医師が不足している外科専門医を目指し、専攻医登録の内容を変えてはどうか」などと勧奨すること、あるいはさらに強力に「皮膚科の専攻医登録定員数を減員し、その分を不足する内科や外科に振り向ける」ことなども考えられるかもしれません。
ちなみに、日本専門医機構が明らかにした、今年度(2018年度)の専攻医採用状況(2018年3月15日時点)と、上述の「必要医師数を充足するために、年間に養成すべき診療科別医師数」とを比較とする、次のような状況が分かります。
【内科】
2018年度専攻医採用数は2671名で、▼2016年度の維持水準(2289名)に比べ382名過剰▼2024年度の必要数充足水準(3910名)に比べ1239名不足▼2030年度の必要数充足水準(3246名)に比べ575名不足▼2036年度の必要数充足水準(2978名)に比べ307名不足―
【外科】
2018年度専攻医採用数は807名で、▼2016年度の維持水準(907名)に比べ100名不足▼2024年度の必要数充足水準(1587名)に比べ780名不足▼2030年度の必要数充足水準(1323名)に比べ516名不足▼2036年度の必要数充足水準(1217名)に比べ307名不足―
【皮膚科】
2018年度専攻医採用数は275名で、▼2016年度の維持水準(193名)に比べ78名過剰▼2024年度の必要数充足水準(115名)に比べ160名過剰▼2030年度の必要数充足水準(147名)に比べ128名不足▼2036年度の必要数充足水準(159名)に比べ116名過剰―
【精神科】
2018年度専攻医採用数は430名で、▼2016年度の維持水準(293名)に比べ137名過剰▼2024年度の必要数充足水準(208名)に比べ222名過剰▼2030年度の必要数充足水準(243名)に比べ187名過剰▼2036年度の必要数充足水準(257名)に比べ173名過剰―
例えば、皮膚科や精神科の定員をより厳しくし(100名程度減員)、その分を内科や外科に振り向けると、計算上は「診療科別の偏在」が解消されていく見込みです。後述するように精緻化に向けた課題があるものの、「たたき台となる数字が示されただけでも非常に大きなステップである」との賞賛の声が福井次矢構成員(聖路加国際大学学長)らから相次ぎました。
もちろん、このロジックの中には、「医師の働き方改革」や「総合診療専門医の動向」(総合診療専門医が増えることで、他診療科で診る疾患等の構成も変わってくる)などが勘案されていません。こうした点も研究しながら、より精緻な「診療科別の必要医師数」「診療科別の養成が必要な医師数」を推計し、新専門医制度において「診療科別の専攻医定員上限(シーリング)」設定論議の基礎資料としていくことなども検討していくことになるでしょう。
なお、厚労省はさらに「都道府県別」の「診療科別の必要医師数」なども推計していく予定を示しています。
喫緊の課題である産科・小児科の医師確保は、暫定的指標に基づいて実施
前述したように、「産科」「小児科」については医師確保が喫緊の課題とされていることから、両科に特化した「医師偏在指標」(産科の医師偏在指標、小児科の医師偏在指標)を暫定定期におき、新たな「医師確保計画」の中で、「産科・小児科医の確保」に向けた方針や目標数を設定し、具体的な施策を実施していく方針が2月18日の医師需給分科会で了承されています。
将来的に、「診療科別の必要医師数」などが精緻に設定されれば、産科・小児科についてもその中で「専攻医増加」などの対策を打っていくことになるでしょう
産科の医師偏在指標は、都道府県別・2次医療圏別の「分娩件数1000件当たりの産科・産婦人科医師数」をベースに設定され、小児科の医師偏在指標は、同じく都道府県別・2次医療圏別の「15歳未満の年少人口10万人当たりの小児科医師数」をベースに設定されます。


この産科・小児科の医師偏在指標をもとに、下位●%(今後、設定する)を「相対的医師少数三次医療圏(都道府県)」「相対的医師少数区域(2次医療圏)」に定め、産科医・小児科医の確保を進めていくことになります。ただし、全国的に産科医・小児科医が不足している状況なども勘案し、例えば「医療圏の見直し(広域化)」や「産科医・小児科の勤務環境改善」など、幅広い医師確保策を各都道府県で検討・実施することが求められます。

この点に関連して鶴田憲一構成員(全国衛生部長会会長)は、産科医確保のために「適正な分娩費用の設定」(分娩費用が低すぎれば、産科医を確保する原資が不足する)などを要望しています。
【関連記事】
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
「混乱招く」と医療需要の計算方法は全国一律に、地域医療構想ガイドラインの検討大詰め
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
医療機関の自主的取り組みと協議を通じて地域医療構想を実現-厚労省検討会
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
地域医療支援病院、「在宅医療支援」「医師派遣」等の機能をどう要件化すべきか―特定機能病院・地域医療支援病院あり方検討会
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
医師偏在対策、働き方改革、医療広告規制に都道府県も協力を―厚労省・武田医政局長
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
医学部教育における「臨床実習」が年々充実、3000時間近い医学部も―医学部長病院長会議
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)





