診療報酬による看護職員処遇改善、「看護職員等の処遇が確実に継続的に改善される」ためのルール等設定へ—中医協
2022.7.27.(水)
7月27日に開催された中央社会保険医療協議会の総会および診療報酬基本問題小委員会で、「診療報酬による看護職員処遇改善」の制度設計に関する本格的な議論が行われました。
「入院の診療報酬のみで対応する」「看護職員数が多い一方で、患者数が少ないために『必要額が非常に大きくなる』病院にも診療報酬で対応する」「看護職員数・患者数の変動に対応可能な仕組みとする」「確実に看護職員等の処遇が継続的に改善されるようなルールを設ける」方向で議論が進んでいます。同日には、後藤茂之厚生労働大臣からの諮問も受けており、近く具体的な内容が確定する(中医協答申が行われる)見込みです(8月上旬予定)。
目次
看護職員の処遇改善は「入院の診療報酬」のみで対応する案にほぼ意見収束
Gem Medで報じているとおり、この10月(2022年10月)から「看護職員について、賃上げ効果が継続される取り組みを行うことを前提として、収入を3%(月額1万2000円)程度引き上げる診療報酬上の対応が行われます。
これまでに中医協の下部組織である診療報酬調査専門組織「入院・外来医療等の調査・評価分科会」(以下、入院外来医療分科会)で技術的検討が進められ、「『病院の必要額』(看護職員数×1万2000円+α(社会保険料など))を、過不足なく診療報酬で支払うために、例えば病院ごとの患者数(入院延べ患者数や外来延べ患者数)にx点を設定する」仕組み(x点を病院の延べ患者数に合わせて例えば100通りなどに設定する)を検討してはどうか、との考え方が整理されてきました(関連記事はこちら)。
7月27日の中医協では、入院外来医療分科会の検討を踏まえて次の4つの論点に沿って具体案を詰めていく旨の方向が厚生労働省保険局医療課の眞鍋馨課長から示されました。
(1) 診療報酬での対応は、「入院のみの対応」とすべきか(いわゆるモデル1の2)、それとも「入院・外来双方で対応」すべきか(いわゆるモデル3の2)
(2) 対象病院の適格性をどう考えるか(要件遵守の時期を一に設定するか)
(3) 改定の頻度や実績期間をどう考えるか
(4) 算定ルールをどう考えるか(実際に看護師等の賃上げが担保される仕組みをどう確保するか)
まず(1)については、これまでの検討で次の2つの対応案が浮上しているところ、「どちらがより適切」と考えるべきか、との論点です。
▽モデル1の2
→医療機関全体の看護職員の処遇改善必要額を「入院料にX点を上乗する」ことで対応し、病院全体を「1点刻み」に細分化し、それぞれに点数を設定する案
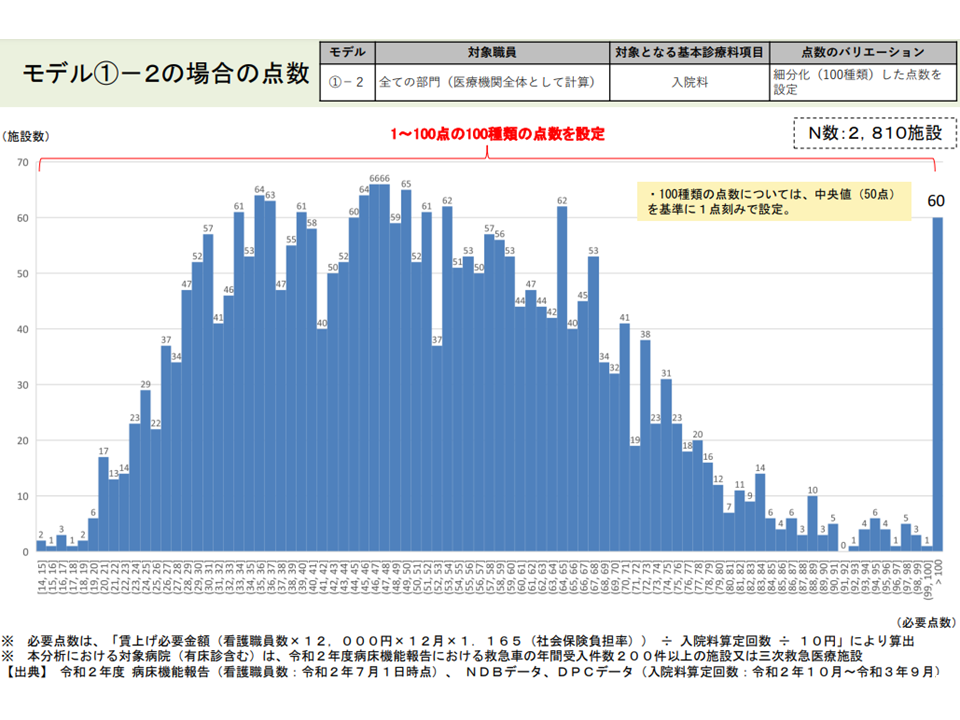
(1)の2の試算結果(入院外来医療分科会5 220610)
▽モデル3の2
→外来部門の看護職員の処遇改善必要額には「初再診料へのX点上乗せ」で、外来以外の看護職員の処遇改善必要額には「入院料へのにY点上乗せ」することで対応する。その際、病院全体を「1点刻み」に細分化し、それぞれに点数を設定する案
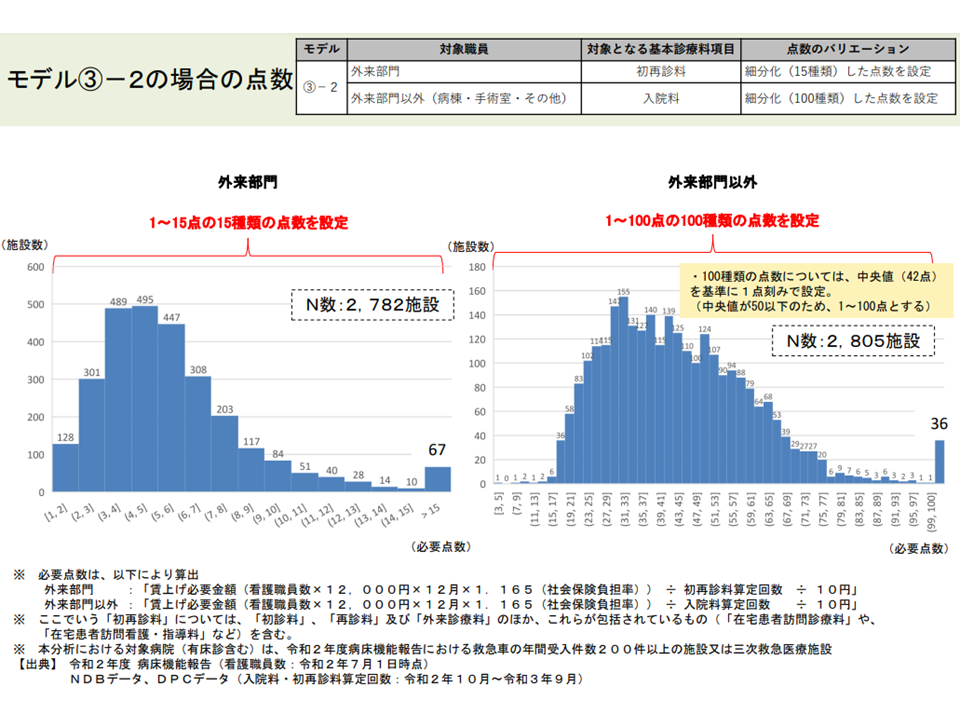
(3)の2の試算結果(入院外来医療分科会10 220610)
モデル1の2には、「シンプルで分かりやすく、事後の検証が行いやすい」というメリットがありますが、「制度上は入院患者にのみ負担を押し付けるものとなる」とのデメリットがあります。一方、モデル3の2には「点数設計が複雑である」というデメリットがありますが、「入院患者・外来患者の双方に、広く薄く負担を求めることとなる」というメリットがあります。
もっとも、入院患者では「多くのケースで高額療養費(1か月の医療費が一定の上限を超えた場合には、超過分は高額療養費として支給・補填され、患者負担は上限額にとどまる)の対象となる」「入院医療が定期的に継続となるケースは少ない」ために「負担増は実感しにくい」ものの、外来患者では「高額療養費の対象となるケースは少ない」「定期的に外来受診するケースが多い」ために「負担増を実感しやすい」という面もあります。この点を考慮すれば、かえって「モデル3の2では外来患者が負担増を強く感じ、モデル1の2のほうが、患者が負担増の不公平を感じにくい」ことになってしまいます(関連記事はこちらとこちらとこちら)。
こうした点を総合的に考慮し、中医協では診療側委員・支払側委員・専門委員から「モデル1の2」(つまり入院の診療報酬のみで対応する考え方)が適切ではないかとの意見が出ています。支払側の松本真人委員(健康保険組合連合会理事)は「外来患者数は変動しやすく、制度の安定性の面からも入院のみで対応するモデル1の2が適切と考えられそうだ」と、吉川久美子専門委員(日本看護協会常任理事)は「外来において患者への看護職員の関与には濃淡があり、一律の負担を求めることは難しい」と付言しています。
必要額が非常に大きな「看護職員が手厚く、患者が少ない」病院にも適切に対応する方向
ここで問題となるのが「病院の必要額」が非常に高くなる病院の取り扱いです。「看護師を非常に多く配置し、患者数が少ない」病院では、必要額が非常に高くなりますが、「どこまで対応すべきか」「対応する場合にはどのような手法をとるべきか」が問題になり、入院外来医療分科会でも様々な角度からの検討が行われています(関連記事はこちら)。
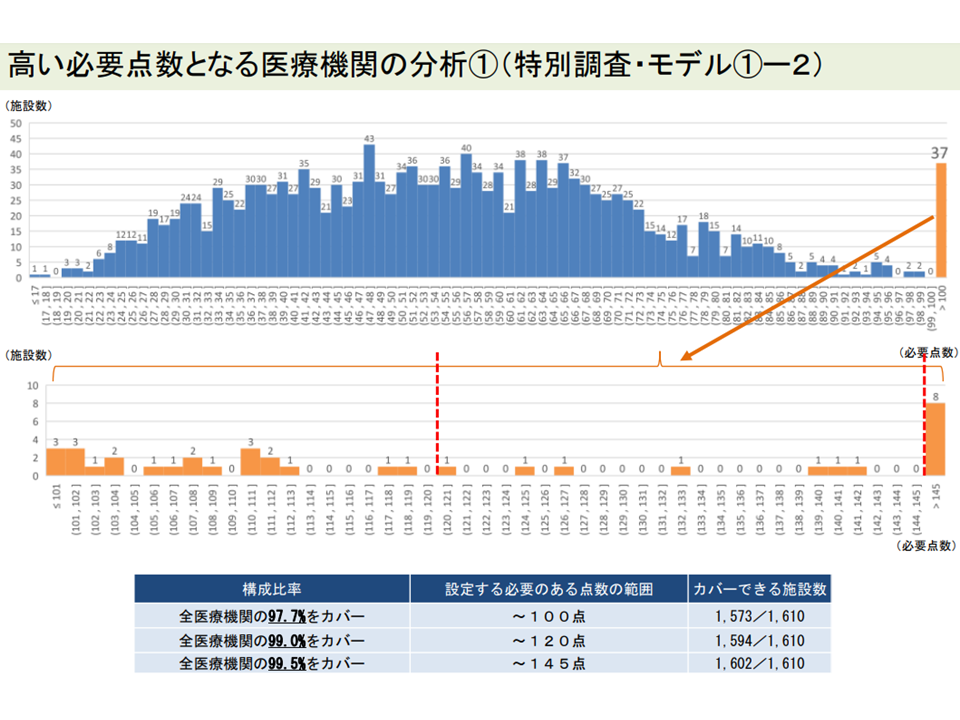
報酬額を100点に設定しても、なお必要額に足らない病院が一部存在する(入院外来医療分科会(1)4 220720)

必要額が「146点」を超える病院が一部にあり、最高は「339点」となる(補助金申請時点の試算)(入院外来医療分科会(1)5 220720)
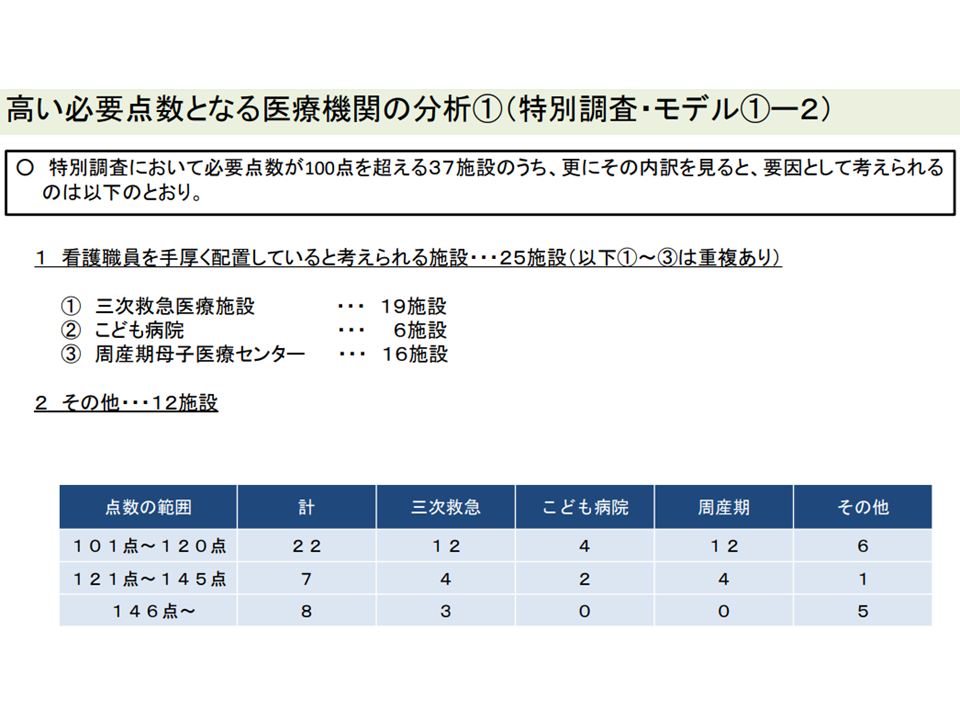
外れ値病院には3次救急・こども病院・周産期母子医療センターなど「看護配置を手厚くしている」施設が多く該当しているようだ(入院外来医療分科会(1)6 220720)
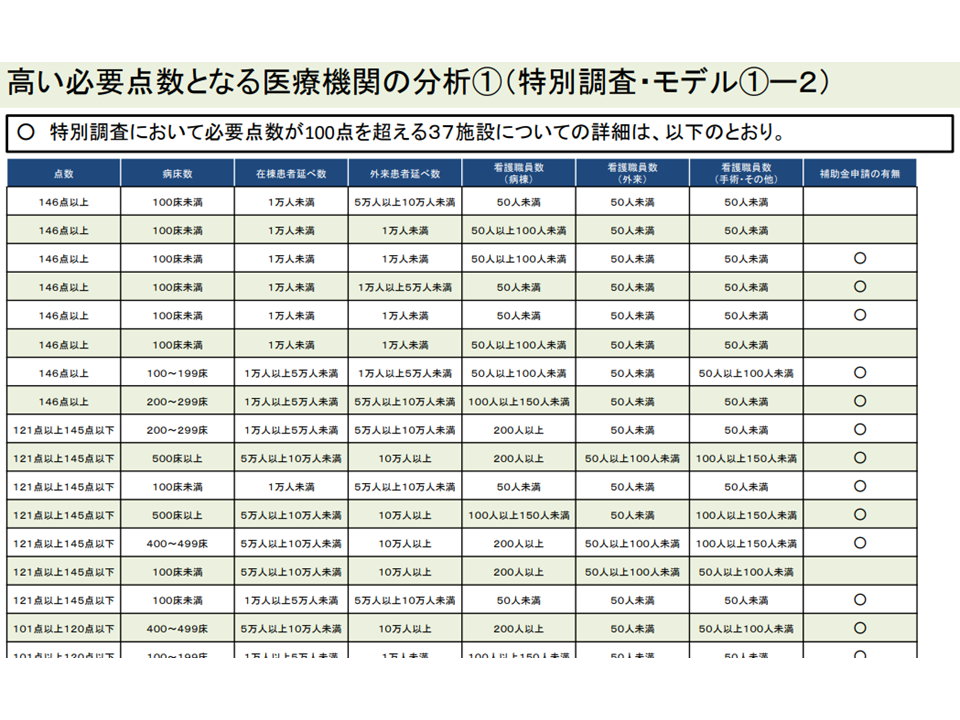
「その他の施設」では「小規模で、患者数が少ない」病院が多いようだ(入院外来医療分科会(1)7 220720)
この点「対応は不要」との意見は中医協委員から出ていません。これらの病院の多くが「3次救急」「子ども病院」「周産期母子医療センター」など、地域で非常に重要な役割を担っている点などを考慮していると考えられます。
ただし、対応方法については「補助金申請医療機関の最高点(339点)まで1点刻みの点数を設定して準備しておくべきである。点数の刻みを10点などと大きくしておけば、状況が変動した際の過不足が大きくなってしまう」(支払側の松本委員)という意見と、「病院サイドの手間・作業を考慮し、5点刻みや10点刻みなどの幅を持たせた点数設定を検討してはどうか」(診療側の城守国斗委員:日本医師会常任理事)という意見が出ており、今後、厚労省で具体的な「案」づくりが行われます。
ところで仮に松本委員の提案を採用したとしても「実際の必要額が、補助金申請時点の点数を超える、つまり400点、500点となる」可能性もあります(現下のコロナ感染症の爆発的増加で、入院患者数がさらに減少していけば、必要額がますます高くなる可能性がある)。こうした点にどう対応するのか、非常に難しい問題で、今後の厚労省案に注目が集まります。
救急搬送200台以上などの要件をいつの時点で充足しておくべきか
また(2)は、主に「対象病院をいつの時点で補足するべきか」との論点と言えます。
対象病院については、▼昨年(2021年)11月19日に閣議決定された、新たな「コロナ克服・新時代開拓のための経済対策」、昨年12月20日に成立した2021年度補正予算、>昨年12月22日の後藤茂之厚生労働大臣・鈴木俊一財務大臣合意において、「救急医療管理加算を算定する、救急搬送件数が年200台以上の医療機関および三次救急を担う医療機関」とすることや「看護職員については常勤換算で員数を把握し、1人当たり3000円(補助)または1万2000円(診療報酬)を引き上げる」ことが決まっています。しかし、この10月(2022年10月)からの診療報酬対応において「いつの時点で救急医療管理加算を算定していればよいか」「救急搬送件数は何年時点の実績とするか」などは決まっていません(今年(2022年)2-9月の補助金では、▼【救急医療管理加算】は「今年(2022年)2月1日」時点の届け出▼ 救急搬送件数は「2020年度1年間」(前々年度)▼3次救急は「今年(2022年)2月1日時点」の状況▼看護職員数は「2・3月は実績、4-9月は推計値を用いて後に精算する」—との基準が設けられている)。
今後、これらの基準を具体的に設定していく必要がありますが、診療側の城守委員や支払側の松本委員は、例えば救急搬送件数について「前々年度の実績」が妥当ではないかとの考えを示しています。
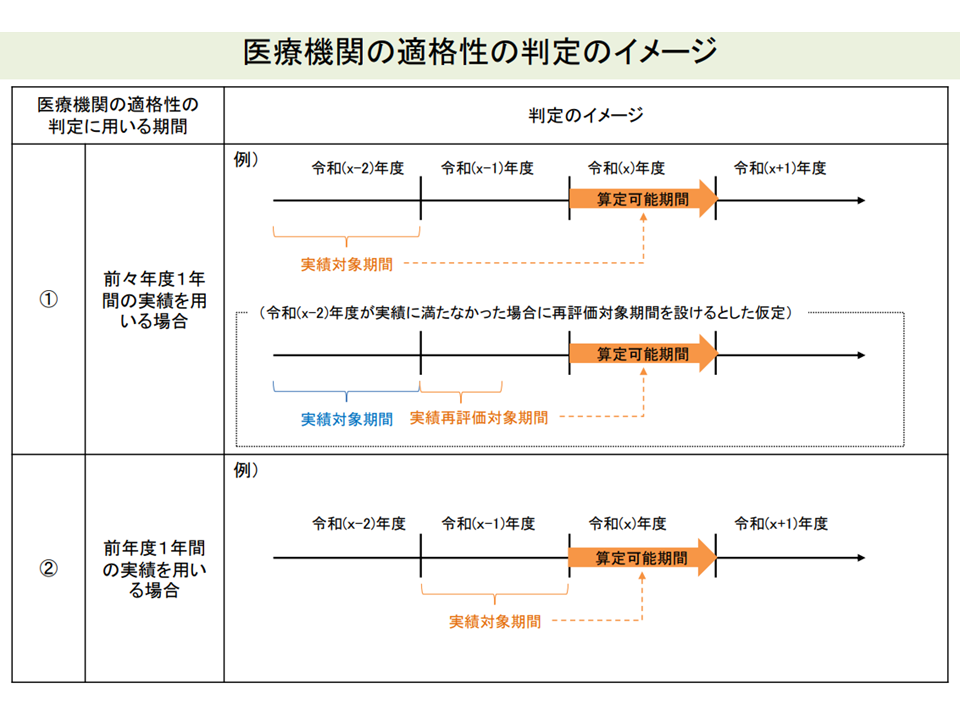
救急搬送件数などの対象期間イメージ(中医協総会1 220727)
看護師数・患者数の変動に対応するため、一定期間内に一定以上の変動あれば届け出変更
このように「診療報酬による看護職員処遇改善」は、個々の病院について「看護職員数×1万2000円+α」=「入院延べ患者数×x点」という形に設定される方向が固まってきていますが、「看護職員数」や「入院延べ患者数」は時間とともに変化します。とりわけ、現下の新型コロナウイルス感染症が蔓延する中では▼「看護職員の増員」に力を入れる病院がい多い▼一方で疲弊した看護職員が「退職」するケースも少なくない▼コロナ感染症蔓延時には予定入院・予定手術の延期や、病棟・病床の一部閉鎖により入院患者数が減少する—などの要素で、大きく変動します。
上述の「必要額が非常に高い病院」についても、コロナ感染症の影響で「患者数が極端に減少した」ことが背景にあるのではないかと推測されています。
この点、例えば「一定時点の看護職員数・患者数をもとに今年10月(2022年10月)から算定をはじめ、その後、長期間(1年間や1年半など)、同じ点数を算定しつづける」ことになれば、「患者数が少なくなった病院では、診療報酬での対応に不足が生じる」「患者数が増えてきた病院では、診療報酬での対応が過剰になる」などの大きな過不足が生じてしまいます。
このため、眞鍋医療課長は「一定期間の看護師数・患者数実績を踏まえて、算定する診療報酬の比較的高頻度で届け出し直す」というルールを設ける考えを提示。中医協では多くの委員が次のようなルールが適切ではないか(過不足を短期間で調整するとともに、病院側の事務負担も小さく抑えられる)との見解を示しています。
▽3か月毎に「直近3か月の実績」を用いて届け出変更の必要性をチェックする(下図の②)
▽3か月毎に「直近6か月の実績」を用いて届け出変更の必要性をチェックする(下図の③)
さらに、入院基本料等における看護配置や重症度、医療・看護必要度と同様に「変動があったとしても、3か月を越えない期間で1割以内の飯地的な変動であれば、変更の届け出は不要」とするルールを設定する方向についても、診療側の城守委員、支払側の松本委員の間で一致しました。「一定の変動がある」ことを診療報酬算定ルールの中にあらかじめ織り込んで置き、病院側の負担増を回避するものです。

実績期間と頻度イメージ(中医協総会2 220727)
こうした「一定以上の変動があった場合に届け出しなおす」ルールを設けていれば、上述した「コロナ感染症などで患者数が一時的に少なっているために、必要額が非常に高くなっている病院」に対しても適切に対応できます(コロナ感染症が収束し、患者数が戻ってきた場合には、低い点数に届け出し直すこととなる)。
診療報酬が確実に「看護職員等給与の継続的な改善」につながるルールを設定
他方(4)の算定ルールについては、眞鍋医療課長から、例えば次のような「素案」が示されました。先に制度設計が完了している「介護職員の処遇改善」(介護職員等ベースアップ等支援加算、関連記事はこちら)や、9月までの補助金での対応を踏まえたもので、中医協委員は「概ね賛同する」考えを示しています。
▽確実に看護職員等の給与改善につながるよう、「賃金改善計画書」および「賃金改善実績報告書」の提出を求める

計画書案(中医協総会3 220727)

実績報告書案(中医協総会4 220727)
▽一時的な処遇改善にとどまらないよう、報酬額の3分の2は「基本給または毎月支払われる手当ての引上げ」により処遇改善を行うこととする
▽看護職員以外にも、病院の裁量でメディカルスタッフ(視能訓練士、言語聴覚士、義肢装具士、歯科衛生士、歯科技工士、診療放射線技師、臨床検査技師、臨床工学技士、管理栄養士、栄養士、精神保健福祉士、社会福祉士、介護福祉士、保育士、救急救命士、あん摩マッサージ指圧師、はり師、きゆう師、柔道整復師、公認心理師、その他医療サービスを患者に直接提供している職種)に配分することを認める
この点、支払側の佐保昌一委員(日本労働組合総連合会総合政策推進局長)は「病院薬剤師の処遇改善にも支弁可能とすべき」との見解を改めて示しています(関連記事はこちらとこちとこち)。
なお、施設によっては、「対象職員の給与等をいったん引き下げ、その分も財源にして給与アップを行う」ことで「一定以上の給与改善が行われた」と見せかけるところが出てきます。こうした見せかけは好ましくなく、介護職員処遇改善では「事業の継続を図るための特別事情がある場合に限って認められる」(処遇改善が必要であるが、経営が非常に厳しく、上述ような好ましくないテクニックを使ってスタッフの確保を図らなければならないケース)こととしており、看護職員処遇改善でも同様のルールを設けることになりそうです。
また診療側の島弘志委員(日本病院会副会長)は「補助金については『要件を満たすが申請しない』病院も少なからずある。診療報酬での対応についても、届け出を希望する病院のみの対応とすることを確認してほしい」旨を指摘しました。例えば、「病院内の職種間賃金バランスが崩れてしまう」「法人内において、病院間で同職種の賃金水準にアンバランスが出てしまう」ことなどを危惧し、補助金や診療報酬での対応を「行いたくても、行えない」(仮にバランス確保などを図ろうとすれば、病院の持ち出しでせざるを得ず、経営が厳しくなってしまう)病院が少なからず存在します。こうした病院への配慮を島委員は求めているものと考えられます。
なお、7月27日の中医協では、入院外来医療分科会における今後の「2024年度の次期診療報酬改定に向けた調査・分析・技術的検討」事項について了承しています(関連記事はこちら)。
【関連記事】
2024年度の診療報酬・介護報酬同時改定に向け、早くも入院・外来の調査分析項目の大枠を決定—入院外来医療分科会(2)
看護職員の処遇改善、「病院の必要額>報酬額」となるケースに、どこまで・どのように対応すべきか―入院外来医療分科会(1)
看護職員の処遇改善、外来で対応せず「入院の診療報酬上乗せ」のみのほうが患者に分かりやすいのではないか—中医協(1)
「初再診料への上乗せ」と「入院料への上乗せ」組み合わせ、看護職員処遇改善に対応してはどうか―入院外来医療分科会
「看護職員の処遇改善」に向けた診療報酬、負担増となる患者への合理的かつ納得ゆく説明も極めて重要—中医協(1)
「看護職員の処遇改善」への診療報酬対応、無理筋であると病院団体から不満噴出―日病協・小山議長、山本副議長
病院ごとに「看護配置と患者数」などの関係を見て、看護職員処遇改善の診療報酬対応検討―入院外来医療分科会
看護職員等の処遇改善、病院の必要額と診療報酬との間に生じる過不足をどう考えていくかが最大論点—中医協総会
「看護職員の処遇改善」に向けた診療報酬対応、「消費税対応の二の舞」となることを懸念―日病協
感染対策、ICU等の早期離床・リハ加算、MFICUの成育連携支援加算、湿布薬上限など明確化―疑義解釈6【2022年度診療報酬改定】
感染対策向上加算等の研修や訓練・カンファレンス実績、届け出時点では不要―疑義解釈4【2022年度診療報酬改定】
10月からの看護職員処遇改善、「看護師数×1万2000円」財源を診療報酬でどう配分すべきか―入院外来医療分科会
外来腫瘍化学療法診療料とがん患者指導料「ハ」、同一患者に併算定できない―疑義解釈3【2022年度診療報酬改定】
一般病棟・ICUの看護必要度、2022年度診療報酬改定踏まえて詳細を明示―疑義解釈1【2022年度診療報酬改定】(3)
地域ごとに「面で感染症に対応できる体制」構築のための【感染対策向上加算】―疑義解釈1【2022年度診療報酬改定】(2)
急性期充実体制加算の緊急手術・看護必要度II・敷地内薬局NG等の考え方整理―疑義解釈1【2022年度診療報酬改定】(1)
2022年度GHC診療報酬改定セミナー!急性期医療の定義に切り込んだ「医療提供体制改革」を進める改定内容!
井内医療課長・鈴木前医務技監がGHC改定セミナーに登壇!2022年度改定で何を目指すのか!
看護職員処遇改善のための診療報酬設定論議スタート、まず技術的課題等を分科会で整理―中医協総会
2022年度のDPC機能評価係数IIトップ、大学病院群で和歌山医大病院、特定群で帯広厚生病院、標準群で飯山赤十字病院
生殖補助医療、従前の支援事業で6回終了したとしても、要件満たせば保険診療で改めて6回チャレンジ可
「クリニック・中小病院」と「紹介受診重点医療機関」との双方向情報連携を【連携強化診療情報提供料】で評価
新設された【看護補助体制充実加算】、病棟の看護師長、病棟看護師、看護補助者のそれぞれで所定研修受講など要件化
療養病棟で「中心静脈栄養離脱に向けた摂食・嚥下機能回復」実施促すための飴と鞭
一部疾患でDPC病棟への入棟経路ごとの分類を設定、DPC全般でさらに「在院日数短縮」が重要テーマに―厚労省
複数の減算ルールに該当する地域包括ケア病棟、「減算を複数適用した低い点数」算定に―厚労省
スーパーICU評価する【重症患者対応体制強化加算】を新設、ECMOの処置料・管理料を設定―厚労省
急性期充実体制加算の施設基準、全身麻酔手術2000件以上、救急受け入れ2000件以上、時間外加算1取得など―厚労省
【2022年度診療報酬改定答申17】救急医療管理加算の点数引き上げと対象状態拡大、あわせて「不適切事例」への対処も
【2022年度診療報酬改定答申16】安全性・有効性を確認した不妊治療技術を保険適用、生殖補助医療では年齢・回数制限
【2022年度診療報酬改定答申15】小入管の加算新設など、小児、新生児等への医療提供充実を診療報酬でサポート
【2022年度診療報酬改定答申14】オンライン初診料は251点に、オンラインの医学管理・在総管の点数を整理
【2022年度診療報酬改定答申13】後発品使用促進、人工腎臓の適正化、リフィル処方箋など組み合わせ医療費の膨張抑止
【2022年度診療報酬改定答申12】外来化学療法の評価、がん患者の遺伝子パネル検査・結果説明などの評価を大幅充実
【2022年度診療報酬改定答申11】訪問看護でも『量の拡大』と「質の向上」目指す、専門性の高い看護師への期待高まる
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す
【2022年度診療報酬改定答申9】療養病棟、障害者施設・緩和ケア病棟、有床診のそれぞれに「適切な機能発揮」促す
【2022年度診療報酬改定答申8】地域全体の感染防止対策強化を目指し、感染防止対策加算を改組し、外来で新加算創設
【2022年度診療報酬改定答申7】かかりつけ医機能の明確化に向け、機能強化加算の施設基準・算定要件を厳格化
【2022年度診療報酬改定答申6】紹介受診重点病院を加算で評価、外来→在宅の円滑移行を新たな診療報酬でサポート
【2022年度診療報酬改定答申5】地域医療体制確保加算、医師事務作業補助体制加算、夜間看護配置に関する加算を軒並みアップ
【2022年度診療報酬改定答申4】質の高いリハ提供できない回復期リハに退場宣告、特定機能病院での良質なリハに注目
【2022年度診療報酬改定答申3】大規模病院の地域包括ケア病棟にも在宅患者受入れ促すため、飴(加算)と鞭(減算)
【2022年度診療報酬改定答申2】手厚い医療体制敷くICUに新加算、3日以内750点、4-7日500点、8―14日300点ON
【2022年度診療報酬改定答申1】充実した急性期一般1を評価する新加算、7日以内460点、8-11日250点、12―14日180点に設定





