医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
2019.3.26.(火)
厚生労働省の「医療従事者の需給に関する検討会」(以下、検討会)と、下部組織の「医師需給分科会」(以下、分科会)が3月22日に、医師偏在対策を柱とする「第4次中間とりまとめ」を了承しました(関連記事はこちらとこちらとこちらとこちらとこちら)。
この中間とりまとめをもとに、厚労省は3月中(2018年度中)に「医師確保計画」作成などに関する指針を都道府県に提示(関係省令の公布や通知発出等を行う)。都道府県は来年度(2019年度)に「医師確保計画」を作成し、2020年度から実施することになります。

3月22日に開催された、「第7回 医療従事者の需給に関する検討会」と「第30回 医師需給分科会」との合同開催
目次
医師少数の地域では「医師多数の地域からの医師確保」が可能
地域の医師偏在が大きな課題として指摘される中で、分科会では改正医療法・医師法に基づく「医師偏在対策」を昨秋(2018年秋)から精力的に議論してきました。対策の内容は、これまでメディ・ウォッチで詳しくお伝えしてきましたが、改めてポイントを眺めてみましょう。
都道府県の作成する「医師確保計画」には、(1)医師確保の方針(2)目標医師数(3)具体的な医師確保に関する施策―を盛り込むことになります。
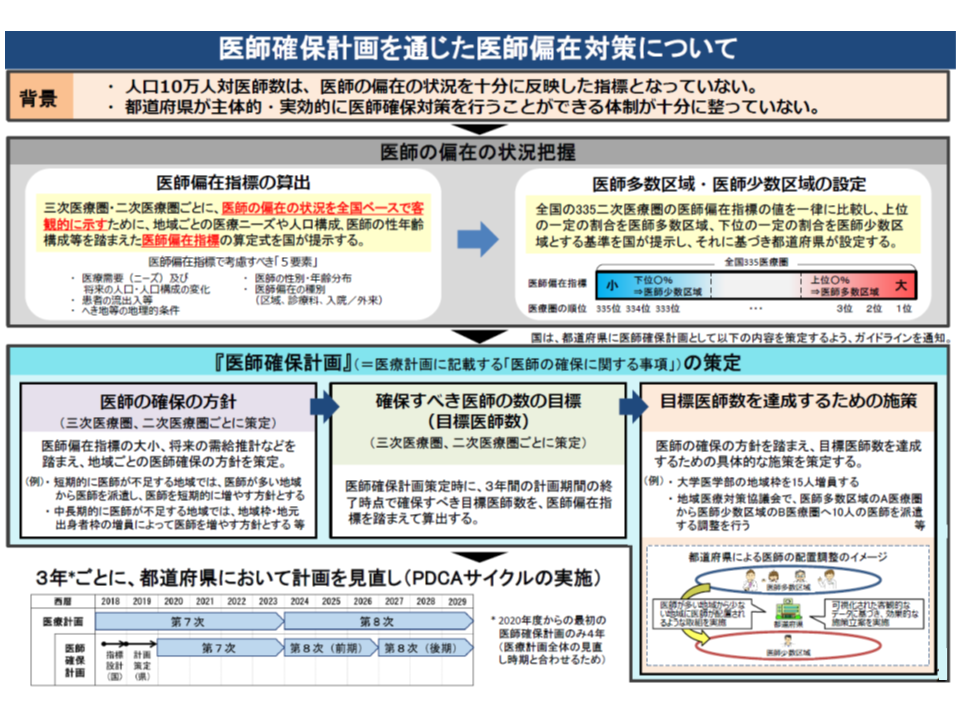
まず(1)の医師確保方針については、▼「医師多数」の都道府県・2次医療圏▼「医師少数」の都道府県・2次医療圏▼医師多数でも少数でもない都道府県・2次医療圏―でそれぞれ立て方が異なり、次のように整理することができます。
【都道府県(3次医療圏)】
▽医師少数:医師多数の都道府県からの医師確保を方針に定めることが可能
▽医師多数:他の都道府県からの医師確保を方針に定めることはできない
▽それ以外:管内に「医師少数」の2次医療圏がある場合に、医師多数の都道府県からの医師確保を方針に定めることが可能
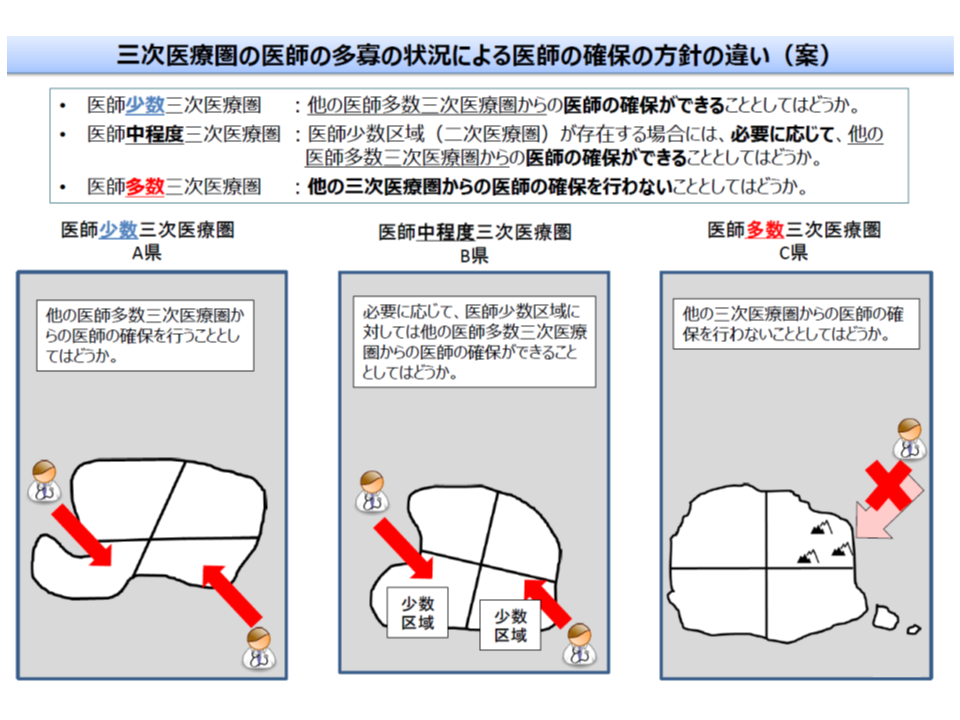
医師多数区域では、偏在の助長を防ぐために、「他地域からの医師派遣など」を医師確保計画に盛り込むことはできない(好ましくない)(その1、3次医療圏)
【2次医療圏】
▽医師少数:医師多数の2次医療圏(医師多数区域)からの医師確保が可能
▽医師多数:他の2次医療圏からの医師確保は行わない
▽それ以外:必要に応じて医師多数区域からの医師確保を行える
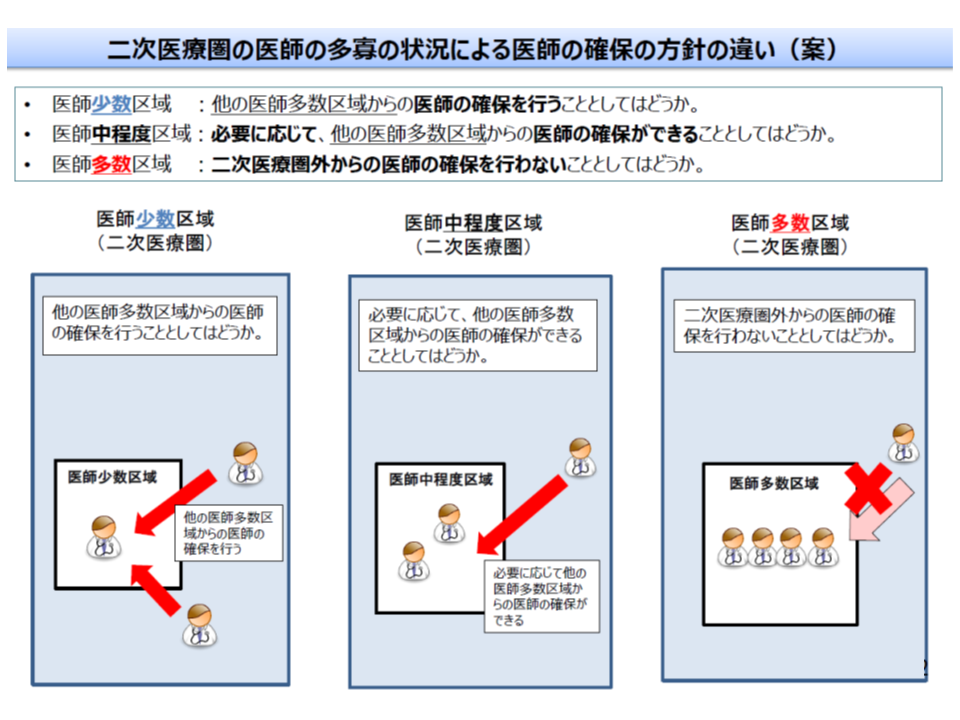
医師多数区域では、偏在の助長を防ぐために、「他地域からの医師派遣など」を医師確保計画に盛り込むことはできない(好ましくない)(その1、2次医療圏)
これらを組み合わせて、例えば「医師少数県にある医師少数2次医療圏(医師少数区域)」では、他県(医師多数県)から医師確保を行い、「医師多数県にある医師少数区域」では、同県(医師多数県)の医師多数区域から医師確保を行う、などの方針を立てることになります。
「医師多数」「医師少数」は、人口10万対医師数に地域の性・年齢別人口(年齢や性別によって受療率は大きく異なる)や性・年齢別数(医師の年齢や性別によって医療提供量が大きく異なる)などを加味した、新たな「医師偏在指標」に基づいて、上位3分の1を「医師多数」、下位3分の1を「医師少数」と定めています。
どの地域が医師少数なのか、多数なのかについては、すでに「候補」が厚労省から示されており、今後、各都道府県で「患者の流出入」の調整を行い、2019年度早期に最終決定がなされます。
【医師少数の都道府県】(候補)
▼岩手県▼新潟県▼青森県▼福島県▼埼玉県▼茨城県▼秋田県▼山形県▼静岡県▼長野県▼千葉県▼岐阜県▼群馬県▼三重県▼山口県▼宮崎県―の16県
【医師少数の2次医療圏】(候補)
▼秋田県北秋田▼北海道宗谷▼北海道日高▼山梨県峡南▼鹿児島県曽於▼岩手県宮古▼茨城県鹿行▼茨城県筑西・下妻▼愛知県東三河北部▼静岡県賀茂▼鹿児島県熊毛▼北海道南檜山▼福島県相双▼北海道根室▼熊本県阿蘇▼石川県能登北部▼岡山県高梁・新見▼島根県雲南▼秋田県湯沢・雄勝▼千葉県山武⾧生夷隅▼茨城県常陸太田・ひたちなか―など112医療圏
産科・小児科では全国的に医師が不足、医師少数でない地域でも医師確保が可能
なお、産科・小児科については、全国的に医師が不足しているため、「多数」という概念を設けず、相対的に医師が不足している区域(やはり下位3分の1、「相対的医師少数」)を定め、▼医療圏の見直し▼医療圏を超えた連携―による対応をまず進め、その上で医師確保対策(医師派遣調整や産科医・小児科医の養成数増加要請など)を進めます。また、相対的医師少数でない地域においても、将来を見越した「医師確保」策を進めることも可能です。
●産科における医師偏在指標(暫定)
●小児科における医師偏在指標(暫定)
3年後に「医師少数」から抜け出せるような医師確保目標を設定し、これを繰り返す
次に(2)の目標医師数設定は、主に「医師少数」の都道府県・2次医療圏で重要となります。
具体的には2036年までに偏在対策が解消されることを最終目標とし、まず「3年後に、現在の下位3分の1ラインをクリアできる」ように目標医師数を設定します。医師確保計画は3年を1期としており(2020年度からの当初計画のみ4年計画なので4年後)、当該計画の終了時点で「下位3分の1を抜け出す」ような目標を立てるイメージです(もちろん、各地域で医師確保を進めるので必ず3分の1から抜け出せるというわけではない)。
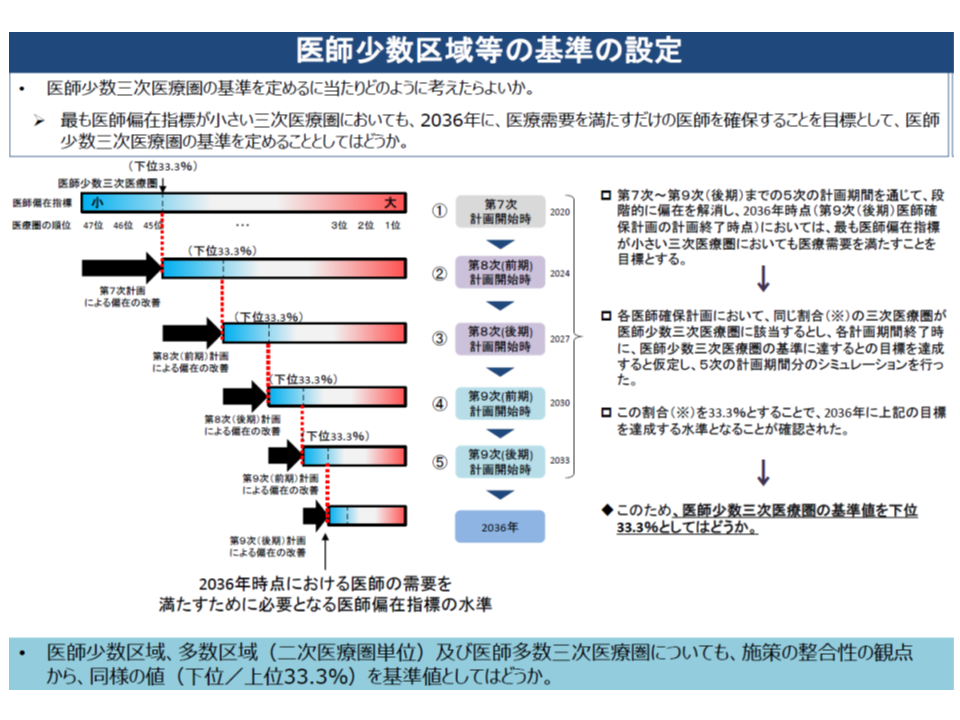
例えば2次医療圏の下位3分の1ラインは「医師偏在指標147.0」となっており、医師少数区域では「147.0」を確保できるように目標医師数を設定します。最下位の秋田県北秋田医療圏(医師偏在指標69.6)では、その差が「77.4」なので、2020-23年度の4年間で約78人分の医師を確保するという目標を立てるというイメージです。
現在、医師が少数の地域では、医師派遣等の「短期的施策」で医師を確保
こうした目標を達成するための施策を(3)に盛り込むことになります。
ところで医師確保策は、大きく医師派遣調整などの「短期的施策」と地域枠設置要請などの「長期的施策」に分けられます。
現時点で医師少数の場合には「短期的施策」のみで対応し(医師の育成には10年近くかかり即効性がないため)、将来(2036年)時点で医師少数の場合には「短期的施策」と「長期的施策」の両方で対応することになります。
短期的施策は、例えば医師多数の都道府県に対し、「医師の派遣」を行ってもらえるよう要請することなどが考えられます。厚労省では、どの地域に派遣を要請すればよいのかが分かるように「医師のキャリアなどを可視化した全国データベース」を構築する考えです。
また、「医師少数区域等での勤務」(6か月以上が要件だが、1年以上の勤務が望ましい。またベテラン医師では断続勤務も可能)を厚生労働大臣が認定し、この認定資格を「医師派遣機能などを有する地域医療支援病院の管理者(主に院長)要件とする」仕組みも設けられています。2020年4月以降に初期臨床研修を受ける医師が対象となります。
さらに、医師少数の都道府県では、医師派遣を要請するとともに、「医師が勤務したくなる」ような支援(「若手医師が医師少数区域等で勤務する環境整備」のためのプログラム整備など)を積極的に行うことも求められます。
将来も医師少数の地域では、医学の地域枠等設定養成などの長期的施策も実施
長期的施策では、「都道府県知事から大学医学部へ地域枠や地元枠の設置を要請する」ことが中心になり、その概要は次のように整理できます。
【将来、「医師少数」となる都道府県】
○うち、「医師が少数の2次医療圏」がある都道府県
→都道府県知事が大学医学部に対して、▼地域枠(恒久定員:上記青色部分)の設置・増員▼地元者枠の設置・増員▼地域枠(臨時定員:下記赤色部分、詳細は今後議論))の設置・増員―を要請できる
○うち、「医師が少数の2次医療圏」のない都道府県
→該当なし
【将来、「医師多数」となる都道府県】
○うち、「医師が少数の2次医療圏」がある都道府県
→都道府県知事が大学医学部に対して、▼地域枠の設置・増員(恒久定員:下記青色部分)のみ要請できる(後述するように「地元枠」設置は不可)
○うち、「医師が少数の2次医療圏」のない都道府県
→地域枠等の設置・増員要請はできない
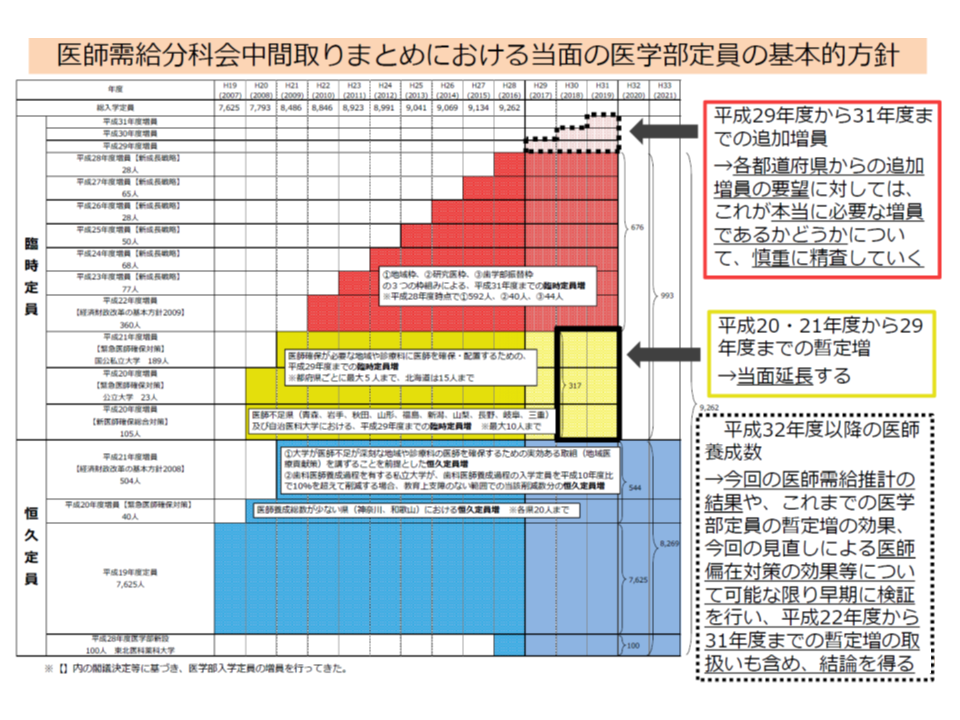
当面の医学部入学定員
地域枠と地元枠とは次のように性質が異なります。
▼地域枠:専ら「地域の特定の2次医療圏の医療機関に勤務する」ことを条件に奨学金等を貸与する
→都道府県の中で「医師少数の2次医療圏」における医師確保(2次医療圏間の医師偏在を是正する)機能を持つ
▼地元枠:地元出身者を対象とした入学枠で、奨学金等の貸与はない(地元出身者は奨学金等がなくとも、地元の医療機関に定着する)
→各都道府県で医師を確保する(都道府県間の医師偏在を是正する)機能を持つ
このため、地域枠は「医師少数の2次医療圏(医師少数区域)」がある場合に、地元枠は「医師少数の都道府県」において設置要請が可能となります。
外来医療の見える化を行い、外来医師多数地域での新規開業には条件を付す
ところで、分科会等では、従前より「医師偏在が大きな問題となっているのは、病院の入院医療である。これは自由開業制が医師偏在を助長していると考えられる」との指摘がありました。このため一部には「自由開業制を一定程度制限すべき」との強い指摘もありましたが、まずは「診療所の設置状況等の可視化から始める」ことで落ち着いています。
具体的には、▼外来医師(クリニック)の状況を見える化する▼外来医師が多数な地域での新規開業には、「在宅医療」「初期救急(夜間・休日の診療)」「公衆衛生(学校医、産業医、予防接種等)」の機能を求める▼地域において外来医療のあり方を議論する―仕組みが創設されます。
●外来医師偏在指標(精査中)
もっとも、こうした仕組みによっても「自由開業が医師偏在を後押ししている」と考えられる場合には、さらなる措置(自由開業制の一部制限など)が検討されることになるでしょう。
「地域医療体制の在り方をまず決め、それに沿った医師偏在対策をすべき」との指摘も
こうした第4次中間とりまとめ内容について、3月22日の検討会・分科会では、主に検討会の構成員から異論が複数出ました。
相澤孝夫構成員(日本病院会会長)は、「人口当たり医師数でみると、我が国はさほど医師が不足しているわけではない。しかしベッド当たり医師数になると、我が国は極端な医師不足となる。これはベッドが過剰であることを意味しており、医師偏在対策の前に、あるべき医療提供体制の姿を議論する必要がある」「2次医療圏単位の議論を全国一律の指標で行えば、大きな誤りが出るのではないか。2次医療圏単位の議論は都道府県に委ねてはどうか」と指摘。
また山崎學構成員(日本精神科病院協会会長)も、「我が国には医師が絶対的に多数な地域はないのではないか。さもなくば医師紹介業などは成り立つはずがない。医師派遣もうまく進まないのではないか。外来についての話し合いなどを行っても、新規の開業医がそれを遵守するわけがない」と厳しく指摘しています。
こうした指摘に対し、厚労省は「医師偏在対策は、地域医療構想の実現、医師の働き方改革と連環し、一体となって進めるものである」旨を説明。
また分科会のメンバーである今村聡構成員(日本医師会副会長)や小川彰構成員(岩手医科大学理事長)は、「これまで人口10万対医師数のみで議論してきた医師偏在対策について、限られた情報の中で画期的な精緻化を行っており、スタートラインに立つことができた。さらに、医師確保計画は進捗状況を見て3年に一度見直していく」「都道府県が計画を定め医師確保を進める上で、一定の目安が必要となる」旨を説き、相澤構成員や山崎構成員に理解を求めました。
検討会では最終的に、第4次中間取りまとめを了承しており、厚労省は3月中(2018年度内)に中間取りまとめ内容に沿った「医師確保計画」作成に関する指針などを各都道府県に示します。その後、計画作成(2019年度)・計画実行(2020年度から)段階に入りますが、その時点で的確な計画実行等が進むよう、厚労省は相澤構成員や山崎構成員らの指摘を踏まえたチェック等を行うことになるでしょう。さらに、2023年度の第1期計画終了時点の状況を見て、相澤構成員や山崎構成員の懸念が現実化しているような場合には、より大きな見直し(例えば自由開業制の一部制限など)が検討される可能性もあります。
【関連記事】
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
「混乱招く」と医療需要の計算方法は全国一律に、地域医療構想ガイドラインの検討大詰め
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
医療機関の自主的取り組みと協議を通じて地域医療構想を実現-厚労省検討会
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
地域医療支援病院、「在宅医療支援」「医師派遣」等の機能をどう要件化すべきか―特定機能病院・地域医療支援病院あり方検討会
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
医師偏在対策、働き方改革、医療広告規制に都道府県も協力を―厚労省・武田医政局長
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
医学部教育における「臨床実習」が年々充実、3000時間近い医学部も―医学部長病院長会議
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)





