患者の訴え・患部観察により「頸部手術後の気道閉塞」徴候把握し、迅速な対応を―医療安全調査機構の提言(16)
2022.3.30.(水)
2015年10月から昨年(2021年)4月までに報告された「頸部手術を契機として気道狭窄が生じ、窒息→死亡に至った」事例は10例ある。気道狭窄の徴候を「術後の呼吸観察」や「患者の訴え」や「患部観察」によりいち早く把握し、外科的気道確保などの迅速な対応を図ることが極めて重要である―。
日本で唯一の医療事故調査・支援センター(以下、センター)である日本医療安全調査機構は3月28日に16回目の「医療事故の再発防止に向けた提言」として『頸部手術に起因した気道閉塞に係る死亡事例の分析』を作成・公表しました(機構のサイトはこちら)。
頸部手術後は「気道狭窄が生じやすい」ことをまず十分に認識し、共有する必要あり
2015年10月から【医療事故調査制度】がスタートしています。
すべての医療機関等(病院、診療所、助産所)において、「管理者(院長など)が予期しなかった、医療に起因する(疑いを含む)死亡・死産」のすべてをセンターに報告することを義務付けるものです。事故の原因・背景を詳しく調査・分析して「再発防止策」を構築。それを医療現場に広く共有することで医療安全の確保・向上を狙う仕組みで、事故事例を集積・分析する中で「具体的な再発防止策などを構築」していくことがセンターに課せられた重要な役割の1つとなっています。
センターは、今般、「頸部手術に起因した気道閉塞に係る死亡事例の分析」に係る死亡事例を分析し、16回目の医療事故再発防止策として提言を行いました。
◆過去の提言に関する記事
(1)中心静脈穿刺合併症に係る死亡の分析―第1報―
(2)急性肺血栓塞栓症に係る死亡の分析
(3)注射剤によるアナフィラキシーに係る死亡事例の分析
(4)気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例の分析
(5)腹腔鏡下胆嚢摘出術に係る死亡事例の分析
(6)栄養剤投与目的に行われた胃管挿入に係る死亡事例の分析
(7)一般・療養病棟における非侵襲的陽圧換気(NPPV)及び気管切開下陽圧換気(TPPV)に係る死亡事例の分析
(8)救急医療における画像診断に係る死亡事例の分析
(9)入院中に発生した転倒・転落による頭部外傷に係る死亡事例の分析(関連記事はこちら)
(10)大腸内視鏡検査等の前処置に係る死亡事例の分析
(11)肝生検に係る死亡事例の分析
(12)胸腔穿刺に係る死亡事例の分析
(13)胃瘻造設・カテーテル交換に係る死亡事例の分析
(14)カテーテルアブレーションに係る 死亡事例の分析
(15)薬剤誤投与に係る死亡事例の分析
頸部には胸腔や腹腔のような「腔」がなく(隙間なく密に組織が存在)、術後出血により血腫が形成されると内頸静脈のような大血管でも容易に閉塞し、▼静脈還流障害→▼喉頭浮腫→▼窒息→▼死亡―へと至ることがあります。また、頸椎前方固定術では術中に長時間喉頭および気管が翻転・圧迫されるため、術後出血を認めない場合でも喉頭浮腫をきたし、同様に▼窒息→▼死亡―へと至ることがあります。
甲状腺手術・頭頸部外科手術では術後出血の割合は1―2と報告されており、「毎週1-2県の頭頸部手術を施行する病院」(大学病院や大病院)では「年間1―2人の後出血症例が生じる」計算になります。多くは早期発見・適切処理が行われ大事には至りませんが、2015年10月の制度発足から昨年(2021年)4月までに頸部手術に関連する死亡事故事例が16例、うち「頸部手術を契機として気道狭窄により窒息に至った」と推定される事例が10例報告されており、今般、後者10例の分析が行われたものです。
機構では10例について原因等を詳しく分析し、再発防止に向けて次の7項目の提言を行いました。
(1) 頸椎前方固定術、甲状腺切除術、頸部リンパ節郭清術などの頸部術後では、静脈還流障害に伴う喉頭粘膜浮腫により窒息に至る危険性があることを認識する。特に「後出血」が起こると窒息のリスクが高まる【気道閉塞の危険性認識】
(2)喉頭粘膜浮腫により気道狭窄が進行しても急変直前までSpO2は低下しないことから「呼吸回数の増加」と「頸部聴診で喘鳴や狭窄音の有無」を併せて観察する【術後の呼吸の観察】
(3)頸部術後は「頸部腫脹」の有無とともに、気道狭窄の徴候として「息苦しさ」、「痰のからみ」、「飲み込みにくさ」、「創部痛の増強」などの訴えや、「頻繁な体位変換」や「不穏状態ともとられる体動」などを観察する【術後の症状と頸部の観察】
(4)医師は、頸部術後の気道狭窄の徴候について「観察項目」と「報告基準」を明確に指示する。医療機関は頸部術後を担う医療チームが気道狭窄の徴候に迅速に対応できる体制を作る【【術後の報告基準の明示と対応】
(5)頸部術後に頸部腫脹や頸部周囲径の増大を認め、血腫による気道狭窄を疑う場合には、「即、開創し血腫除去術を実施」する。呼吸状態が改善しない場合に備え、同時に外科的気道確保の準備も進める【開創の判断と対応】
(6)頸部術後に気道狭窄が進行している場合には気管挿管が困難であることが多く、その場合は「ためらわず外科的気道確保を実施」する【緊急外科的気道確保の実施】
(7)頸部手術を行う医療機関は、緊急外科的気道確保が可能な体制を整備する【緊急外科的気道確保の体制の整備】
まず(1)では、上述のとおり「頸部術後の気道閉塞に至るリスク」について医療関係者が十分に認識し、かつその旨を患者・家族にも共有しておくことの重要性を説いています。
あわせて、死亡事例10例のうち9例では「手術終了時に抜管」し、病棟に戻されています。機構では、甲状腺全摘術、両側頸部リンパ節郭清術、椎体切除が広範囲にわたる手術、長時間手術など「術後に喉頭浮腫が生じるリスクが高い」場合は、抜管の時期をよく検討し、▼可能であれば集中治療管理を念頭に置く▼困難な場合でも後述する経過観察・報告を行い厳重に管理する―ことを推奨しています。
また(2)では、「頸部術後に気道狭窄が生じても、1回換気量の減少を補うために呼吸回数が増加し、結果『SpO2の低下』は気道狭窄がかなり進行するまで生じない」ことを説明。死亡10例中、8例では「急変直前までSpO2が96以上維持されていた」ことも分かっています。
機構では、昨今は時間と手間がかかるために行われなくなってきている「呼吸回数の測定」の実施、頸部聴診による「喘鳴や狭窄音の有無の確認」によって、「気道狭窄に伴う呼吸回数の増加」が生じていないかを十分に観察することを強く推奨しています。
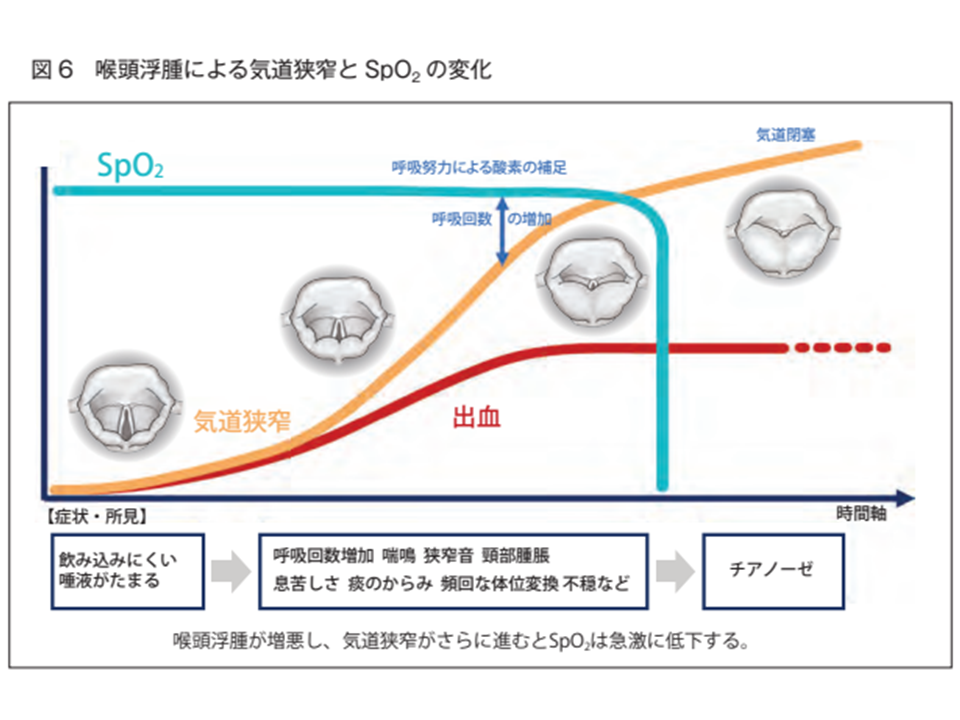
気道狭窄が生じてからSpO2低下までにタイムラグが生じるケースが少なくない(医療事故再発防止策(16)2 220328)
一方、(3)では▼患者の訴え(「痰のからみや増加」、「唾液が飲み込みにくい」、「喉が痛い」、「体位を変えたい」、「息苦しい」など)▼頸部の変化(「頸部腫脹や硬結」、「皮下出血」の有無、「ドレーン排液量」、「排液の性状」の変化など)―を十分に把握し、「気道狭窄」を見逃さないことの重要性を強調しています。
なお、「痰のからみ」や「喀痰困難」に対しては「吸引」が一般的に実施されますが、死亡10例のうち4例では「吸引をきっかけに意識消失やSpO2の急激な低下」が起こっています。気道狭窄の徴候が認められ、喉頭浮腫が生じていると考えられる場合には「吸引刺激によって喉頭痙攣が誘発され、急激に喉頭浮腫が悪化して気道閉塞に至る」場合があることを念頭に置く必要があり、ここからの上記の「患者の訴え」「頸部の変化」を見逃さないことが重要であると再確認できます。
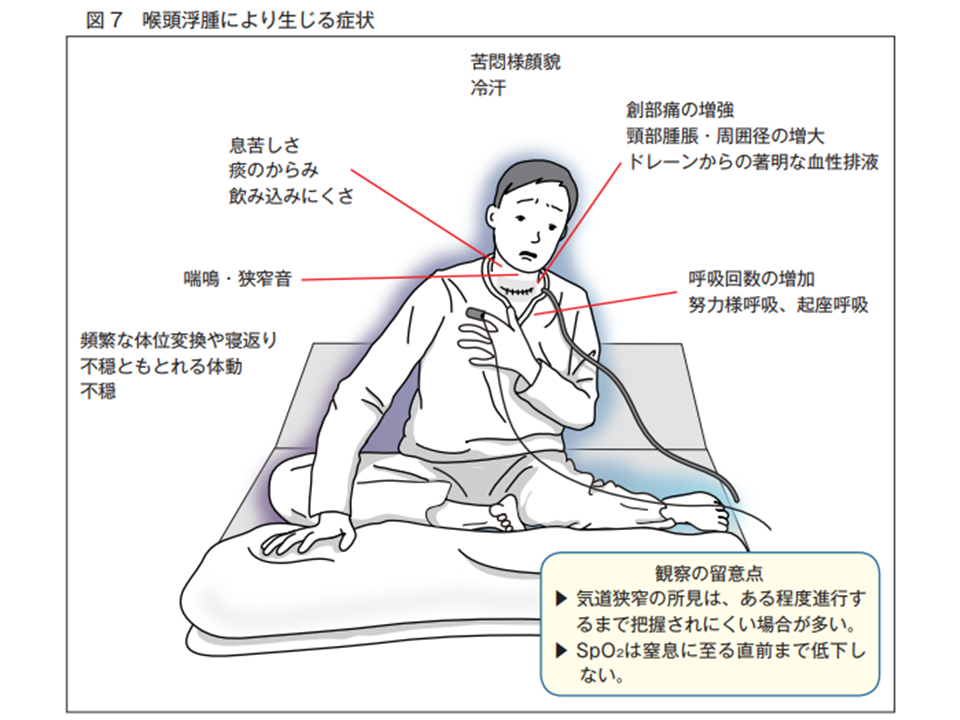
気道狭窄に伴って患者に生じる症状の代表例(医療事故再発防止策(16)3 220328)

気道狭窄の主な徴候をチェックリストで確認することが重要(医療事故再発防止策(16)4 220328)
また(4)は、迅速な対応を可能とするために「気道狭窄の徴候に関する観察項目・報告基準」を医師が明確かつ具体的に指示しておくことを求めるものです。
なお、死亡事例の中には「患者が息苦しさを訴えている」などの報告を看護チームが行ったにもかかわらず、医師が迅速な対応を怠ったケースもあります。医療機関全体で「迅速に対応する体制敷く」ことが非常に重要です。
さらに(5)(6)では、気道狭窄が疑われる場合には「速やかな開創対応」などを求めています。
死亡10例中の9例では「最初に気管挿管」→「その後に開創」が行われています。しかし、気道狭窄が進めば気管挿管が困難になることも多く(30分、40分と時間がたってから「開創」に進んだケースもある)、機構では「気道閉塞が生じていると判断した場合は、可及的速やかに外科的気道確保を実施する必要性もある」「気管挿管に固執することなく、ためらわずに外科的気道確保を実施すべき場面もある」ことを指摘しています。
あわせて(7)では、こうした場面を想定し「頸部手術を行う医療機関では、緊急外科的気道確保が可能な体制を整備しておく」ことを強く求めています。例えば、▼頸部術後患者に関わる医療チームで緊急外科的気道確保の学習および必要物品や手順の整備を行い、チームトレーニングに努め、医師、看護師間のコミュニケーションを促進する▼気道狭窄リスクのある患者の存在を当直の医師、当直時間帯の管理師長、術後管理を担う看護師などに事前に情報共有しておく―ことなどが重要です。
このほか機構では、学会や企業等に対し、▼頸部手術に関する医療安全情報の周知・啓発▼頸部術後の呼吸状態を観察する方法の周知▼頸部術後の観察項目と報告基準▼外科的気道確保の手技の習得と教育機会の提供▼外科的気道確保トレーニング用シミュレーターの開発―などを要請しています。
【関連記事】
人口100万人あたり医療事故報告件数は三重・京都が最多、投薬・注射に起因する死亡事故急増―日本医療安全調査機構
人口100万人あたり医療事故報告件数、4年連続で宮崎県がトップ―日本医療安全調査機構
医療事故調査制度発足から丸5年、大規模病院ほど「病床当たり事故件数」多い―日本医療安全調査機構
人口100万人あたり医療事故報告件数、2017・18・19と宮崎県がトップ、地域差の分析待たれる―日本医療安全調査機構
医療事故調査制度スタートから丸4年、累計1500件の医療事故が報告される―日本医療安全調査機構
医療事故調査、事故全体の7割超で院内調査が完了しているが、調査期間は長期化傾向―日本医療安全調査機構
2022年2月までに2286件の医療事故報告、コロナオミクロン株拡大の影響で報告件数など激減―日本医療安全調査機構
2022年1月までに2271件の医療事故報告あり86.4%で院内調査完了、再発防止への取り組み加速―日本医療安全調査機構
死亡医療事故の2割弱は薬剤誤投与に起因、処方から投与まで各場面で正しい薬剤かチェックを―医療安全調査機構の提言(15)
2021年12月までに2248件の医療事故が報告され86.2%で院内調査完了、再発防止への取り組み進む―日本医療安全調査機構
2021年11月までに2223件の医療事故あり85.9%で院内調査が完了、再発防止に向けた動き加速―日本医療安全調査機構
2021年10月までに2201件の医療事故、一般国民にも医療事故調査制度浸透の可能性あり―日本医療安全調査機構
2021年9月までに2174件の医療事故・84.8%で院内調査済、コロナ第5波の影響で報告・調査件数が大幅減―日本医療安全調査機構
2021年8月までに2156件の医療事故・84.8%で院内調査完了、コロナ第5波の影響は小さいか―日本医療安全調査機構
2021年7月までに2126件の医療事故が報告され、うち84.9%で院内調査が完了―日本医療安全調査機構
カテーテルアブレーション治療、心タンポナーデなど重篤リスクにも留意した体制整備を―医療安全調査機構の提言(14)
医療事故の報告・相談件数が6月に入り増加、2015年10月からの累計で2092件の医療事故報告―日本医療安全調査機構
コロナ第4波で医療事故の報告件数・相談件数などが4月・5月と大幅減―日本医療安全調査機構
2021年4月、コロナ第4波で医療事故報告件数・相談件数等が再び大幅減―日本医療安全調査機構
2021年3月で医療事故報告が2000件台に乗る、85.1%で院内調査が完了―日本医療安全調査機構
抗血栓療法中・低栄養患者は胃瘻造設リスク高、術後出血や腹膜炎等の合併症に留意を―医療安全調査機構の提言(13)
2021年2月までに医療事故の84.8%で院内調査完了、新型コロナ第3波の落ち着きとともに事故報告・相談なども増加―日本医療安全調査機構
2021年1月までに医療事故の84.8%で院内調査完了、新型コロナ第3波に伴い事故報告・相談など明らかに減少―日本医療安全調査機構
2020年12月までに医療事故の84.3%で院内調査完了、新型コロナ第3波で再び事故報告など減少か―日本医療安全調査機構
2020年11月までに医療事故の83.8%で院内調査が完了、「院内調査」が順調に進んでいるか注視を―日本医療安全調査機構
胸腔穿刺で心臓等損傷する死亡事故、リスクを踏まえた実施、数時間後に致命的状態に陥る可能性踏まえた経過観察を―医療安全調査機構の提言(12)
2020年10月の医療事故報告件数、3月以前の水準に戻る―日本医療安全調査機構
2020年4-9月の医療事故、3月以前に比べて18%減少、新型コロナによる患者減の影響か―日本医療安全調査機構
2020年8月の医療事故は24件、医療現場は平時に戻りつつあるが、さらなる観察が必要―日本医療安全調査機構
2020年7月の医療事故は30件、報告件数等は増加傾向にあり、医療現場は平時に戻りつつある―日本医療安全調査機構
2020年6月の医療事故は26件、4・5月に比べ報告件数は増加し、医療現場は平時に戻りつつある―日本医療安全調査機構
2020年5月の医療事故は15件、新型コロナで入院患者減・手術減等が生じている影響か―日本医療安全調査機構
2020年4月の医療事故は19件、内科で3件、整形外科・循環器・産婦人科で各2件など―日本医療安全調査機構
2020年3月の医療事故は31件、消化器科で7件、内科・脳神経外科で各4件など―日本医療安全調査機構
2020年2月の医療事故は37件、消化器科で7件、内科・循環器内科で各5件など―日本医療安全調査機構
2020年1月の医療事故は35件、外科と内科で各7件など―日本医療安全調査機構
2019年12月に医療事故が35件、整形外科と消化器科で各5件など―日本医療安全調査機構
2019年11月に医療事故が37件、外科で8件、内科・整形外科で6件など―日本医療安全調査機構
2019年10月に医療事故が35件報告され、累計1535件に―日本医療安全調査機構
2019年8月末までに1472件の医療事故が生じ77%で院内調査完了、医療機関の調査スピードアップ―日本医療安全調査機構
2019年7月末までに1452件の医療事故、うち75.9%の事例では院内調査完了―日本医療安全調査機構
2019年6月末までに1420件の医療事故、院内調査スピードがさらに加速し75.4%で調査完了―日本医療安全調査機構
2019年5月末までに1380件の医療事故、院内調査スピードが加速し74.9%で調査終了―日本医療安全調査機構
2019年4月末までに1342件の医療事故、院内調査スピードは再び増し74.8%で調査完了―日本医療安全調査機構
2019年3月末までに1308件の医療事故、制度が国民に浸透する中で「正しい理解」に期待―日本医療安全調査機構
2019年2月末までに1284件の医療事故、院内調査完了は73.9%で変わらず―日本医療安全調査機構
2019年1月末までに1260件の医療事故、73.9%で院内調査完了―日本医療安全調査機構
医療事故の原因究明に向けた院内調査、「外部の第三者」の参画も重要テーマ―医療安全調査機構
2018年末までに1234件の医療事故、73.6%で院内調査が完了―日本医療安全調査機構
2018年11月までに1200件の医療事故、72.8%で院内調査が完了―日本医療安全調査機構
2018年10月までに1169件の医療事故、国民の制度理解が依然「最重要課題」―日本医療安全調査機構
2018年9月までに1129件の医療事故、国民の制度理解は依然進まず―日本医療安全調査機構
2018年8月までに1102件の医療事故報告、国民の制度理解が今後の課題―日本医療安全調査機構
2018年7月までに1061件の医療事故報告、うち71.2%で院内調査が完了―日本医療安全調査機構
医療事故調査、制度発足から1000件を超える報告、7割超で院内調査完了―日本医療安全調査機構
2018年5月までに997件の医療事故、うち69.9%で院内調査完了―日本医療安全調査機構
2018年4月までに965件の医療事故、うち68.5%で院内調査完了―日本医療安全調査機構
2018年3月までに945件の医療事故が報告され、67%で院内調査完了―日本医療安全調査機構
2018年2月までに912件の医療事故報告、3分の2で院内調査が完了―日本医療安全調査機構
2018年1月までに888件の医療事故が報告され、65%超で院内調査が完了―日本医療安全調査機構
2017年末までに857件の医療事故が報告され、63.8%で院内調査が完了―日本医療安全調査機構
2017年9月までに751件の医療事故が報告、院内調査は63.4%で完了―日本医療安全調査機構
2017年8月までに716件の医療事故報告、院内調査のスピードは頭打ちか―日本医療安全調査機構
2017年7月までに674件の医療事故が報告され、63.5%で院内調査完了―日本医療安全調査機構
2017年6月までに652件の医療事故が報告され、6割超で院内調査が完了―日本医療安全調査機構
2017年5月までに624件の医療事故が報告され、6割超で院内調査完了―日本医療安全調査機構
2017年4月までに601件の医療事故が報告、約6割で院内調査が完了―日本医療安全調査機構
2017年2月までに546件の医療事故が報告、過半数では院内調査が完了済―日本医療安全調査機構
2017年1月までに517件の医療事故が報告、半数で院内調査が完了―日本医療安全調査機構
2016年12月までに487件の医療事故が報告され、46%超で院内調査が完了―日本医療安全調査機構
2016年11月に報告された医療事故は30件、全体の45%で院内調査が完了―日本医療安全調査機構
2016年10月に報告された医療事故は35件、制度開始からの累計で423件―日本医療安全調査機構
2016年8月に報告された医療事故は39件、制度開始からの累計で356件―日本医療安全調査機構
2016年7月に報告された医療事故は32件、制度開始からの累計で317件―日本医療安全調査機構
2016年6月に報告された医療事故は34件、制度開始からの累計では285件―日本医療安全調査機構
制度開始から半年で医療事故188件、4分の1で院内調査完了―日本医療安全調査機構
医療事故に該当するかどうかの判断基準統一に向け、都道府県と中央に協議会を設置―厚労省
医療事故調査制度、早ければ6月にも省令改正など行い、運用を改善―社保審・医療部会
医療事故調査制度の詳細固まる、遺族の希望を踏まえた事故原因の説明を―厚労省
中心静脈穿刺は致死的合併症の生じ得る危険手技との認識を—医療安全調査機構の提言(1)
急性肺血栓塞栓症、臨床症状に注意し早期診断・早期治療で死亡の防止—医療安全調査機構の提言(2)
過去に安全に使用できた薬剤でもアナフィラキシーショックが発症する—医療安全調査機構の提言(3)
気管切開術後早期は気管切開チューブの逸脱・迷入が生じやすく、正しい再挿入は困難—医療安全調査機構の提言(4)
胆嚢摘出術、画像診断・他診療科医師と協議で「腹腔鏡手術の適応か」慎重に判断せよ—医療安全調査機構の提言(5)
胃管挿入時の位置確認、「気泡音の聴取」では不確実—医療安全調査機構の提言(6)
NPPV/TPPVの停止は、自発呼吸患者でも致命的状況に陥ると十分に認識せよ―医療安全調査機構の提言(7)
救急医療での画像診断、「確定診断」でなく「killer diseaseの鑑別診断」を念頭に―医療安全調査機構の提言(8)
転倒・転落により頭蓋内出血等が原因の死亡事例が頻発、多職種連携で防止策などの構築・実施を―医療安全調査機構の提言(9)
「医療事故再発防止に向けた提言」は医療者の裁量制限や新たな義務を課すものではない―医療安全調査機構
大腸内視鏡検査前の「腸管洗浄剤」使用による死亡事例が頻発、リスク認識し、慎重な適応検討を―医療安全調査機構の提言(10)
「肝生検に伴う出血」での死亡事例が頻発、「抗血栓薬内服」などのハイリスク患者では慎重な対応を―医療安全調査機構の提言(11)





