死亡医療事故の2割弱は薬剤誤投与に起因、処方から投与まで各場面で正しい薬剤かチェックを―医療安全調査機構の提言(15)
2022.1.21.(金)
2015年10月から昨年(2020年)9月までの報告された医療事故(死亡・死産事例)のうち17.7%や薬剤の誤投与に起因している。薬剤処方から投与までの各場面で「妥当性チェック」(当該薬剤の処方が医学的・薬学的に妥当か)と「照合型チェック」(処方箋と薬剤が整合しているか)を行うことなどが極めて重要である―。
日本で唯一の医療事故調査・支援センター(以下、センター)である日本医療安全調査機構は1月17日に15回目の「医療事故の再発防止に向けた提言」として『薬剤の誤投与に係る死亡事例の分析』を作成・公表しました(機構のサイトはこちら)。
「薬剤の最新情報」「患者の目」なども活用し、薬剤の誤投与回避を
2015年10月から【医療事故調査制度】が始まっています。
すべての医療機関等(病院、診療所、助産所)では、「管理者(院長など)が予期しなかった、医療に起因する(疑いを含む)死亡・死産」のすべてをセンターに報告しなければなりません。事故の原因・背景を詳しく調査・分析し、「再発防止策」を構築して、それを医療現場に広く共有することで医療安全の確保・向上を狙う仕組みで、事故事例を集積・分析する中で「具体的な再発防止策などを構築」していくことがセンターに課せられた重要な役割の1つとなっています。
センターは、今般、「カテーテルアブレーションに係る 死亡事例の分析」に係る死亡事例を分析し、15回目の医療事故再発防止策として提言を行いました。
◆過去の提言に関する記事
(1)中心静脈穿刺合併症に係る死亡の分析―第1報―
(2)急性肺血栓塞栓症に係る死亡の分析
(3)注射剤によるアナフィラキシーに係る死亡事例の分析
(4)気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例の分析
(5)腹腔鏡下胆嚢摘出術に係る死亡事例の分析
(6)栄養剤投与目的に行われた胃管挿入に係る死亡事例の分析
(7)一般・療養病棟における非侵襲的陽圧換気(NPPV)及び気管切開下陽圧換気(TPPV)に係る死亡事例の分析
(8)救急医療における画像診断に係る死亡事例の分析
(9)入院中に発生した転倒・転落による頭部外傷に係る死亡事例の分析(関連記事はこちら)
(10)大腸内視鏡検査等の前処置に係る死亡事例の分析
(11)肝生検に係る死亡事例の分析
(12)胸腔穿刺に係る死亡事例の分析
(13)胃瘻造設・カテーテル交換に係る死亡事例の分析
(14)カテーテルアブレーションに係る 死亡事例の分析
薬剤の誤投与は医療事故の中でもメジャーなものと言え、センターへ2015年10月から昨年(2020年)9月に報告された死亡事項も273例に上っています(報告事例1529例の17.7%)。
こうした「頻繁に生じる」事故防止の重要性は述べるまでもなく、機構では原因等を詳しく分析し、再発防止に向けて次の7項目の提言を行いました。
(1)薬剤の処方から投与までの工程で「確認のタイミング」を明確にし、患者への薬剤の医学的・薬学的適切性を判断する「妥当性チェック」と、薬剤名や患者名などを突き合わせる「照合型チェック」を行う【薬剤投与工程における確認】
(2)院内マニュアルでは「繁忙時を前提とした手順を」定め、妥当性チェックと照合型チェックの確認内容が分かるよう具体的な内容を記載する【確認に関するマニュアル】
(3)医療機関は「薬剤情報を容易に調べられる環境」を整え、医療従事者は「不慣れな薬剤を使用する際には、薬剤情報を活用し薬剤を理解」したうえで使用する。【不慣れな薬剤の取り扱い】
(4)患者が薬を服用する際に薬剤の名称・外観・錠数が照合できるよう薬剤情報提供書を渡すなど、患者自身が確認する仕組みを整える【患者の服薬確認への支援】
(5)配置薬は「薬剤師による調剤工程がない薬を使用する」というリスクを踏まえ、 薬剤部門や医療安全管理部門も参加し配置薬を決定する【部署の配置薬と保管】
(6)持参薬について、「薬剤部門が鑑別し、必要時に代替の処方提案を行う体制」と「タイムリーに鑑別・鑑査できない場合に、後日あらためて薬剤師が処方内容と薬歴を確認できる仕組み」を整える【持参薬の鑑別と継続処方における監査】
(7)ハイリスク薬や降圧薬の過量投与は薬物中毒と捉え、投与直後に変化がなくても直ちに患者の監視を開始し、薬物中毒の相談窓口や専門医に相談する【薬剤誤投与後の対応】
(8)インスリンを指示する場合は「単位」で行う。インスリン専用注射器で量り取れない場合は、指示間違いを疑い、指示した医師に確認する【インスリンの指示・確認】
(9)インスリンバイアル製剤からインスリンを量り取る際は「必ずインスリン専用注射器を使用」し、他の注射器は使用しない【インスリン専用注射器の使用】
まず(1)では、下図のように様々な薬剤投与過程で2つのチェック(医学的な処方の妥当性のチェック、投与薬剤が処方内容とマッチしているかの照合型のチェック)を行うよう求めています。院内で「薬剤投与フロー・マニュアル」などとして確立するとともに、それを遵守する風土を構築することが重要でしょう。
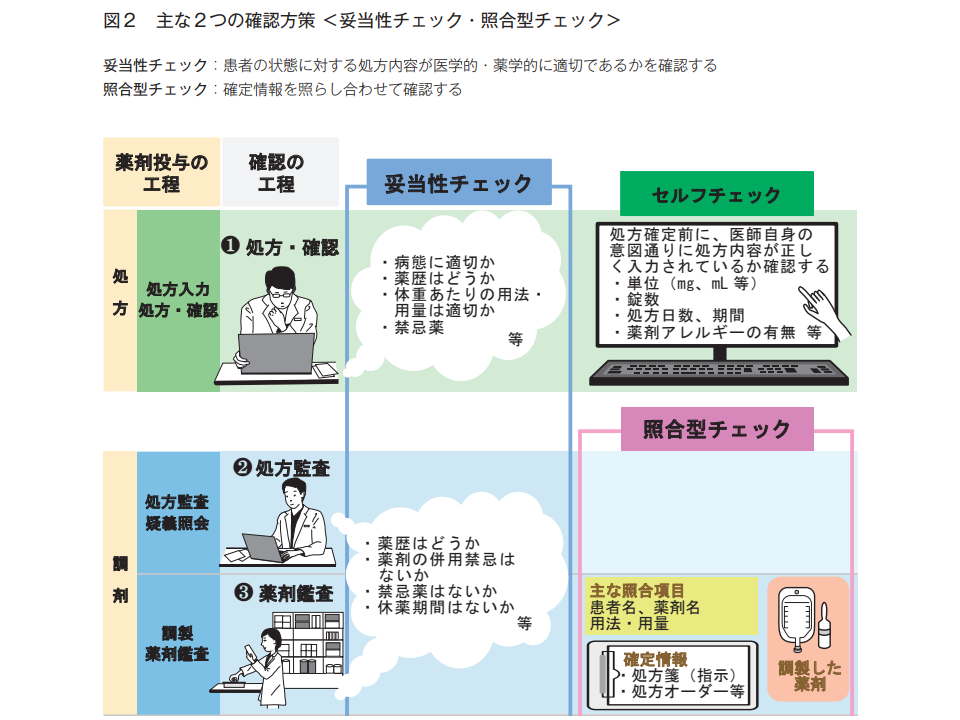
処方から投与の各場面で正しい薬剤か確認する(その1)(医療安全調査機構提言(15)2 220117)
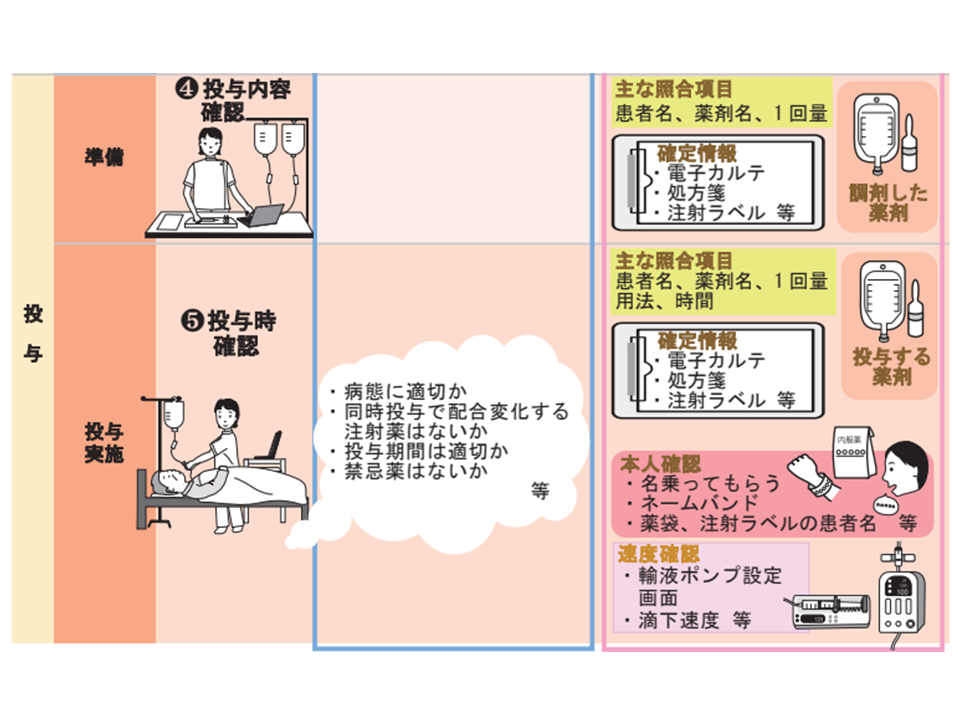
処方から投与の各場面で正しい薬剤か確認する(その2)(医療安全調査機構提言(15)3 220117)
なお、チェックを「複数人」で行えば精度が高まります。しかし「なれ合いになり、実際には複数人のすべてがチェックをおろそかにしてしまう」ケース(A・B名でチェックする際Aさんが「最終チェックをBさんがきちんと行ってくれるだろう」、Bさんが「Aさんがファーストチェックできちんと見ているだろう」と思えば、複数チェックには何の意味もなくなってしまう)、「医療従事者同士で適切なコミュニケーションがとれていない」ケースもあります。複数人チェックにはこうした「落とし穴」がある点にも留意が必要です。
また(2)では、「多忙で院内マニュアルを遵守できない」といった事態を避けることを求めています。センターでは、▼多忙時・繁忙時を想定したマニュアルとする▼院内マニュアルには、妥当性チェックに必要な情報と、照合型チェックに必要な確定情報・照合項目、それらの確認のタイミングを具体的に記載し、「エラー防止のための重要な確認ポイントに注意が向く」ような記述表現とする▼イラストで記載する▼細かくしすぎない(かえってマニュアル使用時に見落としが生じかねない)―という注意点をあげています。
関連して、マニュアル見直し時には、▼Must(絶対実施事項):手順に反すると必ず事故が発生する事項など▼Better(原則守る事項):手順に則るとエラーやトラブルの発生確率を確実に下げられる事項▼Nice(参考にする事項)―の3つを意識すると良いことを紹介しています。
一方、(3)では「事故の一定数は、使用経験がないなど不慣れな薬剤の取り扱いで生じた」点を踏まえた提言です。患者の状態はさまざまで、また医薬品の種類・規格もさまざまです。さらに「新薬の登場」「用法・用量の追加」「最新知見の登場」などにより、医薬品の情報は常に複雑さを増していいます。こうした点に鑑みれば、「医療従事者の知識・経験」に依存した薬物使用の危険性を理解できます。
センターでは▼薬剤部門は「薬剤情報閲覧環境が現場で活用されているか」「必要な情報が円滑に閲覧・確認しやすいものであるか」を評価し改善を行っていく▼自院であるいは他院と連携して「薬剤師が24時間相談受付できる体制」を構築する▼薬剤情報(添付文書や薬剤部門などで編集、整理した情報)の参照や問い合わせ方法を院内マニュアルや電子カルテに掲載する▼医療安全研修や部署単位で「ハイリスク薬の使用に関する講習」を行うなど、医療従事者が学習できる体制を整える―などの取り組みを推奨しています。
また(4)では「患者の目」を活用した安全確保策を提案しています。具体的には、▼誤投与防止のために「最後に確認できるのは患者自身である」ことを説明し、患者も安全な薬物治療を受けるための参加者であると意識づける▼配薬した医療従事者と患者が情報共有できるような仕組みを設ける(薬剤情報提供書等を患者に渡し、照合に利用してもらうなど)―ことなどを提案しています。
もちろん「認知機能に問題がなく、服薬の自己管理ができる患者」が対象となる点は述べるまでもありません。
さらに(5)では「部署の配置薬」について、どのように安全使用・適切使用を担保するかを考えています。
部署の配置薬を使用する場合には「医師が処方→看護師が妥当性チェックを行う」ことになりますが、例えば「間違った用法・用量であることに気がつかず、患者に投与される」といったリスクが高まります。このため、センターでは▼医師は処方監査がないことを念頭におき、確認(セルフチェック)を強化する▼指示を受けた看護師は、妥当性チェックに自信がない場合は指示医以外の医師や薬剤師などの問い合わせる▼配置薬は可能な限り最小限とする▼「患者の体内に投与する薬剤」と「患者の体内に入ってはいけない薬剤」(消毒薬)などとは別に保管する―などの取り組みを行うよう求めています。
他方、(6)は「持参薬」への対応に関する論点です。例えば、▼持参薬の「代替」提案を行う際には、注意喚起などの重要な情報を明確にしたうえで医師へ提案を確実に伝え、それを医師が確認したことがわかるような仕組みを設ける▼薬剤師が、持参薬鑑別時に「院内採用薬に同じ規格があるか」の情報提供を行い、院内採用薬に切り替える際の処方提案を行う体制を構築する▼持参薬を院内採用薬に変更する場合は、配置薬を使用する場合であも「薬剤師が処方を確認する」体制をとる▼「持参薬の継続処方がある」ことを想定し、できるだけ速やかに、あらためて薬剤師が処方された内容と薬歴を確認できる仕組みを整える―ことなどが重要です。
さらに(7)では「薬剤の誤投与が起きてしまった」ことをあらかじめ想定し、▼直ちに患者の監視を開始する▼薬剤部門とも患者の状態 を共有し、対応方法を薬物中毒専門相談窓口や中毒治療専門医師に相談して、迅速に対応する―などの対応体制を院内で構築しておくことの重要性を説いています。
なお、(8)(9)のインスリン製剤使用にあたっては、▼インスリンバイアル製剤は「1mL= 100単位」を意識づける▼インスリン専用注射器の使用を前提とした指示を行う▼インスリンバイアル製剤の危険性(1瓶の危険な量の10mL・1000単位が入っている)▼インスリンの持続点滴の標準化とあらかじめ決められた処方の登録を徹底する▼インスリン専用注射器の使用を徹底する―ことなどを強く求めています。
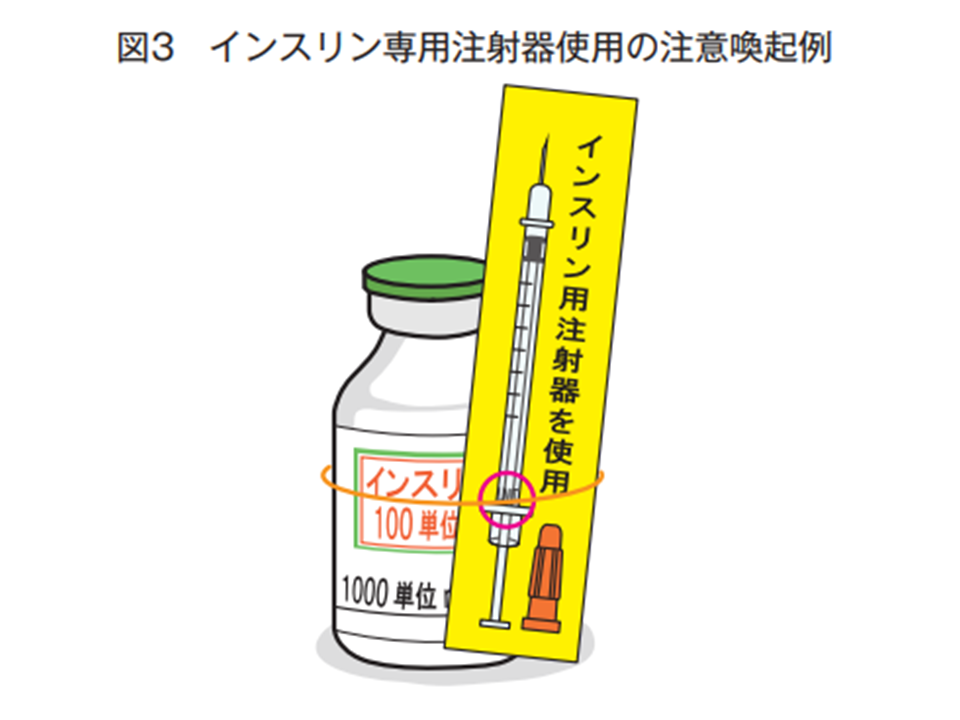
インスリン製剤には専用注射器を使用することを徹底する(医療安全調査機構提言(15)4 220117)
このほか機構では、学会や企業等に対し、▼オーダリングシステムの全国標準化を行う(現在はベンダーごとに異なる仕様となっている)▼取り違え防止を図るためICTを構築・利用する(例えば薬品ラベルに情報端末をかざすと注意事項が音声等で発せられるような仕組みを開発するなど)▼海外で流通している3 mLバイアル製剤(100単位/ mL)のような小容量製剤の導入を認める▼薬剤の使用注意喚起に関するロゴマークの標準化を行う―ことなどを要請しています。
【関連記事】
2021年12月までに2248件の医療事故が報告され86.2%で院内調査完了、再発防止への取り組み進む―日本医療安全調査機構
2021年11月までに2223件の医療事故あり85.9%で院内調査が完了、再発防止に向けた動き加速―日本医療安全調査機構
2021年10月までに2201件の医療事故、一般国民にも医療事故調査制度浸透の可能性あり―日本医療安全調査機構
2021年9月までに2174件の医療事故・84.8%で院内調査済、コロナ第5波の影響で報告・調査件数が大幅減―日本医療安全調査機構
2021年8月までに2156件の医療事故・84.8%で院内調査完了、コロナ第5波の影響は小さいか―日本医療安全調査機構
2021年7月までに2126件の医療事故が報告され、うち84.9%で院内調査が完了―日本医療安全調査機構
カテーテルアブレーション治療、心タンポナーデなど重篤リスクにも留意した体制整備を―医療安全調査機構の提言(14)
医療事故の報告・相談件数が6月に入り増加、2015年10月からの累計で2092件の医療事故報告―日本医療安全調査機構
コロナ第4波で医療事故の報告件数・相談件数などが4月・5月と大幅減―日本医療安全調査機構
2021年4月、コロナ第4波で医療事故報告件数・相談件数等が再び大幅減―日本医療安全調査機構
2021年3月で医療事故報告が2000件台に乗る、85.1%で院内調査が完了―日本医療安全調査機構
人口100万人あたり医療事故報告件数、4年連続で宮崎県がトップ―日本医療安全調査機構
抗血栓療法中・低栄養患者は胃瘻造設リスク高、術後出血や腹膜炎等の合併症に留意を―医療安全調査機構の提言(13)
2021年2月までに医療事故の84.8%で院内調査完了、新型コロナ第3波の落ち着きとともに事故報告・相談なども増加―日本医療安全調査機構
2021年1月までに医療事故の84.8%で院内調査完了、新型コロナ第3波に伴い事故報告・相談など明らかに減少―日本医療安全調査機構
2020年12月までに医療事故の84.3%で院内調査完了、新型コロナ第3波で再び事故報告など減少か―日本医療安全調査機構
2020年11月までに医療事故の83.8%で院内調査が完了、「院内調査」が順調に進んでいるか注視を―日本医療安全調査機構
医療事故調査制度発足から丸5年、大規模病院ほど「病床当たり事故件数」多い―日本医療安全調査機構
胸腔穿刺で心臓等損傷する死亡事故、リスクを踏まえた実施、数時間後に致命的状態に陥る可能性踏まえた経過観察を―医療安全調査機構の提言(12)
2020年10月の医療事故報告件数、3月以前の水準に戻る―日本医療安全調査機構
2020年4-9月の医療事故、3月以前に比べて18%減少、新型コロナによる患者減の影響か―日本医療安全調査機構
2020年8月の医療事故は24件、医療現場は平時に戻りつつあるが、さらなる観察が必要―日本医療安全調査機構
2020年7月の医療事故は30件、報告件数等は増加傾向にあり、医療現場は平時に戻りつつある―日本医療安全調査機構
2020年6月の医療事故は26件、4・5月に比べ報告件数は増加し、医療現場は平時に戻りつつある―日本医療安全調査機構
2020年5月の医療事故は15件、新型コロナで入院患者減・手術減等が生じている影響か―日本医療安全調査機構
2020年4月の医療事故は19件、内科で3件、整形外科・循環器・産婦人科で各2件など―日本医療安全調査機構
2020年3月の医療事故は31件、消化器科で7件、内科・脳神経外科で各4件など―日本医療安全調査機構
2020年2月の医療事故は37件、消化器科で7件、内科・循環器内科で各5件など―日本医療安全調査機構
2020年1月の医療事故は35件、外科と内科で各7件など―日本医療安全調査機構
2019年12月に医療事故が35件、整形外科と消化器科で各5件など―日本医療安全調査機構
2019年11月に医療事故が37件、外科で8件、内科・整形外科で6件など―日本医療安全調査機構
2019年10月に医療事故が35件報告され、累計1535件に―日本医療安全調査機構
医療事故調査制度スタートから丸4年、累計1500件の医療事故が報告される―日本医療安全調査機構
2019年8月末までに1472件の医療事故が生じ77%で院内調査完了、医療機関の調査スピードアップ―日本医療安全調査機構
2019年7月末までに1452件の医療事故、うち75.9%の事例では院内調査完了―日本医療安全調査機構
2019年6月末までに1420件の医療事故、院内調査スピードがさらに加速し75.4%で調査完了―日本医療安全調査機構
2019年5月末までに1380件の医療事故、院内調査スピードが加速し74.9%で調査終了―日本医療安全調査機構
2019年4月末までに1342件の医療事故、院内調査スピードは再び増し74.8%で調査完了―日本医療安全調査機構
2019年3月末までに1308件の医療事故、制度が国民に浸透する中で「正しい理解」に期待―日本医療安全調査機構
医療事故調査、事故全体の7割超で院内調査が完了しているが、調査期間は長期化傾向―日本医療安全調査機構
2019年2月末までに1284件の医療事故、院内調査完了は73.9%で変わらず―日本医療安全調査機構
2019年1月末までに1260件の医療事故、73.9%で院内調査完了―日本医療安全調査機構
医療事故の原因究明に向けた院内調査、「外部の第三者」の参画も重要テーマ―医療安全調査機構
2018年末までに1234件の医療事故、73.6%で院内調査が完了―日本医療安全調査機構
2018年11月までに1200件の医療事故、72.8%で院内調査が完了―日本医療安全調査機構
2018年10月までに1169件の医療事故、国民の制度理解が依然「最重要課題」―日本医療安全調査機構
2018年9月までに1129件の医療事故、国民の制度理解は依然進まず―日本医療安全調査機構
2018年8月までに1102件の医療事故報告、国民の制度理解が今後の課題―日本医療安全調査機構
2018年7月までに1061件の医療事故報告、うち71.2%で院内調査が完了―日本医療安全調査機構
医療事故調査、制度発足から1000件を超える報告、7割超で院内調査完了―日本医療安全調査機構
2018年5月までに997件の医療事故、うち69.9%で院内調査完了―日本医療安全調査機構
2018年4月までに965件の医療事故、うち68.5%で院内調査完了―日本医療安全調査機構
2018年3月までに945件の医療事故が報告され、67%で院内調査完了―日本医療安全調査機構
2018年2月までに912件の医療事故報告、3分の2で院内調査が完了―日本医療安全調査機構
2018年1月までに888件の医療事故が報告され、65%超で院内調査が完了―日本医療安全調査機構
2017年末までに857件の医療事故が報告され、63.8%で院内調査が完了―日本医療安全調査機構
2017年9月までに751件の医療事故が報告、院内調査は63.4%で完了―日本医療安全調査機構
2017年8月までに716件の医療事故報告、院内調査のスピードは頭打ちか―日本医療安全調査機構
2017年7月までに674件の医療事故が報告され、63.5%で院内調査完了―日本医療安全調査機構
2017年6月までに652件の医療事故が報告され、6割超で院内調査が完了―日本医療安全調査機構
2017年5月までに624件の医療事故が報告され、6割超で院内調査完了―日本医療安全調査機構
2017年4月までに601件の医療事故が報告、約6割で院内調査が完了―日本医療安全調査機構
2017年2月までに546件の医療事故が報告、過半数では院内調査が完了済―日本医療安全調査機構
2017年1月までに517件の医療事故が報告、半数で院内調査が完了―日本医療安全調査機構
2016年12月までに487件の医療事故が報告され、46%超で院内調査が完了―日本医療安全調査機構
2016年11月に報告された医療事故は30件、全体の45%で院内調査が完了―日本医療安全調査機構
2016年10月に報告された医療事故は35件、制度開始からの累計で423件―日本医療安全調査機構
2016年8月に報告された医療事故は39件、制度開始からの累計で356件―日本医療安全調査機構
2016年7月に報告された医療事故は32件、制度開始からの累計で317件―日本医療安全調査機構
2016年6月に報告された医療事故は34件、制度開始からの累計では285件―日本医療安全調査機構
制度開始から半年で医療事故188件、4分の1で院内調査完了―日本医療安全調査機構
医療事故に該当するかどうかの判断基準統一に向け、都道府県と中央に協議会を設置―厚労省
医療事故調査制度、早ければ6月にも省令改正など行い、運用を改善―社保審・医療部会
医療事故調査制度の詳細固まる、遺族の希望を踏まえた事故原因の説明を―厚労省
中心静脈穿刺は致死的合併症の生じ得る危険手技との認識を—医療安全調査機構の提言(1)
急性肺血栓塞栓症、臨床症状に注意し早期診断・早期治療で死亡の防止—医療安全調査機構の提言(2)
過去に安全に使用できた薬剤でもアナフィラキシーショックが発症する—医療安全調査機構の提言(3)
気管切開術後早期は気管切開チューブの逸脱・迷入が生じやすく、正しい再挿入は困難—医療安全調査機構の提言(4)
胆嚢摘出術、画像診断・他診療科医師と協議で「腹腔鏡手術の適応か」慎重に判断せよ—医療安全調査機構の提言(5)
胃管挿入時の位置確認、「気泡音の聴取」では不確実—医療安全調査機構の提言(6)
NPPV/TPPVの停止は、自発呼吸患者でも致命的状況に陥ると十分に認識せよ―医療安全調査機構の提言(7)
救急医療での画像診断、「確定診断」でなく「killer diseaseの鑑別診断」を念頭に―医療安全調査機構の提言(8)
転倒・転落により頭蓋内出血等が原因の死亡事例が頻発、多職種連携で防止策などの構築・実施を―医療安全調査機構の提言(9)
「医療事故再発防止に向けた提言」は医療者の裁量制限や新たな義務を課すものではない―医療安全調査機構
大腸内視鏡検査前の「腸管洗浄剤」使用による死亡事例が頻発、リスク認識し、慎重な適応検討を―医療安全調査機構の提言(10)
「肝生検に伴う出血」での死亡事例が頻発、「抗血栓薬内服」などのハイリスク患者では慎重な対応を―医療安全調査機構の提言(11)





