医学部臨時定員が削減されても地域枠医師育成できるよう「恒久定員の中の地域枠等設定」を推進―地域医療構想・医師確保計画WG
2022.8.12.(金)
将来の医師需給バランスを考慮すれば「医学部の定員(臨時定員増)の削減」をしていかなければならないが、医師の地域偏在が依然として存在する。このため医学部の「恒久定員」の中に「地域枠」などを積極的に設置していく必要がある—。
医師の地域偏在解消のために「地域枠」を設け、地元に定着する医師を育成していくことが極めて重要であるが、時間もかかるため、より即効性のある「寄附講座の活用」(寄附講座を設置し、そこに他県から医師に来てもらう)などをより積極的に検討していくべきである—。
8月10日に開催された「地域医療構想及び医師確保計画に関するワーキンググループ」(「第8次医療計画等に関する検討会」の下部組織、以下、地域医療構想・医師確保計画WG)で、こうした議論が行われました。

8月10日に開催された「第6回 地域医療構想及び医師確保計画に関するワーキンググループ」
目次
将来の「医学部臨時定員増の削減」見据え、「恒久定員の中に地域枠等の設置」推進を
地域医療構想・医師確保計画WGでは、▼地域医療構想の実現に向けた方策の検討▼2024年度から新たなステージに入る「医師確保計画」見直に向けた検討—が進められています。
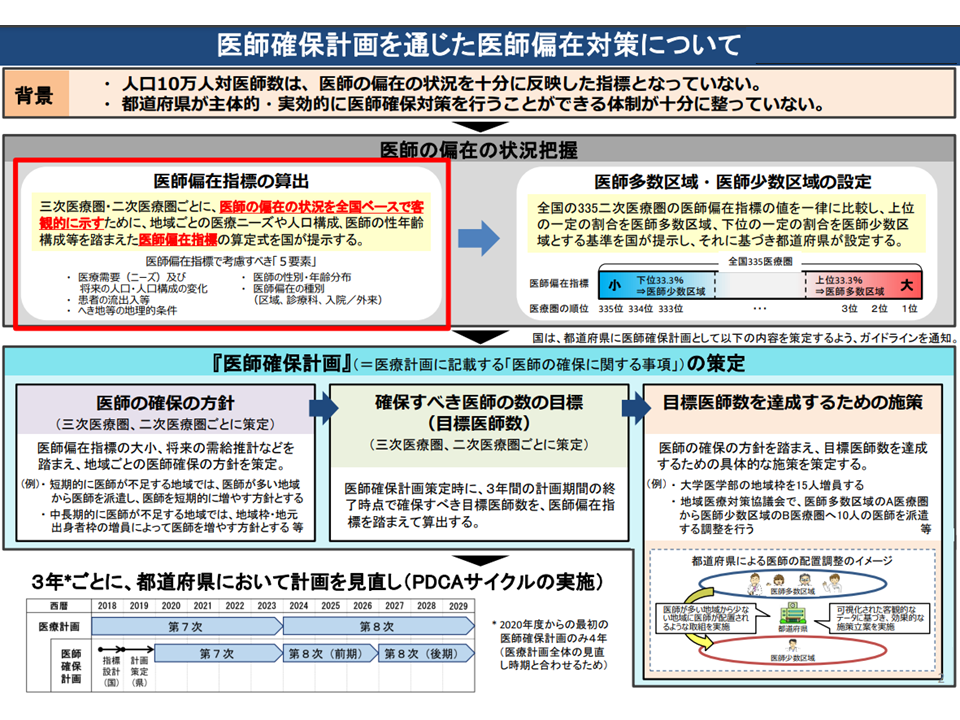
後者は、従前からの大きな課題である「医師の地域偏在・診療科偏在の解消」に向け、都道府県で「3年を1クールとする医師確保計画を立て、実効性のある医師確保策に取り組む」ことを目指すものです(関連記事はこちらとこちら)。大きく、次のような流れで医師確保を進めていきます。
(1)地域の医師確保状況を精緻な指標(医師偏在指標)を用いて相対化(言わば順位付け)し、2次医療圏を▼医師多数区域(医師偏在指標に照らし上位3分の1)▼中間の区域▼医師少数区域(同下位3分の1)—に3区分する
↓
(2)地域の区分に応じた「医師確保計画」(例えば下記のイメージ)を作成する
【医師確保に関する方針】
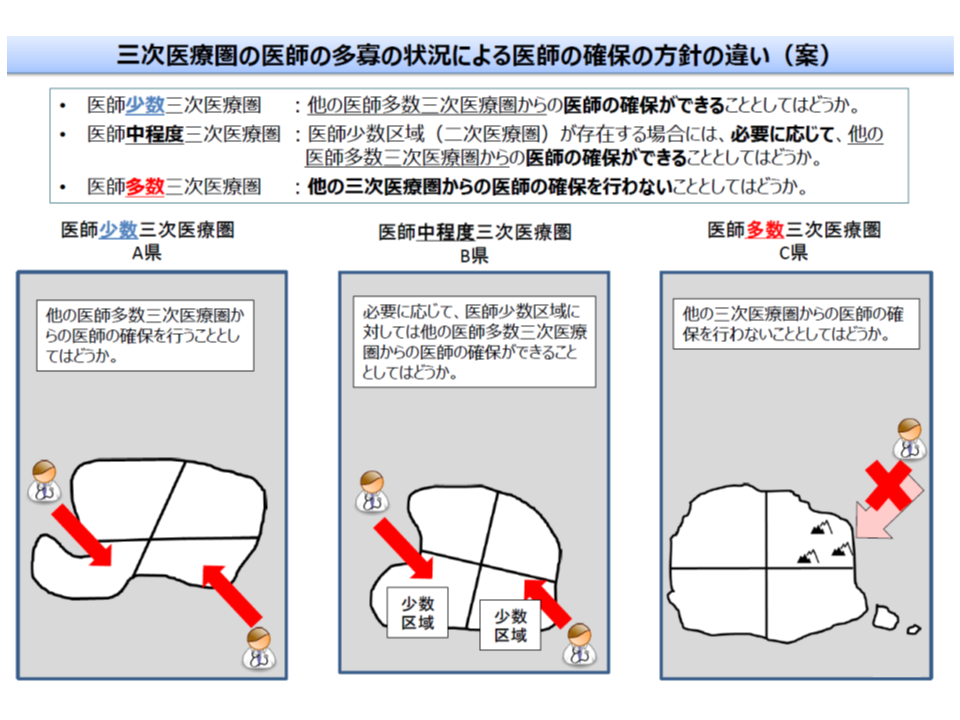
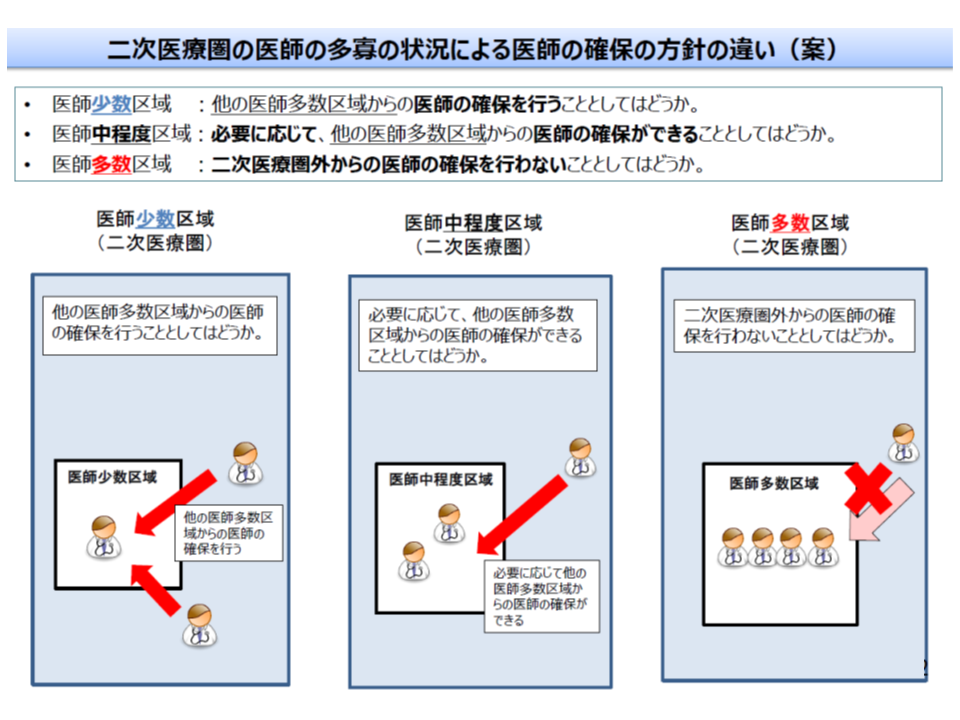
▼医師多数区域:圏域外からの医師確保は行わず、逆に医師少数区域に医師を派遣する
▼中間の区域:圏域内に「医師少数の地域」がある場合など、必要に応じて他の2次医療圏からの医師派遣等を受ける
▼医師少数区域:医師多数の区域(他の2次医療圏)から医師派遣等を受ける
【目標医師数】
▼2次・3次医療圏ごとに「計画満了時点」(つまり3年後)に確保すべき医師数を算出する
【具体的な施策】
▼「地域枠を●名確保する」「医師派遣を●名受けるよう調整する」などの施策を明示する
医師確保計画に基づく医師偏在対策の大枠(地域医療構想・医師確保計画WG3 220511)
医師多数区域では、偏在の助長を防ぐために、「他地域からの医師派遣など」を医師確保計画に盛り込むことはできない(好ましくない)(その1、3次医療圏)
医師多数区域では、偏在の助長を防ぐために、「他地域からの医師派遣など」を医師確保計画に盛り込むことはできない(好ましくない)(その1、2次医療圏)
この計画を第1期(2020-23年度)→第2期(2024-26年度)→第3期(2027-29年度)・・・と進め、段階的に、しかし強力に「医師多数区域」から「医師少数区域」への医師移動を促すなどし、「地域偏在を2036年度に解消する」ことを目指しています。
2024年度から医師確保計画の第2期がスタートするため、地域医療構想・医師確保計画WGにおいて「夏まで第1ラウンドで大きな見直し方向を探る」「秋以降の第2ラウンドで具体的な見直し内容を固める」ことになります。(関連記事は前回会合(5月11日)では上記(1)の偏在指標について議論しました(関連記事はこちら(医師少数区域などの考え方、目標医師数など)とこちら(地域枠医師のサポートなど)とこちら(偏在指標など))。
8月10日の会合では(A)医師の確保の方針・地域枠(B)産科・小児科における医師確保計画(C)医師確保計画の効果の測定・評価—などを議題としました。
まず(A)では「地元への定着率が高い」ことがこれまでのデータで明らかになっている「地域枠」について、次のような取り組みを進めてはどうかとの論点が厚生労働省から示されました。
(a)「恒久定員枠内での地域枠・地元枠設置」が進むような取り組みを進めてはどうか
(b)地域枠の設置・地域枠医師の育成にあたり、大学と都道府県との効果的な連携を促してはどうか
(c)「他の都道府県の大学に地域枠を設置する」際に、地域枠学生が卒後地域に定着するための効果的な取り組みを進めてはどうか(卒前から、地域枠学生に対するキャリア形成支援を行う等の取り組みなど)
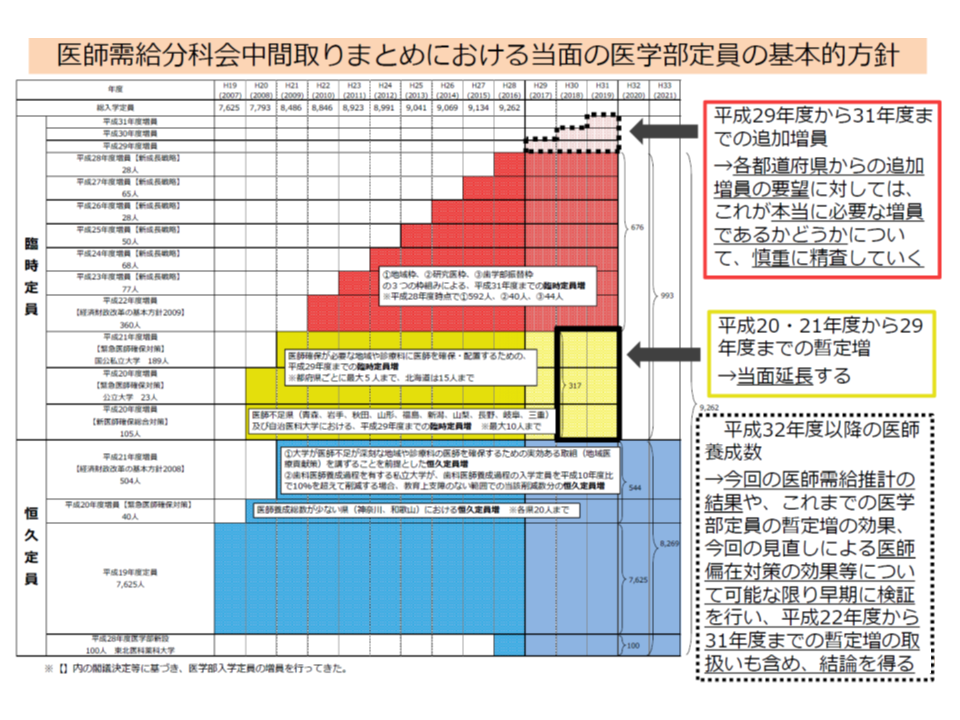
医学部の入学定員は、▼恒久定員(下図の青色の部分)▼臨時定員(医師確保が必要な地域・診療科のための「暫定増」(下図の黄色の部分)・地域枠などを設定するための「追加増」(下図の赤色の部分))—に分けられます。
当面の医学部入学定員
臨時定員は「すべて地域枠とする」ことが求められていますが、「医師の受給推計によれば、近く、医師過剰になることが分かっていることから、将来的に臨時定員は削減していく」方向が確認されています(関連記事はこちら)。しかし、医師数が増えても「地域によっては医師が全く足らない」状況が続いている(医師の偏在)ことから、事態を改善するために「恒久定員の中に地域枠を設置する」ことが重要となります。
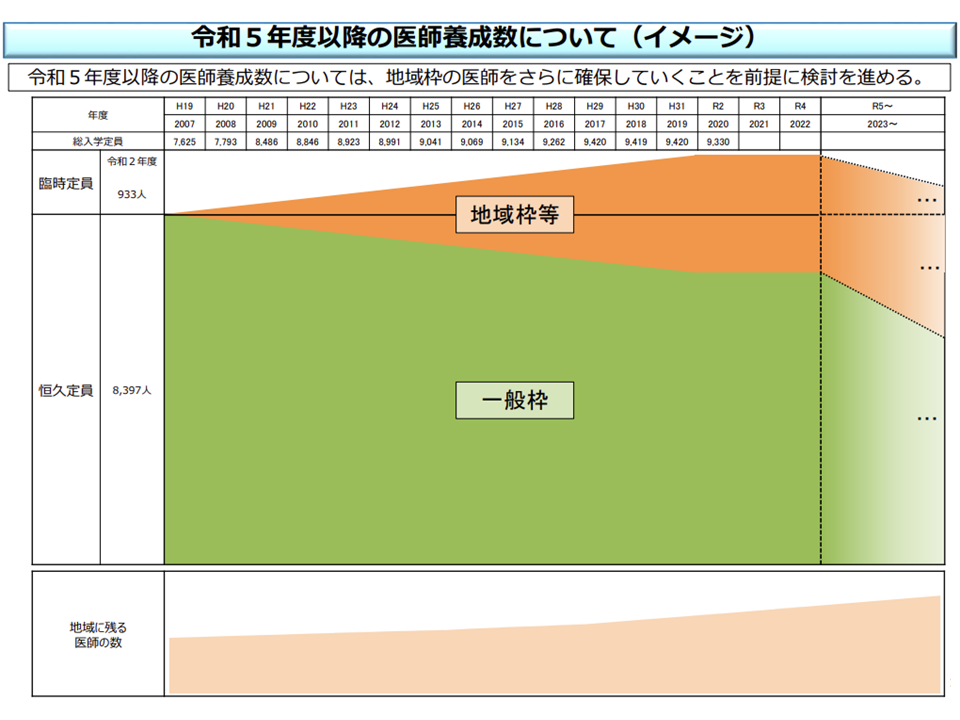
2023年度以降、地域枠(濃いオレンジ色)を増員しながら、医学部定員全体を減少させていく(医師需給分科会1 201118)
しかし、恒久定員の中の地域枠(一定期間の地域内医療機関への従事要件を課し、奨学金を貸与するもの)・地元枠(従事要件などは不問、地元出身者のみとする)設置は必ずしも進んでいません。将来の医学部定員を見通せば、「今から恒久定員の中に地域枠等を設置しておく」ことが重要です。その際には、大学と都道府県とがひざを突き合わせ「地域にどの程度の医師が必要なのか、地域枠等をどの程度設置する必要があるのか、地域枠医師をどう支えていくのか(キャリア形成に不安を持つ医師も少なくないため、キャリア形成プログラムによる支援が重要)」などを話し合うことが必要です。
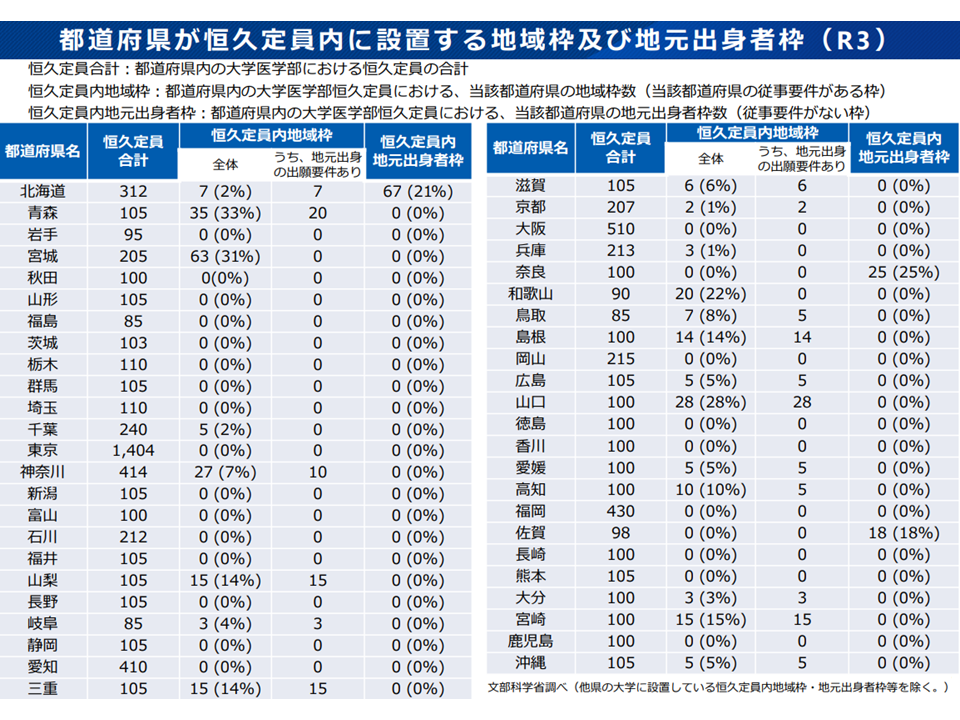
恒久定員内の地域枠等設置状況(1)(地域医療構想・医師確保WG1 220810)
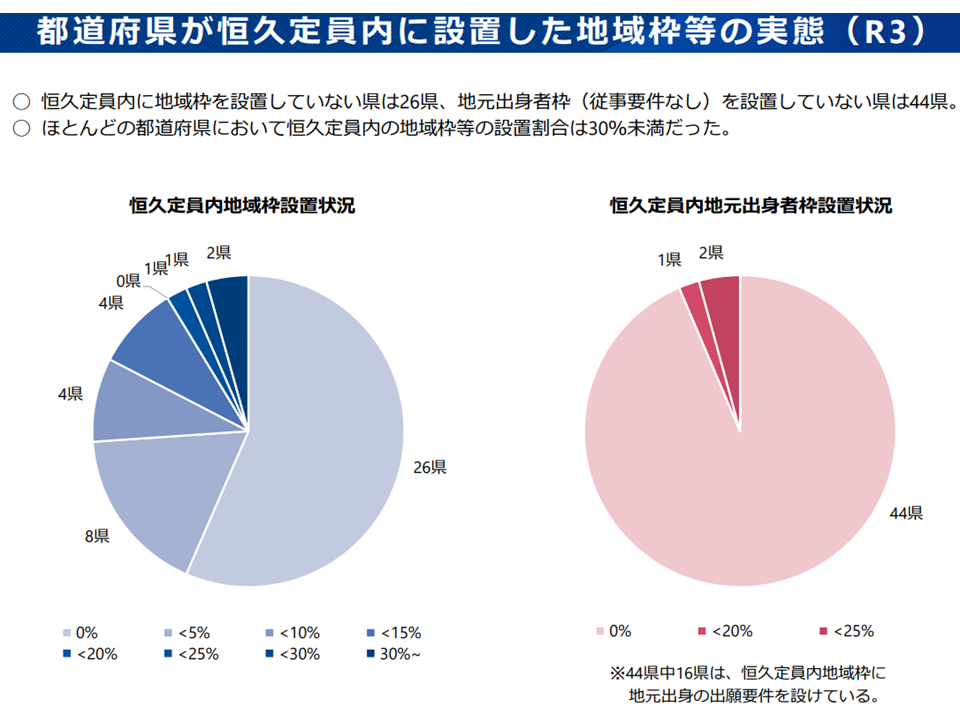
恒久定員内の地域枠等設置状況(2)(地域医療構想・医師確保WG2 220810)
この点、▼都道府県が臨時定員の設置等を大学に要請するには「恒久定員の5割程度の地域枠等を設置しても、なお医師確保ができない」ことなどが要件化されているが、要件緩和などを進めるべき(野原勝構成員:全国衛生部長会)▼まず「地域で必要な医師数」を計算するに当たり、「〇〇診療科が何人」とざっくり考えるのではなく、より精緻に「●●技術を持つ医師が何人」などと積み上げるべきである。200床未満病院では医師確保が困難であり、そこへの対応を考えるべき(小熊豊構成員:全国自治体病院協議会会長)▼都道府県により「人口当たりの医学部数・医師養成数」などが大きく異なる。この点についてもあり方を考えていくべき(大屋祐輔構成員:全国医学部長病院長会議理事)—といった意見が出ています。
秋以降の第2ラウンドで、より具体的な議論に発展させることが期待されます。
産科・小児科の医師偏在解消に向け、正確な実態把握と働き方改革対応が重要に
医師の偏在は「地域」だけではなく、「診療科」間にも存在します。そこで、厚労省は「都道府県別・診療科別の必要医師数」を試算しており、これが新専門医制度におけるシーリング(都道府県別・診療科別の採用数上限)にも活用されています(関連記事はこちら)。
もっとも「A疾病はα診療科の医師が診る」という厳格な構図があるわけではありません(ある疾病を内科医師が診ることも、泌尿器科医師が診ることもあるなど・・)。このため、医師確保計画のベースとなる「医師偏在指標」は診療科別には定められてないのです(関連記事はこちら(偏在指標など))。
ただし、「産科」と「小児科」については、「患者と診療科との関係が比較的明確である」「とりわけ医師不足が深刻な診療科である」点を踏まえ、他診療科と別に「産科医師にかかる偏在指標」「小児科医師にかかる偏在指標」が設置されています。つまり、産科・小児科に限定して「医師が少数か否か」を把握し、「産科医の確保」「小児科医の確保」に地域単位で取り組むこととなっている(他診療科は一括りに「医師の確保」とされている)。

産科・小児科の医師偏在指標(地域医療構想・医師確保WG3 220810)
ところで、産科医師の配置数や偏在の状況などを検討するに当たっては、地域ごとに「実際に分娩を取り扱う医師数」を把握する必要がありますが、従前は「実際に分娩を取り扱う医師」だけをカウントすることができず(そうした統計調査が行われていなかった)、「分娩に携わる医師」もあわせてカウントするよりありませんでした(このため、帝王切開手術に参加する麻酔医などもカウントされていた)。これでは産科医師の配置実態などを正確に把握することができません。
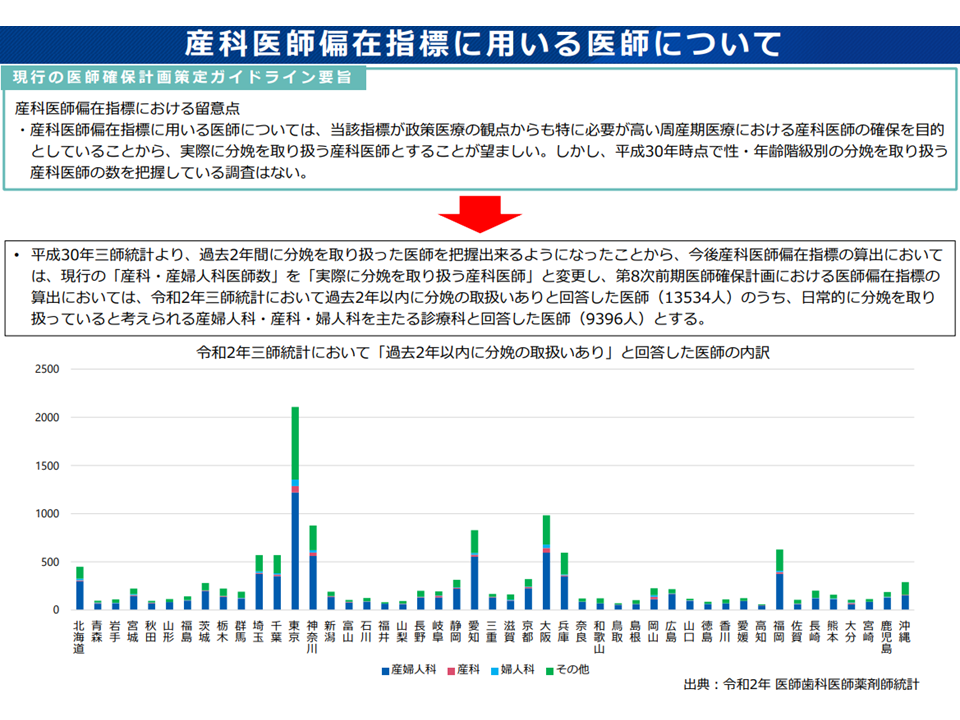
現在の産科医師数には「分娩に関係した医師」(帝王切開時の麻酔科医)などもカウントされてしまっている(地域医療構想・医師確保WG4 220810)
この点、医師・歯科医師・薬剤師調査が改善され「実際に分娩を取り扱う医師数」を把握可能になったことを受け、厚労省は「産科医師偏在指標の算出において分娩取扱い医師数を用いて指標の精緻化を図る」考えを提示。
あわせて「小児科医師、産科・産婦人科医師の医師確保計画に関して、周産期医療に携わる医師の時間外労働が長時間である割合が高いことを踏まえた、▼医師の派遣調整▼勤務環境の改善(タスクシェアやタスクシフト)▼地域枠等による養成—を推進していく」考えも示しています。少子化が進行する中でも「晩婚化により低出生体重児などが増加し、小児科や産科医師の負担は大きい」点を考慮するものです。
この方向に異論・反論は出ておらず、秋以降の第2ラウンドでより具体的な議論(例えば、後者の論点について「具体的にどういった取り組みを進めるべきか」など)に入っていきます。今村知明構成員(奈良県立医科大学教授)は「想定を超えるスピードで少子化が進んでおり、周産期医療施設の集約化なども強力に進めていく必要がある」と付言しています(関連記事はこちら)。
医師確保計画・取り組みの成果を検証しなければならないが・・・
一方(C)は、「医師確保計画およびそれに基づいた取り組み」による効果・成果を分析・検証する必要があるが、効果・成果である「最新の医師数」把握が既存の統計調査で困難であることから、「別の手法で最新の医師数を推計する」ことにしてはどうか、という論点です。
医師数に関する統計調査としては、上述した「医師・歯科医師・薬剤師調査」(いわゆる三師調査)がありますが、そこでは「前年末の医師等の数」が示されるにすぎません。
2024年度からの新たな医師確保計画は、遅くとも「2023年度中」に作成しなければならず、その計画作成のためには「従前の計画を、最新データ(2022年・23年の医師数)で検証」したいところ、三師調査では「2023年の冬まで2022年データが出ず、それまでは2020年のデータしか存在しない」状況にあるのです。

次期医師確保計画作成に当たっては「最新の医師数データ」に基づく今期計画の検証が不可欠である(地域医療構想・医師確保WG5 220810)
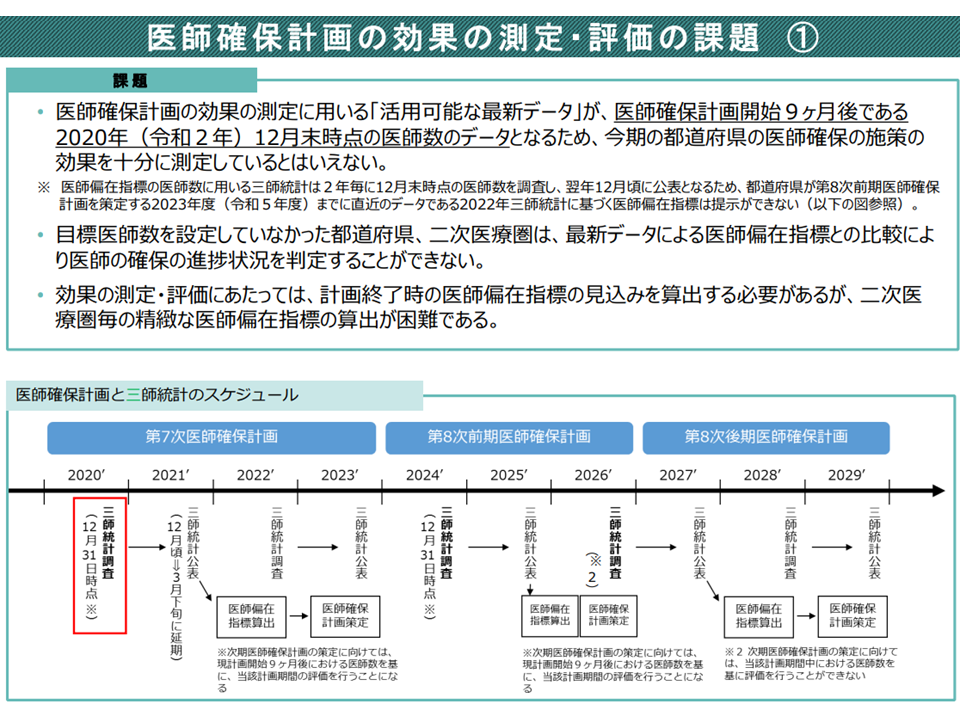
三師調査を待つのでは「最新の医師数データ」入手が難しい(地域医療構想・医師確保WG6 220810)
この点、三師調査のスピードアップ(オンライン調査の導入など)が図られていますが、「すぐに最新のデータを得られる」状況になるわけではありません。
そこで、厚労省は代替手段として、▼過去の三師調査をもとに、最新数値を推計する▼病床機能報告の「医師数」データで代替する—などの案を検討していますが、前者には「誤差が非常に大きい」、後者には「クリニック医師数などのデータがない」などの課題もあります。
厚労省は、今後「各種のデータを参照し、最新医師数を推計する」手法を検討していきますが、小熊構成員は「学会でも有資格医師の状況などを把握しているはずであり、協力を仰いではどうか」と建設的な提案を行っています。
即効性ある医師確保策として「寄附講座」の活用などを検討してはどうか
このほか、医師確保に向けた具体的な取り組みの実効性を上げるために、次のような検討を行う考えが厚労省から示されています。
▽より即効性のある医師確保策として、例えば「寄附講座の設置」「県外医師の招聘」などを進めてはどうか
▽子育て世代の医師支援策を強化してはどうか
いずれも極めて重要な論点であり、異論・反論は出ていません。今後、より具体的な方策を詰めていくことになります。大屋構成員からは「高齢になっても現役医師であり続けられるような支援策」を、織田正道構成員(全日本病院協会副会長)からは「離島やへき地などでは、オンライン診療を活用したD to P with N(看護師が同席し、医師-患者間のオンライン診療をサポートする仕組み)などを推進してはどうか」などの提案がなされています。
8月10日の会合で「医師確保計画見直しに向けた第1ラウンド」論議を終了。今後、親組織である第8次医療計画に関する検討会の意見も踏まえ、秋以降、より個別・具体的な第2ラウンド論議に入っていきます。
【関連記事】
「医師少数区域からの医師流出」などの問題発生、医師確保計画見直しで対処―地域医療構想・医師確保計画WG(2)
地域医療構想の必要病床数と病床機能報告結果、単純比較できない点を再確認―地域医療構想・医師確保計画WG(1)
地域枠医師などサポートするキャリア形成プログラム、現場ニーズを意識した作成・運用進む—地域医療構想・医師確保計画WG(2)
2024年度から「医師確保計画」も新ステージに、医師偏在解消に向け2022年内に見直し案まとめ―地域医療構想・医師確保計画WG
地域医療構想実現に向け「病院の再編・統合で土地・建物を取得する」場合の税負担を軽減―厚労省
感染症・少子高齢化状況は地域・フェイズで千差万別、医療提供体制をどう再構築するか―地域医療構想・医師確保計画WG(2)
2022・23年度中に、民間含め全病院で「自院の機能・規模が妥当か」再検証を―地域医療構想・医師確保計画WG(1)
公立・公的病院はもとより民間含めた「機能再検証」を2023年度までに実施、公立病院改革は22年度中か―国と地方の協議の場
再検証対象医療機関の4割で機能転換・ダウンサイジング・再編など進む―地域医療構想・医師確保計画WG
地域医療構想の実現に向け「各地域の進捗状況」を把握、公立病院等の再検証も実態踏まえて検討―地域医療構想・医師確保計画WG
感染症対応では情報連携、看護師はじめ医療人材確保が最重要、課題検証し早急な改善を—第8次医療計画検討会
感染症対応医療体制を迅速確保できるよう、強制力持つ法令の整備を検討してはどうか—第8次医療計画検討会
集中治療認定医を専門医と別に養成し、有事の際に集中治療に駆け付ける「予備役」として活躍を—第8次医療計画検討会
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
2022年度診療報酬改定、「強固な医療提供体制の構築」「医療従事者の働き方改革」が重点課題―社保審・医療部会
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
医療法人の事業報告書等、2022年度からG-MISで届け出、23年度から都道府県HP等で公表―社保審・医療部会(1)
医療法のオーバーベッド特例活用し、「最先端医療技術を提供するためのオーバーベッド」を全国で認可へ―社保審・医療部会(2)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
医療制度を止めたオーバーホールは不可能、制度の原点を常に意識し外来機能改革など進める―社保審・医療部会
病院の再編・統合推進に向け、「ダウンサイジング補助」「再編後の土地建物の登記費用軽減」を行う―厚労省
医療機能の分化・強化、当初「入院」からスタートし現在は「外来」を論議、将来は「在宅」へも広げる―社保審・医療部会
公立・公的病院等の再検証スケジュールは新型コロナの状況見て検討、乳がん集団検診で医師の立ち合い不要に―社保審・医療部会(2)
紹介状なし患者の特別負担徴収義務拡大で外来機能分化は進むか、紹介中心型か否かは診療科ごとに判断すべきでは―社保審・医療部会(1)
医療計画に「新興感染症対策」を位置付け、地域医療構想は考え方を維持して実現に取り組む―医療計画見直し検討会
医療計画に感染症対策位置付け、感染症予防計画と組み合わせ『漏れ』なき対応を―医療計画見直し検討会(2)
医療計画に「新興感染症対策」を位置付け、「医療機関間連携」や「感染症以外の傷病対策」なども明確化―医療計画見直し検討会(2)
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療計画に「新興感染症対策」位置付け、感染症病床の整備目標や感染拡大時に患者を受け入れる医療機関の設定など記載を—厚科審・感染症部会
2021年度の病床機能報告より、「前年度1年分の診療実績」を月別・病棟別に報告―厚労省
2021年度の病床機能報告は「毎月データを1年度分」報告、医療提供体制は「人員」中心に再構築を―地域医療構想ワーキング(2)
人口100万人以上の大規模構想区域、まず各調整会議で「個々の病院の機能の在り方」議論を進めよ―地域医療構想ワーキング(1)
公立・公的病院の再検証スケジュール、今冬のコロナ状況見ながら改めて検討―地域医療構想ワーキング
中長期を見据えた地域医療構想の考え方を維持し、感染拡大時の機動的対応を医療計画で考慮してはどうか―地域医療構想ワーキング
感染症はいずれ収束し、ピーク時は臨時増床可能なこと踏まえ、地域医療構想の「必要病床数」を検討―地域医療構想ワーキング
医療機能の分化・連携の強化が、新興・再興感染症対策においても極めて重要—地域医療構想ワーキング
外来機能報告制度を了承、外来診療データもとに地域で「紹介型病院」を明確化―医療計画見直し検討会(1)
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
【GHCからのお知らせ】「ポストコロナに生き残る公立病院」となるためには





