中心静脈カテーテルに関連する「事故防止」の提言を充実、医療機関管理者が組織的管理を行い事故防止目指せ—医療安全調査機構の提言(17)
2023.3.6.(月)
「中心静脈カテーテル挿入・抜去に係る死亡事例」については、その重要性に鑑みて2017年4月に再発防止に向けた提言(第1回目の提言)がなされたが、その後も事故事例が後を絶たない—。
提言内容が実践に至らなかった原因も振り返り、改めて「より具体的な提言」を第2版として行う—。
そこでは、術者向けの提言充実などを行うとともに、医療機関管理者に対し「組織的な管理の実施による事故防止体制の整備」も求める—。
日本で唯一の医療事故調査・支援センター(以下、センター)である医療安全調査機構は3月3日、17回目の「医療事故の再発防止に向けた提言」として「中心静脈カテーテル挿入・抜去に係る死亡事例の分析—第2報(改訂版)—」を公表し、このような注意喚起を行いました(機構のサイトはこちらとこちら)。
第1回目の提言後も、中心静脈カテーテルに関連する医療事故が後を絶たない
2015年10月に【医療事故調査制度】がスタートしました。すべての医療機関等(病院、診療所、助産所)に対し、「院長などの管理者が予期しなかった、医療に起因(疑いを含む)する死亡・死産」のすべてをセンターに報告する義務を課すものです。事故の原因・背景を調査・分析して「再発防止策」を構築。それを医療現場に広く共有することで医療安全の確保・向上を狙います。
医療事故調査制度は、次のような流れで進められます。
▽医療事故が発生した場合、医療機関等の管理者(院長など)は、速やかにセンターへ事故発生を報告する
↓
▽事故が発生した医療機関等が「自ら」事故原因を調査【院内調査】し、調査結果をセンターに報告する
↓
▽当該医療機関等は、調査結果に基づいて事故の内容や原因を遺族に説明する(調査結果報告書の提示までは義務付けられていない)
↓
▽センターで事故事例を集積、分析し具体的な再発防止策などを構築し、公表する
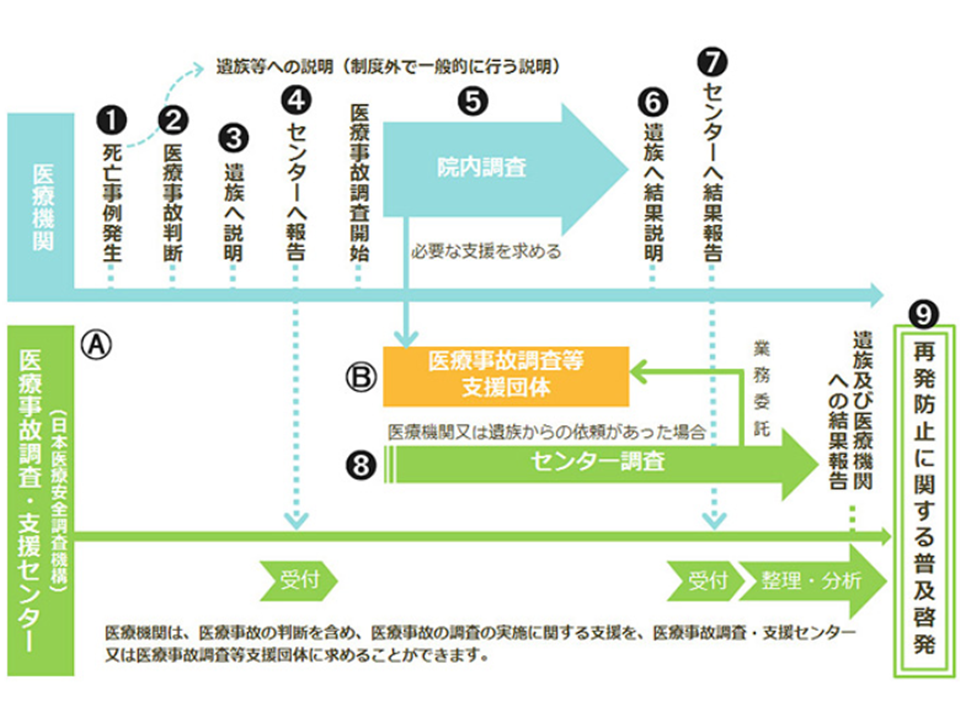
医療事故調査制度の概要
センターは精力的に「再発防止策」を検討しており、これまでに次の16本の再発防止策を公表しています。
(1)中心静脈穿刺合併症に係る死亡の分析―第1報―
(2)急性肺血栓塞栓症に係る死亡の分析
(3)注射剤によるアナフィラキシーに係る死亡事例の分析
(4)気管切開術後早期の気管切開チューブ逸脱・迷入に係る死亡事例の分析
(5)腹腔鏡下胆嚢摘出術に係る死亡事例の分析
(6)栄養剤投与目的に行われた胃管挿入に係る死亡事例の分析
(7)一般・療養病棟における非侵襲的陽圧換気(NPPV)及び気管切開下陽圧換気(TPPV)に係る死亡事例の分析
(8)救急医療における画像診断に係る死亡事例の分析
(9)入院中に発生した転倒・転落による頭部外傷に係る死亡事例の分析(関連記事はこちら)
(10)大腸内視鏡検査等の前処置に係る死亡事例の分析
(11)肝生検に係る死亡事例の分析
(12)胸腔穿刺に係る死亡事例の分析
(13)胃瘻造設・カテーテル交換に係る死亡事例の分析
(14)カテーテルアブレーションに係る死亡事例の分析
(15)薬剤誤投与に係る死亡事例の分析
(16)頸部手術に起因した気道閉塞に係る死亡事例の分析
今般、17回目の提言として「中心静脈カテーテル挿入・抜去に係る死亡事例の分析」を公表しました。これは1回目の提言の「改訂版、バージョンアップ版」と言えます。センターも門田守人理事長は「第1号提言から5年が経過しているが、中心静脈カテーテルに関連した死亡事例の報告が残念ながら依然として減少しておらず、提言書の評価を行う必要がある。提言内容が実践に至らなかった原因を振り返り、改めてより具体性を持った提言を行う」と改訂の背景を説明しています。
センターでは上記の背景を踏まえて、今般、従前の9つの提言を充実し、12の提言に整理しなおしました。
(1)中心静脈穿刺は「致死的合併症が生じ得る危険手技」との認識を持つことが最も重要。血液凝固障害、血管内脱水のある患者は、特に致命的となるリスクが高く、末梢挿入型中心静脈カテーテル(PICC)による代替を含め、合議で慎重に決定する。
(2)患者・家族に中心静脈カテーテル挿入の▼必要性▼リスク評価の結果▼挿入・抜去の合併症と発生時の対処法▼術者交代やカテーテル挿入中止の可能性▼代替法—などを書面で説明することが望ましく、特にリスクの高い患者では「死亡する危険が予測されても挿入が必要と判断される」旨を説明し、患者・家族とリスクを共有する
(3)3穿刺前に、術者と介助者は▼患者のリスク評価の結果▼手技に難渋した場合の術者交代・カテーテル挿入中止のルール—などを共有するため、タイムアウトを実施する
(4)穿刺時にプレスキャンを再度行い、標的静脈の▼太さ▼虚脱の有無▼深さ▼動脈との位置関係—などから解剖学的リスクを再確認する。動脈や他臓器の損傷を防ぎ、また、損傷を最小限とするために「静脈の深さに適した長さの穿刺針、細い穿刺針を使用する」ことが望ましい
(5)ガイドワイヤーを標的静脈内に挿入後、超音波の短軸像と長軸像の両方の画像で「静脈内にある」ことを確認する。その後、迷入の可能性がある静脈をイメージしながらゆっくり進め、抵抗があれば無理に進めず、内頚静脈穿刺では20cm以上挿入しない。ガイドワイヤー抜去後は遺残がないか確認する
(6)ダイレーターは硬いため「血管を損傷させる危険」がある。ダイレーター挿入時は過度な力を加えず、ガイドワイヤーに沿わせて滑らせるように進め「5cm以内の挿入」に留める。皮膚が硬い場合はメスで小さく切開する
(7)▼カテーテル挿入時に抵抗があった▼逆血がない、あるいはスムーズに引けない▼X線正面像でカテーテルの位置異常が疑わしい—のうち1つでも認められた場合は「カテーテルの位置異常」を疑い、X線側面像を撮影し、場合によってはCT検査、造影検査などでカテーテルの位置を確認する
(8)動脈内に誤留置したカテーテルの不用意な抜去は致死的な出血につながるため、即座に抜去しない。血管外留置となった場合でも血管損傷を伴っている可能性がある。動脈内誤留置、もしくは血管外留置の場合はCT検査あるいは造影検査を検討し、関係診療科と相談する
(9)カテーテル挿入後の管理を行う医師・看護師は、カテーテル挿入時の情報を把握し、患者を観察する。カテーテルの使用直後から数日以内に▼息苦しさ・ SpO2 低下・頻呼吸▼頻脈・血圧低下▼不穏症状—が認められた場合は「カテーテルの血管外留置」を疑い、まず輸液を中止し精査する。カテーテルが挿入できなかった場合も、穿刺時に血管損傷している可能性を踏まえて観察する
(10)空気塞栓症は致死的合併症の1つで、内頚静脈や鎖骨下静脈へのカテーテル挿入・抜去に伴い発生することがある。空気塞栓症予防のため、カテーテル挿入・抜去手技は下肢挙上など静脈圧を上げる体位で行う。カテーテル抜去後は密封式のドレッシング材で被覆することが望ましい
(11)医療機関の管理者(院長等)は、中心静脈カテーテル挿入・抜去に関する組織管理を行う。責任部門(チーム)を明確にして▼合併症を含めた実施状況の把握、有害事象発生時の対応、事例の検証▼安全性を重視した実施場所の確保・器材選定▼異常発生時の対応・連携を含めたマニュアルの整備▼教育体制の整備—を検討する
(12)径が太い血液浄化用カテーテルでは、挿入時の血管損傷が重篤な出血となる。カテーテルが標的静脈内に留置されていない状態で体外循環を使用すると致死的合併症に直結するため、カテーテル挿入のリスクが高いと判断される場合は「より確実な確認ができる透視を併用し挿入する」ことが望ましい
改訂版では「全体として、より具体的な提言」となっている点が目を引きます。例えば▼空気塞栓症への言及▼ダイレーター使用に関する言及▼「即座に抜去しない」点への注意喚起▼カテーテルの位置異常に関する具体的な兆候の記載▼より詳細かつ具体的な「挿入手技」に関するアドバイス—などです。
また、(3)の事前タイムアウト確保は、新たな提言と言えます。穿刺前に下表のようなチェックリストを用いて「患者のリスク、手技に難渋した場合の術者交代、カテーテル挿入中止に関するルールを共有」し、患者個別のリスクを再確認することを強く求めています。
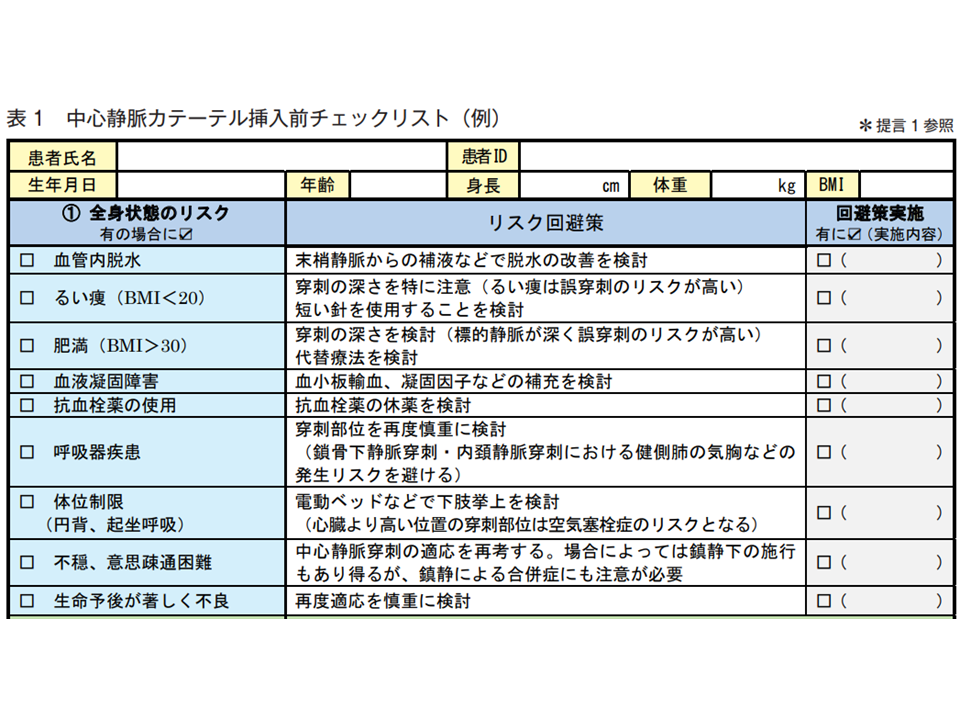
中心静脈カテーテル実施前のチェックリスト1
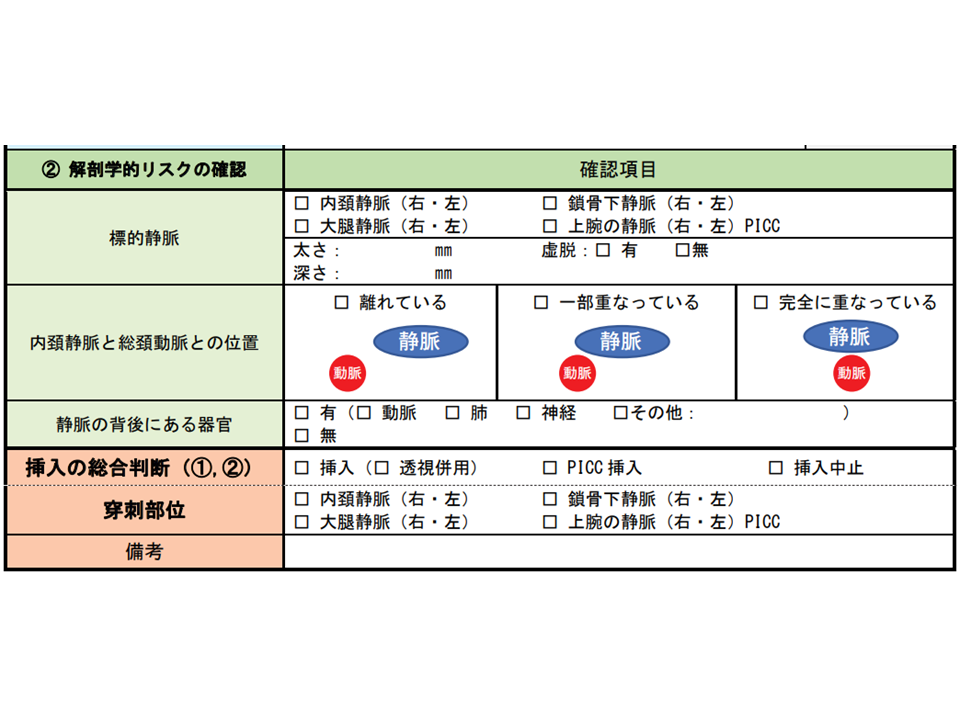
中心静脈カテーテル実施前のチェックリスト2
なお、この前提として「医療機関で術者交代、挿入中止に関するルールを設けておく」ことも求めています。死亡62例のうち、カテーテル挿入事例が40。そのうち21例で「手技に難渋した」ことが認識されましたが、手技の中止に関するルールや慣習があった事例は「わずか6事例」にとどまっています。適切なルール設定→タイムアウトによるリスク等確認がなされていれば、死亡に至らなかった事例も少なくないと推測されます。
タイムアウトにおいては、▼患者の氏名、生年月日▼患者のリスク評価の結果(全身状態のリスク、解剖学的リスク)▼穿刺部位▼中心静脈カテーテル挿入に関する同意の有無▼アレルギー(アルコール、ヨード、造影剤など)▼手技中のモニター(心電図、血圧、SpO2)▼術者▼術者の中心静脈カテーテル挿入ライセンスの有無▼介助者▼指導者▼術者交代・カテーテル挿入中止のルール—などを確認することが期待されます。
さらに、(11)で「医療機関の管理者」に安全確保に関する体制整備を求めている点も極めて重要です。従前には盛り込まれなかった項目で、センターでは次のような提言を行っています。
▽中心静脈カテーテル挿入・抜去は様々な診療科で行われることから、組織内で責任を持って管理・対策を行う部門(チーム)を明確にしておく
▽「最も多く中心静脈カテーテル挿入を行う診療科」「機械的合併症が起きた時に対処を行う診療科」「医療安全部門」「多職種からなるワーキンググループの設置」などが考えられる
▽管理・対策部門は定期的にミーティングを開催し、▼合併症を含めた実施状況の把握、有害事象発生時の対応、事例の検証▼安全性を重視した実施場所の確保・器材選定▼異常発生時の対応・連携を含めたマニュアル(リスク評価と適応、説明・同意手続きとその内容、挿入・抜去の手順、挿入・抜去後の観察、異常発生時の対応手順(部門間連携・施設間連携を含む)などを規定)の整備▼教育体制の整備—などを行う
医療事故の防止においては、「個々のスタッフ、個々のチームでの対策」はもちろん重要ですが、「院長等の管理者が全体を俯瞰し、適切な対応を図れる風土を醸成する」ことが何より重要です。(11)では、こうした点も含めた対応を求めていると言えるでしょう。
【関連記事】
2023年1月までに2579件の医療事故(死亡・死産)報告、うち86.6%で事故発生医療機関の院内調査が完了—日本医療安全調査機構
2022年12月までに2548件の医療事故(死亡・死産)が報告され、87.2%で事故発生医療機関の院内調査が完了—日本医療安全調査機構
2022年11月までに2518件の医療事故が報告され87.6%で院内調査完了、病院サイドの制度理解も重要テーマ—日本医療安全調査機構
2022年10月までに2485件の医療事故が報告され87.7%で院内調査完了、病院サイドの制度理解も重要な検討テーマ—日本医療安全調査機構
2022年9月までに2451件の医療事故が報告され87.6%で院内調査完了、病院サイドの制度理解も求められている—日本医療安全調査機構
2022年8月までに2428件の医療事故が報告され87.6%で院内調査完了、コロナ第7波の影響は限定的—日本医療安全調査機構
2022年7月までに2404件の医療事故が報告され87.7%で院内調査完了、国民の制度理解とともに医療サイドの努力も必要―日本医療安全調査機構
医療安全の向上に向け、例えば医療機関管理者(院長など)の「医療事故に関する研修」参加など促していくべき—第8次医療計画検討会(1)
2022年6月までに2374件の医療事故が報告され、うち87.7%で院内調査完了、6月の報告減の理由はどこに・・・?―日本医療安全調査機構
2022年5月までに2357件の医療事故が報告される、コロナ感染症落ち着き事故件数も増加―日本医療安全調査機構
2022年4月までに2328件の医療事故が報告され88.2%で院内調査完了、調査スピードさらにアップ―日本医療安全調査機構
2022年3月までに2305件の医療事故報告、このうち87.6%で院内調査が完了済!―日本医療安全調査機構
2022年2月までに2286件の医療事故報告、コロナオミクロン株拡大の影響で報告件数など激減―日本医療安全調査機構
2022年1月までに2271件の医療事故報告あり86.4%で院内調査完了、再発防止への取り組み加速―日本医療安全調査機構
2021年12月までに2248件の医療事故が報告され86.2%で院内調査完了、再発防止への取り組み進む―日本医療安全調査機構
2021年11月までに2223件の医療事故あり85.9%で院内調査が完了、再発防止に向けた動き加速―日本医療安全調査機構
2021年10月までに2201件の医療事故、一般国民にも医療事故調査制度浸透の可能性あり―日本医療安全調査機構
2021年9月までに2174件の医療事故・84.8%で院内調査済、コロナ第5波の影響で報告・調査件数が大幅減―日本医療安全調査機構
2021年8月までに2156件の医療事故・84.8%で院内調査完了、コロナ第5波の影響は小さいか―日本医療安全調査機構
2021年7月までに2126件の医療事故が報告され、うち84.9%で院内調査が完了―日本医療安全調査機構
医療事故の報告・相談件数が6月に入り増加、2015年10月からの累計で2092件の医療事故報告―日本医療安全調査機構
コロナ第4波で医療事故の報告件数・相談件数などが4月・5月と大幅減―日本医療安全調査機構
2021年4月、コロナ第4波で医療事故報告件数・相談件数等が再び大幅減―日本医療安全調査機構
2021年3月で医療事故報告が2000件台に乗る、85.1%で院内調査が完了―日本医療安全調査機構
2021年2月までに医療事故の84.8%で院内調査完了、新型コロナ第3波の落ち着きとともに事故報告・相談なども増加―日本医療安全調査機構
2021年1月までに医療事故の84.8%で院内調査完了、新型コロナ第3波に伴い事故報告・相談など明らかに減少―日本医療安全調査機構
2020年12月までに医療事故の84.3%で院内調査完了、新型コロナ第3波で再び事故報告など減少か―日本医療安全調査機構
2020年11月までに医療事故の83.8%で院内調査が完了、「院内調査」が順調に進んでいるか注視を―日本医療安全調査機構
2020年10月の医療事故報告件数、3月以前の水準に戻る―日本医療安全調査機構
2020年4-9月の医療事故、3月以前に比べて18%減少、新型コロナによる患者減の影響か―日本医療安全調査機構
2020年8月の医療事故は24件、医療現場は平時に戻りつつあるが、さらなる観察が必要―日本医療安全調査機構
2020年7月の医療事故は30件、報告件数等は増加傾向にあり、医療現場は平時に戻りつつある―日本医療安全調査機構
2020年6月の医療事故は26件、4・5月に比べ報告件数は増加し、医療現場は平時に戻りつつある―日本医療安全調査機構
2020年5月の医療事故は15件、新型コロナで入院患者減・手術減等が生じている影響か―日本医療安全調査機構
2020年4月の医療事故は19件、内科で3件、整形外科・循環器・産婦人科で各2件など―日本医療安全調査機構
2020年3月の医療事故は31件、消化器科で7件、内科・脳神経外科で各4件など―日本医療安全調査機構
2020年2月の医療事故は37件、消化器科で7件、内科・循環器内科で各5件など―日本医療安全調査機構
2020年1月の医療事故は35件、外科と内科で各7件など―日本医療安全調査機構
2019年12月に医療事故が35件、整形外科と消化器科で各5件など―日本医療安全調査機構
2019年11月に医療事故が37件、外科で8件、内科・整形外科で6件など―日本医療安全調査機構
2019年10月に医療事故が35件報告され、累計1535件に―日本医療安全調査機構
2019年8月末までに1472件の医療事故が生じ77%で院内調査完了、医療機関の調査スピードアップ―日本医療安全調査機構
2019年7月末までに1452件の医療事故、うち75.9%の事例では院内調査完了―日本医療安全調査機構
2019年6月末までに1420件の医療事故、院内調査スピードがさらに加速し75.4%で調査完了―日本医療安全調査機構
2019年5月末までに1380件の医療事故、院内調査スピードが加速し74.9%で調査終了―日本医療安全調査機構
2019年4月末までに1342件の医療事故、院内調査スピードは再び増し74.8%で調査完了―日本医療安全調査機構
2019年3月末までに1308件の医療事故、制度が国民に浸透する中で「正しい理解」に期待―日本医療安全調査機構
2019年2月末までに1284件の医療事故、院内調査完了は73.9%で変わらず―日本医療安全調査機構
2019年1月末までに1260件の医療事故、73.9%で院内調査完了―日本医療安全調査機構
医療事故の原因究明に向けた院内調査、「外部の第三者」の参画も重要テーマ―医療安全調査機構
2018年末までに1234件の医療事故、73.6%で院内調査が完了―日本医療安全調査機構
2018年11月までに1200件の医療事故、72.8%で院内調査が完了―日本医療安全調査機構
2018年10月までに1169件の医療事故、国民の制度理解が依然「最重要課題」―日本医療安全調査機構
2018年9月までに1129件の医療事故、国民の制度理解は依然進まず―日本医療安全調査機構
2018年8月までに1102件の医療事故報告、国民の制度理解が今後の課題―日本医療安全調査機構
2018年7月までに1061件の医療事故報告、うち71.2%で院内調査が完了―日本医療安全調査機構
医療事故調査、制度発足から1000件を超える報告、7割超で院内調査完了―日本医療安全調査機構
2018年5月までに997件の医療事故、うち69.9%で院内調査完了―日本医療安全調査機構
2018年4月までに965件の医療事故、うち68.5%で院内調査完了―日本医療安全調査機構
2018年3月までに945件の医療事故が報告され、67%で院内調査完了―日本医療安全調査機構
2018年2月までに912件の医療事故報告、3分の2で院内調査が完了―日本医療安全調査機構
2018年1月までに888件の医療事故が報告され、65%超で院内調査が完了―日本医療安全調査機構
2017年末までに857件の医療事故が報告され、63.8%で院内調査が完了―日本医療安全調査機構
2017年9月までに751件の医療事故が報告、院内調査は63.4%で完了―日本医療安全調査機構
2017年8月までに716件の医療事故報告、院内調査のスピードは頭打ちか―日本医療安全調査機構
2017年7月までに674件の医療事故が報告され、63.5%で院内調査完了―日本医療安全調査機構
2017年6月までに652件の医療事故が報告され、6割超で院内調査が完了―日本医療安全調査機構
2017年5月までに624件の医療事故が報告され、6割超で院内調査完了―日本医療安全調査機構
2017年4月までに601件の医療事故が報告、約6割で院内調査が完了―日本医療安全調査機構
2017年2月までに546件の医療事故が報告、過半数では院内調査が完了済―日本医療安全調査機構
2017年1月までに517件の医療事故が報告、半数で院内調査が完了―日本医療安全調査機構
2016年12月までに487件の医療事故が報告され、46%超で院内調査が完了―日本医療安全調査機構
2016年11月に報告された医療事故は30件、全体の45%で院内調査が完了―日本医療安全調査機構
2016年10月に報告された医療事故は35件、制度開始からの累計で423件―日本医療安全調査機構
2016年8月に報告された医療事故は39件、制度開始からの累計で356件―日本医療安全調査機構
2016年7月に報告された医療事故は32件、制度開始からの累計で317件―日本医療安全調査機構
2016年6月に報告された医療事故は34件、制度開始からの累計では285件―日本医療安全調査機構
制度開始から半年で医療事故188件、4分の1で院内調査完了―日本医療安全調査機構
医療事故に該当するかどうかの判断基準統一に向け、都道府県と中央に協議会を設置―厚労省
医療事故調査制度、早ければ6月にも省令改正など行い、運用を改善―社保審・医療部会
医療事故調査制度の詳細固まる、遺族の希望を踏まえた事故原因の説明を―厚労省
中心静脈穿刺は致死的合併症の生じ得る危険手技との認識を—医療安全調査機構の提言(1)
急性肺血栓塞栓症、臨床症状に注意し早期診断・早期治療で死亡の防止—医療安全調査機構の提言(2)
過去に安全に使用できた薬剤でもアナフィラキシーショックが発症する—医療安全調査機構の提言(3)
気管切開術後早期は気管切開チューブの逸脱・迷入が生じやすく、正しい再挿入は困難—医療安全調査機構の提言(4)
胆嚢摘出術、画像診断・他診療科医師と協議で「腹腔鏡手術の適応か」慎重に判断せよ—医療安全調査機構の提言(5)
胃管挿入時の位置確認、「気泡音の聴取」では不確実—医療安全調査機構の提言(6)
NPPV/TPPVの停止は、自発呼吸患者でも致命的状況に陥ると十分に認識せよ―医療安全調査機構の提言(7)
救急医療での画像診断、「確定診断」でなく「killer diseaseの鑑別診断」を念頭に―医療安全調査機構の提言(8)
転倒・転落により頭蓋内出血等が原因の死亡事例が頻発、多職種連携で防止策などの構築・実施を―医療安全調査機構の提言(9)
「医療事故再発防止に向けた提言」は医療者の裁量制限や新たな義務を課すものではない―医療安全調査機構
大腸内視鏡検査前の「腸管洗浄剤」使用による死亡事例が頻発、リスク認識し、慎重な適応検討を―医療安全調査機構の提言(10)
「肝生検に伴う出血」での死亡事例が頻発、「抗血栓薬内服」などのハイリスク患者では慎重な対応を―医療安全調査機構の提言(11)
胸腔穿刺で心臓等損傷する死亡事故、リスクを踏まえた実施、数時間後に致命的状態に陥る可能性踏まえた経過観察を―医療安全調査機構の提言(12)
抗血栓療法中・低栄養患者は胃瘻造設リスク高、術後出血や腹膜炎等の合併症に留意を―医療安全調査機構の提言(13)
カテーテルアブレーション治療、心タンポナーデなど重篤リスクにも留意した体制整備を―医療安全調査機構の提言(14)
死亡医療事故の2割弱は薬剤誤投与に起因、処方から投与まで各場面で正しい薬剤かチェックを―医療安全調査機構の提言(15)
患者の訴え・患部観察により「頸部手術後の気道閉塞」徴候把握し、迅速な対応を―医療安全調査機構の提言(16)
人口100万人あたり医療事故報告件数は三重・京都が最多、投薬・注射に起因する死亡事故急増―日本医療安全調査機構
人口100万人あたり医療事故報告件数、4年連続で宮崎県がトップ―日本医療安全調査機構
医療事故調査制度発足から丸5年、大規模病院ほど「病床当たり事故件数」多い―日本医療安全調査機構
人口100万人あたり医療事故報告件数、2017・18・19と宮崎県がトップ、地域差の分析待たれる―日本医療安全調査機構
医療事故調査制度スタートから丸4年、累計1500件の医療事故が報告される―日本医療安全調査機構
医療事故調査、事故全体の7割超で院内調査が完了しているが、調査期間は長期化傾向―日本医療安全調査機構





