高度急性期・急性期の入院医療においては「7対1看護配置」をベースとせよ―日看協
2017.12.18.(月)
2018年度の次期診療報酬改定に向け、7対1・10対1入院基本料の再編・統合案が示されているが、がん、心疾患、脳血管疾患などの重症患者に対しては7対1以上の手厚い看護配置がベース(基本部分)として必要である。高度急性期・急性期を担う病院のべース(基本部分)について「7対1」を追加せよ—。
日本看護協会は12月15日に、加藤勝信厚生労働大臣に宛ててこうした要望書を提出しました(日看協のサイトはこちら)。なお、12月7日にも同内容の要望書を、厚生労働省の鈴木康裕医務技監と鈴木俊彦保険局長に宛てて提出しています。
7対1が確保できなければ、医療安全リスクが高まり、ケアの質と量が低下すると指摘
2018年度の次期診療報酬改定に向けた議論が、中央社会保険医療協議会で鋭意進められています。その中で厚労省は「入院医療を評価する診療報酬の再編・統合」案を提示。具体的には、急性期から療養期までを含めて、看護配置などに応じた【基本部分】と、重症患者割合などの診療実績に応じた【段階的評価部分】を組み合わせて評価するというものです(関連記事はこちらとこちら)。
例えば急性期では、7対1・10対1入院基本料や看護必要度加算(10対1の加算)を再編・統合し、次のような新たな入院料を創設する考えが示されています。
【基本部分】:▼10対1看護配置以上▼看護比率7割以上▼平均在院日数21日以内―など
【段階的評価部分】
(1)最も高い評価:▼7対1看護配置以上▼看護比率7割▼平均在院日数18日以内▼重症患者割合X%(看護必要度に基づく重症患者割合と、EF統合ファイルに基づく重症患者割合とを選択可能)
(2)中間的な評価:▼重症患者割合Y%からZ%(EF統合ファイルに基づく重症患者割合)料
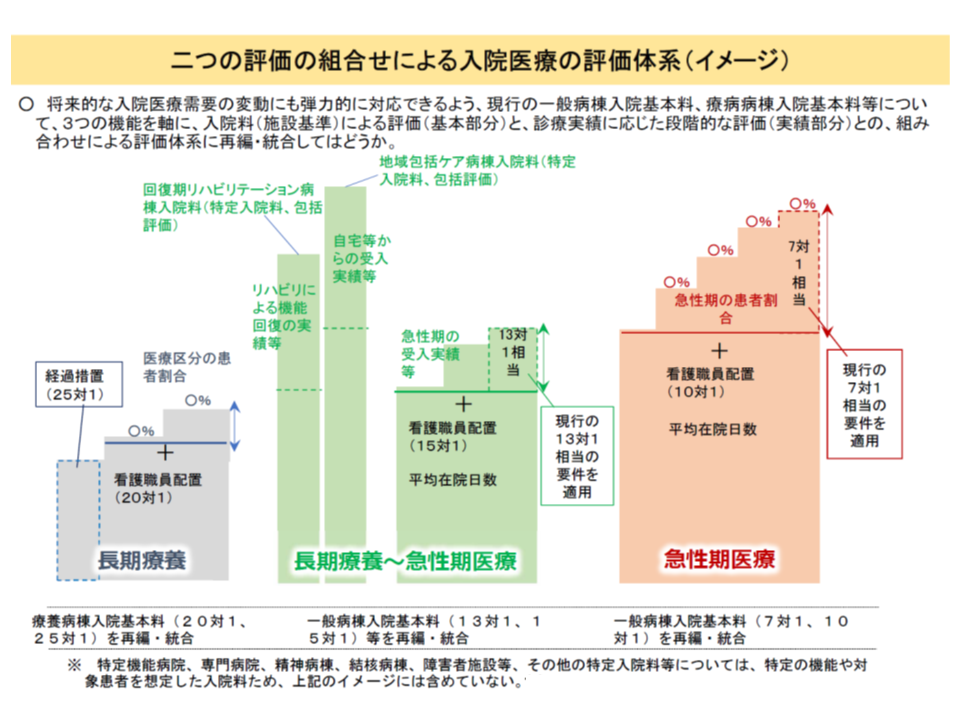
7対1・10対1の再編・統合(橙色部分)にとどまらず、回復期機能(13対1・15対1・地域包括ケア、回復期リハ、緑色部分)、慢性期機能(療養、灰色の部分)についても入院料の再編・統合が行われる見通し
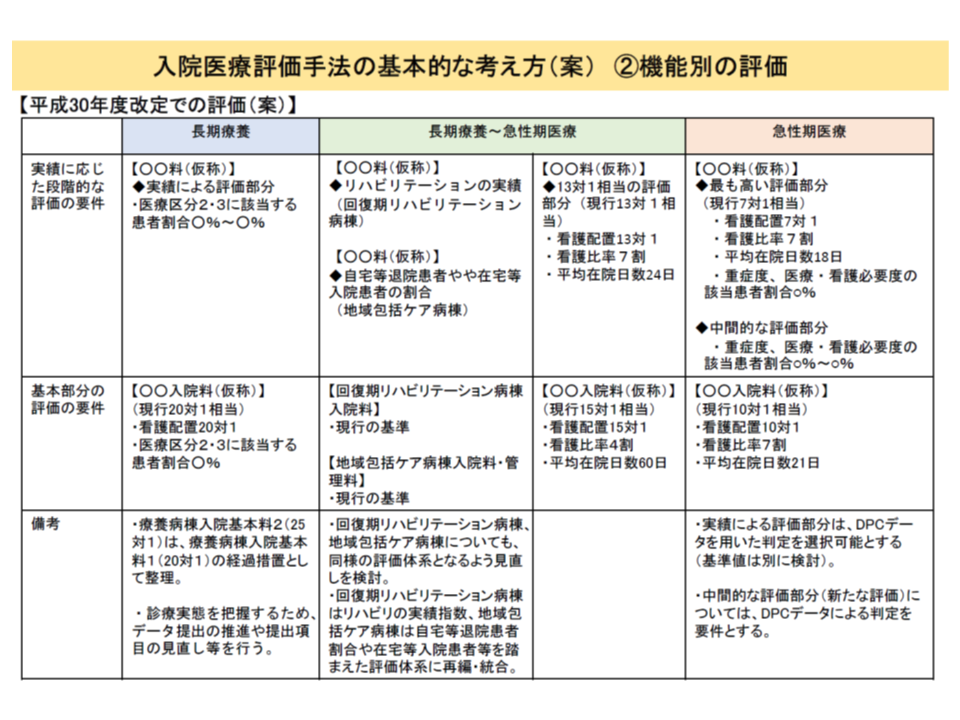
各入院料は、看護配置などに応じた【基本部分】と、診療実績などに応じた【段階的評価部分】との組み合わせとして設定されることになりそうだ
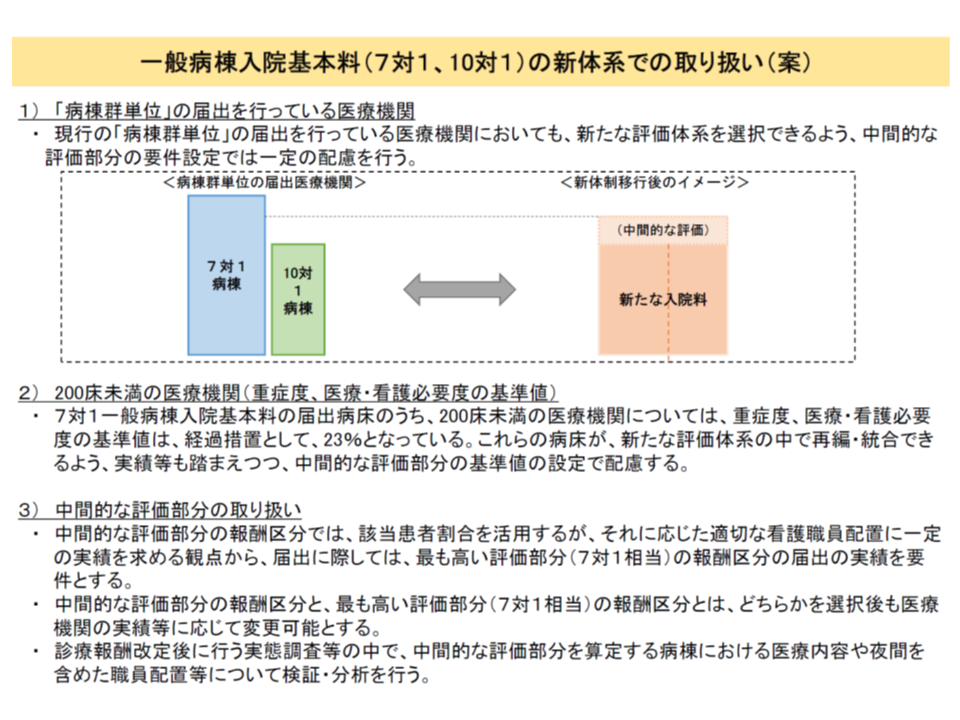
2018年度改定では「7対1からの移行」に重きを置くため、中間的評価(現行10対1と7対1の中間)には、10対1からの移行は認められず、7対1からの一方通行となる見込み
(1)の「最も高い評価」では、現行の7対1入院基本料に相当すると考えられ、激変を緩和する意味で「7対1看護配置以上」とされていますが、(2)の「中間的な評価」では「看護配置は10対1以上」となる見込みです。
この【基本部分】の看護配置を10対1とする急性期入院医療の再編・統合案に対し日看協は、「我が国の疾病構造が高齢化などで変化するとしても、▼がん▼心疾患▼脳血管疾患—などの重症患者に対しては、7対1以上の手厚い看護配置がベース(基本部分)として必要である」と指摘。さらに重症患者に対する適切な看護体制(ここでは7対1以上)が確保されない場合、▼医療安全リスクの高まり▼ケアの質と量の低下▼身体拘束の増加▼医療従事者の負担増加―を招く恐れがあるとし、次のような要望を行っています。
▼7対1・10対1の再編・統合案は大きな制度変更であり、現場への影響も大きいため、今改定における拙速な改変を避け、国や関係者で議論を尽くした上で制度設計せよ
▼高度急性期・急性期を担う病院のべース(基本部分)について「7対1」を追加せよ
▼高度急性期・急性期を担う病院については、「重症度、医療・看護必要度の該当患者割合」に対応した適切な人員配置基準を設けよ
これらをまとめれば「2018年度改定では再編・統合は行うべきではない。仮に再編・統合をするのであれば、【基本部分を7対1とする類型】も設けよ」という要望内容となります。年明けから、具体的な点数設計論議が中医協で繰り広げられますが、どのような調整が行われるのか注目が集まります。
【関連記事】
7対1から療養までの入院料を再編・統合、2018年度は歴史的大改定―中医協総会 第376回(1)
抗菌剤の適正使用推進、地域包括診療料などの算定促進を目指す—第375回 中医協総会(2)
退院支援加算1、「ICT活用した面会」などを弾力的に認める—第375回 中医協総会(1)
安定冠動脈疾患へのPCI、FFR測定などで「機能的虚血」確認を算定要件に—中医協総会374回(1)
地域包括ケア病棟の評価を2分、救命救急1・3でも看護必要度を測定—中医協総会(2)
7対1・10対1基本料を再編・統合し、新たな入院基本料を創設へ―中医協総会(1)
内科などの有床診療所、より柔軟に介護サービス提供可能に―中医協総会(2)
療養病棟入院基本料、2018年度改定で「療養1」に一本化—中医協総会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
病院に併設する訪問看護ステーション、手厚く評価をすべきか—中医協総会(1)
診療報酬でも、「同一・隣接建物に住む患者」への訪問で減算などを検討—中医協総会(1)
紹介状なしに外来受診した場合の特別負担、500床未満の病院にも拡大へ—中医協総会(3)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
2016年度改定後に一般病院の損益比率は▲4.2%、過去3番目に悪い—中医協総会(1)
保湿剤のヒルドイド、一部に「極めて大量に処方される」ケースも―中医協総会(3)
生活習慣病管理料、エビデンスに基づく診療支援の促進を目指した見直し―中医協総会(2)
ICT機器用いた遠隔診察、対象疾患や要件を絞って慎重に導入を―中医協総会(1)
臓器移植後の長期入院、患者からの「入院料の15%」実費徴収禁止の対象に―中医協総会
要介護者への維持期リハ、介護保険への完全移行「1年延期」へ―中医協総会(2)
回復期リハ病棟のアウトカム評価、次期改定で厳格化すべきか—中医協総会(1)
統合失調症治療薬クロザピン使用促進に向け、精神療養の包括範囲を見直し—中医協総会(2)
向精神薬の処方制限を2018年度改定で強化、薬剤種類数に加え日数も制限へ—中医協総会(1)
医療安全管理部門への「専従医師」配置を診療報酬で評価すべきか―中医協総会(2)
医療体制の体制強化で守れる命がある、妊婦への外来医療など評価充実へ―中医協総会(1)
抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会
入院の共通要素を看護必要度、変動要素をEFファイルで評価してはどうか—入院医療分科会(1)
救急医療管理加算、「意識障害」「心不全」などの定義を精緻化—入院医療分科会(3)
16年度追加の看護必要度C項目など、妥当だが一部見直しの可能性も―入院医療分科会(2)
重症患者割合、一定の条件を置いてEFファイルでの判定が可能では―入院医療分科会(1)
入院時食事療養費の細分化や委託費高騰などで、給食部門の収支は極めて厳しい—入院医療分科会(2)
短期滞在手術等基本料3、2018年度改定で4つのオペ・検査を追加へ—入院医療分科会(1)
ICU、施設数・ベッド数の減少とともに病床利用率も低下傾向—入院医療分科会(2)
救急医療管理加算、総合入院体制加算などの見直し論議スタート—入院医療分科会(1)
DPCデータ用いた重症患者割合の測定、看護業務効率化につながる可能性—中医協・基本小委
地域包括ケア病棟、自宅等からの入棟患者の評価を充実へ—入院医療分科会(2)
看護必要度、急性期の評価指標としての妥当性を検証せよ—入院医療分科会(1)
療養病棟、リハビリ提供頻度などに着目した評価を検討―入院医療分科会(3)
看護必要度該当患者割合、診療報酬の算定状況から導けないか検証―入院医療分科会(2)
DPCデータの提出義務、回復期リハ病棟や療養病棟へも拡大か―入院医療分科会(1)
入院前からの退院支援、診療報酬と介護報酬の両面からアプローチを—入院医療分科会(3)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
病棟群単位の届け出を行わない理由や、看取りガイドラインの活用状況など調査—中医協総会(2)
5月から夏にかけ一般病棟や退院支援を、秋から短期滞在手術やアウトカム評価などを議論—入院医療分科会





