医師や看護師等の確保、前年度より向上するも、依然として大きな地域格差―2016年度立入検査結果
2019.8.6.(火)
2016年度に医師配置の標準を満たしている病院は96.4%で前年度に比べて0.5ポイント向上、看護師・准看護師については99.4%で前年度から0.1ポイント向上しているが、地域別に見ると大きな格差がある―。
このような状況が、厚生労働省が7月31日に発表した2016年度の「医療法第25条に基づく病院に対する立入検査結果」から明らかになりました。
医師配置については年々改善しているが、北海道・東北で確認に大きな苦労
都道府県都知事や保健所設置市の市長、特別区の区長は毎年度、医療法第25条に基づいて医療機関に対する立入検査を実施し、人員配置や構造設備などが医療法の規定に適合しているかどうかをチェックしています(2015・14年度の記事はこちら、13年度の記事はこちら、12年度の記事はこちら)。
2016年度には、全8459病院(当時)のうち7914病院に対して立入検査が行われ、実施率は93.6%(前年度から1.2ポイント低下)となりました。
まず医師の配置状況を見てみましょう。医療法では、▽一般病床は16対1(患者16人に対し1人、以下、同様)▽療養病床は48対1―以上などの医師配置の標準が定められています。
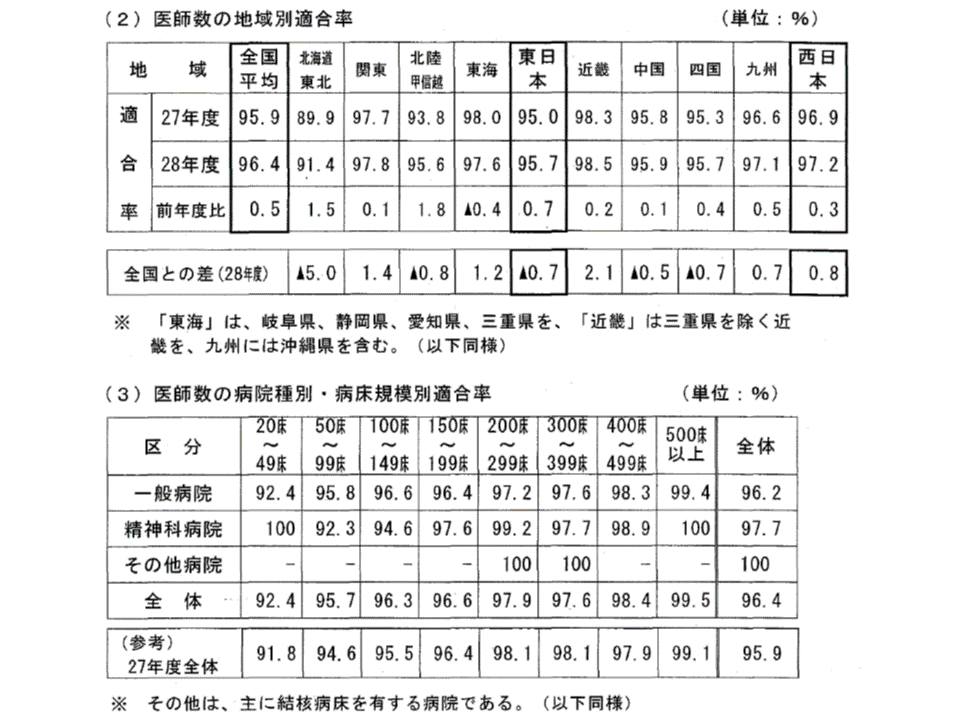
この標準数を満たしているかどうかを見てみると、2016年度は7626施設・96.4%の病院でクリアしていることが分かりました。前年度に比べて0.5ポイント向上しています。2009年度以降の適合率を見ると、▼2009年度:90.0% →(1.8ポイント向上)→ ▼2010年度:91.8% →(0.7ポイント向上)→ ▼2011年度:92.5% →(1.1ポイント向上)→ ▼2012年度:93.6% →(0.9ポイント向上)→ ▼2013年度:94.5% →(1.0ポイント向上)→ ▼2014年度:95.5% →(0.4ポイント向上)→ ▼2015年度:95.9% →(0.5ポイント向上)→ ▼2016年度:96.4%—となっており、年々改善していることが再確認できます。
地域別に見ると、近畿(98.5%、前年度に比べ0.2ポイント向上)や関東(97.8%、同0.1ポイント向上)、東海(97.6%、同0.4ポイント低下)では高いものの、北海道・東北では91.4%(同1.5ポイント向上)、北陸・甲信越では95.6%(同1.8ポイント向上)、四国では95.7%(同0.4ポイント向上)と若干低く、地域間の格差があることが分かります。
ところで「医師の働き方改革」に関する議論がまとまり、2024年4月から医師にも罰則付きの時間外労働上限が設定されます。「これまでの医療提供体制・量を維持するためには、医師の増員が不可欠」との指摘も強くあります(関連記事はこちらとこちらとこちらとこちら)。
医療法標準以上の医師配置を行えていない病院の割合は、全国では3.6%ですが、ブロック別に見ると▼北海道・東北:8.6%▼関東:2.2%▼北陸・甲信越:4.4%▼東海:2.4%▼近畿:1.5%▼中国:4.1%▼四国:4.3%▼九州:2.9%―となっており、北海道・東北で「医師確保が難しい」状況が伺えます。
「医師の働き方改革」では、病院の再編・統合が重要テーマの1つなっています。大規模化により、地域の医療資源を集中することで、医師1人当たりの負担が軽減できるためです。医師確保が困難な北海道・東北ブロックや北陸・甲信越ブロックなどでは、今後、病院の再編・統合が加速する可能性がありそうです。
また病床規模別に見てみると、一般病院では▼500床以上:99.4%(前年度に比べて0.5ポイント向上)▼400-499床:98.3%(同0.4ポイント向上)▼300-399床:97.6%(同0.2ポイント低下)▼200-299床:97.2%(同0.3ポイント低下)▼150-199床:96.4%(同0.4ポイント向上)▼100-149床:96.6%(同1.4ポイント向上)▼50-99床:95.8%(同1.1ポイント向上)▼20-49床:92.4%(同0.7ポイント向上)―となっています。大規模病院と小規模病院で医師確保に尽力した状況が伺え、中規模の病院で医師確保の苦労が大きな状況が伺えます。医師の働き方改革などで、どのような影響が出るのか、今後の動向にさらに注目する必要があるでしょう。
なお、一般病院のうち9病院では、医療法標準の50%に満たない医師しか配置できていません(一般病院の0.1%)。「標準数の半分未満の医師しか配置できていない」一般病院は、前年度に比べて2施設、前々年度に比べて3施設増加している点が気になります。
関東ブロックのみで看護師等の適合率が前年度からダウン
次に、看護師・准看護師(以下、看護師等)の配置状況を見てみましょう。医療法では、▽一般病院の一般病床は3対1▽同じく療養病床は4対1(2017年度まで6対1を認める経過措置あり)▽特定機能病院は2対1―以上といった標準配置数が定められています(病棟)。
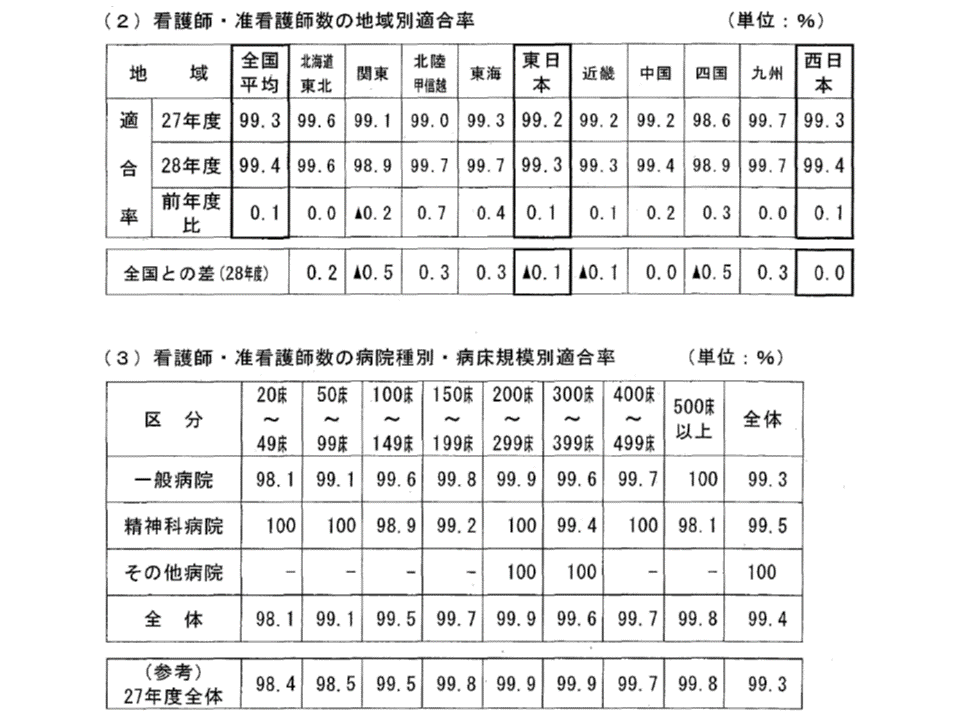
この適合状況を見ると、2016年度は99.4%の病院で医療法標準を満たしています(前年度から0.1ポイント向上)。2009年度以降の適合率を見ると、▼2009年度:99.2% →(0.2ポイント向上)→ ▼2010年度:99.4% →(増減なし)→ ▼2011年度:99.4% →(0.4ポイント低下)→ ▼2012年度:99.0% →(0.2ポイント低下)→ ▼2013年度:98.8% →(0.5ポイント向上)→ ▼2014年度:99.3% →(増減なし)→ ▼2015年度:99.3% →(0.1ポイント向上)→ ▼2016年度:99.4%—となっています。増減を繰り返しており、多くの病院で「看護師等確保に苦労している」状況が伺えます。
地域別に前年度からの適合率の推移を見ると、関東ブロック(0.2ポイント低下)のみで低下しており、その背景などをより詳しく分析する必要がありそうです。
また、適合率の高い地域は、▼北陸・甲信越:99.7%(前年度に比べて0.7ポイント向上)▼東海:99.7%(同0.4ポイント向上)▼九州:99.7%(同増減なし)—、逆に低い地域は▼関東:98.9%(同0.2ポイント低下)▼四国:98.9%(同0.3ポイント向上)―となっており、「関東ブロックにおける、看護師等の適合率の低さ、前年度からの悪化(低下)状況」が際立っています。
病床規模別に見ると、一般病院では▼500床以上:100.0%(前年度から増減なし)▼400-499床:99.7%(同0.1ポイント向上)▼300-399床:99.6%(同0.2ポイント低下)▼200-299床:99.9%(同増減なし)▼150-199床:99.8%(同0.2ポイント低下)▼100-149床:99.6%(同0.1ポイント向上)▼50-99床:99.1%(同0.6ポイント向上)▼20-49床:98.1%(同0.3ポイント低下)―となっています。中小規模の病院で看護師等確保に苦戦している状況を再確認できます。
なお、看護師等を標準の50%未満しか配置できていない病院は、2015年度には解消しましたが、2016年度には3病院発生しています(一般病院)。看護師等の配置不足は、個々の看護師等の負担増に直結する(50%未満であれば、単純計算で100%病院の2倍以上の負担となっている計算である)ため、地域全体による支援(個々の病院の努力には限界もある)を充実していくことが重要でしょう。
薬剤師配置は年々改善しているが、中国や九州では確保に困難も
薬剤師については、医療法上、▽一般病院の一般病床は70対1▽同じく療養病床は150対1▽特定機能病院は30対1―などといった標準配置数が定められています(病棟)。
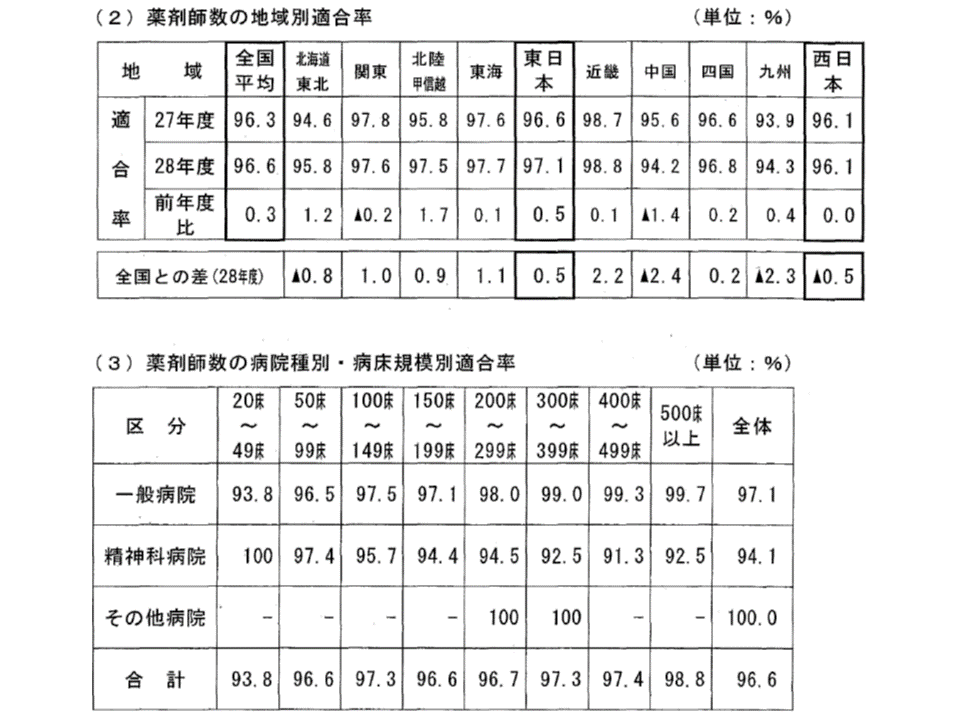
この適合状況を見てみると、2016年度は96.6%の病院で医療法標準を満たしていることが分かりました。前年度と比べて、0.3ポイント改善しています。薬剤師配置も医師と同じく年々改善していることが分かります。
地域別に見ると、▼中国(前年度から1.4ポイント低下)▼関東(同0.2ポイント低下)―の2ブロックで適合率が前年度よりも悪化(低下)しています。また、適合率が高いのは▼近畿:98.8%(前年度から0.1ポイント向上)▼東海:97.7%(同0.1ポイント向上)▼関東:97.6%(同0.2ポイント低下)—、逆に低いのは▼中国:94.2%(同1.4ポイント低下)▼九州:94.3%(同0.4ポイント向上)▼北海道・東北:95.8%(同1.2ポイント向上)—という状況です。
病床規模別に見ると、一般病院では▼500床以上:99.7%(前年度に比べて0.5ポイント向上)▼400-499床:99.3%(同0.4ポイント向上)▼300-399床:99.0%(同0.4ポイント向上)▼200-299床:98.0%(同0.5ポイント低下)▼150-199床:97.1%(同0.1ポイント低下)▼100-149床:97.5%(同0.8ポイント向上)▼50-99床:96.5%(同0.3ポイント低下)▼20-49床:93.8%(同0.4ポイント向上)―となりました。小規模病院で薬剤師確保が困難な状況が再確認できます。
なお、病院全体で法令遵守の度合いが芳しくない項目は、低い順に(1)職員の健康管理(適合率92.7%、前年度から0.1ポイント向上)(2)医療法許可の変更(同95.6%、同0.1ポイント向上)(3)医薬品安全管理責任者による手順書に基づく業務の定期的な確認の実施(同96.2%、同1.6ポイント向上)(4)医薬品の管理(同96.4%、同0.1ポイント向上)(4、同率)医師数(同96.4%、同0.5ポイント向上)―などといった項目です。順位に大きな変動はありませんが、適合率は前年度に比べて全般に「向上」傾向にあり、医療機関の努力が伺えます。
【関連記事】
医療法の看護師等配置標準を満たす病院、2015年度には99.3%―2015年度立入検査結果
医療法の看護師等配置標準を満たす病院、前年度から0.2ポイント減少し98.8%に―2013年度立入検査結果
93.6%の病院で医師数標準を満たし、99%の病院で看護師数標準満たす―2012年度立入検査結果
2019年度立入検査、「検体検査の精度管理」基準を満たしているかなど重点的に確認―厚労省
2017年度立入検査、事故事例教訓とした業務改善の共有や特定看護師業務などを重点に―厚労省
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
医師の時間外労働上限、医療現場が「遵守できる」と感じる基準でなければ実効性なし―医師働き方改革検討会
研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)
研修医や専攻医、高度技能の取得希望医師、最長1860時間までの時間外労働を認めてはどうか―医師働き方改革検討会(2)
救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
特定機能病院に「第三者評価受審と指摘事項の公表」求めてはどうか、特定機能病院側は「厳しい」と反論―特定機能病院・地域医療支援病院あり方検討会(2)
地域医療支援病院、「医師の少ない地域」支援をプラスアルファ要件として設定可能に―特定機能病院・地域医療支援病院あり方検討会(1)
特定機能病院、国と異なる「プロフェッショナルの第三者」視点での評価受審を義務化してはどうか―特定機能病院・地域医療支援病院あり方検討会(2)
医師派遣機能、地域医療支援病院の「すべて」には求めるべきではない―特定機能病院・地域医療支援病院あり方検討会(1)
特定機能病院に第三者評価を義務付けるべきか―特定機能病院・地域医療支援病院あり方検討会(2)
すべての地域医療支援病院が医師派遣等の医師少数区域支援機能を持つべき―特定機能病院・地域医療支援病院あり方検討会(1)
地域医療支援病院、「在宅医療支援」「医師派遣」等の機能をどう要件化すべきか―特定機能病院・地域医療支援病院あり方検討会
地域医療支援病院の承認要件見直しへ議論開始―厚労省・検討会
特定機能病院や臨床研究中核病院、「医療安全管理部門の設置」などを承認要件に追加―厚労省
一般病院にも「高度な医療技術実施の際の安全管理体制」整備の努力義務を課す―社保審・医療部会
特定機能病院に医療安全管理体制強化や外部監査委設置などの要件追加―厚労省
特定機能病院に、「監査委員会」設置や「医療安全担当の副院長」配置を義務付け―厚労省
特定機能病院への集中立入検査を6月から実施、目的は「実態把握」―厚生労働省
女子医大病院と群馬大病院の特定機能病院の承認取り消し決定、特定機能病院の承認要件見直しも検討―塩崎厚労相
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会





