急性期一般1で「看護必要度B項目の廃止」を検討、A項目の呼吸ケア・創傷処置等なども見直しへ―入院・外来医療分科会(1)
2023.10.5.(木)
一般病棟用の重症度、医療・看護必要度のうちB項目については、急性期一般1よりも地域一般や急性期一般2―5のほうが該当患者割合が高い傾向にあり、、「急性期入院医療の必要性を評価するもの」とは言い難いのではないか。2024年度の次期診療報酬改定では「まず急性期一般1についてB項目評価を廃止」してはどうか—。
高齢の重症患者が急性期病棟に入院するケースは増加していくと考えられるが、その場合の介助業務は看護師が担うべきか、介護福祉士の病棟配置を進めていくべきか—。
看護必要度の呼吸ケアや創傷処置など、多くの項目について課題があり、2024年度の次期診療報酬改定で見直しを行ってはどうか—。
10月5日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(以下、分科会)で、こうした議論が行われました。ほかに「DPC改革に関する議論」「2023年度調査結果速報値を踏まえた議論」も行われており、これらは別稿で報じます。
分科会では、近く「最終とりまとめ」を行い、その後、具体的な改定論議の場は中央社会保険医療協議会に移ります。
目次
看護必要度の項目、まず「急性期一般1から廃止しては」との提案
Gem Medでお伝えしているとおり、2024年度の次期診療報酬改定に向けて、分科会では入院医療・外来医療について幅広い視点でデータの収集・解析を行ったうえで、技術的な検討を続けています。
【急性期入院医療の評価指標】については、主に▼重症度、医療・看護必要度(以下、看護必要度)▼平均在院日数▼急性期充実体制加算―の3点について見直しの方向性を探っていますが、看護必要度に関しては、例えば▼A項目の「薬剤3種類以上の管理」の該当割合が上昇している点を踏まえた見直しを検討してはどうか▼75歳以上では「食物及び吐物による肺臓炎」や「尿路感染症・部位不明」等において、1日当たり医療資源投入量が地域一般(旧13対1・15対1)と大きく変わらないが、「救急搬送後の入院/緊急に入院を必要とする状態」により看護必要度を満たす割合が高い(入院初日から5日)点を踏まえた見直しを行ってはどうか▼B項目について急性期入院医療を評価する指標として相応しいかどうか、との観点で見直しを検討してはどうか—といった議論が行われてきています(関連記事はこちら)。
関連して、「看護必要度は何を評価するものか」という根本に遡った議論も行われています(関連記事はこちら)。具体的には、「急性期入院医療の必要性を評価するものである」との考え方と、「看護師等の手間を評価するものである」との考え方があります。前者を強く推し進めれば「いわば患者のADLをみるB項目は縮小していくべきではないか」との考えに結びつきやすく、逆に後者の視点を重視すれば「患者のADL低下は看護師等の負担増に直結するため、B項目は極めて重要である」との考えに結びつきやすくなります。もちろん両者の考えは関連する部分も多く、完全な切り離しは困難であることは述べるまでもありません。
この点について、10月5日の分科会では「2008年度改定での看護必要度導入」に遡って「看護必要度は何を評価するものか」を確認。そこからは、2014年度改定で「急性期患者の特性を評価する項目へ看護必要度を見直した」こと、2018年度改定で「医療ニーズを反映する診療実績の指標の1つして看護必要度を用いる旨を確認した」こと、2020年度改定で「看護提供の頻度は高いが、、医学的な理由による入院の必要性が低い患者が一定程度いることを踏まえた見直しを実施した」ことなどが改めて明らかにされました。ここからは、上記で言うところの前者「急性期入院医療の必要性を評価するもの」との視点が重視されていることが分かります。
例えば、2014年度改定では、従前の看護必要度評価項目であった「時間尿測定」について、「7対1よりも15対1で最も高くなっている」ことを踏まえ、「急性期入院医療の必要性を評価するもの」とは言い難いと判断され、看護必要度から除外されています。

2014年度改定で「時間尿測定」を削除した(入院・外来医療分科会(1)3 231005)
翻って現在のB項目の状況を見ると、▼入院初日にB3点以上である割合は、特定機能病院や急性期一般1で低く、急性期一般2-5や地域一般1で高い▼入院初日にB2点・3点である場合では、特定機能病院や急性期一般1よりも急性期4―5や地域一般で「入院2日目以降にB3点以上となる」割合が高い—ことが明らかにされました。つまりB得点が高い患者は急性期病棟よりも「それ以外の病棟」で多いと言えます。
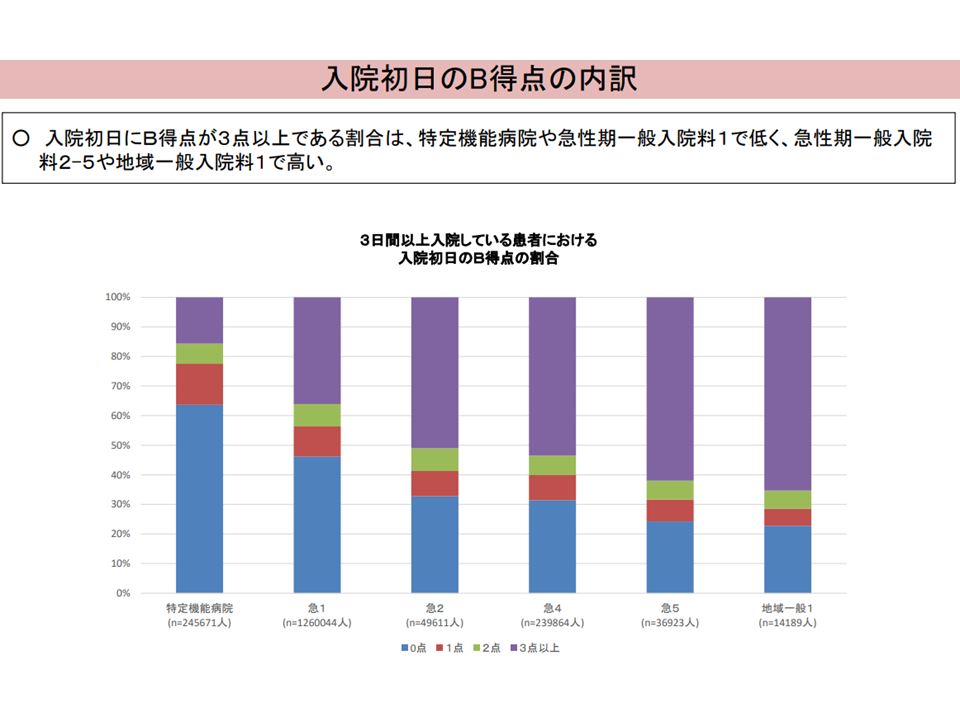
病棟別のB項目該当割合(入院・外来医療分科会(1)1 231005)
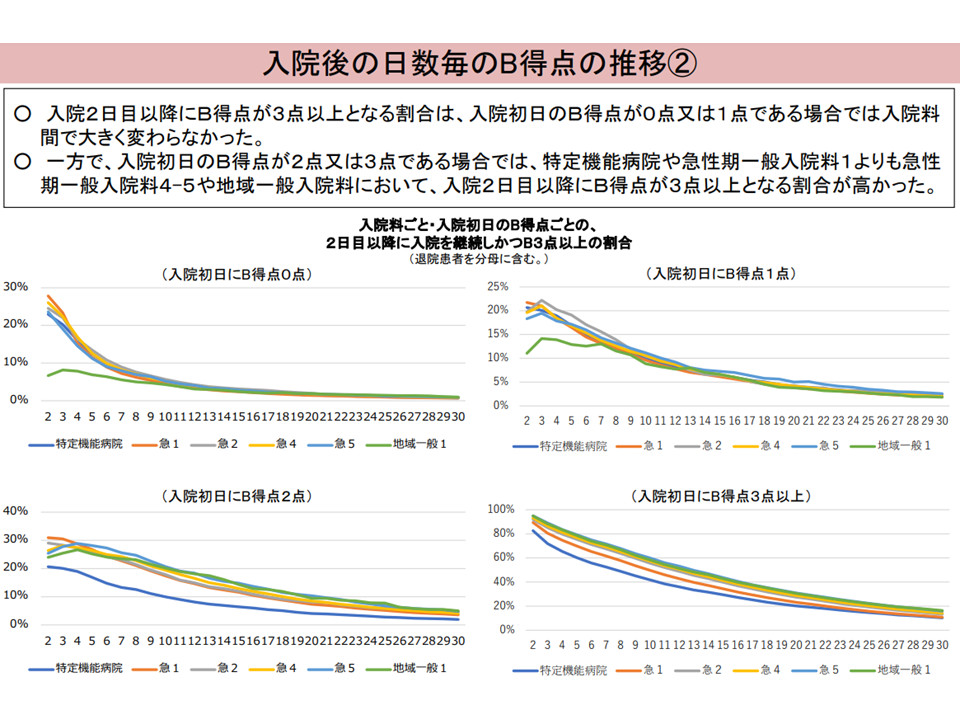
B項目と入院日数との関係(入院・外来医療分科会(1)2 231005)
こうしたデータと2014年度改定の方向とを踏まえると「B項目は『急性期入院医療の必要性を評価するもの』とは言い難い可能性がある」と考えることもできそうです。分科会の下部組織である「診療情報・指標等作業グループ」でも「急性期の医療ニーズに着目した評価体系とする観点からは、7対1病棟の看護必要度においてB項目は適さないのではないか」との意見が出されています。
分科会でも中野惠委員(健康保険組合連合会参与)が「B項目が『急性期入院医療の必要性を評価するもの』として妥当なのか疑問を感じる。今後、根本的な見直し検討が必要と考えるが、まず2024年度の次期診療報酬改定においては、診療情報・指標等作業グループの報告にもあるように、急性期一般1では『B項目の廃止』を提案したい」との考えを明確に示しました。また小池創一委員(自治医科大学地域医療学センター地域医療政策部門教授)も「看護必要度の趣旨である『急性期入院医療の必要性を評価するもの』との趣旨に照らし、B項目が急性期の必要度に相応しくないとなれば、B項目廃止の方向が妥当である」との見解を示しています。
もっとも、「B項目の調査データから、ただちに『急性期入院医療の必要性を評価するものとして相応しくない』との結論は導けないのではないか」(津留英智委員:全日本病院協会常任理事)、「急性期病院にも様々な病態の患者がおり、医療の高度化で高齢患者にも安全・安心に侵襲的な手技が可能になってくる中で、さらに高齢患者が急性期病棟に入院するようになる。そうした際に『入院患者にどれだけの手間をかければ退院につながるのか』という視点での評価は継続して必要であり、B項目が『急性期入院医療の必要性を評価するものとして相応しくない』となっても、依然として重要であり、廃止すべきではない」(山本修一分科会長代理:地域医療機能推進機構理事長)との反論も出ています。
今後は、中医協に議論の場を移し「一般病棟用の看護必要度からB項目を削除する」のか、あるいは「B項目は一般病棟用の看護必要度の項目として維持・継続する」のか、さらには「まず、急性期一般1の評価指標のみからB項目を削除するのか」などを、より具体的に議論していくことになるでしょう。
高齢急性期患者の介助業務、「看護師が担うべき」「介護福祉士配置を進めるべき」との両論
ところで、仮に看護必要度からB項目が削除されたとして、「ADLに問題があり、入院生活を送るうえで介助が必要な高齢患者等」が急性期病棟からいなくなるわけではありません。逆に、上述の山本分科会長代理の指摘とも関連しますが、「高齢者が急性期病棟に入院するケース」は今後も増加していくと考えられます。「急性期入院医療が必要でなくなった時点で、速やかに地域包括ケア病棟に転院する」「急性期対応が一定程度可能な地域包括ケア病棟への入院を促す」施策が進むと考えられますが、「高度急性期医療が必要な高齢患者」には当然「急性期病棟・高度急性期病棟への入院」が求められることは述べるまでもないでしょう(高齢患者の入院医療を、一括りに「地域包括ケア病棟で対応する」という議論が行われているわけではない点に留意が必要)。
看護必要度の見直しとは別に、「高齢等の患者の介助」をどの職種が主に担うべきかという点を引き続き考えていかなければならないのです。
この点について猪口雄二委員(日本医師会副会長)は「介護職を、慢性期・回復期病棟はもちろん、急性期病棟にも適切に配置し、専門職として活躍してもらうことを考えるべき時期に来ている」と指摘。井川誠一郎委員(日本慢性期医療協会副会長)も「例えば患者の体位交換について、『2名の看護師』で行っているところを『看護師1名+介護福祉士』で行えば、1名の看護師は『看護師でなければ実施できない業務』に携わることができ、有効活用が可能になる」と提案。さらに山本分科会長代理は「看護補助者の確保は難しく、さらに『直接的ケア』業務を担ってもらうことは現実的には非常に難しい(関連記事はこちら)。次の仕組み(例えば介護福祉士の配置とその評価)を早急に検討しなければならない」と強く訴えています。
これに対し秋山智弥委員(名古屋大学医学部附属病院卒後臨床研修・キャリア形成支援センター教授)は「入院・病棟は『看護の専門性』が求められる場であり、『介護職の専門性』を発揮できる場面は少ない。看護よりも介護の手間が大きくなる患者は、もはや病院・病棟で受け入れるべきではなく、介護保険施設や在宅療養への移行を進め、そこに専門性の高い看護師(特定行為研修修了者など)を配置し、医療の充実を図っていくべきではないか」との考えを示しています。
この論点についても分科会で結論を出せるものではなく、今後、中医協で議論していくことになるでしょう。
なお、牧野憲一委員(日本病院会常任理事、旭川赤十字病院院長)や林田賢史委員(産業医科大学病院医療情報部部長)は「入院患者のADL低下が生じないような体制、運用が最も重要である」とコメントしています。高齢入院患者の介助を「看護師が担う」のか、「介護福祉士が担うのか」が重要なのではなく、牧野委員らの指摘するように「入院中にもADLを落とさない。要介護度の悪化を招かない。寝たきりを生まない」ような対応が目指されている点を忘れてはいけません。
看護必要度の呼吸ケア、重症褥瘡処置、点滴薬剤の種類・日数などの大きな見直しを提言
また、分科会の下部組織である「診療情報・指標等作業グループ」では、看護必要度について次のような見直し方向が考えられるのではないか、との最終とりまとめを行っています(最終とりまとめはこちら(下線部分が中間まとめからの追記部分)とこちら(関連データ))(中間とりまとめの急性期入院医療に関する記事はこちら)。
【A項目】
▽「注射薬剤3種類以上管理」は、▼長期入院患者の中では該当割合が上昇していく▼急性期一般1では急性期一般4-6よりも「早期に終了する」割合が高い▼該当日数が長期になるに連れ静脈栄養に関するもの(アミノ酸・糖・電解質・ビタミン、チアミンモノホスフェイトジスルフィド・B6・B12配合剤など)の割合が増加する—
↓
▽「注射薬剤3種類以上管理」の対象薬剤や上限日数、「初期の重点的な評価」を検討すべき
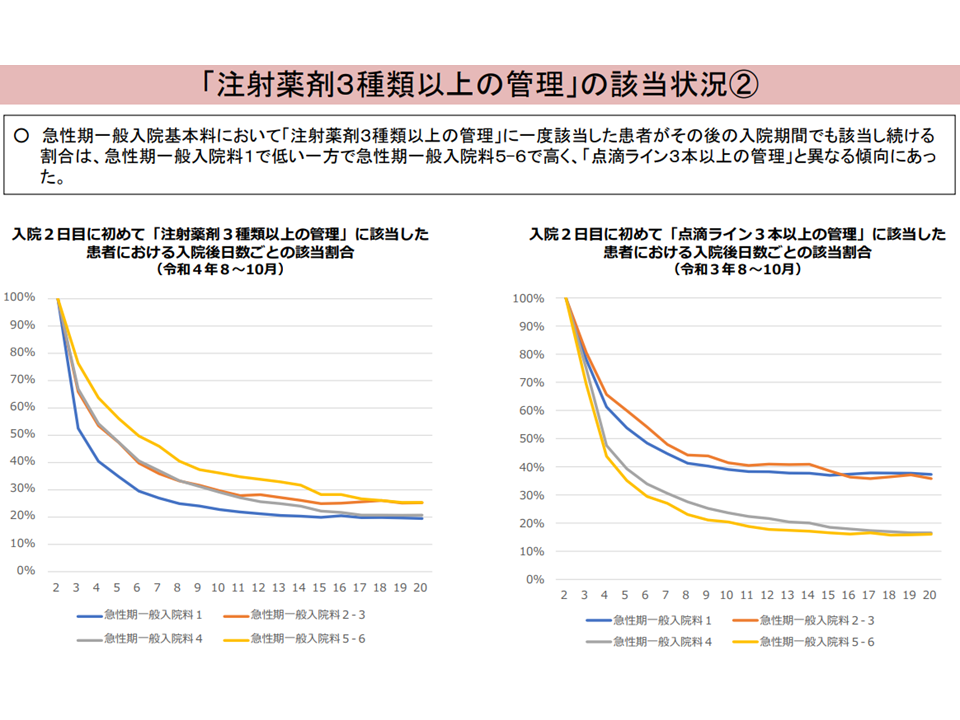
注射薬剤3種類以上管理について1(入院・外来医療分科会(1)5 231005)
注射薬剤3種類以上管理について2(入院・外来医療分科会(1)7 231005)
▽「呼吸ケア」では、▼酸素吸入が最も高く、5%の患者で人工呼吸が実施▼酸素吸入が入院初期に実施割合が高いが、長期入院患者では人工呼吸、ハイフローセラピー、鼻マスク式人工呼吸器等が高くなる▼必要度Iの評価で呼吸ケアに該当する患者の15-40%程度は「必要度Ⅱの対象となる診療行為」が実施されていない—
↓
▽評価基準を必要度IIに統一すべき(正確な評価のため、ICU等用の看護必要度も含め、算定対象とならない診療報酬上の項目についても、業務負担に配慮しつつEFファイル等に入力することを求める、必要度IIへの項目統一で「必要度IIへの移行」も進むと考えられる)

呼吸ケアについて1(入院・外来医療分科会(1)4 231005)
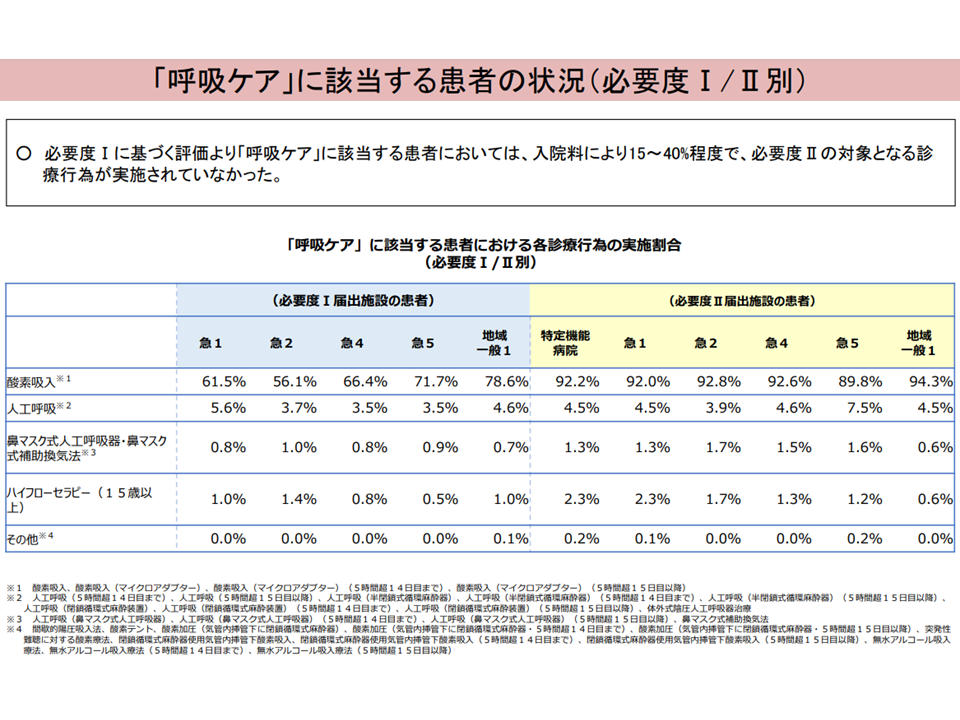
呼吸ケアについて2(入院・外来医療分科会(1)6 231005)
▽「創傷処置」では、▼必要度Iの評価で創傷処置に該当する患者の40%程度で「必要度IIの対象となる診療行為」が実施されていない▼「重度褥瘡処置」の実施割合は、急性期一般1よりも急性期一般4-5や地域一般で高く、長期間入院患者で高い—
↓
▽評価基準を必要度IIに統一すべき(正確な評価のため、ICU等用の看護必要度も含め、算定対象とならない診療報酬上の項目についても、業務負担に配慮しつつEFファイル等に入力することを求める、必要度IIへの項目統一で「必要度IIへの移行」も進むと考えられる)
▽「創傷処置」に該当する診療行為から「重度褥瘡処置の実施」を削除すべき
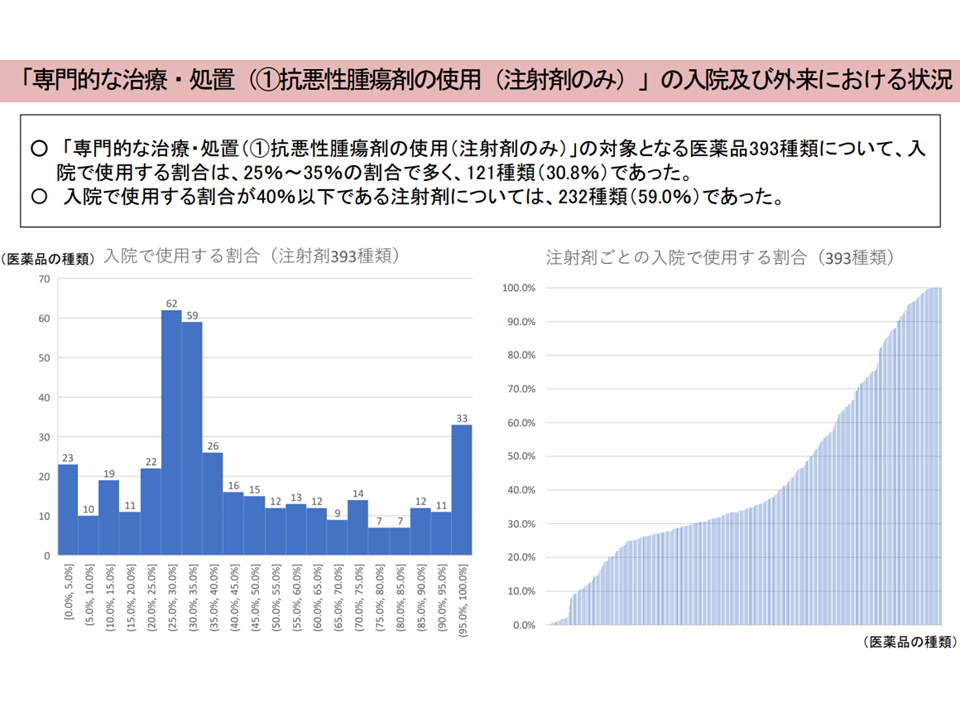
▽「専門的な治療・処置」の「抗悪性腫瘍剤の使用(注射剤のみ)」および「抗悪性腫瘍剤の内服の管理」の対象医薬品は入院・外来での使用割合にばらつきがあり、入院での使用割合が低い医薬品も一定数ある
↓
▽外来での実施率が高い化学療法について外来実施を推進する観点から、「抗悪性腫瘍剤の使用(注射剤のみ)」「抗悪性腫瘍剤の内服管理」について必要な見直しを行うべき
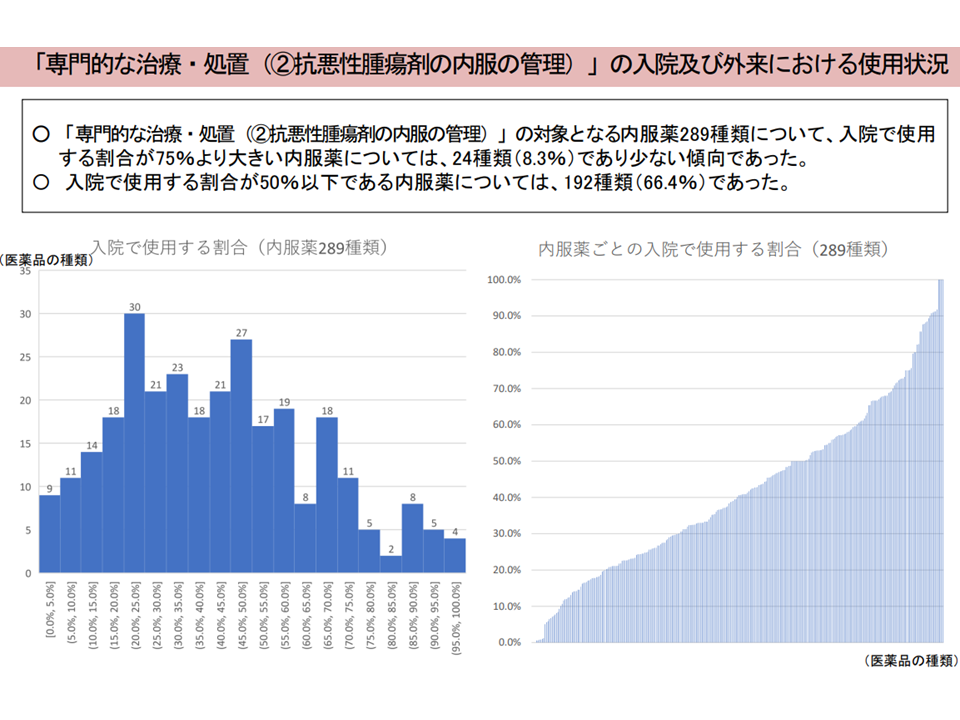
抗悪性腫瘍薬の内服管理について(入院・外来医療分科会(1)8 231005)
【短期滞在手術等基本料の取り扱い】
▽「短期滞在手術等基本料を算定する場合」「短期滞在手術等の要件を満たして短期滞在手術等基本料3の対象手術等を実施する場合」などは、看護必要度の評価対象から除外しているが、短期滞在手術等基本料3の対象手術でも「入院外での実施割合」にバラつきがある。また、短期滞在手術等基本料3の対象手術には、水晶体再建術など「医療機関全体における入院外での実施割合」と「病院で実施された場合における入院外での実施割合」が大きく異なるものがある
↓
▽短期滞在手術等基本料3の対象となっている手術の一部について、外来での実施がより促進されるよう看護必要度の評価対象に加えるべき
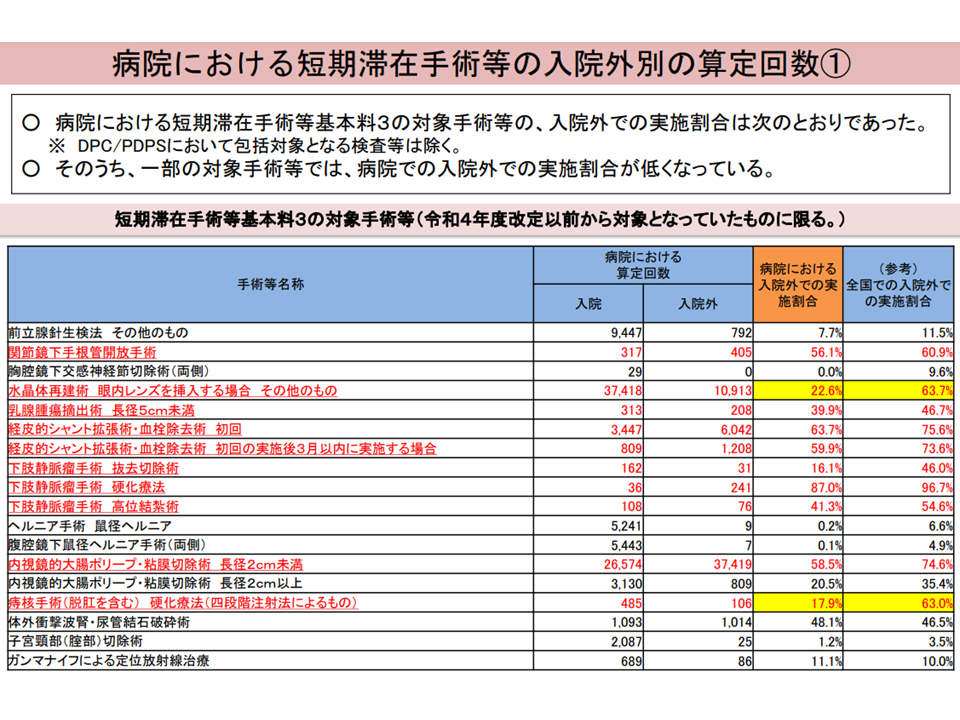
短期滞在手術等基本料について1(入院・外来医療分科会(1)11 231005)
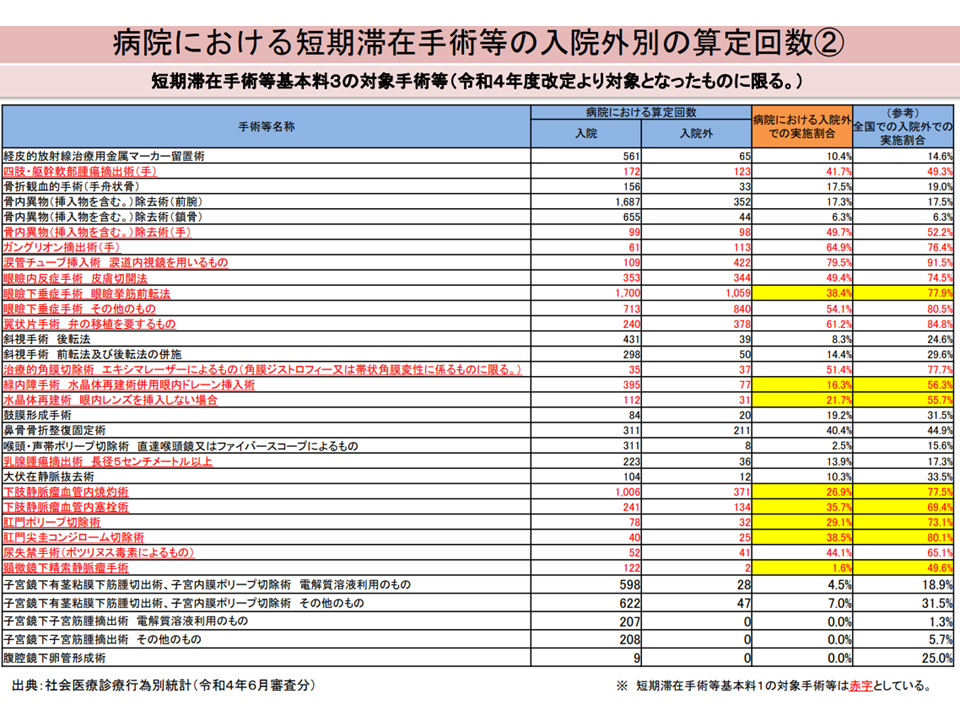
短期滞在手術等基本料について2(入院・外来医療分科会(1)12 231005)
また、C項目については、▼「入院での実施率が9割を下回る」もの、「現在対象となっていない手術等であるが、入院での実施率が9割を上回る」ものがある▼「対象手術等を実施した当日から一定の日数まで」が該当ありと判断され、当該「一定の日数」は当該手術等を実施した患者の在院日数に基づいて定められているが、対象手術等の多くが「入院当日」ではなく、「入院2日目以降」に実施されている—という課題を踏まえた見直し検討も提唱されました。
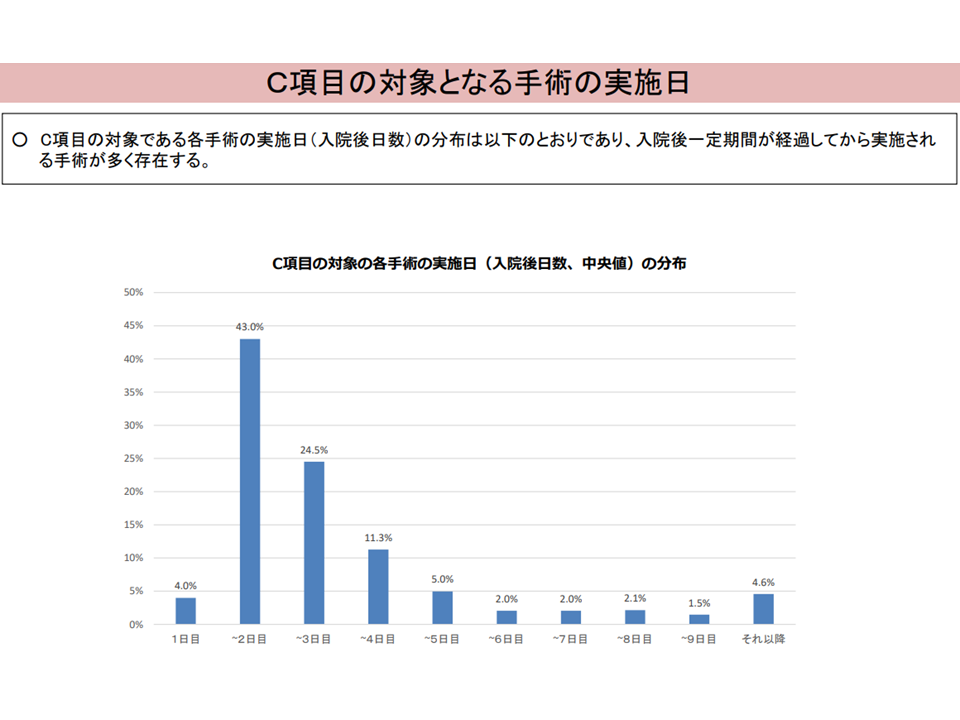
C項目について1(入院・外来医療分科会(1)9 231005)
C項目について2(入院・外来医療分科会(1)10 231005)
このほか、「特定機能病院、急性期一般1で、『A2点以上・B3点以上』のみで必要度基準に該当する場合は、『専門的な治療・処置』でA2点を獲得している場合が多いことを踏まえ、『専門的な治療・処置』の項目について重みづけを見直すこと」、また上述したB項目に関連して「ADL改善状況等把握のため測定自体は継続すべき」「治療(手術など)に伴って低下したADL改善等が適切に評価できるよう、項目追加や評価方法の見直しを検討すべき」との提案もなされています。
これらの提案に分科会で異論・反論は出ておらず、今後の最終とりまとめにも盛り込まれる見込みです。その後、中医協において具体的な看護必要度見直し案を練っていきますが、すべてが採用された場合には「極めて大きな見直し」となります。今から、改定後に備えて「まず自院における各項目の状況チェック」を進めておくことが重要でしょう。
【関連記事】
費用対効果評価が低いと判断された医薬品・医療機器、「費用対効果評価が対照技術と等しくなる」まで価格を下げるべきか―中医協
「要介護度が高い在宅患者への訪問診療の評価引き上げ」「高齢者施設への極めて頻回な訪問診療の評価適正化」など検討—中医協総会
2024年度診療報酬改定の基本方針論議続く、物価高騰対応の必要性言及を医療提供サイドは高く評価するが、費用負担者は効率化を強く要請
地域包括ケア病棟への入院料逓減制、障害者施設等での施設基準明確化、提出データ評価加算の要件見直しなど検討―入院・外来医療分科会(3)
2024年度診療報酬改定、「高齢者の救急搬送等」にどう対応すべきか、「かかりつけ医機能」をどう報酬で評価すべきか—中医協(2)
「日本国民に必要な医薬品でもドラッグラグ・ロス、高い薬価を設定し、それが維持される仕組みが必要」と医薬品団体―中医協・薬価専門部会
医療機器等のチャレンジ申請、「保険適用後にも一定の期間」申請可能に―中医協・材料部会
「働きながらがん治療を継続できる」環境整備に向け、化学療法の外来移行、栄養指導等を強力に推進―入院・外来医療分科会(3)
回復期リハ病棟での栄養・口腔管理推進、療養病棟の医療区分細分化、入院全般での身体拘束ゼロ等などが重要論点―入院・外来医療分科会(2)
「患者本位の医療実現」「個々の患者に相応しい療養環境」など考え、看護必要度や平均在院日数などを見直し―入院・外来医療分科会(1)
費用対効果評価に基づく価格調整をより広範囲にすべきか、介護費用削減効果を医薬品・医療機器の価格に反映させるべきか―中医協
コロナ診療報酬特例、コロナ感染拡大の状況・医療現場の効率的診療状況踏まえて「点数を引き下げて継続する」方向で調整—中医協総会
医師働き方改革効果あるプログラム医療機器、メーカー側は「加算評価」を求めるも、中医協委員は「理解できない」と反論―中医協・材料部会
診療報酬改定のない年の薬価改定(中間年改定)、医薬品供給やドラッグラグ・ロスへの影響も見ながら在り方を検討―中医協・薬価専門部会
2024年度診療報酬改定に向けて第1ラウンド論議を総括、今後、個別具体的な点数・施設基準に関する第2ラウンド論議へ—中医協総会
医療部会でも2024年度診療報酬改定「基本方針」論議、病院団体が「食事療養費引き上げ」「賃上げの原資確保」を強く要請—社保審・医療部会
2024年度診療報酬改定「基本方針」論議始まる、物価急騰への対応や医療保険制度の持続可能性確保など重視―社保審・医療保険部会(1)
小児薬開発促進のため新薬創出等加算の積極的活用を、企業の予見可能性確保のため市場拡大再算定見直しを―中医協・薬価専門部会
療養病棟の医療区分、「疾患・状態での該当」と「処置での該当」で状況が異なる点踏まえ細分化すべきか―入院・外来医療分科会(4)
「在宅患者の状態悪化→外来受診→地域包括ケア病棟入院」の流れも高く評価し、救急搬送・受け入れ負担軽減を―入院・外来医療分科会(3)
ICU評価は「看護必要度+SOFAスコア」へ、HCU看護必要度から心電図モニタ管理など削除へ―入院・外来医療分科会(2)
看護必要度が「高齢の誤嚥性肺炎等患者の急性期一般1への救急搬送」を促している可能性―入院・外来医療分科会(1)
費用対効果制度について医薬品業界・医療機器業界から意見聴取、医薬品・機器の各々の特性踏まえた制度改善を―中医協
後発品の価格帯集約ルール、医療上の必要な医薬品の価格を下支えするルールなど、どのように考えていくべきか―中医協・薬価専門部会
少子化が進展する中で、小児医療・周産期医療について「集約化」と「アクセス確保」とのバランス考慮が極めて重要—中医協総会
2024年度以降の診療報酬改定、実施時期を2か月遅らせ「6月1日施行」とする方針を中医協で固める、薬価改定は4月実施を維持
医薬品を保険適用した後の「効能効果追加」などの評価改善、市場拡大再算定の在り方を継続論議―中医協・薬価専門部会
診療時間短縮などの効果あるプログラム医療機器、特別な評価をすべきか?―中医協・材料部会
感染対策向上加算等、「次なる新興感染症に備えるための医療機関・都道府県の協定」締結進むような見直しを—中医協総会
一部に「歪んだオンライン診療」、適切な形でのオンライン診療推進を目指せ!D to P with Nの量・質の拡充を―入院・外来医療分科会(4)
外来医療の機能分化が2024年度診療報酬改定でも重要テーマ、生活習慣病管理の取得・算定推進に向けた手立ては―入院・外来医療分科会(3)
入退院支援加算について「入院料別の施設基準・算定要件」など検討しては、緊急入院患者の退院支援が重要課題―入院・外来医療分科会(2)
がん化学療法の外来移行、「栄養指導」や「仕事と治療との両立支援」などと一体的・総合的に進めよ―入院・外来医療分科会(1)
高額な医薬品・医療機器など、より迅速かつ適切に費用対効果評価を行える仕組みを目指せ、評価人材の育成も急務―中医協
新薬創出等加算の企業要件には「相当の合理性」あり、ドラッグ・ラグ/ロスで日本国民が被る不利益をまず明確化せよ―中医協・薬価専門部会
在宅医療ニーズの急増に備え「在宅医療の質・量双方の充実」が継続課題!訪問看護師の心身負担増への対応も重要課題—中医協総会
入院医療における「身体拘束の縮小・廃止」のためには「病院長の意識・決断」が非常に重要―入院・外来医療分科会(3)
地域包括ケア病棟、誤嚥性肺炎等の直接入棟患者に「早期から適切なリハビリ」実施すべき―入院・外来医療分科会(2)
総合入院体制加算から急性期充実体制へのシフトで地域医療への影響は?加算取得病院の地域差をどう考えるか―入院・外来医療分科会(1)
「特許期間中の薬価を維持する」仕組み導入などで、日本の医薬品市場の魅力向上を図るべき―中医協・薬価専門部会
乳がん再発リスクなどを検出するプログラム医療機器、メーカーの体制など整い2023年9月から保険適用―中医協総会(2)
高齢患者の急性期入院、入院後のトリアージにより、下り搬送も含めた「適切な病棟での対応」を促進してはどうか—中医協総会(1)
2024年度の薬価・材料価格制度改革論議始まる、医薬品に関する有識者検討会報告書は「あくまで参考診療」—中医協総会(3)
マイナンバーカードの保険証利用が進むほどメリットを実感する者が増えていくため、利用体制整備が最重要—中医協総会(2)
かかりつけ医機能は「地域の医療機関が連携して果たす」べきもの、診療報酬による評価でもこの点を踏まえよ—中医協総会(1)
2024年度の診療報酬・介護報酬・障害福祉等サービス報酬の同時改定で「医療・介護・障害者福祉の連携強化」目指せ—中医協総会(2)
医師働き方改革サポートする【地域医療体制確保加算】取得病院で、勤務医負担がわずかだが増加している—中医協総会(1)
患者・一般国民の多くはオンライン診療よりも対面診療を希望、かかりつけ医機能評価する診療報酬の取得は低調―入院・外来医療分科会(5)
医師働き方改革のポイントは「薬剤師へのタスク・シフト」、薬剤師確保に向けた診療報酬でのサポートを―入院・外来医療分科会(4)
地域包括ケア病棟で救急患者対応相当程度進む、回復期リハビリ病棟で重症患者受け入れなど進む―入院・外来医療分科会(3)
スーパーICU評価の【重症患者対応体制強化加算】、「看護配置に含めない看護師2名以上配置」等が大きなハードル―入院・外来医療分科会(2)
急性期一般1で「病床利用率が下がり、在院日数が延伸し、重症患者割合が下がっている」点をどう考えるべきか―入院・外来医療分科会(1)
総合入院体制加算⇒急性期充実体制加算シフトで産科医療等に悪影響?僻地での訪問看護+オンライン診療を推進!—中医協総会
DPC病院は「DPC制度の正しい理解」が極めて重要、制度の周知徹底と合わせ、違反時の「退出勧告」などの対応検討を—中医協総会
2024年度の費用対効果制度改革に向けた論議スタート、まずは現行制度の課題を抽出―中医協
電子カルテ標準化や医療機関のサイバーセキュリティ対策等の医療DX、診療報酬でどうサポートするか—中医協総会
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
2024年度の診療報酬に向け、まず第8次医療計画・医師働き方改革・医療DXに関する意見交換を今春より実施—中医協総会
2022年度改定での「在宅医療の裾野を広げるための加算」や「リフィル処方箋」など、まだ十分に活用されていない—中医協(1)





