入院患者の持参薬だけでなく、おくすり手帳・診療情報提供書も活用して「現在の処方内容」を正確に把握せよ―医療機能評価機構
2020.4.3.(金)
昨年(2019年)10-12月に報告された医療事故は1066件、ヒヤリ・ハット事例は7886件であった。医療事故のうち6.1%では患者が死亡しており、10.4%では死亡にこそ至らないまでも「障害残存」の可能性が高い。またこの期間では、療養上の世話に関連する医療事故が3割を超えている—。
こういった状況が、日本医療機能評価機構が3月24日に公表した「医療事故情報収集等事業」の第60回報告書から明らかになりました(機構のサイトはこちら)(前四半期(2019年7-9月)を対象にした第59回報告書に関する記事はこちら)。
また報告書では、(1)持参薬の処方・指示の誤り(2)食事・経管栄養とインスリン投与関連(3)透析療法時に用いる内シャントの閉塞―の3テーマについて詳細に分析し、改善策を提示しています。(1)では、患者の「現時点の処方内容」を正確に把握するために、持参薬だけでなく、おくすり手帳や診療情報提供書の内容を確認することの重要性を強調しています。
2019年10-12月、「療養上の世話」が医療事故の3割超占める
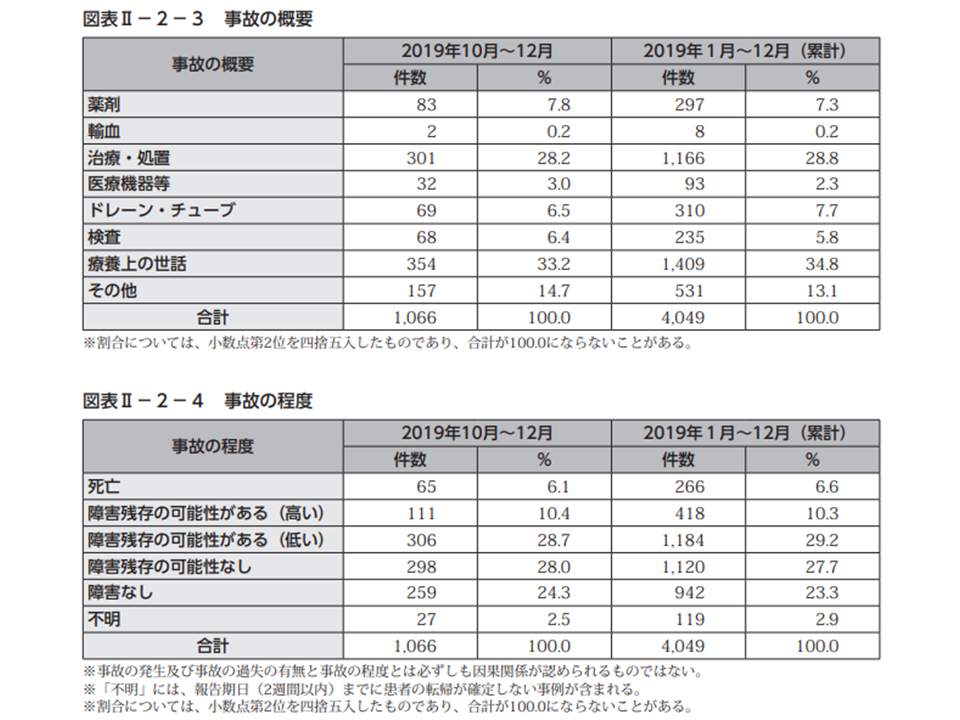
昨年(2019年)10-12月に報告された医療事故1066件を、事故の程度別に見ると▼死亡:65件・事故事例の6.1%(前四半期に比べて0.1ポイント増)▼障害残存の可能性が高い:111件・同10.4%(同1.8ポイント減)▼障害残存の可能性が低い:306件・同28.7%(同1.5ポイント減)▼障害残存の可能性なし:298件・同28.0%(同1.3ポイント増)―などとなっています。前四半期に比べると、「死亡」事故は横ばい、「障害残存の可能性が高い」事故は減少していますが、長期的に見ていく必要があります。
医療事故の概要を見ると、最も多いのは「療養上の世話」で354件・事故事例の33.2%(前四半期に比べて7.9ポイント減)、次いで「治療・処置」301件・同28.2%(同0.7ポイント増)、「薬剤」83件・同7.8%(同1.5ポイント増)、「ドレーン・チューブ」69件・同6.5%(同1.8ポイント減)、などと続いています。シェアの変化が大きく、さまざまな医療行為の場において「事故の可能性がある」ことが分かります。
医療事故により患者が死亡するケースも少なくない(医療事故情報収集等事業60回報告書1 200324)
ヒヤリ・ハット事例、依然として3分の1強が「薬剤」関連
次にヒヤリ・ハット事例に目を移してみると、昨年(2019)年10-12月の報告件数は7886件でした。
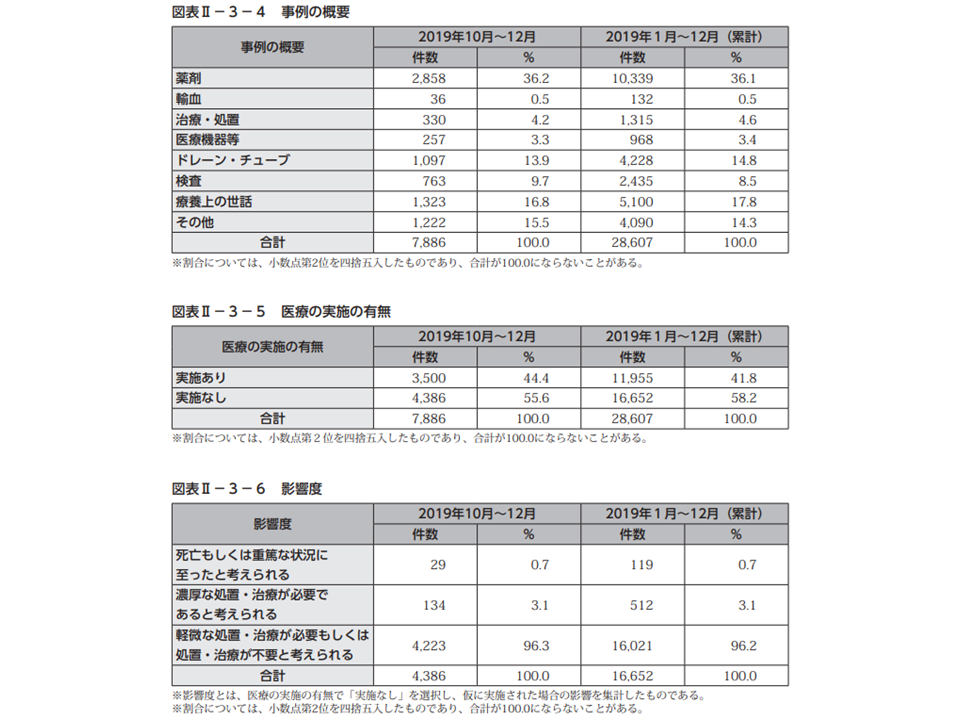
内訳を見ると、「薬剤」関連の事例が最も多く2858件・ヒヤリ・ハット事例全体の36.2%(前四半期と比べて2.1ポイント減)、次いで「療養上の世話」1323件・同16.8(同増減なし)、「ドレーン・チューブ」1097件・同13.9%(同0.2ポイント減)などとなっています。
ヒヤリ・ハット事例のうち、医療機関での実施がなかった4386件について患者への影響度を見てみると、「軽微な処置・治療が必要、もしくは処置・治療が不要と考えられる」事例が96.3%(前四半期と比べて0.1ポイント減)と、ほとんどを占めている状況に変わりはありません。しかし、「濃厚な処置・治療が必要と考えられる」ケースも3.1%(同0.3ポイント増)、「死亡・重篤な状況に至ったと考えられる」ケースも0.7%(同0.1ポイント減)あります。ごく少数とはいえ、一歩間違えば重大な影響の出る事例が生じており、全ての医療機関において院内のチェック体制を改めて点検しなおす必要があるでしょう。
ヒヤリハット事例の中にも、重大事故につながるものがある(医療事故情報収集等事業60回報告書2 200324)
その際には、「個人が気を付ける」ことはもちろん重要ですが、それだけでは医療事故やヒヤリ・ハット事例は防止できません。どれだけ気を張って業務に携わっていても人はミスを犯しますし、とりわけ医療従事者は、極めて多忙であり、ミスが生じやすい環境で働いています。このため「ペナルティの導入」などにはあまり意味がなく、かえって弊害のほうが大きくなると指摘されています。
「人はミスを犯す」という前提に立って、「必ず複数人でチェックする」「ミスが生じる前に、あるいは生じた場合には、すぐに気付けるような仕組みを構築する」「院内のルールを遵守し、医療安全を確保し、医療の質を向上させようという、風土を作り上げる」など、医療機関全体で「自分事である」と捉えて対策を講じることが必要となります。
患者の現時点の処方内容、診療情報提供書やおくすり手帳も活用して正確に把握を
報告書では毎回テーマを絞り、医療事故の再発防止に向けた詳細な分析を行っています。今回は、(1)持参薬の処方・指示の誤り(2)食事・経管栄養とインスリン投与関連(3)透析療法時に用いる内シャントの閉塞―の3テーマについて詳細に分析し、改善策を提示しています。
本稿では、(1)の「持参薬の処方・指示の誤り」に焦点を合わせ、事故の背景や対策について少し詳しく見てみましょう。
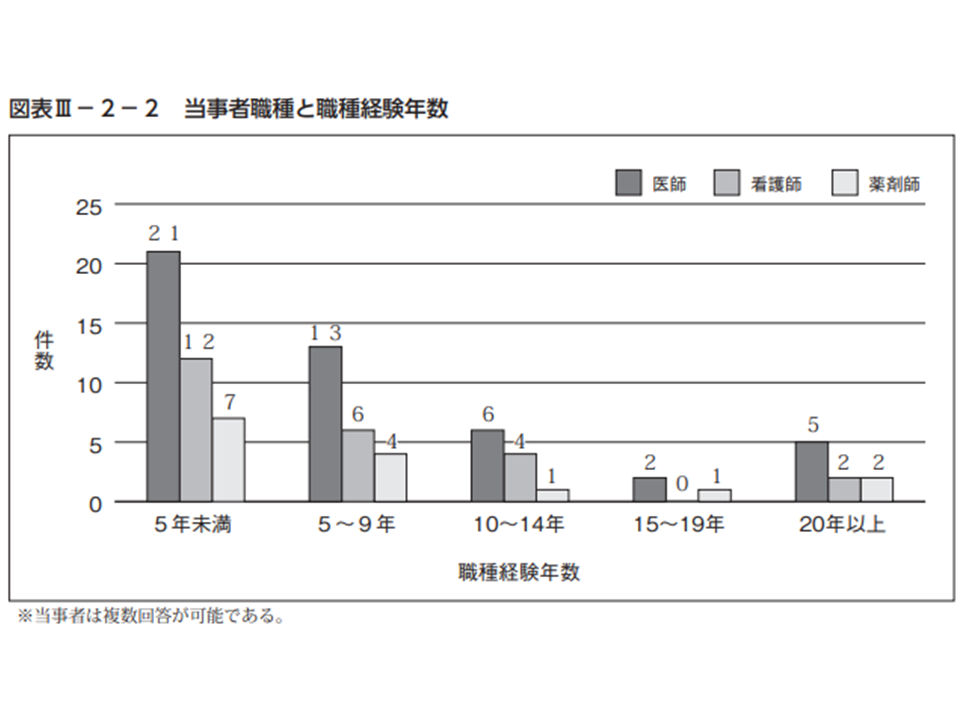
2015年1月から2019年12月に報告された医療事故のうち、「持参薬の処方・指示の誤り」によるものは46件あります。これを当事者(医師・看護師・薬剤師)の経験年数別に分類すると「どの職種でも経験5年未満の医療従事者が担当した場合に事故が多い」ことが判明しました。
持参薬の鑑別誤りは経験5年未満の医療従事者が担当した際にとりわけ生じやすい(医療事故情報収集等事業60回報告書3 200324)
また46件のうち44件(95.7%)は「内服薬」でした。また事故の発生段階は「処方・指示」が40件(87.0%)でしたが、「鑑別」も6件(13.0%)あります。機構では「持参薬鑑別時の医療事故」をターゲットにしています。
まず6件の薬剤を見ると、次のようになりました。
【鑑別内容の誤り】
▽血栓症治療に用いる「エリキュース錠5mg」のみを服用している患者について、「エリキュース錠5mgとワーファリン錠0.5㎎」と誤って報告し、服用していない「ワーファリン錠」を投与。結果、患者に脳出血が生じてしまった
▽抗てんかん剤の「ヒダントール」を服用している患者について、同成分の代替薬を処方したが、換算を誤って過量に投与。結果、患者に「嘔気・嘔吐」「意識障害」が生じてしまった
▽抗糖尿病剤の「ヒューマリンN注」を処方されている患者について、同剤の用量を間違って過量に投与。結果、患者が低血糖に陥ってしまった
【鑑別情報の不足】
▽血栓症治療に用いる「リクシアナ錠」を服用している患者について鑑別を行っておらず、無投与となったため、結果、患者が下肢動脈血栓症になってしまった
▽悪性神経膠腫治療薬の「テモダールカプセル」を服用している患者について、「休薬期間」情報を十分に把握せず、休薬せずに投与。結果、患者に骨髄抑制が生じてしまった
▽関節リウマチ等治療薬の「メトレート錠」を服用している患者について、投与日(木曜日の朝・夕食後)を十分に把握せず、連日投与。結果、患者に骨髄抑制が生じてしまった
これらの事故は、▼鑑別時の情報の確認不足▼医師が処方・指示する際の確認不足▼薬剤師が処方監査する際の確認不足▼看護師の知識不足―などが重層的に関係して生じていることが分かっています。例えば、鑑別時に確認不足があったとして、医師や薬剤師が処方等を行う際に再確認することで、補うことができます。このため「誰かが是正すればよい」というものではなく、「院内全体で業務フローを見直し、規則を守る」という風土を作らなければ、事故を防止することはできません。

持参薬の鑑別誤りの背景(医療事故情報収集等事業60回報告書4 200324)
この点、機構では、医療現場の取り組みを整理し、次のような改善策を講じることを提案しています。
【持参薬情報の確認】
▽「紹介状と処方履歴の照合」を確実に行う
▽「持参薬の鑑別内容」と「診療情報提供書の記載内容」とが異なる場合、紹介元病院に処方内容を確認する
▽外来主治医と入院担当医の間で、「かかりつけ医への紹介状の内容、処方変更の状況」などを共有する
【鑑別方法見直し】
▽「平日・日勤帯」の持参薬鑑別は、病棟薬剤師に依頼する
▽看護師が持参薬を確認する場合には、「用法・用量などを指さし、声だし」をして確認する
▽持参薬鑑別は診療情報提供書当の情報をもとに行う
▽持参薬を確認する際は、患者が持参した薬剤だけでなく、処方歴を確認する
▽患者から持参薬を預かった際には、「おくすり手帳をもとに用法・用量を確認」したうえで、薬剤部に関別に出す
【処方時確認】
▽主治医は、「持参薬鑑別書内容を確認」したうえで持参薬に関する処方・指示を行う
【専門医の介入】
▽抗てんかん薬を内服している患者の場合、入院時から専門の脳神経内科にコンサルトし、薬剤調整等を依頼する
機構では「持参薬のみから『現時点で患者に投与されている処方内容を把握する』ことは難しい。持参薬だけでなく、おくすり手帳や診療情報提供書などの複数の情報を用いて正確な鑑別が必要である」と強調しています。
【関連記事】
気管・気管切開チューブ挿入中の「患者の吸気と呼気の流れ」、十分な理解を―医療機能評価機構
徐放性製剤の粉砕投与で患者に悪影響、薬剤師に「粉砕して良いか」確認を―医療機能評価機構
立位での浣腸実施は「直腸損傷」のリスク大、患者にも十分な説明を―医療機能評価機構
鎮静のための注射薬、「医師立ち会い」下で投与し、投与後の観察を確実に実施せよ―医療機能評価機構
小児用ベッドからの転落事故が散発、柵は一番上まで引き上げよ―医療機能評価機構
電子カルテに誤った患者情報を入力する医療事故が散発、氏名確認の徹底を―医療機能評価機構
X線画像でも体内残存ガーゼを発見できない事例も、「ガーゼ残存の可能性」考慮した画像確認を―医療機能評価機構
ガーゼカウント合致にも関わらず、手術時にガーゼが患者体内に残存する医療事故が頻発―医療機能評価機構
病理検査報告書を放置、がん早期治療の機会逃す事例が頻発―医療機能評価機構
手術前に中止すべき薬剤の「中止指示」を行わず、手術が延期となる事例が頻発―医療機能評価機構
患者を車椅子へ移乗させる際、フットレストで外傷を負う事故が頻発―医療機能評価機構
酸素ボンベ使用中に「残量ゼロ」となり、患者に悪影響が出てしまう事例が頻発―医療機能評価機構
腎機能が低下した患者に通常量の薬剤を投与してしまう事例が頻発―医療機能評価機構
検体を紛失等してしまい、「病理検査に提出されない」事例が頻発―医療機能評価機構
薬剤師からの疑義照会をカルテに反映させず、再度、誤った薬剤処方を行った事例が発生―医療機能評価機構
膀胱留置カテーテルによる尿道損傷、2013年以降に49件も発生―医療機能評価機構
検査台から患者が転落し、骨折やクモ膜下出血した事例が発生―医療機能評価機構
総投与量上限を超えた抗がん剤投与で、心筋障害が生じた事例が発生―医療機能評価機構
画像診断報告書を確認せず、悪性腫瘍等の治療が遅れた事例が37件も発生―医療機能評価機構
温罨法等において、ホットパックの不適切使用による熱傷に留意を―医療機能評価機構
人工呼吸器、換気できているか装着後に確認徹底せよ-医療機能評価機構
手術場では、清潔野を確保後すぐに消毒剤を片付け、誤投与を予防せよ―医療機能評価機構
複数薬剤の処方日数を一括して変更する際には注意が必要―医療機能評価機構
胸腔ドレーン使用に当たり、手順・仕組みの教育徹底を―医療機能評価機構
入院患者がオーバーテーブルを支えに立ち上がろうとし、転倒する事例が多発―医療機能評価機構
インスリン1単位を「1mL」と誤解、100倍量の過剰投与する事故が後を絶たず―医療機能評価機構
中心静脈カテーテルが大気開放され、脳梗塞などに陥る事故が多発―医療機能評価機構
併用禁忌の薬剤誤投与が後を絶たず、最新情報の院内周知を―医療機能評価機構
脳手術での左右取り違えが、2010年から11件発生―医療機能評価機構
経口避妊剤は「手術前4週以内」は内服『禁忌』、術前に内服薬チェックの徹底を―医療機能評価機構
永久気管孔をフィルムドレッシング材で覆ったため、呼吸困難になる事例が発生―医療機能評価機構
適切に体重に基づかない透析で、過除水や除水不足が発生―医療機能評価機構
経鼻栄養チューブを誤って気道に挿入し、患者が呼吸困難となる事例が発生―医療機能評価機構
薬剤名が表示されていない注射器による「薬剤の誤投与」事例が発生―医療機能評価機構
シリンジポンプに入力した薬剤量や溶液量、薬剤投与開始直前に再確認を―医療機能評価機構
アンプルや包装の色で判断せず、必ず「薬剤名」の確認を―医療機能評価機構
転院患者に不適切な食事を提供する事例が発生、診療情報提供書などの確認不足で―医療機能評価機構
患者の氏名確認が不十分なため、誤った薬を投与してしまう事例が後を絶たず―医療機能評価機構
手術などで中止していた「抗凝固剤などの投与」、再開忘れによる脳梗塞発症に注意―医療機能評価機構
中心静脈カテーテルは「仰臥位」などで抜去を、座位では空気塞栓症の危険―医療機能評価機構
胃管の気管支への誤挿入で死亡事故、X線検査や内容物吸引などの複数方法で確認を―日本医療機能評価機構
パニック値の報告漏れが3件発生、院内での報告手順周知を―医療機能評価機構
患者と輸血製剤の認証システムの適切な使用などで、誤輸血の防止徹底を―医療機能評価機構
手術中のボスミン指示、濃度と用法の確認徹底を―日本医療機能評価機構
電子カルテで「患者にアレルギーのある薬剤」情報を徹底共有するため、一般名での登録を―医療機能評価機構
小児への薬剤投与量誤り防止など、現時点では「医療現場の慎重対応」に頼らざるを得ない―医療機能評価機構
車椅子への移乗時等にフットレストで下肢に外傷を負う事故が頻発、介助方法の確認等を―医療機能評価機構
メトホルミン休薬せずヨード造影剤用いた検査を実施、緊急透析に至った事故発生―医療機能評価機構
2018年に報告された医療事故は4565件、うち7%弱で患者が死亡、PFM導入などの防止策を―日本医療機能評価機構
予定術式と異なる手術を実施し再手術不能のケースも、患者を含めた関係者間での情報共有徹底を―医療機能評価機構
抗がん剤の副作用抑えるG-CSF製剤、投与日数や投与量の確認を徹底せよ―医療機能評価機構
小児への薬剤投与量誤り防止など、現時点では「医療現場の慎重対応」に頼らざるを得ない―医療機能評価機構
2017年に報告された医療事故は4095件、うち8%弱の318件で患者が死亡―日本医療機能評価機構
2017年10-12月、医療事故での患者死亡は71件、療養上の世話で事故多し―医療機能評価機構
誤った人工関節を用いた手術事例が発生、チームでの相互確認を―医療機能評価機構
2016年に報告された医療事故は3882件、うち338件で患者が死亡―日本医療機能評価機構
手術室などの器械台に置かれた消毒剤を、麻酔剤などと誤認して使用する事例に留意―医療機能評価機構
抗がん剤投与の速度誤り、輸液ポンプ設定のダブルチェックで防止を―医療機能評価機構
2016年7-9月、医療事故が866件報告され、うち7%超で患者が死亡―医療機能評価機構
2015年に報告された医療事故は3654件、うち1割弱の352件で患者が死亡―日本医療機能評価機構
2016年1-3月、医療事故が865件報告され、うち13%超は患者側にも起因要素―医療機能評価機構
15年4-6月の医療事故は771件、うち9.1%で患者が死亡―医療機能評価機構
14年10-12月の医療事故は755件、うち8.6%で患者死亡―医療事故情報収集等事業





