新専門医制度の専攻医、2020年度から都道府県別・診療科別必要医師数踏まえたシーリング設定―医師専門研修部会(1)
2019.5.15.(水)
2020年度における「新専門医の専攻医」採用上限について、厚生労働省の試算した「都道府県別・診療科(領域)別の必要医師数」をベースに次のような考え方で設定してはどうか―。
(1)2016年の医師数が「2016年・2024年の必要医師数」を上回っている都道府県・診療科をシーリング対象とし、採用数は「2019年度の採用実績」を上回らないこととする
(2)採用数上限のうち、一部を「シーリングのかかっていない都道府県」での勤務期間が50%以上となる連携プログラムとする
(3)連携プログラムの一部を「医師不足が顕著な都道府県」(2016年の医師数が必要医師数の80%未満)での勤務期間が50%以上となる「都道府県限定分」の連携プログラムとする
例えば、東京都の内科領域では、2019年度の専攻医採用実績と同じ515名を採用数上限とし(1)、うち77名分を「他地域で50%以上の期間、勤務する連携プログラム」とし(2および3)、残り438名分をこれまで通りの研修プログラムとして設定する―。
こういった内容が、5月14日に開催された医道審議会・医師分科会の「医師専門研修部会」(以下、専門研修部会)で概ね了承されました(関連記事はこちらとこちら)。

5月14日に開催された、「令和元年 第1回 医道審議会 医師分科会 医師専門研修部会」
目次
都道府県別・診療科別必要医師数をベースに、専攻医採用枠を見直してはどうか
専門医資格は、従前、各学会が独自に養成・認定を行っていました。しかし、「国民に分かりにくくなっている」「質が担保されているか不明確である」との批判を受け、2018年度から、各学会と日本専門医機構が協働して養成プログラムを作成し、統一的な基準で認定する仕組みへと改められました。
もっとも、「専門医の質を追求するあまり、専門医養成施設の要件が厳しくなり、地域間・診療科間の医師偏在が助長されてしまうのではないか」との声が医療現場に根強く、日本専門医機構、学会、都道府県、厚生労働省が重層的に「医師偏在の助長を防ぐ」こととしています。その一環として「東京都、神奈川県、愛知県、大阪府、福岡県の5都府県では、基本領域ごとの専攻医採用数に上限(シーリング)を設ける」などの対策が図られています(関連記事はこちらとこちらとこちら)。
ただし、現在のシーリングには明確な根拠がなく、愛知県と神奈川県は「医師多数ではないにも関わらず、シーリングがかけられている」ため、厚労省は「シーリング設定方法の早急な見直しが必要」と判断。3月22日の前回専門研修部会に次のような提案を行いました(関連記事はこちら)。
▼2016年の医師数(仕事量)が、2016年の必要医師数または2024年の必要医師数を上回る、あるいは同等である都道府県・診療科(領域)について、シーリングの対象とする(関連記事はこちら)
▼シーリングの対象となった都道府県・診療科(領域)では、医師少数都道府県の医療機関で、研修期間の50%以上を研修(勤務)する新たな連携プログラムを設けることを必須とする
▼シーリングの対象となった都道府県・診療科(領域)では、地域貢献率を20%以上とする
厚労省案を精緻化し、激変を緩和する日本専門医機構のシーリング案を了承
この考えによれば、東京都の内科領域では446-447人程度が採用数上限となる計算です。しかし、2019年度の採用実績を見ると東京都の内科領域は515名であり、マイナス70名という「急激な変動」になってしまいます。
ただし一定のエビデンスに基づく試算であり、日本専門医機構は、厚労省案をベースに、「2019年度の採用実績を上限として、その中に『医師少数の地域等で50%以上の期間を勤務する連携プログラム』を設定してはどうか」との考えを5月14日の専門研修部会に提示しました。具体的には、次のような仕組みです。なお、外科・産婦人科・病理・臨床検査・救急・総合診療では、さまざまな動きを勘案しなければならないためシーリングはかけられません(関連記事はこちら)。
(1)2016年の医師数が「2016年または2024年の必要医師数」(以下、必要医師数)を上回っている都道府県・診療科をシーリング対象とし、2020年度の採用数は「2019年度の採用実績」を上回らないこととする(東京都の内科では2019年度の採用実績と同じ515名とする)
(2)採用数上限のうち、一部(2割程度を上限)を「シーリングのかかっていない都道府県」(内科では東京都・石川県・京都府・大阪府・和歌山県・鳥取県・岡山県・徳島県・高知県・福岡県・佐賀県・長崎県・熊本県以外)での勤務期間が50%以上となる連携プログラム(研修医視点からすれば地域研修プログラム)とする(東京都の内科では77名分)
(3)連携プログラムの一部(5%を上限)を「医師不足が顕著な都道府県」(2016年の医師数が必要医師数の80%未満。内科では青森県・岩手県・秋田県・山形県・福島県・茨城県・埼玉県・千葉県・新潟県・福井県・山梨県・長野県・静岡県・宮崎県)での勤務期間50%以上となる「都道府県限定分」の連携プログラムとする(東京都の内科では12名分)
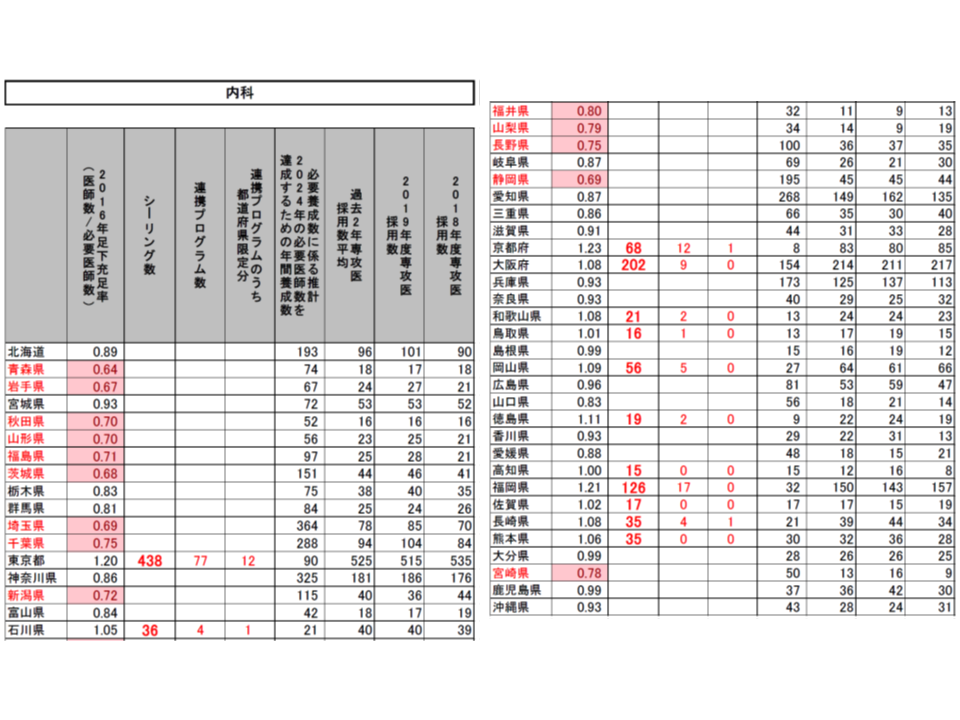
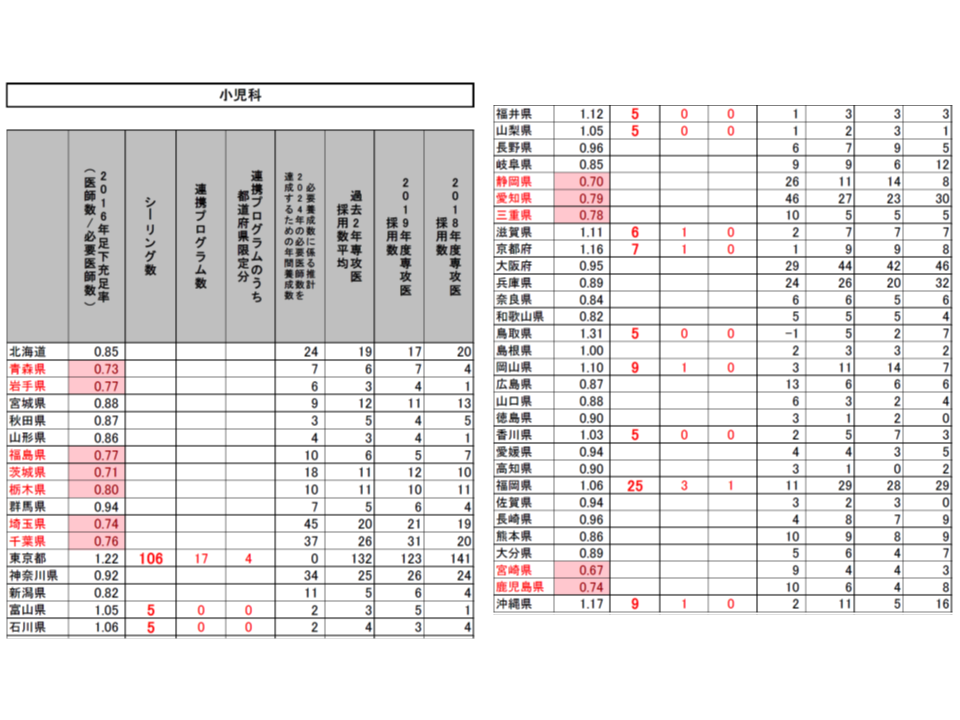
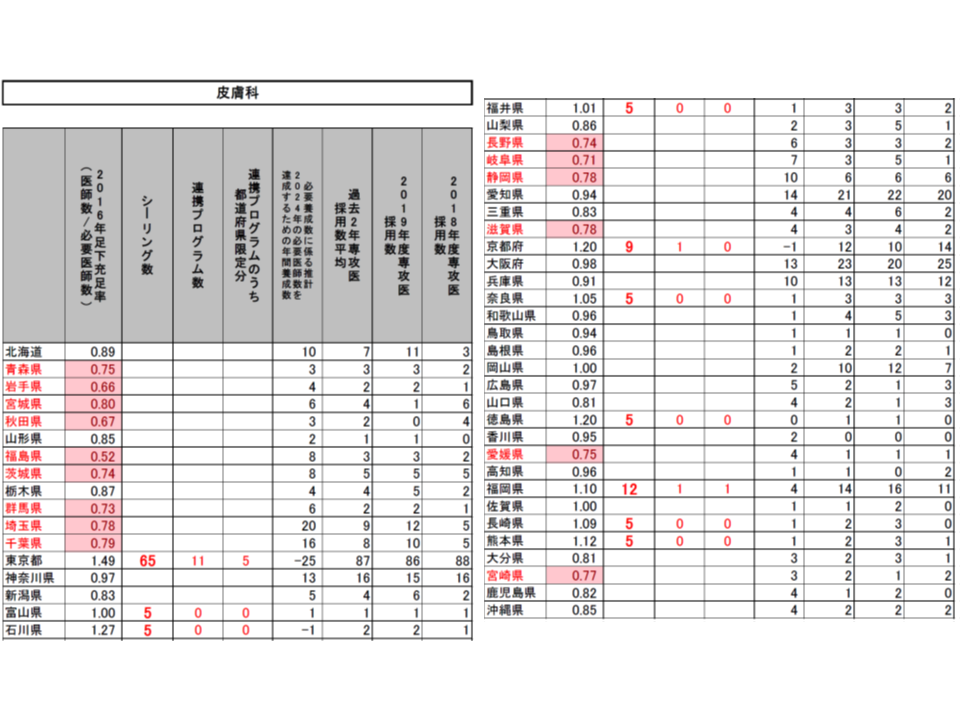
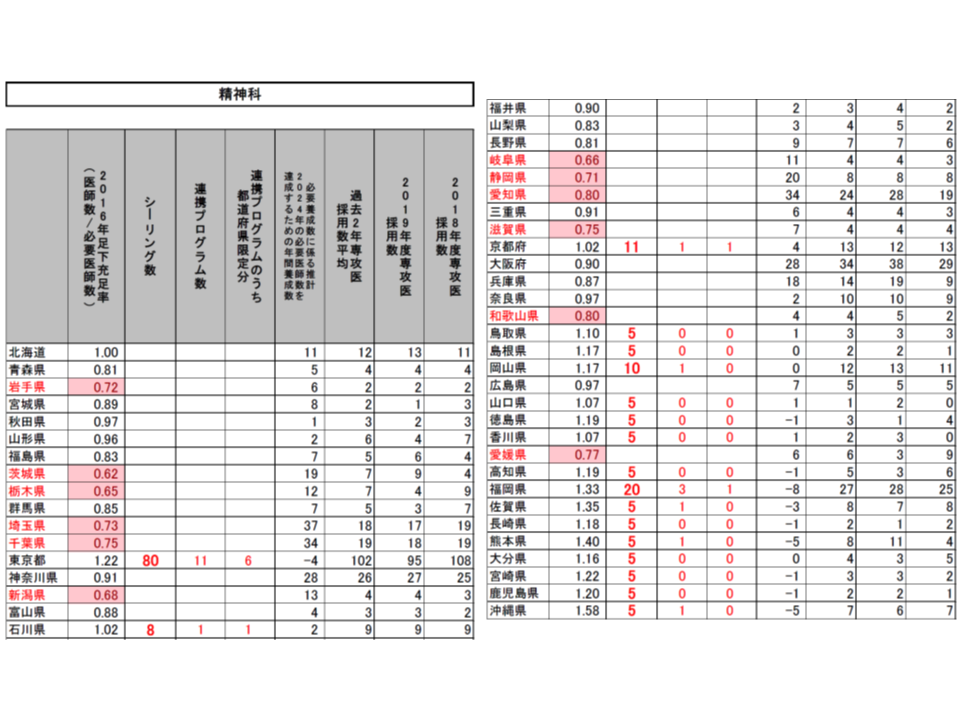
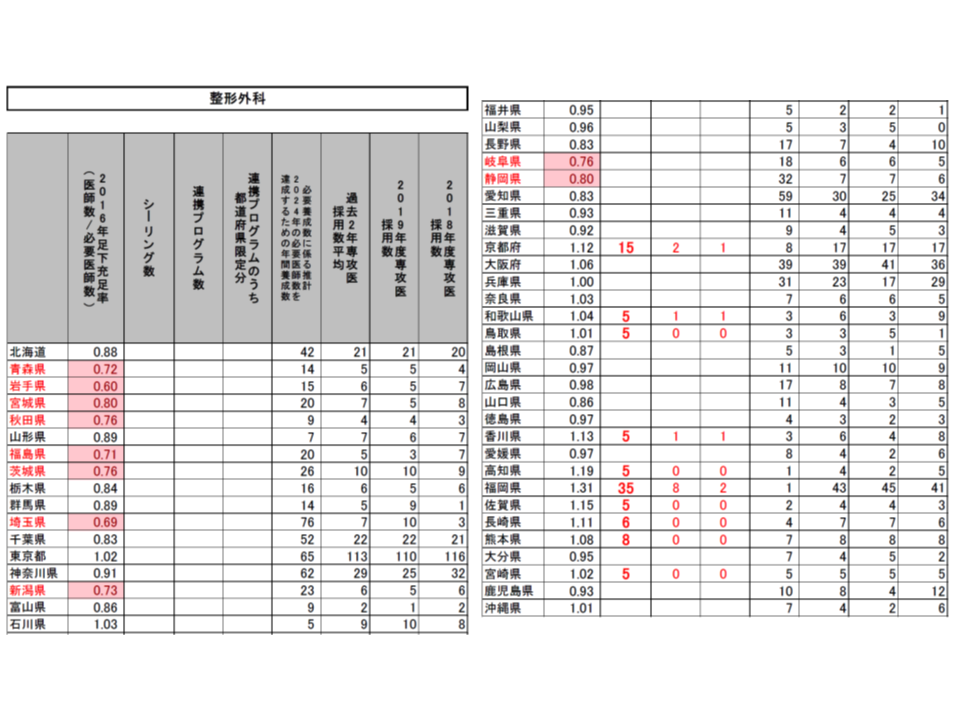
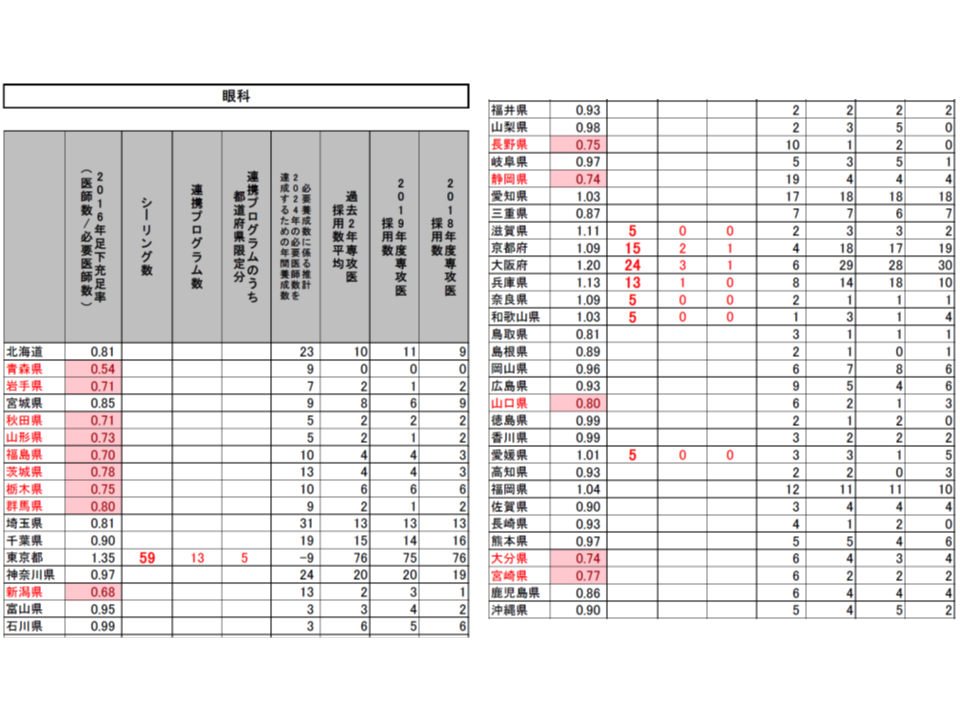
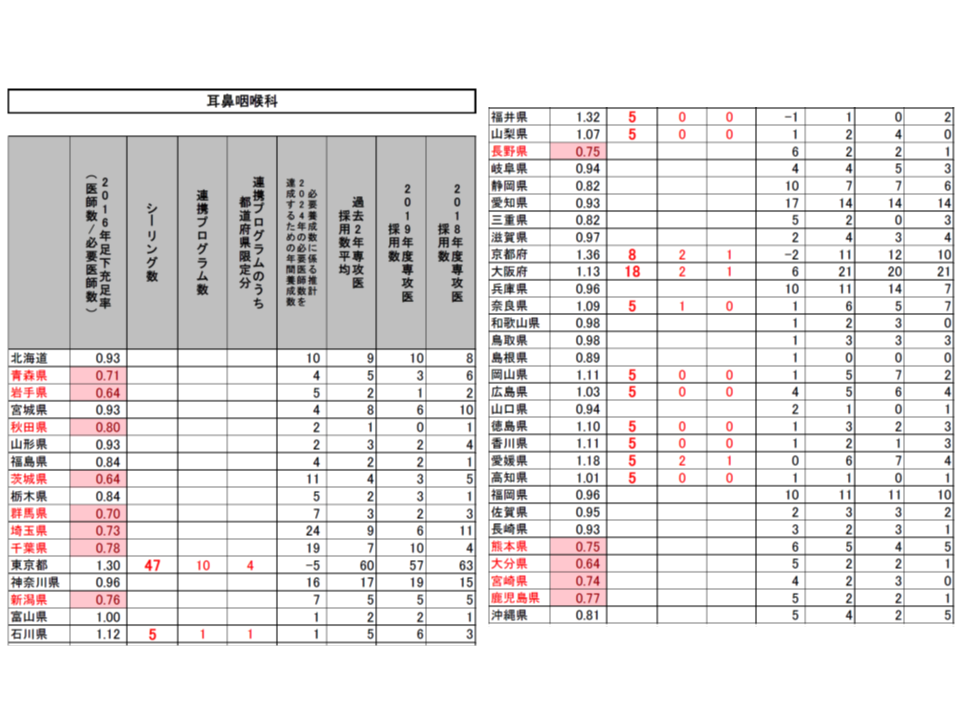
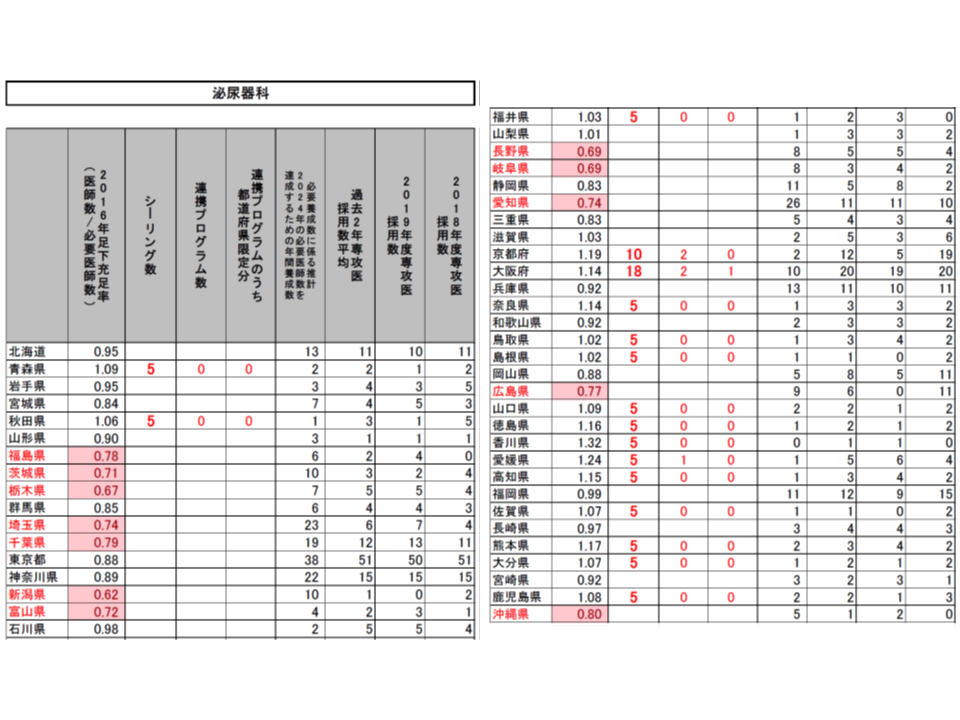
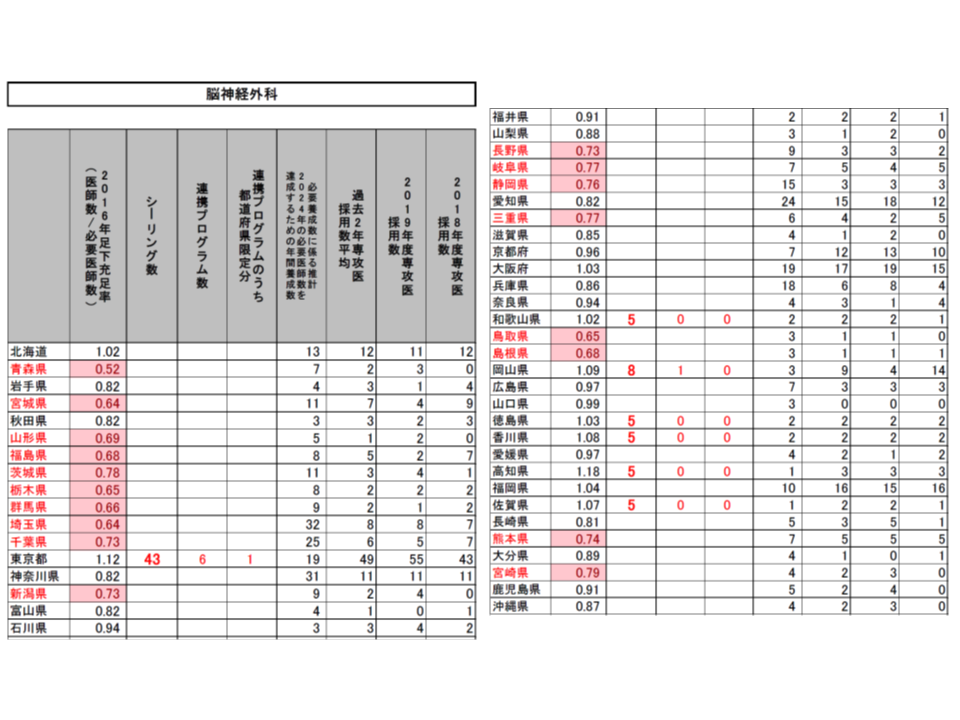
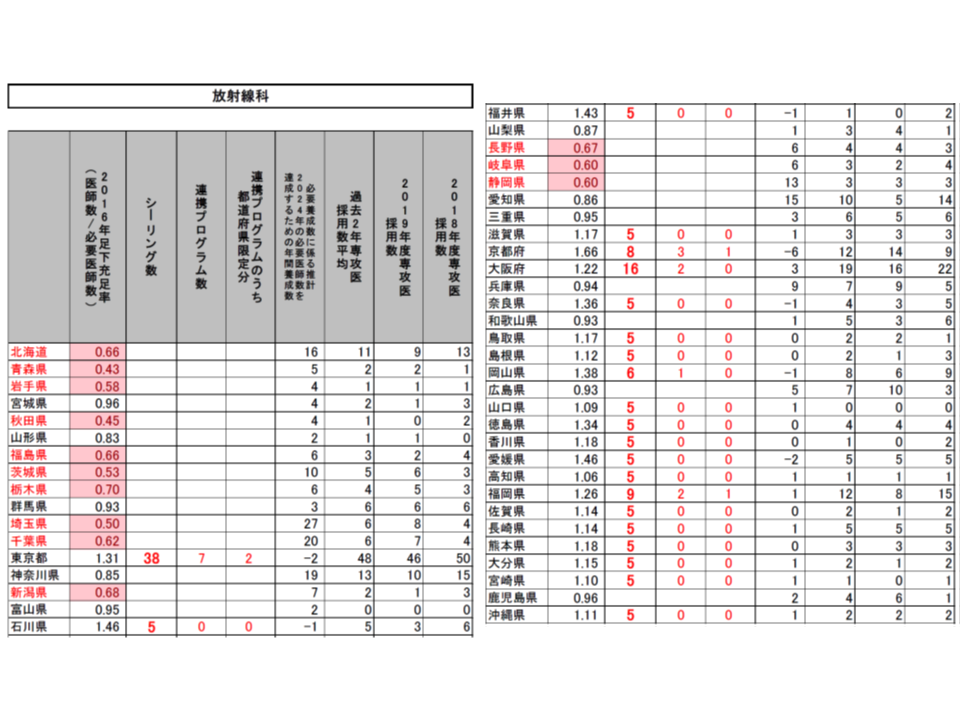
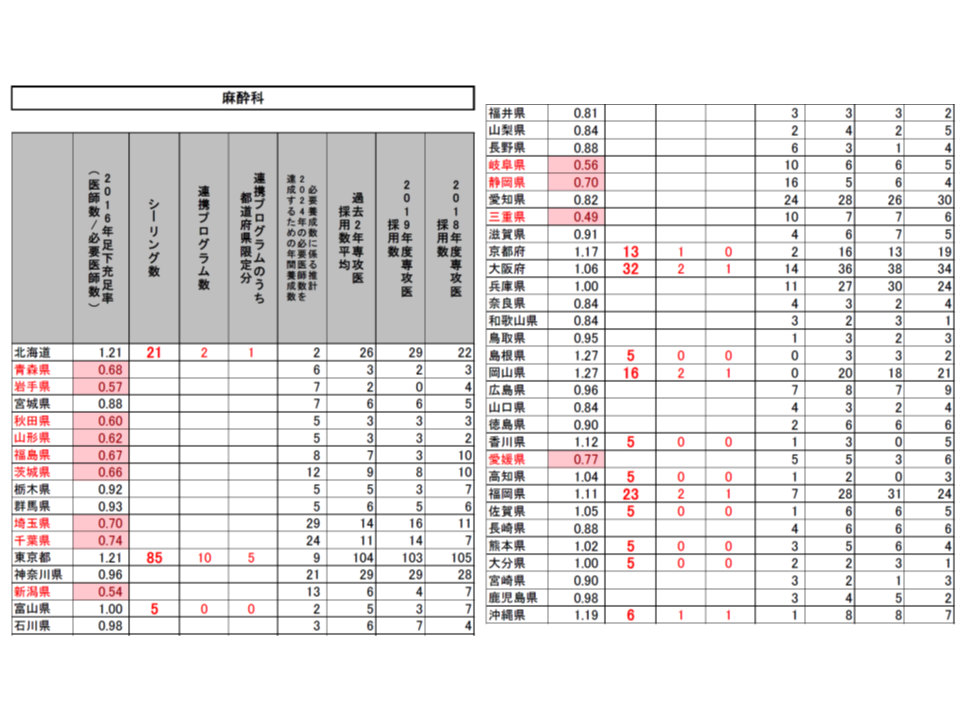
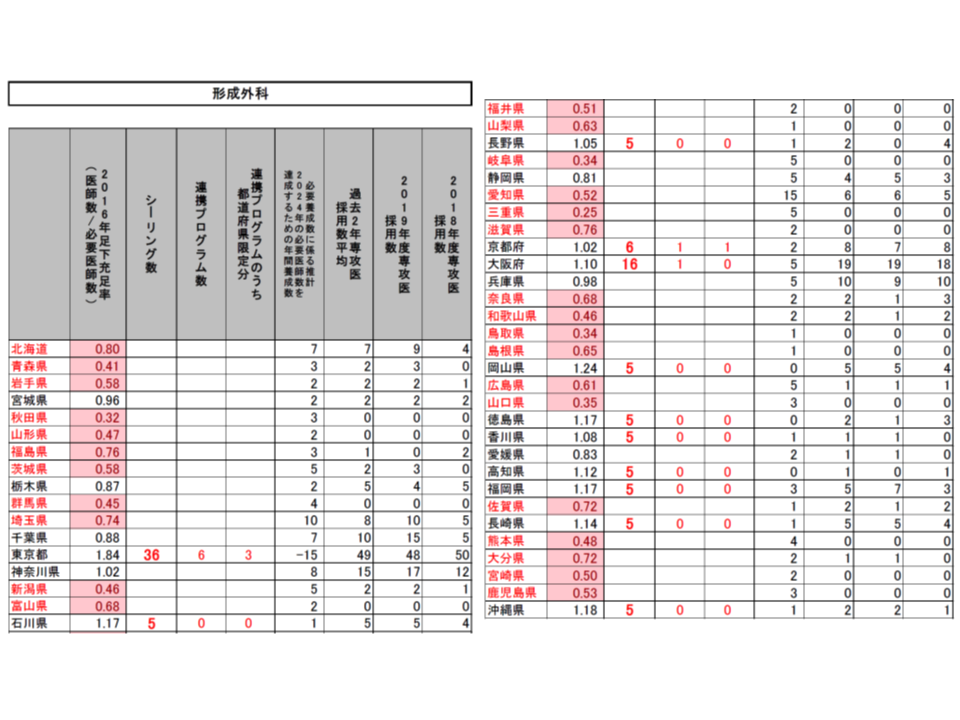
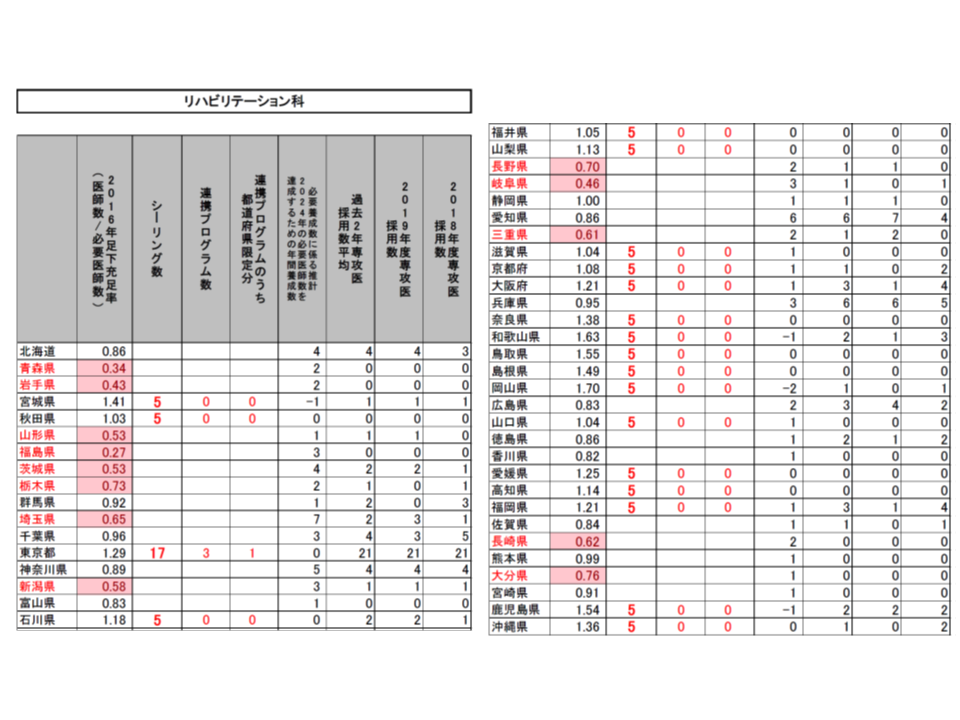
こうした提案に対し、専門研修部会では明確な反対意見は出されず、概ね了承するに至りました。各都道府県の地域医療対策協議会の意見も踏まえて、近く「2020年度の専攻医採用」の姿が確定し、今年(2019年)9月頃から専攻医登録が始まることでしょう。
2021年度以降、必要医師数やシーリング数の「精緻化」を進める
もっとも、専門研修部会では「厚労省の都道府県別・診療科別必要医師数には疑問点もある」との指摘も出ています。例えば、牧野憲一構成員(日本病院会常任理事)は「北海道では麻酔科医が比較的充足しているとされているが(必要医師数に対する2016年の医師数割合は1.21倍)、肌感覚に合わない」と指摘しました。日本専門医機構理事長の寺本民生参考人も「手術部門などがどのように計算されているのか、必ずしも明らかでない」などの見解を示したうえで、「関係学会や厚労省の協力を得て、2021年度以降のシーリング設定に向けて、都道府県別・診療科別の必要医師数も含めて精緻化を行っていきたい」との考えを強調しています。
例えば、「医師・歯科医師・薬剤師調査」(いわゆる三師調査)などで実際の医師数がどのように推移しているのかをウォッチし、逐次、シーリングについて必要な修正を行っていくことなどが考えられそうです。
東京都の皮膚科を見てみると、2019年度の採用実績86名に対し、2020年度のシーリングは76名(うち11名分が連携プログラム)で、「狭き門」なります。このため東京都で皮膚科の専攻医として採用されなかった医師の多くは、「シーリングのかかっていない隣県の神奈川県で皮膚科専攻医になろう」と考えるかもしれません。しかし、神奈川県の皮膚科では「必要医師数に対する2016年の医師数割合が0.97」であるため、2020年度に多くの専攻医採用が行われれば、とたんに「2016年または2024年の必要医師数を上回る」状況、つまりシーリング対象となってしまうのです。こうした専攻医の動きなどを踏まえて、2021年度、2022年度、2023年度と毎年度修正していけば、偏在状況が確実に改善していきます。
山内英子構成員(聖路加国際病院副院長・ブレストセンター長・乳腺外科部長)らは、この「毎年度修正していく」考え方を強く支持しています。
医師不足の都道府県から「連携プログラム枠の拡大」等の要望もあり、2021年度以降検討
また、日本専門医機構案によれば、「医師不足が顕著な都道府県」(内科では青森県・岩手県・秋田県・山形県・福島県・茨城県・埼玉県・千葉県・新潟県・福井県・山梨県・長野県・静岡県・宮崎県)で50%以上勤務が義務付けられる専攻医は、内科では15名(東京都から12名、石川県から1名、京都府から1名、長崎県から1名)にとどまります。
各地域になべて派遣されるとすれば、3年間で0.58名分にしかならず、「顕著な医師不足を埋める」には心もとない数字です。このため阿部守一構成員(長野県知事)は、▼シーリング数の厳格化▼連携プログラム枠の拡大―によって、顕著な医師不足地域で研修する医師を増やすべきと要望しています。
同様の意見が、都道府県の地域医療対策協議会から出されると予想されますが、一部を調整すればすべての数字を動かさなければならず、それをさらに地域医療対策協議会で確認することとなり、収集がつかなくなってしまいます。
このため、2020年度は日本専門医機構案で進め、2021年度以降、上述した「必要医師数の精緻化」や「シーリング数の在り方」「連携プログラム枠の拡大」などを都道府県の意見も踏まえて検討していくことになるでしょう。
【関連記事】
診療科別の必要医師数踏まえ、2020年度以降の専攻医シーリングを設定―日本専門医機構
新専門医制度の採用枠、新たに診療科別・都道府県別の必要医師数をベースに考えてはどうか―医師専門研修部会(2)
内科・外科の連動研修の4月スタート見送り、ただし単位の遡及認定等で専攻医の不利益を回避―医師専門研修部会(1)
消化器内視鏡など23学会・領域のサブスペ認定に理解を求める、専攻医は安心して連動研修実施を―日本専門医機構
消化器内視鏡や老年病、新専門医制度のサブスペシャリティ領域認証に「待った」―医師専門研修部会
新専門医制度、プログラム制の研修にも関わらず2・3年目の勤務地「未定」が散見される―医師専門研修部会
新専門医制度、「シーリングの遵守」「迅速な情報提供」「カリキュラム制の整備」など徹底せよ―医師専門研修部会
新専門医制度、2019年度の専攻医登録を控えて「医師専門研修部会」議論開始
90学会・領域がサブスペシャリティ領域を希望、2019年9月には全体像固まる見込み―日本専門医機構
カリキュラム制での新専門医研修、必要な単位数と経験症例を基本領域学会で設定―日本専門医機構
新専門医制度、サブスペシャリティ領域は事前審査・本審査を経て2019年9月に認証―日本専門医機構
2019年度からの新専門医目指す専攻医の登録は順調、1次登録は11月21日まで―日本専門医機構
新専門医制度、2019年4月から研修始める「専攻医」募集を正式スタート―日本専門医機構
東京都における2019年度の専攻医定員、外科など除き5%削減を決定―日本専門医機構
2019年度新専門医研修、「東京のみ」「東京・神奈川のみ」で完結する研修プログラムの定員を削減―日本専門医機構
2019年度、東京都の専攻医定員数は2018年度から5%削減―日本専門医機構
日本専門医機構、新理事長に帝京大の寺本民生・臨床研究センター長が就任
がん薬物療法専門医、サブスペシャリティ領域として認める―日本専門医機構
2019年度の専攻医登録に向け、大阪や神奈川県の状況、診療科別の状況などを詳細分析―日本専門医機構
東京の専攻医、1年目に207名、2年目に394名、4年目に483名が地方勤務―日本専門医機構
新専門医制度、東京で専攻医多いが、近隣県を広くカバーする見込み―日本専門医機構
新専門医制度によって医師の都市部集中が「増悪」しているのか―医師養成と地域医療検討会
新専門医制度、偏在対策の効果検証せよ―医師養成と地域医療検討会
医学生が指導医の下で行える医行為、医学の進歩など踏まえて2017年度に再整理―医師養成と地域医療検討会
新専門医制度、専門研修中の医師の勤務地を把握できる仕組みに―日本専門医機構
地域医療構想調整会議での議論「加速化」させよ―厚労省・武田医政局長
新専門医制度で医師偏在が助長されている可能性、3県では外科専攻医が1名のみ—全自病
新専門医制度の専攻医採用、大都市部の上限値などの情報公開を―四病協
新専門医制度、東京で専攻医多いが、近隣県を広くカバーする見込み―日本専門医機構
新専門医制度、現時点で医師偏在は助長されていない―日本専門医機構
新専門医制度のサブスペシャリティ領域、国民目線に立ち「抑制的」に認証すべき―四病協
新専門医制度、専攻医の1次登録は10月10から11月15日まで—日本専門医機構
新専門医制度、都道府県協議会・厚労省・検討会で地域医療への影響を監視—医師養成と地域医療検討会
新専門医制度、地域医療への影響を厚労省が確認し、問題あれば対応—塩崎厚労相
2018年度からの新専門医制度に備え、10月から専攻医の仮登録—日本専門医機構
新専門医研修プログラム、都道府県協議会で地域医療を確保する内容となっているか確認―厚労省
専門医機構、地域医療への配慮について「必ず」都道府県協議会の求めに応じよ—厚労省検討会
新整備指針の見直し、総合診療専門医の研修プログラム整備基準を決定—日本専門医機構
専門医整備指針、女性医師に配慮した柔軟な対応などを6月2日の理事会で明記—厚労省検討会
地域医療へ配慮し、国民に分かりやすい専門医制度を目指す—日本専門医機構がQ&A
専門医取得が義務でないことやカリキュラム制の設置、新整備指針の中で対応—日本専門医機構
新専門医制度、整備指針を再度見直し「専門医取得は義務でない」ことなど明記へ―厚労省検討会
新専門医制度、見直しで何が変わったのか、地域医療にどう配慮するのかを分かりやすく示す―日本専門医機構
必要な標準治療を集中的に学ぶため、初の基本領域での研修は「プログラム制」が原則―日本専門医機構
新専門医制度、東京・神奈川・愛知・大阪・福岡では、専攻医上限を過去3年平均に制限―日本専門医機構
専門医制度新整備指針、基本理念に「地域医療への十分な配慮」盛り込む―日本専門医機構
地域医療に配慮した、専門医制度の「新整備指針」案を大筋で了承―日本専門医機構
消化器内科や呼吸器外科など、基本領域とサブスペ領域が連動した研修プログラムに―日本専門医機構
総合診療専門医、2017年度は「日本専門医機構のプログラム」での募集は行わず
新専門医制度、18基本領域について地域医療への配慮状況を9月上旬までにチェック―日本専門医機構
【速報】専門医、来年はできるだけ既存プログラムで運用、新プログラムは2018年目途に一斉スタート―日本専門医機構
新専門医制度、学会が責任もって養成プログラムを作成、機構が各学会をサポート―日本専門医機構
【速報】新専門医制度、7月20日に「検討の場」、25日の総会で一定の方向示す見込み―日本専門医機構
新専門医制度、各学会がそろって同じ土俵に立ってスタートすることが望ましい―日本専門医機構・吉村新理事長
【速報】新専門医制度、日本専門医機構の吉村新理事長「7月中に方向性示す」考え
新専門医制度で地域の医師偏在が進まないよう、専門医機構・都道府県・国の3層構造で調整・是正―専門医の在り方専門委員会
新専門医制度、懸念払しょくに向けて十分な議論が必要―社保審・医療部会
2016年末、人口10万人当たり医師数は240.1人、総合内科専門医が大幅増―医師・歯科医師・薬剤師調査―2014年医師・歯科医師・薬剤師調査
専門研修修了医(certified doctor)と臨床経験を十分に積んだ専門医(specialist)は区別すべき―四病協
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
医師の時間外労働上限、医療現場が「遵守できる」と感じる基準でなければ実効性なし―医師働き方改革検討会
研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)





