2022年度の介護費、高額介護サービス費など含めれば11兆3778億円、施設入所者減などで「費用増」の程度は小さく―介護保険事業状況報告
2024.9.11.(水)
2022年度の介護費は、高額介護サービス費等を含まない純粋な保険給付のみで11兆1354億円、さらに高額介護サービス費等を含めた介護費は11兆3778億円となり、本格的な「介護費11兆円時代」が到来している—。
しかし、介護費の伸びは「1%」程度と小さく抑えられており、この背景には「施設入所者の減少」などがあると考えられる―。
このような状況が、厚生労働省が8月30日に公表した2022年度の「介護保険事業状況報告(年報)」から明らかになりました(厚労省のサイトはこちら(ポイント)とこちら(概要)とこちら(全国計))(前年度の記事はこちら)。
目次
高額介護サービス費等を含めた介護費は11兆3778億円に増加
高齢化の進展は「介護費の増加」に直結します。いわゆる団塊の世代が、ついに2022年度から75歳以上の後期高齢者となりはじめ、来年度(2025年度)には全員が75歳以上に到達することから、今後急速に「介護が必要となる高齢者(後期高齢者)の増加」→「要介護者・要支援者の増加」→「介護費の増加」に繋がっていきます。
一方、人口動態推計によれば、その後、2040年度にかけて高齢者の「数」自体は大きく増加しないものの、▼とりわけ医療・介護ニーズの高い「85歳以上人口」のシェアが高まる▼「支え手」となる現役世代人口が急速に減少していく—ことが分かっています。「少なくなる支え手」で「増大する高齢者の介護ニーズ」を支えなければならず、公的介護保険制度の財政基盤は非常に脆くなっていくと考えられます。
このため、介護保険制度改革ではサービスの確保(例えば人材確保)と質の向上に加え、「制度の持続可能性確保」が重要な視点となります(関連記事はこちらとこちらとこちらとこちら)。
2022年度の介護費用を見てみると、11兆1354億円(前年度に比べて1328億円・1.2%増加)、利用者負担を除いた給付費は9兆9670億円(同1203億円・1.2%増加)となりました。
また高額介護サービス費、高額医療合算介護サービス費、特定入所者介護サービス費を含む介護費用は11兆3778億円(同940億円・0.8%増)となっています。
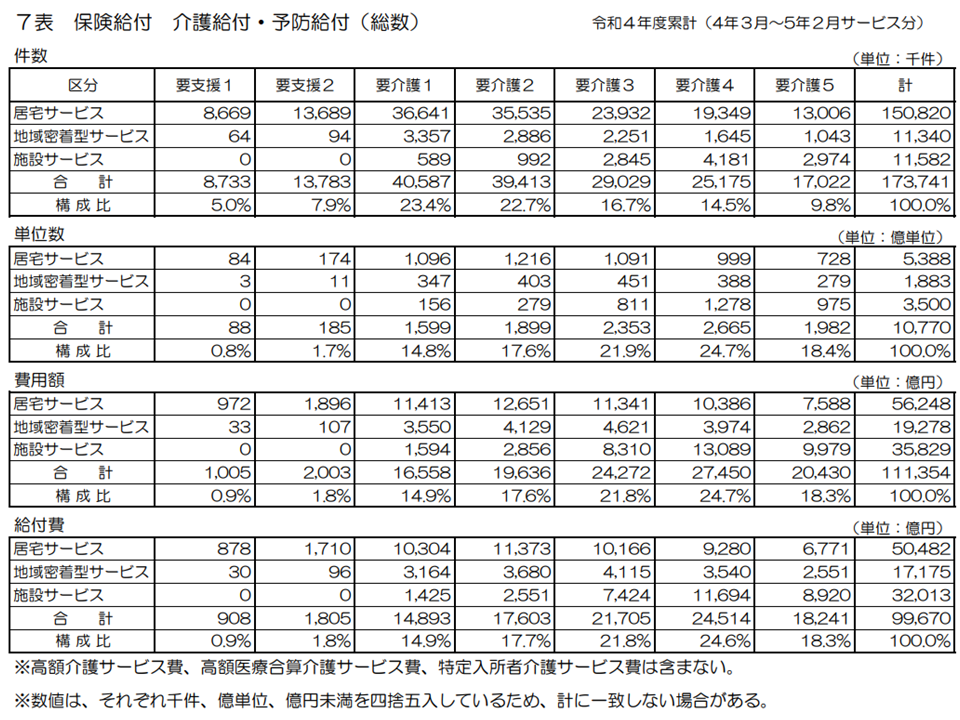
介護費の状況(2022年度介護保険事業状況報告1 240830)
介護保険制度がスタートした2000年度には、介護費は3兆6273億円でしたので、22年間で「3.1倍」に規模が拡大しています。その背景には、▼高齢化の進展▼制度の国民への浸透▼サービス提供体制の拡充―など様々な要素が複雑に絡み合っており、「介護費の適正化」に向けた議論を丁寧に進めていく必要があるでしょう。
保険給付費、居宅1.8%増、地域密着型1.5%増、施設0.2%増
介護保険給付費の内訳を見ると、▼(予防)居宅介護サービス:5兆482億円(前年度から878億円・1.8%増)▼(予防)地域密着型介護サービス:1兆7175億円(同250億円・1.5%増)▼施設介護サービス:3兆2013億円(同75億円・0.2%増)―という状況です。
要介護・要支援高齢者の状態やニーズが多様化・複雑化する中で、複合的なサービスを提供する地域密着型サービス(例えば小規模多機能型居宅介護であれば通所・訪問・泊りを一体的に提供できる)への期待は今後もさらに高まっていくと考えられ、施設サービスからのシフト(=地域密着型介護サービス費の増加)が続いており、今後も続くものと見込まれます。
要介護認定率の都道府県間格差、2019→20→21→22年度と拡大続く
介護費が増加する要素はさまざまですが、分析のためには介護費を(1)利用者数(2)1人当たり介護費―に分解して見ていくことが有用です。
介護費が大きく膨張しすぎれば、我々国民の財布で賄えなくなってしまうため、「介護費を我々が賄える水準に抑える」方策を検討する必要があります。この点、(1)の利用者数増加の要素が大きければ、例えば「すべての要介護者に給付を行えば、十分にサービスを提供できなくなる。真に介護サービスが必要な者、例えば重度者に保険給付を重点化していくべきではないか」、「重度化防止、自立支援に力をいれるなどし、介護が必要な人の増加をより強力に抑えていくべきではないか」などの論点が重要となってきます。また、(2)の1人当たり介護費増の要素が大きければ、「効率的なサービス提供、サービスの無駄をできるだけ排除するなどして、1人当たりの介護費の伸びを抑えていくべきではないか」などの議論が重要になってきます。もちろん、両者は厳密には分けられず、両者をセットで実行していくことが重要なことは述べるまでもないでしょう。
(1)の利用者数は、さらに「高齢者数」と「要介護認定の状況」に分解できます。前者の「高齢者数」増加を抑えることは困難である(「第1号被保険者を現在の65歳以上から75歳以上に引き上げる」などすれば可能だが、それには根本的な制度改正論議が必要となり時間がかかる)ため、後者の「要介護認定の状況」を見てみましょう。
介護保険サービスを受けるためには、市町村から「要介護・要支援状態である」と判定されることが必要です(要介護・要支援認定)。認定者数は、2022年度末には694万4000人(前年度から4万8000人・0.7%増)で、要介護度別の構成比は次のようになりました。
▼要介護5:58万7000人・8.5%(前年度から1000人増・シェア不変)
▼要介護4:88万6000人・12.8%(同1万200人増・0.1ポイント増)
▼要介護3:92万8000人・13.2%(同2000人増・0.6ポイント減)
▼要介護2:116万人・16.7%(同2000人減・0.2ポイント減)
▼要介護1:144万6000人・20.8%(同1万7000人増:0.1ポイント増)
▼要支援2:95万9000人・13.8%(同7000人増・シェア不変)
▼要支援1:98万5000人・14.2%増(同1万1000人増・0.1ポイント増)
第1号被保険者(65歳以上、2022年度末時点で3584万5000人)のうち要介護・要支援と判定された人(694万4000人)の割合(要介護等認定率)は19.0%となっています(前年度から0.1ポイント減)。
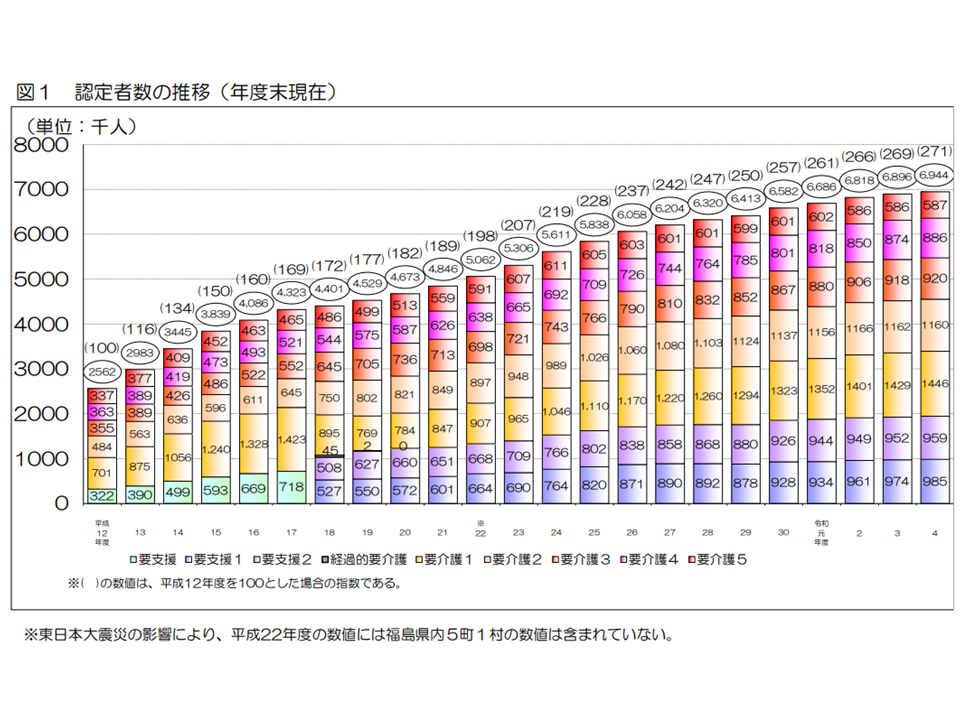
認定者数(2022年度介護保険事業状況報告2 240830)
また都道府県別に要介護等認定率を見ると、最高は大阪府の23.1%(前年度から0.5ポイント上昇)、逆に最低は茨城県の15.8%(同0.2ポイント上昇)です。両県間の格差は1.46倍となっています。格差は徐々に縮小する傾向にありましたが、2019→20年度に0.1ポイント拡大、2020→21年度に0.2ポイント拡大、2021年度→22年度に0.1ポイント拡大しており、今後の状況を注視する必要があるでしょう。
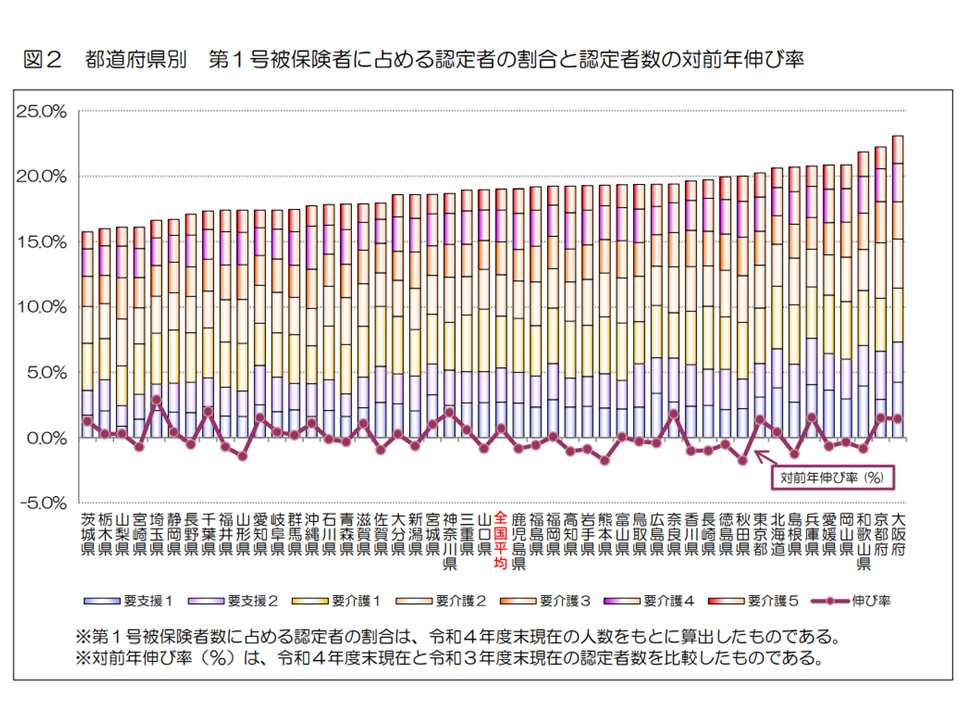
認定率の地域差(2022年度介護保険事業状況報告3 240830)
政府は、都道府県別の「要介護等認定率のバラつき」について「改善の余地がある」と見ています。
もちろん「要介護等認定率が高い=悪い」という単純な構図にはなりません。論理的には、認定率が高い地域では「利用者の状態を丁寧にアセスメントしている」可能性が、逆に認定率の低い地域では「恣意的に認定基準を厳しくしている」こともあり得るからです。ただし、認定率の都道府県別格差が1.5倍近くあることについて合理的な説明ができるのか、今後、より詳細に状況を検証していくことが必要です。
なお厚労省は2018年度より「自立支援・重度化防止に実際に取り組み、成果も出す市町村により多くの補助金(保険者機能推進交付金、いわゆるインセンティブ交付金)を交付する」仕組みを新設しており、認定率の格差縮小に期待が集まります。今後、中長期的に状況把握していくことが重要です(関連記事はこちらとこちら)。
1人当たり介護費は1.5%増加、最高の大阪府と最低の埼玉県で1.36倍の格差
介護費用のもう1つの要素が(2)の「1人当たり介護費用」です。2022年度の「1人当たり介護給付費」(第1号被保険者、高額介護サービス等などを含む)は27万8100円で、前年度から4100円・1.5%増加しました。内訳を見ると、▼居宅サービス:14万800円(前年度から2800円・2.0%増)▼地域密着型サービス:4万7900円(同900円・1.9%増)▼施設サービス:8万9300円(同300円・0.3%増)―となりました。
また1人当たり介護給付費(高額介護サービス費、高額医療合算介護サービス費、特定入所者介護サービス費を含まない)を都道府県別に見ると、最高は大阪府の32万3600円(前年度から1万1900円・3.8%増)、最低は埼玉県の23万7800円(同1万4900円・6.7%増)で、1.36倍の格差があります(前年度から0.04ポイントの格差縮小)。
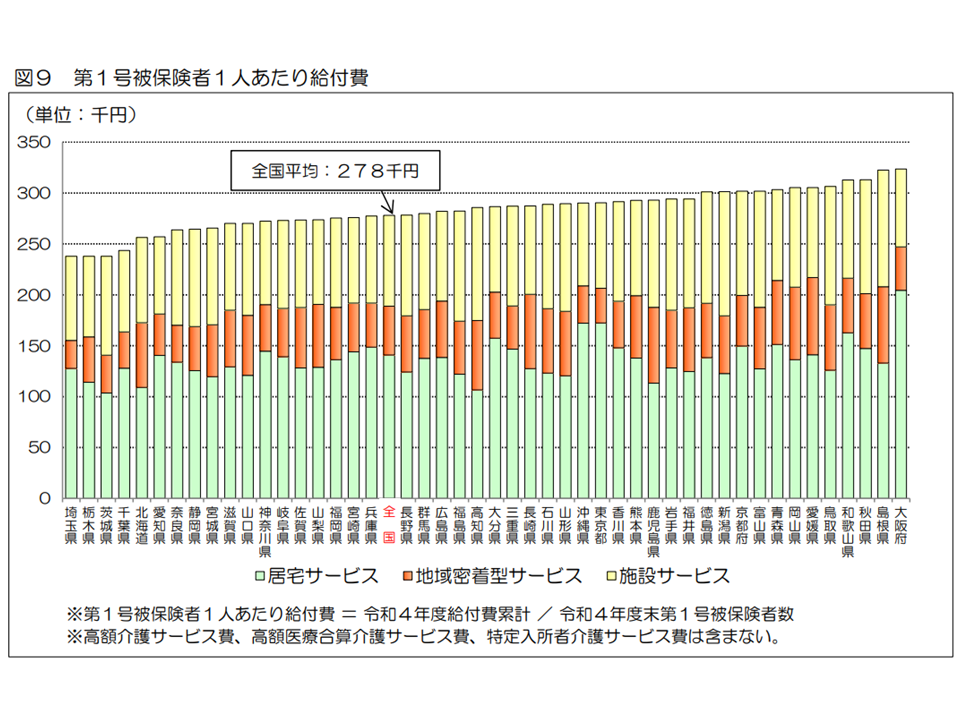
1人当たり保険給付費(2022年度介護保険事業状況報告4 240830)
この点、「介護保険施設の整っていない地域では、医療療養病床などが機能補填をしている(介護が必要な高齢者を医療保険ベッドで受け入れている)」などの状況もあり、現時点では単純に「1人当たり介護費が高い=介護費に無駄がある」などと判断することは危険です。ただし政府は、「1人当たり介護費の『不合理な地域差』縮小」を目指す方向を示しています。なお、医療療養から介護医療院への転換等に伴い、地域の介護サービス提供体制が徐々に変わっていくと考えられ、今後の動向に注目する必要があります。
なお、1人当たり介護給付費について、「施設サービス費が高い都道府県」と「居宅・地域密着型サービス費が高い都道府県」とを見てみると、前者としては新潟県・鳥取県・島根県などが、後者としては大阪府・東京都・沖縄県などがあげられます。
東京や大阪などの大都市では、「土地代が高い」「土地の確保がそもそも難しい」「建設費が高い」などの背景から「施設サービス確保が難しく、居宅・地域密着型サービスが中心になる」傾向があります。
一方、人口が散在している地域では、在宅サービス提供が非効率になりがちである(A利用者宅からB利用者宅への移動(送迎など)に時間がかかる)ことから、「施設サービスのほうが効果的かつ効率的なサービス提供が可能なため、施設サービスの比重が大きくなる」傾向があることも理解できます。なお、都市部であっても「マンション、とりわけエレベーターのない古い建物では、縦移動に時間がかかる」ことも指摘されており、詳細な分析をする必要があります。
2021年度から22年度にかけて施設サービス入所者が減少、背景を詳しく分析せよ
ところで要介護認定を受けた人がすべて介護保険サービスを利用するわけではありません(要支援・要介護と判定されても公的介護保険サービスを使わない人もいる)。実際にサービスを利用している人(受給者数)を見ると、2022年度の累計では、▼(予防)居宅介護サービス:4959万5000人(前年度から105万人・2.2%増)▼(予防)地域密着型サービス:1081万1000人(同16万1000人・1.5%増)▼施設サービス:1145万7000人(同4万6000人・0.4%減)—となりました。
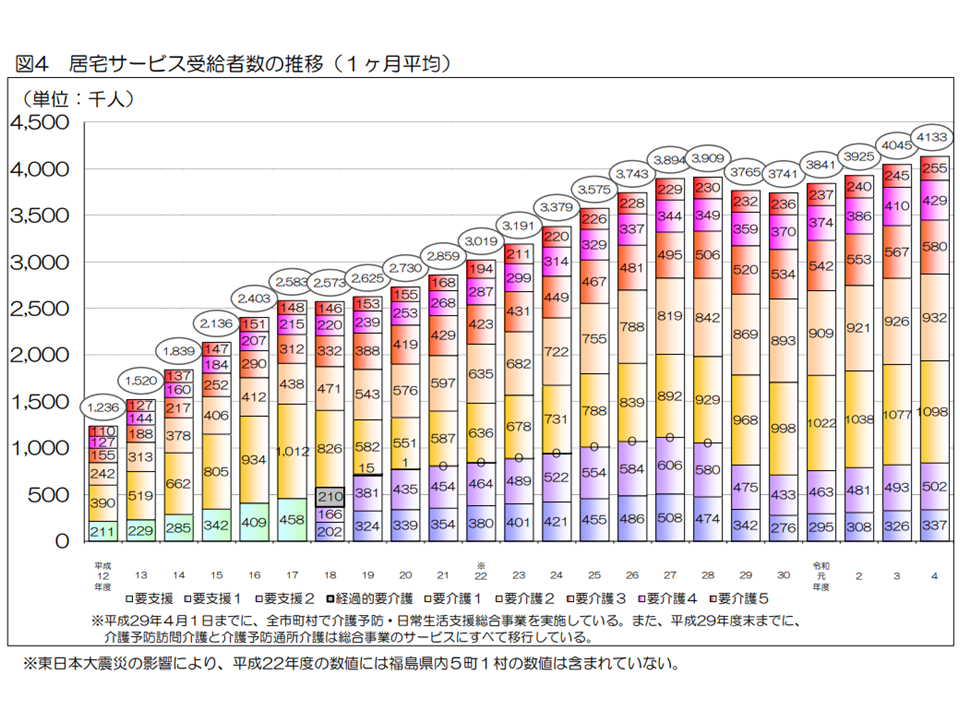
居宅サービス受給者数(2022年度介護保険事業状況報告5 240830)
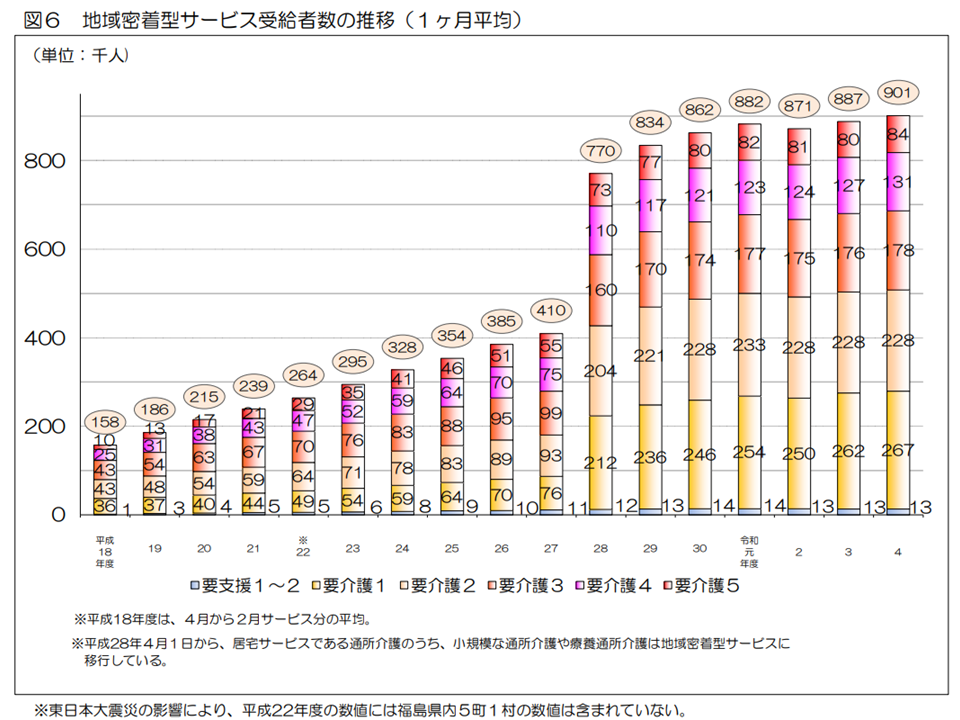
地域密着型サービス受給者数(2022年度介護保険事業状況報告6 240830)
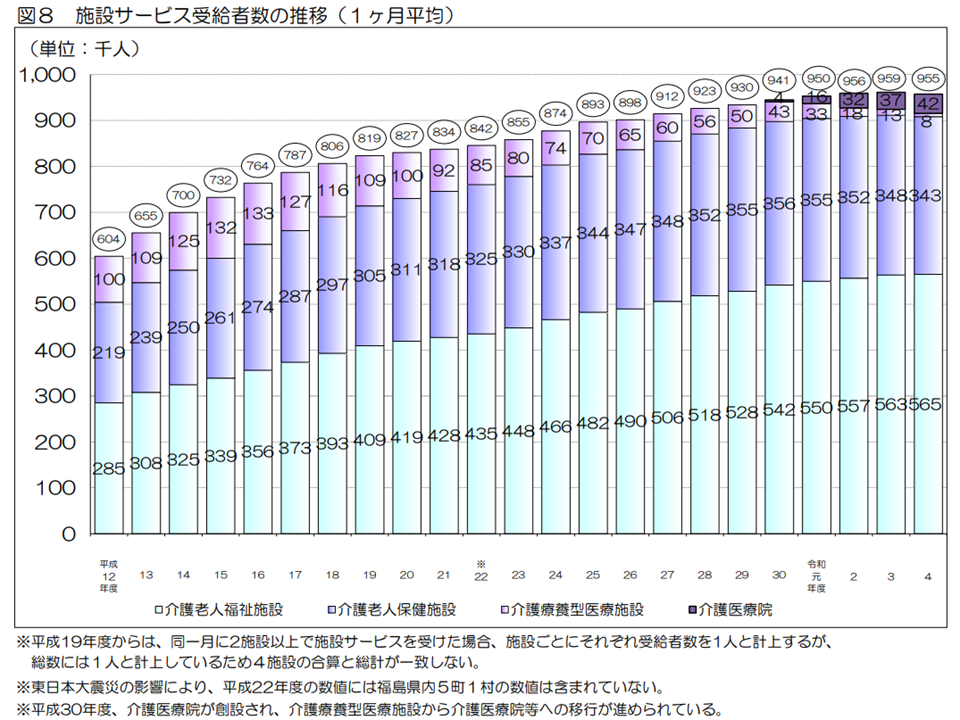
施設サービス受給者数(2022年度介護保険事業状況報告7 240830)
居宅サービスの利用者が増加していますが、少子化の進展により「訪問介護員の確保が非常に厳しい」状況が生じています。増大するニーズに適切に対応するために、例えば「ICT等を利活用した生産性の向上」や「訪問介護+通所介護などの新たな地域密着型サービス創設」などが議論されており、今後の社会保障審議会・介護給付費論議などに注目する必要があります(関連記事はこちら)。
なお、2021年度→22年度には、介護費の伸び率が1%程度に抑えられています(20年度→21年度には2%超、19年度→20年度には2%超)。この背景には、これまで見てきたように「施設サービス入所者減」が大きく影響していると考えられますが、この詳細(施設から他サービスに移行しているのか、施設から死亡退所し、新規入所者が確保できていないのか、など)を今後見ていくことが重要でしょう。
【関連記事】
2021年度の介護費、高額介護サービス費など含めれば11兆2838億円、除外しても11兆26億円に増加―2021年度介護保険事業状況報告
2024年度介護報酬改定で一本化した「介護従事者の処遇改善に関する加算」の効果、調査内容を決定―社保審・介護給付費分科会
訪問介護の基本報酬引き下げで、訪問介護の事業が「赤字」転落、直行直帰型ヘルパーを中心に人材不足が深刻化—コープ福祉機構
2024年度改定で「実効性のある医療・介護連携」重視、介護サイドから連携の求めがあった場合、医療機関は相談にのってほしい—厚労省
要支援者のケアマネジメント業務、地位包括支援センターからケアマネ事業所に委託する場合の取り扱いを明確化—厚労省
2024年度介護報酬改定での「処遇改善に関する加算の一本化」効果、介護スタッフの賃金改善状況などを調査―介護事業経営調査委員会
介護報酬における科学的介護推進体制加算、協力医療機関連携加算、リハ・栄養・口腔の一体的実施について詳細明確化(2024年度介護報酬改定)
介護報酬における【認知症加算】や【認知症チームケア推進加算】、訪問介護の【特定事業所加算】の詳細を明確化(2024年度介護報酬改定)
リハビリ専門職による訪問看護の減算、老人保健施設の初期加算、生産性向上推進体制加算などの考え方をより明確化(2024年度介護報酬改定)
認知症専門ケア加算の「認知症高齢者の日常生活自立度Ⅱ以上の者」割合、利用実人員、利用延人数のいずれで計算してもよい―厚労省
2024年6月から介護職員処遇改善加算見直しで「利用料変更」の可能性ある点を利用者・家族に説明せよ―厚労省
新たな【介護職員等処遇改善加算】、各種要件(キャリアパスIからV、職場環境等)の詳細を明らかに―厚労省
基本報酬引き下げ影響」調査求める声多し—社保審・介護給付費分科会(2)
2024年度介護報酬改定踏まえ高齢者施設・医療機関の連携、リハ・栄養・口腔の一体的取り組み状況など調査―介護給付費分科会・研究委員会
【2024年度介護報酬改定8】介護保険制度の安定性確保のため、「同一建物居住者へのサービス」が著しく多い訪問介護で基本報酬減算を強化
【2024年度介護報酬改定7】リハビリ・口腔管理・栄養管理の一体提供をさらに推進、質の高いリハビリ行う事業所を高く評価
【2024年度介護報酬改定6】医療機関-介護事業所・施設間の連携強化、介護保険施設・居住系施設の医療対応力強化を目指す
【2024年度介護報酬改定5】認知症の行動・心理症状(BPSD)予防にチームで取り組む施設等評価する【認知症チームケア推進加算】新設
【2024年度介護報酬改定4】3種類の処遇改善加算を新たな【介護職員等処遇改善加算】に一本化、訪問介護では加算率を2.1%引き上げ
【2024年度介護報酬改定3】処遇改善加算率の引き上げ等を歓迎する一方で、「訪問介護や定期巡回の基本報酬引き下げ」を懸念する声多数
【2024年度介護報酬改定2】ケアマネの基本単位数や特定事業所加算の単位数引き上げ、利用者数区分の見直し(緩和)も実施
【2024年度介護報酬改定1】訪問看護について「専門性の高い看護師による計画的な管理」や「歯科医療機関との連携」を新加算で評価
2024年度介護報酬改定に向け一足先に「人員配置基準」改正了承、介護施設等と医療機関の「中身ある連携」義務—社保審・介護給付費分科会
II型の介護医療院、療養型・その他型の老健施設で「2025年8月」から月額8000円程度の室料負担—社保審・介護給付費分科会
2024年度介護報酬改定、プラス1.59%改定+αで「介護職員処遇改善」を強力推進、訪問看護やケアマネにも配慮—武見厚労相(2)
2027年度介護報酬改定に向け高齢者施設等・医療機関連携の強化、人員配置基準の柔軟化など継続検討を—社保審・介護給付費分科会(2)
2024年度介護報酬改定、居宅療養管理指導・訪問看護・訪問リハ・通所リハは6月施行、他は4月施行に分断—社保審・介護給付費分科会(1)
老健施設・介護医療院で「入所者に室料負担」を課すべきか否か、政治の場で検討・決着へ—社保審・介護給付費分科会(5)
介護事業所の感染症・看取り対応力強化を介護報酬で推進、LIFEデータ利活用で「介護の質」向上につながる—社保審・介護給付費分科会(4)
認知症の行動・心理症状(BPSD)発生予防の取り組み評価、リハ・栄養・口腔の一体的取り組みさらに推進―社保審・介護給付費分科会(3)
先駆的特定施設の「人員配置基準の緩和」をどのような要件下で認めるか、ケアマネの担当者上限数引き上げ―社保審・介護給付費分科会(2)
介護保険施設等は「在宅医療提供、在宅療養支援を行う医療機関」などと中身のある連携関係構築を急ぎ進めよ―社保審・介護給付費分科会(1)
介護施設等に「医療機関との実のある協力関係」「安全・ケア質確保、負担軽減」検討委員会設定など義務化—社保審・介護給付費分科会(2)
「介護医療院」と「療養型・その他型の老健施設」、一定所得以上の入所者に多床室の「室料負担」求めては—社保審・介護給付費分科会(1)
見守り機器導入する老健施設等でも夜間人員基準緩和、介護施設等で「生産性向上」委員会設置を義務化へ—社保審・介護給付費分科会(2)
3種類の介護職員処遇改善の加算を【新加算】に一本化、加算額の一定割合を月額賃金に充当—社保審・介護給付費分科会(1)
ADL維持等加算などを「患者の状態改善」により資する内容に見直す、BCP未策定事業所等で介護報酬減算—社保審・介護給付費分科会(3)
介護保険施設等に「医療機関と連携した感染症対応力強化」の努力義務、実際の連携強化を介護報酬で評価—社保審・介護給付費分科会(2)
認知症高齢者の行動・心理症状(BPSD)を未然にチームで防ぐ取り組みを行う介護施設などを新加算で評価へ—社保審・介護給付費分科会(1)
介護保険施設等と医療機関との「中身のある連携・協力関係を構築する」ために、協力医療機関要件を厳格化—社保審・介護給付費分科会(2)
老人保健施設の在宅復帰機能・リハ機能・看取り機能・医療ニーズ対応・ポリファーマシー対策等を強化せよ—社保審・介護給付費分科会(1)
診療所の良好な経営状況に鑑み、2024年度診療報酬改定では「診療所は5.5%のマイナス改定」が妥当!―財政審建議
訪問介護の「同一建物減算」を厳格化すべきか?訪問介護+通所介護の新複合型サービスを創設すべきか?—社保審・介護給付費分科会(5)
訪問リハビリでも、「医療保険リハビリとの連携」強化を図り、「認知症リハビリ」実施を新たに評価へ—社保審・介護給付費分科会(4)
より質の高いケアマネジメントを推進しながらケアマネ業務の負担軽減目指す、同一建物減算を導入すべきか—社保審・介護給付費分科会(3)
介護保険の訪問看護、重度者対応・看取り対応・24時間365日対応などの機能強化をさらに推進—社保審・介護給付費分科会(2)
介護職員の3つの処遇改善を一本化、職場環境等要件も改善し「より働きやすい環境」構築—社保審・介護給付費分科会(1)
医療ショートを「高齢の軽症救急」搬送先の1つに、ショートステイでの看取り対応評価・長期利用是正進める—社保審・介護給付費分科会(3)
通所リハ、「入院中のリハ計画書入手」など義務化、質の高いリハ行う大規模事業所は高い報酬に—社保審・介護給付費分科会(2)
通所介護の入浴介助加算、安全確保のために「研修受講」義務化、重度者を多く受ける療養通所介護を高く評価—社保審・介護給付費分科会(1)
看多機に「利用頻度が少ない利用者向けの低い報酬」を設定、小多機の「認知症対応力強化」をさらに推進—社保審・介護給付費分科会
2024年度介護報酬改定では「介護人材確保」が最重要ポイント、介護経営安定と制度安定のバランスも鍵—社保審・介護給付費分科会(2)
介護報酬改定の施行時期、「4月を維持」すべきか、「診療報酬と合わせ6月施行」とすべきか—社保審・介護給付費分科会(1)
2024年度介護報酬改定、小規模事業所のBCP策定や老健の高額薬剤使用等もポイント、認知症研修は極めて有用―介護給付費分科会・研究委員会
介護職員の加算、算定率の高いものは基本報酬に組み入れ、著しく低いものは背景を踏まえ廃止も含めた検討進める—社保審・介護給付費分科会
介護職員の処遇改善、ICT・介護助手活用による生産性向上、サービスの質を確保した上での人員基準柔軟化など検討—社保審・介護給付費分科会
認知症対策、介護サービスの質向上目指すLIFE、医療介護連携、とりわけ医療・介護間の情報連携等を強力に推進—社保審・介護給付費分科会
特定施設入居者生活介護の医療対応力・看取り対応力強化のために、どのような方策が考えられるのか—社保審・介護給付費分科会(5)
一部の特養ホームで「緊急時はすべて救急搬送する」事態も、特養入所者への医療提供をどう確保していくべきか—社保審・介護給付費分科会(4)
老健施設の「在宅復帰・在宅療養支援機能の更なる強化」を2024年度介護報酬改定でも目指す—社保審・介護給付費分科会(3)
介護医療院は医療施設だが「肺炎による医療機関転院」も生じている、さらなる医療・介護力強化が重要課題を—社保審・介護給付費分科会(2)
要介護者に適切な医療提供が行え、医療サイドに生活情報が伝わるよう、中身のある医療・介護連携推進を—社保審・介護給付費分科会(1)
介護保険の要となる「ケアマネの確保、ケアマネ事業所の安定経営」、訪問介護人材の確保にどう対応すべきか—社保審・介護給付費分科会(2)
訪問看護と訪問リハビリの役割分担を明確化、リハビリ専門職による訪問看護をさらに適正化—社保審・介護給付費分科会(1)
介護保険リハビリのアウトカム評価をどう考えていくか、高齢者は「リハビリ効果出にくい」点考慮を—社保審・介護給付費分科会(2)
通所サービスの介護報酬大規模減算は「事業所等の大規模化」方針に逆行、一般通所介護でも認知症対応力向上—社保審・介護給付費分科会(1)
認知症グループホームでの「医療ニーズ対応」力強化をどう図るか、定期巡回と夜間訪問との統合は2027年度目指す—社保審・介護給付費分科会
2024年度介護報酬改定論議スタート、地域包括ケアシステム深化・介護人材確保などがサービス共通の重要論点—社保審・介護給付費分科会
介護ロボット・助手等導入で「質を下げずに介護従事者の負担軽減」が可能、人員配置基準緩和は慎重に—社保審・介護給付費分科会(2)
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
介護情報を関係者間で共有し、質の高い効率的な介護サービスを実現する【介護情報基盤】を2026年4月から全国展開—社保審・介護保険部会
介護保険で「2割の利用者負担」を求める高齢者の範囲は結論先送り、「1割と2割の中間負担」(15%負担など)も検討—社保審・介護保険部会
2024年度介護報酬改定、プラス1.59%改定+αで「介護職員処遇改善」を強力推進、訪問看護やケアマネにも配慮—武見厚労相(2)
介護保険利用で「2割負担」となる高齢者、医療と介護の特性、利用控えなどに配慮して政治の場で範囲拡大を決定へ—社保審・介護保険部会
「より高所得の人に、より高い介護保険料を設定。そこで生まれる財源を低所得者の介護保険料軽減に充てる」方針決定—社保審・介護保険部会
介護保険で2割負担となる「一定所得者(上位所得者)の範囲」など、給付と負担の見直し内容を2023年までに固める—社保審・介護保険部会





