看多機など介護保険の地域密着型サービス、事業者参入が進み競争条件が整ってきた―厚労省
2019.9.24.(火)
介護保険の地域密着型サービスについて、報酬を独自に設定している保険者は14あり、区分支給限度基準額に独自の上乗せを行っている保険者が19ある―。
また看護小規模多機能型居宅介護をはじめとする地域密着型サービスについて、事業者の参入が徐々に進み、競争環境が整備されてきたと見え、事業所指定を公募している保険者は、前年から大幅に減少している―。
厚生労働省が9月17日に公表した2018年度の「介護保険事務調査の集計結果」から、こういった状況が明らかになりました。なお前年調査結果に一部訂正があり、前年調査結果との比較は訂正後の数値に対して行っています。
目次
低所得者の介護保険料を減免する488市町村、「3原則」を遵守割合が低下
介護保険事務調査は、毎年4月1日現在の(1)介護保険料(2)要介護認定(3)地域支援事業(4)給付―などを、市町村(1741)あるいは保険者(1571)別に集計したものです。介護給付費実態調査や介護保険事業情報報告などとともに、介護保険制度の実態把握、今後の制度改革(関連記事はこちらとこちら)のために重要な調査です。
まず(1)の保険料について見てみると、65歳以上の第1号被保険者では▼年金から保険料を天引きする「特別徴収対象者」(こちらが原則)は約3166万人(前年調査結果に比べて約174万人増)▼例外的に振り込みなどで保険料を納める「普通徴収対象者」は約339万人(同38万人減)―となり、第1号被保険者の90.3%(同1.2ポイント増)が特別徴収の対象となっています。特別徴収割合が順調に増加していることが分かります。
また低所得者の保険料を減免している保険者は488(同7減)で、全体の31.1%(同0.3ポイント減)を占めています。
介護保険制度においては、保険料を減免する場合、▼収入のみに着目して一律に減免するのではなく、負担能力を個別に判断して減免する▼全額免除はできるだけ行わず、減額にとどめる▼保険料を減免しても、市町村の一般会計からの財源の繰り入れは行わない―という「3原則」があります。保険料の減免を行っている488保険者のうち、この3原則を遵守しているのは434保険者(88.9%)でした。3原則遵守保険者の割合は、前年度(2017年度)には92.8%でしたので、遵守率が大きく減少(マイナス2.9ポイント)している状況です。今後、なぜ3原則を守れていないのかを詳しく見ていく必要があるでしょう。
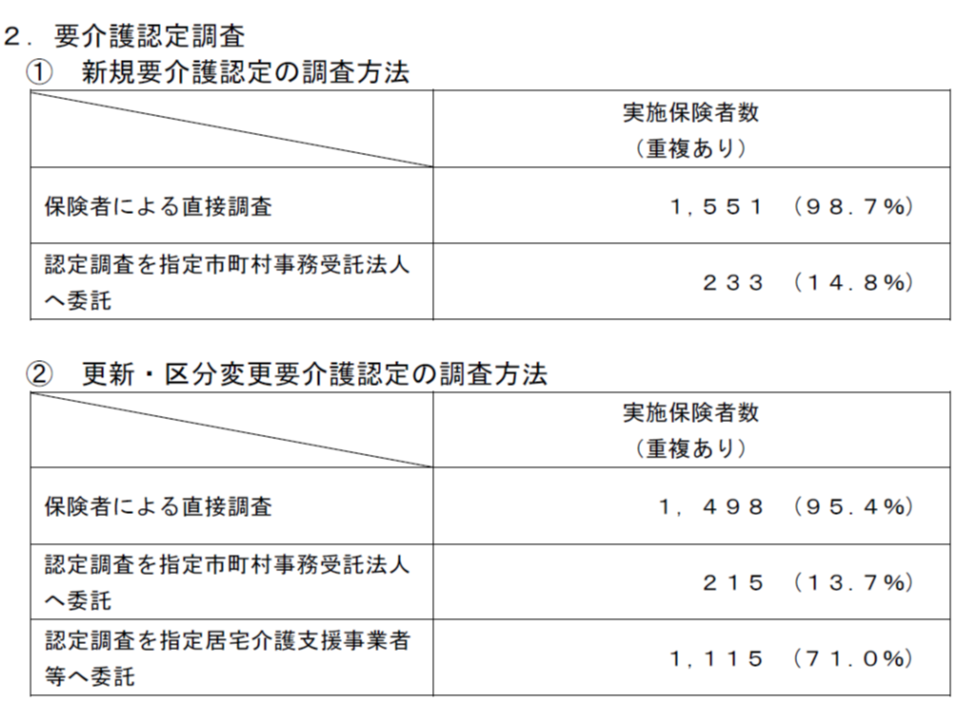
新規の要介護認定調査、直接実施保険者は1551、委託保険者が233
(2)の要介護認定については、新規の認定調査を▼「直接」実施している保険者が1551(保険者全体の98.7%)▼事務受託法人へ「委託」している保険者が233(同14.8%)―、更新・区分変更の認定調査を▼「直接」実施している保険者が1498(保険者全体の95.4%)▼事務受託法人へ「委託」している保険者が215(同13.7%)▼指定居宅介護支援事業所(ケアマネ事業所)などへ「委託」している保険者が1115(71.0%)―となっています。「直接実施」と「委託」を組み合わせている保険者もあり(重複)、合計は100%にはなりません。
市町村の判断で実施できる「任意事業」、実施市町村が軒並み減少
次に(3)の地域支援事業(任意事業)の実施状況を見てみましょう。
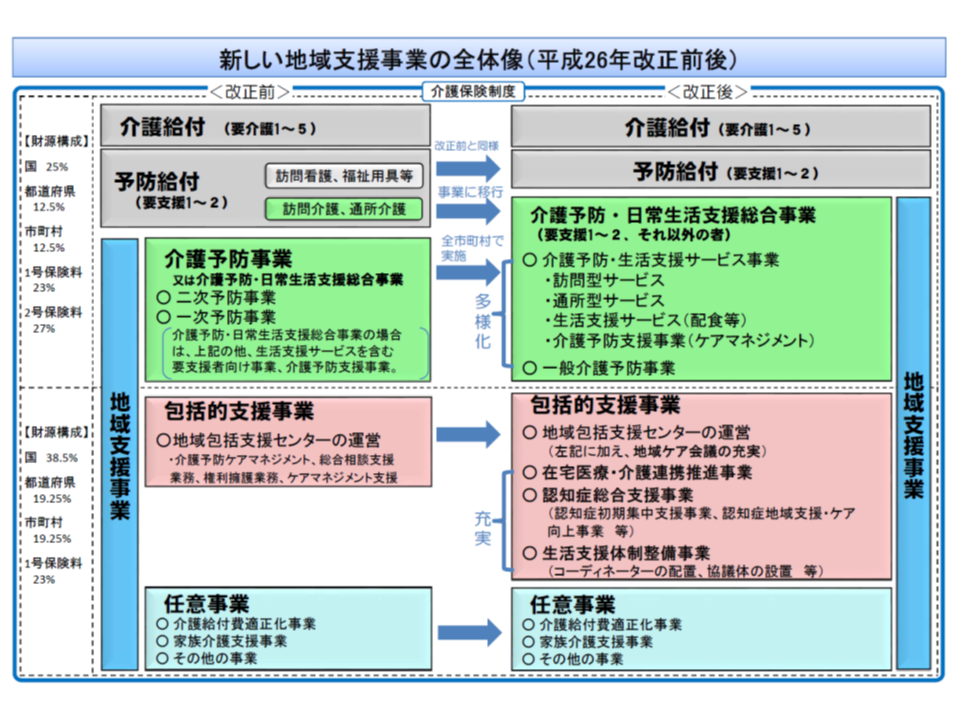
市町村の実施する地域支援事業は現在、次の事業で構成されています(2014年に改正)。
(i)介護予防・日常生活支援総合事業(単に「総合事業」と呼ぶことも多い)(▼介護予防・生活支援サービス事業(要支援者に対する訪問・通所サービス、配食などの生活支援サービス、介護予防支援事業)▼一般介護予防事業―)
(ii)包括的支援事業(▼地域包括支援センターの運営▼在宅医療・介護連携推進事業▼認知症総合支援事業▼生活支援体制整備事業―)
(iii)任意事業(▼介護給付費適正化事業▼家族介護支援事業―など)
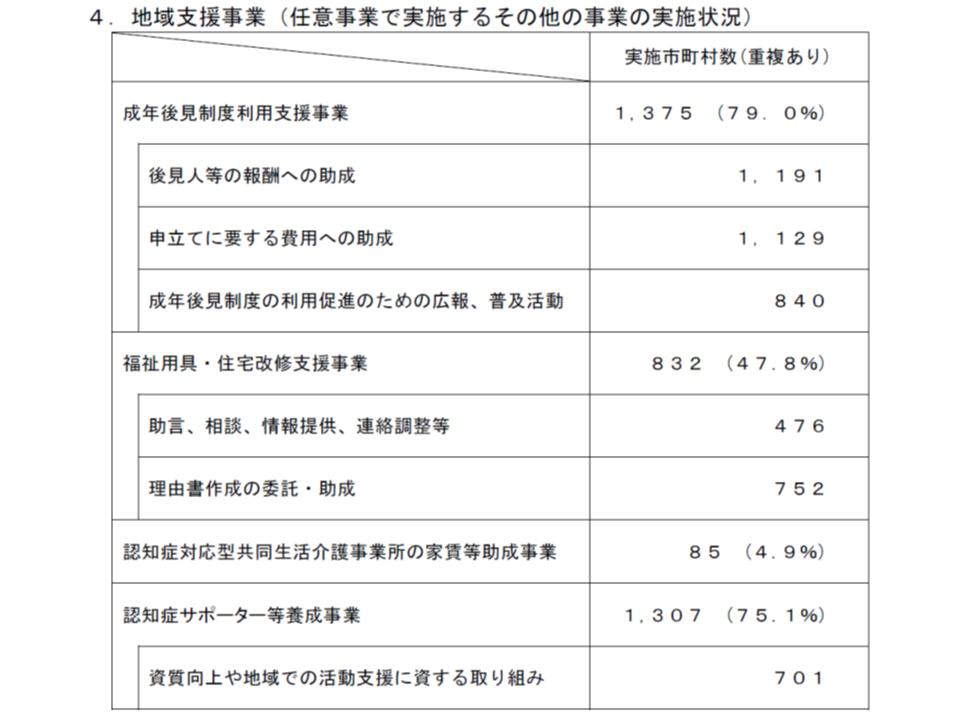
ここでは(iii)の「任意事業」のうちの「その他の事業」を2017年4月から18年3月の間にどの程度の市町村が実施したのかを調べています。
それによると▼成年後見制度利用支援事業:1375市町村(市町村全体の79.0%)(前年調査に比べて54市町村・3.1ポイント減)▼福祉用具・住宅改修支援事業:832市町村(同47.8%)(同142市町村・8.1ポイント減)▼認知症サポーター等養成事業:1307保険者(同75.1%)(同24保険者・1.4ポイント減)―などとなっています。各事業とも「減少」が目立っており、その背景を詳しく分析し、必要に応じた支援を検討する必要もあるでしょう。
指定基準を完全には満たさない「基準該当サービス」、実施は208保険者に減少
また(4)の給付に関しては、基準該当サービスの実施状況に注目してみましょう。
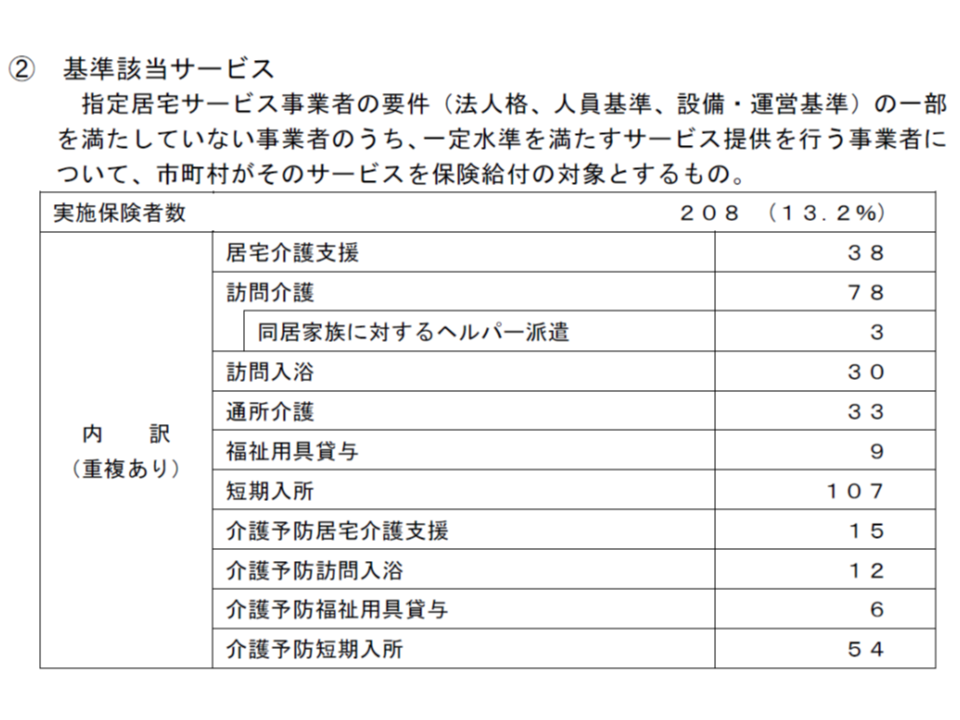
地域によっては指定介護サービス(基準を完全に満たされなければ指定を受けられない)が不足するところもあることから、「介護保険法や条例の厳格な基準こそ完全には満たしていないものの、設備や人員体制を一定程度整備しており、介護サービス提供を適切に行える」と市町村が自ら認めた事業所を介護保険の適用対象とすることができ、これを「基準該当サービス」と呼びます。
基準該当サービスを実施している保険者は208(前年調査に比べて43減)あり、全体の13.7%(同2.3ポイント減)となりました。各事業所の「指定要件を満たすための努力」によって「基準該当サービス」の出番が減っているのか、それとも別の事情があるのか、詳細な検証が待たれます。
サービスごとに基準該当の件数を見ると、▼居宅介護支援(ケアマネジメント):38(前年調査に比べて23減)▼訪問介護:78(同19減)▼通所介護:33(同19減)▼福祉用具貸与:9(同16減)▼短期入所:107(同18減)▼介護予防訪問介護:15(同43減)▼介護予防福祉用具貸与:6(同14減)▼介護予防短期入所:54(同15減)―などとなっています。
また、被保険者に対して介護サービスの利用券(バウチャー)を事前に交付し、これに基づいてサービスを受ける(現物給付)という仕組みを採用している保険者は9(前年調査比べて4減)あります。介護保険制度創設時には、「不正受給を避けるためにバウチャー制度を全国的に導入すべきではないか」との意見も少なからずありましたが、採用はごくわずか(2018年度時点で0.6%、前年調査に比べて0.2ポイント減)です。バウチャー制度を採用している保険者から「そのメリット」、バウチャーを廃止した保険者から「廃止の理由」を聴取することも重要でしょう。
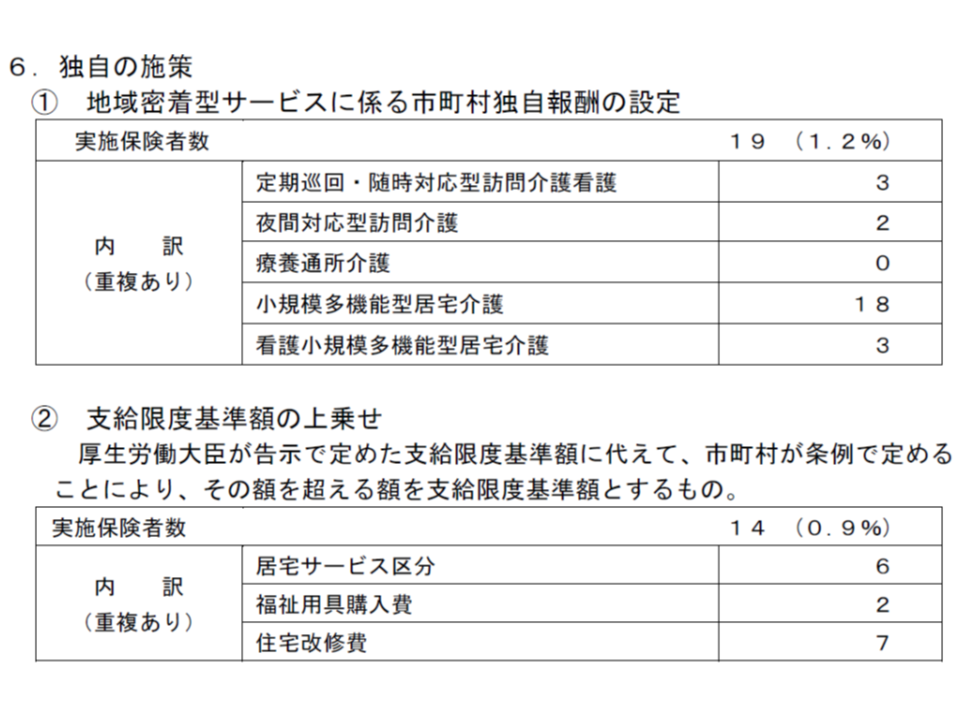
区分支給限度基準額の上乗せは14保険者に減少
さらに介護保険では、医療保険と異なり、市町村独自のサービスなどを追加で行うことも認められています。
この独自サービスの実施状況を見ると、▼地域密着型サービスに市町村独自の報酬を設定している:19保険者(前年調査に比べて1増)▼区分支給限度基準額(要介護度別の、毎月の保険サービス利用上限、上限超過は自費となる)を上乗せしている:14保険者(同4減)―などとなっています。
市町村独自の報酬設定を行っている地域密着型サービスの種類を見ると、▼定期巡回・随時対応型訪問介護看護:3▼夜間対応型訪問介護:2▼小規模多機能型居宅介護:18▼看護小規模多機能型居宅介護:3―となっています(重複あり)。独自報酬とサービス整備状況や利用状況などとの関係を詳しく調べることも必要でしょう。
看多機を含めた地域密着型サービス、事業所が増加し競争環境が整いつつある
ところで介護保険サービスのうち、定期巡回随時対応サービスなどの地域密着型サービスについては、初期の事業所乱立による「共倒れ」(サービス創設初期で認知度が低い中で、事業所数が過剰になれば利用者の安定確保が難しくなる)を防ぐために、「サービス提供事業所の指定」が行われるケースがあります。
この事業所の指定を公募制で実施している保険者は234(前年調査に比べて178減)あり、その内訳は▼定期巡回・随時対応型訪問介護看護:115(同130減)▼小規模多機能型居宅介護:143(同206減)▼看護小規模多機能型居宅介護:100(同79減)―という状況です。看多機を含めた地域密着型サービスで「供給体制が徐々に整ってきており、競争を促している」状況と考えられそうです。

【関連記事】
介護保険の252保険者で基準該当サービスを利用、18保険者で地域密着の報酬に独自上乗せ―厚労省
基準該当サービスの利用は272市町村、地域密着の独自報酬上乗せは19市町村―2015年度介護保険事務調査
介護保険の上乗せサービス受給、17保険者で容認―14年度介護保険事務調査
「増加する足元の介護ニーズ」と「減少する将来の介護ニーズ」の双方にどう応えるべきか―介護保険部会
介護保険制度の「給付と負担」論議スタート、被保険者年齢などにまで切り込むか―社保審・介護保険部会
介護助手の活用、介護事業所管理者へのマネジメント力向上研修、介護の魅力PRなどを進めよ―介護保険部会
かかりつけ医と専門医の連携による認知症「予防」、医療・介護スタッフの認知症対応力向上など目指せ―介護保険部会(1)
高齢化踏まえ、介護離職ゼロを目指し、既存資源も活用した介護サービスの整備を―社保審・介護保険部会
介護予防・重度化防止に向けた「地域支援事業」を各市町村でさらに推進せよ―介護保険部会
介護保険改革論議スタート、給付と負担の見直し・事業所等の大規模化・人材確保などが重要テーマ―介護保険部会
地域住民同士の互助を進め、医療・介護等の専門家の知恵も借りて「地域づくり」進めよ―厚労省・大島老健局長
「住民の集い」「互助」「専門職の知恵の出し合い」を進め、地域づくりに資する介護保険制度を構築―厚労省・大島老健局長
新たな【特定処遇改善加算】の加算率、訪問介護では6.3%・4.2%、介護療養では1.5%・1.1%など―介護給付費分科会(1)
2017年度創設の新介護職員処遇改善加算Iで、介護職員給与は1万3660円増加―介護給付費分科会(1)
介護職員処遇改善加算の新区分、キャリアパス要件IIIの内容や手続きを詳説―厚労省
介護職員処遇改善加算の新区分、4月から算定するためには「4月15日」までに届け出を―厚労省
定期巡回・随時対応で13.7%、看多機で10.2%の新たな介護職員処遇改善加算を創設―社保審・介護給付費分科会
来年度(2017年度)から、介護職員処遇改善加算に上位区分設けることを了承―社保審・介護給付費分科会
2018年度から重度化予防等に力を入れる自治体に重点補助―厚労省・介護保険等課長会議(1)
フレイル対策と介護予防の一体実施、「無関心層の参加」が重要課題―社保審・介護保険部会
要介護者の自立支援に向けた取り組み実績に基づき、市町村などに交付金—介護保険部会
2018年8月から高所得者の介護サービス利用料を3割に、介護療養からの新転換先「介護医療院」を創設
介護保険の3割負担、個人単位で2018年8月から導入―厚労省
介護保険制度改革案で意見まとめ、利用者負担や総報酬割は両論併記―社保審・介護保険部会
軽度者への生活援助サービス、総合事業への移行は時期尚早―社保審・介護保険部会(2)
介護保険、現役並み所得者での3割負担を厚労省が提案―社保審・介護保険部会(1)
在宅医療・介護連携、連携の手順を明確にし、都道府県による市町村支援を充実―社保審・介護保険部会
40-64歳が負担する介護保険の保険料、どこまで公平性を求めるべきか―介護保険部会(2)
能力に応じた利用者負担を求めるべきだが、具体的な手法をどう考えるべきか―介護保険部会(1)
全国平均より著しく高額な「福祉用具の貸与価格」を設定するには保険者の了承が必要に―介護保険部会(2)
「軽度者への生活援助」の地域支援事業への移行、要支援者の状況検証が先―介護保険部会(1)
要支援者への介護サービス、総合事業への移行による質低下は認められず―介護保険部会(2)
地域包括支援センター、「土日の開所」や「地域での相談会実施」など相談支援機能の拡充を―介護保険部会(1)
ケアプラン作成費に利用者負担を導入すべきか―介護保険部会
介護従事者の処遇改善に向け、来年度(2017年度)に臨時の介護報酬改定―介護保険部会(2)
要介護認定の「更新」有効期間、上限を現在の24か月から36か月に延長―介護保険部会(1)
介護保険の被保険者対象年齢、「40歳未満」への引き下げは時期尚早―介護保険部会
介護費用の分担、現役世代の頭割りを維持すべきか、負担能力も勘案していくべきか―介護保険部会(2)
所得の高い高齢者、介護保険の利用者負担を2割よりも高く設定すべきか―介護保険部会(1)
介護保険の福祉用具貸与・販売や住宅改修、標準価格を導入すべきか―介護保険部会(2)
軽度者への生活援助、保険給付のあり方などめぐり激論続く―介護保険部会(1)
介護人材不足に元気高齢者の協力やロボット活用を、2025年に向けた生産性向上を検討―介護保険部会
要支援者のケアマネジメント、地域包括支援センターの業務から外すべきか―介護保険部会
適切なケアマネジメントの推進に向け、「特定事業所集中減算」の是非も論点に―介護保険部会
「あるべきでない地域差」是正に向け、市町村へのインセンティブ付与などを検討―介護保険部会
在宅医療・介護連携の推進、市町村と医師会との連携が不可欠―社保審・介護保険部会
軽度の要介護者への生活援助サービス、介護保険から地域支援事業に移行すべきか―社保審・介護保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
市町村が▼後期高齢者の保健事業▼介護の地域支援事業▼国保の保健事業—を一体的に実施―保健事業・介護予防一体的実施有識者会議
高齢者の保健事業と介護予防の一体化、「無関心層」へのアプローチが重要課題―保健事業・介護予防一体的実施有識者会議
高齢者の保健事業と介護予防の一体化に向け、法制度・実務面の議論スタート―保健事業・介護予防一体的実施有識者会議
2025年度には介護人材が34万人不足、処遇改善などで年間6万人の確保を目指す―厚労省
健康寿命延伸・ICT活用、2040年度に必要な医療・介護人材は935万人に圧縮可能―経済財政諮問会議
2019年10月からの特定処遇改善加算、経験・技能ある介護職員を最優先に―2019年度介護報酬改定QA(2)
2019年10月からの特定処遇改善加算で、Q&Aを公開―2019年度介護報酬改定QA(1)
常勤介護職員の月給、2017年度から18年度にかけて1万850円アップ―介護給付費分科会(1)
2019年10月に新設される【特定処遇改善加算】、事業所等の柔軟な裁量認める―介護給付費分科会
2019年10月予定の消費税率引き上げに伴い、介護報酬の基本単位数を引き上げ―介護給付費分科会(2)
新たな【特定処遇改善加算】の加算率、訪問介護では6.3%・4.2%、介護療養では1.5%・1.1%など―介護給付費分科会(1)
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
医療計画中間見直しに向け、2019年中に指標追加などの見直し方向を固める―医療計画見直し検討会
2020年度の「第7次医療計画中間見直し」に向け、5疾病5事業等の進捗状況を確認―医療計画見直し検討会
介護施設・在宅医療、2018年度からの計画的な整備を—医療計画見直し検討会(1)
在宅医療などの必要量、一般病床における資源投入量の少ない患者をどう考えるか―医療計画見直し検討会(2)
2018年度からの在宅医療、「療養病床の医療区分1患者」の7割など見込んで整備—医療計画見直し検討会(1)
医師・看護師確保策や在宅医療・訪問看護の整備目標など、医療計画に具体的に記載を—厚労省
2018年度からの医療計画、5疾病・5事業などの政策循環を強化し、介護保険計画との整合性確保を—厚労省
医療連携の推進、介護施策との整合性確保などを柱とする第7次医療計画の方向性固まる―医療計画見直し検討会
第7次医療計画の作成指針の議論が大詰め、厚労省が叩き台示す―医療計画見直し検討会
5疾病・5事業、2018年度からの第7次医療計画で「指標」も含めて見直し―厚労省・医療計画検討会(2)
医療資源投入量の少ない患者、基準病床数の「平均在院日数短縮」で勘案―厚労省・医療計画検討会(1)
都道府県の脳卒中・急性心筋梗塞対策、予防や回復期・慢性期のリハビリなども重視―厚労省・医療計画検討会
救急搬送患者の受け入れ実績が芳しくない3次・2次救急には何らかの対応も―厚労省・医療計画検討会
2018年度からの医療計画、CT・MRIの配置状況や安全確保状況なども考慮―厚労省・医療計画検討会(2)
次期医療計画での基準病床数の算定式、平均在院日数の動向は地域別に考えるべきか―厚労省・医療計画検討会(1)
5疾病・5事業は第7次医療計画でも維持、肺炎は脳卒中対策などの中で勘案―厚労省・医療計画検討会(2)
2次医療圏、5疾病・5事業それぞれの特性も踏まえた設定を―厚労省・医療計画検討会(1)
疾病ごと・事業ごとの医療圏設定推進など、2018年度からの第7次医療計画に向けて検討―厚労省・医療計画検討会
地域医療構想策定に向け、「地域で欠けている医療機能」や「医療提供体制の評価」が必要―厚労省・神田医政局長
2040年に向けた社会保障改革、19年夏には厚労省が健康寿命延伸や医療・福祉サービス改革プラン策定―社保審
2040年を見据え、医療機関・介護事業所等の統合・再編等を検討―厚労省




