DPC病院の分割や大幅なベッド数変更、DPC参加継続の可否を個別審査―中医協総会
2018.3.7.(水)
DPC病院同士が合併する場合には、個別の審査なしに、DPC制度への参加継続を認めるが、DPC病院が分割する場合、あるいは大幅なベッド数の増減を行う場合には、個別事例を審査し、DPC制度への参加継続の可否を判断する―。
3月7日に開催された中央社会保険医療協議会・総会で、こういった方針が固められました。継続が認められた場合の係数設定ルールも整理されています。

3月7日に開催された、「第390回 中央社会保険医療協議会 総会」
DPC病院の分割やベッド数変更、急性期医療継続するか否かなどを個別に判断
DPC制度では、急性期入院医療について入院基本料や薬剤料などを包括して支払います。このため、DPC病院が合併や分割、さらに大幅な病床数変更を行った際、仮に「急性期入院医療は提供しない」こととなれば、DPC制度から退出しなければなりません。
中医協や下部組織であるDPC評価分科会では、▼合併▼分割―におけるルールを昨年(2017年)、見直しており、今般、▼大幅な病床数変更―におけるルールを明確にしました。あわせて具体的な手続き方針も固めています(関連記事はこちらとこちら)。
【DPC病院の合併】
まずDPC病院同士が合併する場合には、急性期病院同士の合併ゆえ「今後も急性期入院医療を提供する」と考えられ、さらに提出されているデータ(DPCデータ)から合併後の診療内容を推測できます。このため、「DPC制度への参加継続に関する特段の審査は不要」とされました。合併後もDPC制度への参加基準を満たしていれば、参加継続が可能です。
係数については、▼基礎係数は「合併前の主たる病院」の医療機関群のもの▼機能評価係数IIは「両者の加重平均値」(症例数ベース)▼激変緩和係数(2018年度診療報酬改定で新設される改定年度限り(1年度限り)の激変緩和措置)は「両者の加重平均値」(症例数ベース)—を適用します。
【DPC病院の分割】
次にDPC病院の分割については、例えば「一方が急性期医療を継続し、他方が慢性期等に機能転換する」ケース、「両者ともに急性期医療を継続する」ケース、「両者ともに慢性期等に機能転換する」ケースなど、さまざまなパターンが考えられるため、「事例ごとに審査を行った上で、DPC制度への参加継続の可否を判断する」ことになります。
審査の結果、「分割後、複数のDPC病院となる」ことが認められた場合の係数については、▼基礎係数は「DPC標準病院群」(現在のIII群)のもの▼機能評価係数IIは「分割前」のもの▼激変緩和係数は「分割前」のもの—を適用します。
【DPC病院の大幅なベッド数変更】
さらにDPC病院が大幅な病床数変更をするケースについても、「ベッドを減らしたまま急性期を維持する」パターンや、「ベッドを減らし、さらに慢性期等に機能転換する」パターンなど、さまざまであり、分割と同様に「事例ごとに審査を行った上で、DPC制度への参加継続の可否を判断する」ことになります。「大幅な病床数変更」とは、▼同一年度に「200床以上増減」する▼同一年度に「2倍以上」または「2分の1以下」となる―ことを指します。
審査の結果、「分割後、複数のDPC病院となる」ことが認められた場合の係数については、▼基礎係数は「ベッド数変更前」の医療機関群のもの▼機能評価係数IIは「ベッド数変更前」のもの▼激変緩和係数は「ベッド数変更前」のもの—を適用します。
なお、別途お伝えする「費用対効果評価」の試行導入対象となった医薬品(7品目)、および当該医薬品の類似薬効比較方式で保険収載される医薬品については、DPC制度において「該当する診断群分類で、出来高算定とする」ことも了承されています(これまでの出来高算定となる高額な新薬とは別ルールです)。
費用対効果評価に基づく薬価調整が最終決定していないことから、今後、薬価が変動する可能性があり「DPCの新点数設定や分岐設定が困難になる」ためです。

費用対効果評価の試行導入対象となるなどして、DPCでも出来高算定となる薬剤
優れたインフルエンザ治療薬「ゾフルーザ錠」を緊急薬価収載
3月7日の中医協では、A型・B型インフルエンザ治療薬の「ゾフルーザ錠」(成分名:バロキサビル マルボキシル)の緊急薬価収載が認められました。
類似薬(イナビル吸入粉末剤)に比べて、「インフルエンザウイルスの排出期間が短く(1日程度、イナビルでは2-3日程度)、家族等への感染が防げることなどが期待される」などの有用性があることから5%の加算(有用性加算II)が行われたほか、「先駆け審査指定制度加算」(10%、「世界に先駆けてわが国で薬事承認を取得した革新的な医薬品」を経済的に評価する加算)が適用され、10mgでは1507.50円、20mgでは2394.50円に薬価が設定されました(1日薬価は4789円)。

緊急薬価収載される、A型・B型インフルエンザ治療薬のゾフルーザ錠
インフルエンザが猛威を振るう中で、重要な治療の選択肢となるため緊急薬価収載が行われたものです。ただし現在、2018年度改定に合わせて薬価改定も行われており、3月14日(予定)に収載される時点で早くも薬価が見直される可能性があります。
震災特例、2019年3月まで1年間延長することを決定
また3月7日の中医協総会では、東日本大震災と平成28年熊本地震に伴う診療報酬の「被災地特例」(例えば「仮設建物による保険診療を認める」など)について、2019年3月31日まで1年間延長することが決まりました。
徐々に復興が進み、東日本大震災に関する特例(現在4医療機関に適用)については、1医療機関を残して「遅くとも2020年3月末には通常診療に戻れる」目途が、熊本地震に関する特例(現在5医療機関に適用)については全医療機関で「2019年3月末には通常診療に戻れる」目途が立ちましたが、1年後(2019年3月)の状況を見て、さらなる継続が必要かを判断します(状況報告は6か月後(2018年9月)にも行われる)。
厚労省は、2019年3月31日までに通常診療に戻れない医療機関(東日本大震災の特例が適用されるうちの2医療機関)に対しても、「2019年3月31日までに通常診療に戻れるよう、取り組みを促していく」考えも示しています。
なお、中医協総会には、次の3つの医療技術について先進医療として「保険診療と保険外診療の併用を認める」ことが報告されています。
(1)Stage IIIの下部直腸を除く大腸がん癌[結腸(C、A、T、D、S)、直腸S状部(RS)、上部直腸(Ra)]の治癒切除患者に対するアスピリン補助療法(国立がん研究センター中央病院で実施)
![Stage IIIの下部直腸を除く大腸がん癌[結腸(C、A、T、D、S)、直腸S状部(RS)、上部直腸(Ra)]の治癒切除患者に対するアスピリン補助療法の概要](https://gemmed.ghc-j.com/wp-content/uploads/2018/03/スライド18.png)
Stage IIIの下部直腸を除く大腸がん癌[結腸(C、A、T、D、S)、直腸S状部(RS)、上部直腸(Ra)]の治癒切除患者に対するアスピリン補助療法の概要
(2)内科的治療抵抗性の糖尿病を合併する重症肥満症(BMI35以上)に対する腹腔鏡下スリーブ状胃切除術および十二指腸空腸バイパス術(東北大学病院で実施)
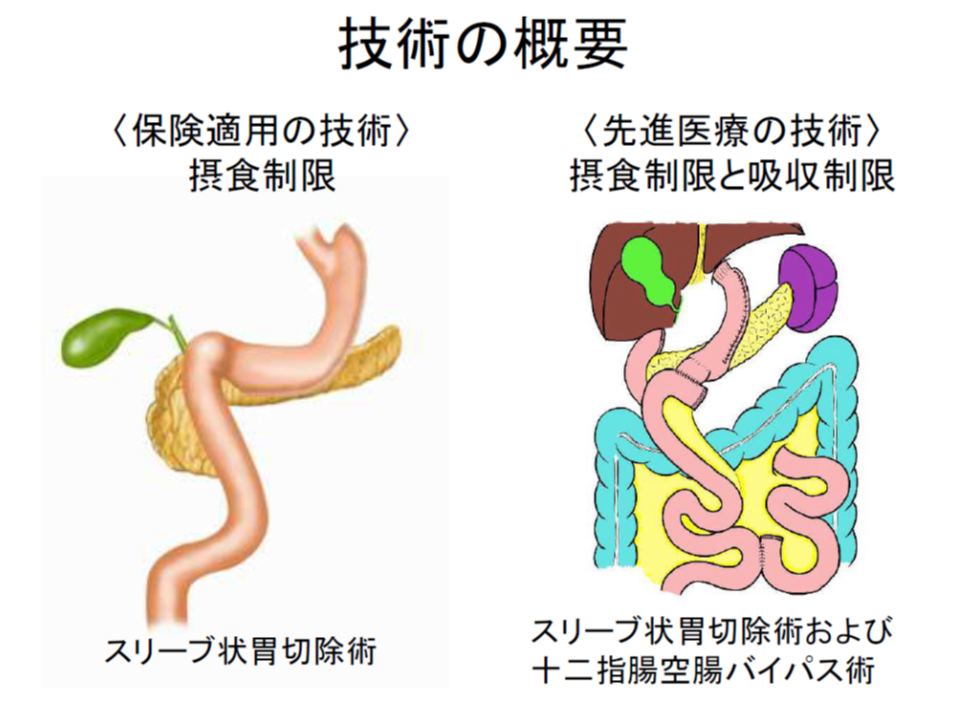
内科的治療抵抗性の糖尿病を合併する重症肥満症(BMI35以上)に対する腹腔鏡下スリーブ状胃切除術および十二指腸空腸バイパス術の概要
(3)筋ジストロフィー心筋障害に対するTRPV2阻害薬内服療法(国立病院機構刀根山病院で実施)
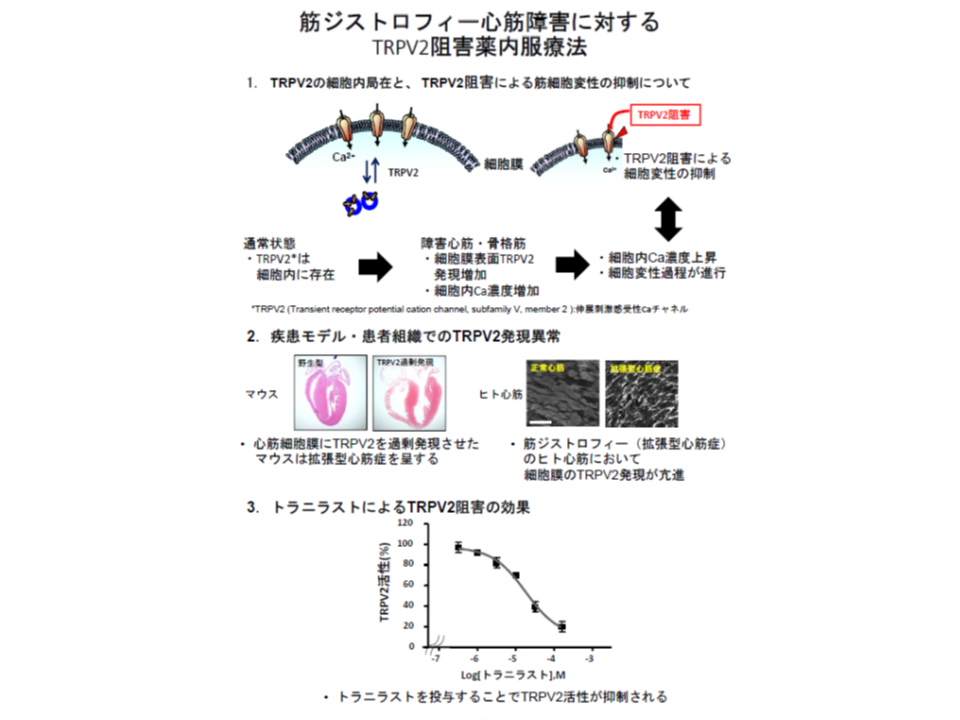
筋ジストロフィー心筋障害に対するTRPV2阻害薬内服療法の概要
このうち(2)については、すでに保険収載されている「腹腔鏡下スリーブ状胃切除術」(K656-2【腹腔鏡下胃縮小術(スリーブ状切除によるもの)】:4万50点、2018年度改定でも変更なし)に、十二指腸空腸バイパス術を併せて実施し、前者の「摂食制限」と後者の「吸収制限」とで肥満の解消を目指すものです。ただし中医協総会では、診療側の松本純一委員(日本医師会常任理事)や今村聡委員(日本医師会副会長)は「侵襲が極めて大きく、腹腔鏡下スリーブ状胃切除術のみの実施に比べて合併症発症のリスクも高まるようだ。安易な実施は避けなければならない。患者の選択を慎重に行い、リスクやデメリットについて十分、分かりやすく説明する必要がある」と注意喚起しています。
【関連記事】
DPC病院、200床以上の病床変更などの場合も「継続参加」のための審査―厚労省
2017年度機能評価係数II、I群0.0636、II群0.0730、III群0.0675が上位25%ライン—DPC評価分科会(2)
200床以上で看護必要度II要件を満たさない場合、急性期一般入院料2・3は届出可能か―厚労省
DPCのEF統合ファイル用いる看護必要度II、選択可能な病院の条件を提示―厚労省
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
診療報酬改定後の重症患者割合を試算できる「看護必要度シミュレーション」
2020年度改定に向け、特定機能病院も含めた入院医療の評価体系を検討せよ―中医協総会 第388回(2)
重症患者割合は「3か月間の平均値」が基本、1割以内変動の救済措置は廃止―中医協総会 第388回(1)
医師事務作業補助体制加算、より実効ある「負担軽減」策が要件に―中医協総会 第387回(2)
現行7対1相当の【急性期一般入院料1】、重症患者割合は30%に決着―中医協総会 第387回(1)
早期の在宅復帰を目指し、入院前からの【入退院支援】を診療報酬で評価―中医協総会 第386回(4)
DPC・II群要件の診療密度、薬剤料は「最も安い後発品」に置き換えて計算―中医協総会 第386回(3)
地域包括ケア病棟、自宅等患者を多く受け入れる中小病院の評価を手厚く―中医協総会 第386回(2)
7対1・10対1を再編した急性期一般入院料、重症患者割合をどう設定するか—中医協総会 第386回(1)
2018年度診療報酬改定で、機能分化や地域包括ケア構築を進めよ―中医協・公聴会
ロボット支援手術を、胃がんや肺がん、食道がんなど12術式にも拡大―中医協総会 第384回(1)
2018年度改定、入院料の再編・統合、かかりつけ機能の評価拡充などが柱に―中医協総会 第382回(3)
かかりつけ機能持つ診療所など、初診料の評価アップへ―中医協総会 第382回(2)
7対1・10対1を再編し7つの急性期入院料を新設、重症患者割合が争点―中医協総会 第382回(1)
【2018年度診療報酬改定総点検3】複数医療機関による訪問診療をどこまで認めるべきか
【2018年度診療報酬改定総点検2】ICTの利活用を推進、オンライン診察等の要件はどうなる
【2018年度診療報酬改定総点検1】入院料を再編・統合、診療実績による段階的評価を導入
2018年度改定、年明けからの個別協議に向け各側がスタンスを表明―中医協総会
麻酔科医の術前術後管理の重要性を勘案し、麻酔管理料の評価充実へ―中医協総会 第379回
「専従」要件の弾力運用、非常勤リハビリスタッフの「常勤換算」を認める―中医協総会 第378回
かかりつけ薬剤師の推進目指すが、「かかりつけ」を名乗ることへの批判も―中医協総会 第377回(5)
介護施設を訪問して入所者を看取った場合の医療機関の評価を拡充―中医協総会 第377回(4)
腹膜透析や腎移植、デジタル画像での病理診断などを診療報酬で推進―中医協総会 第377回(3)
療養病棟入院料も再編、20対1看護、医療区分2・3割合50%がベースに―中医協総会 第377回(2)
「入院前」からの外来で行う退院支援、診療報酬で評価―中医協総会 第377回(1)
薬剤9.1%、材料7.0%の価格乖離、診療報酬本体プラス改定も―中医協総会 第376回(3)
退院支援加算2でも、地域連携診療計画加算の算定を可能に―中医協総会 第376回(2)
7対1から療養までの入院料を再編・統合、2018年度は歴史的大改定―中医協総会 第376回(1)
抗菌剤の適正使用推進、地域包括診療料などの算定促進を目指す—第375回 中医協総会(2)
退院支援加算1、「ICT活用した面会」などを弾力的に認める—第375回 中医協総会(1)
安定冠動脈疾患へのPCI、FFR測定などで「機能的虚血」確認を算定要件に—中医協総会374回(1)
地域包括ケア病棟の評価を2分、救命救急1・3でも看護必要度を測定—中医協総会(2)
7対1・10対1基本料を再編・統合し、新たな入院基本料を創設へ―中医協総会(1)
内科などの有床診療所、より柔軟に介護サービス提供可能に―中医協総会(2)
療養病棟入院基本料、2018年度改定で「療養1」に一本化—中医協総会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
病院に併設する訪問看護ステーション、手厚く評価をすべきか—中医協総会(1)
診療報酬でも、「同一・隣接建物に住む患者」への訪問で減算などを検討—中医協総会(1)
紹介状なしに外来受診した場合の特別負担、500床未満の病院にも拡大へ—中医協総会(3)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
2016年度改定後に一般病院の損益比率は▲4.2%、過去3番目に悪い—中医協総会(1)
保湿剤のヒルドイド、一部に「極めて大量に処方される」ケースも―中医協総会(3)
生活習慣病管理料、エビデンスに基づく診療支援の促進を目指した見直し―中医協総会(2)
ICT機器用いた遠隔診察、対象疾患や要件を絞って慎重に導入を―中医協総会(1)
臓器移植後の長期入院、患者からの「入院料の15%」実費徴収禁止の対象に―中医協総会
要介護者への維持期リハ、介護保険への完全移行「1年延期」へ―中医協総会(2)
回復期リハ病棟のアウトカム評価、次期改定で厳格化すべきか—中医協総会(1)
統合失調症治療薬クロザピン使用促進に向け、精神療養の包括範囲を見直し—中医協総会(2)
向精神薬の処方制限を2018年度改定で強化、薬剤種類数に加え日数も制限へ—中医協総会(1)
医療安全管理部門への「専従医師」配置を診療報酬で評価すべきか―中医協総会(2)
医療体制の体制強化で守れる命がある、妊婦への外来医療など評価充実へ―中医協総会(1)
抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会





