オンライン資格確認等システムの導入義務化に反対理由なし、コロナ対応に向け病院は積極的に協力する―日病協・小山議長、山本副議長
2022.6.17.(金)
「看護職員の処遇改善」への診療報酬対応について、細分化することで「対応が可能」であることが判明した。今後の議論を見守っていく—。
オンライン資格確認等システムの導入義務化などは、診療の質向上に向けて、病院側で「反対する」理由はない—。
新型コロナウイルス感染症対策として「都道府県と医療機関とが協定を締結する」ことは、準備期間の確保などの観点から良い仕組みだと思う。重要なのは「協定内容の円滑な実現」であり、「罰則の付与」などの前に病院側と十分に話し合っていくべきである。病院は積極的に政府・自治体に協力していく—。
6月17日に開かれた日本病院団体協議会の代表者会議でこういった議論が行われたことが、会議終了後の記者会見で小山信彌議長(日本私立医科大学協会会業務執行理事)と山本修一副議長(地域医療機能推進機構理事長)から明らかにされました。

6
6月17日の日本病院団体協議会・代表者会議後に記者会見に臨んだ小山信彌議長(日本私立医科大学協会会業務執行理事、向かって右)と山本修一副議長(地域医療機能推進機構理事長、向かって左)
目次
看護職員の処遇改善、「細分化」により診療報酬でも対応可能である
日本私立医科大学協会や地域医療機能推進機構、日本病院会など15の病院団体で構成される日本病院団体協議会(日病協)は、もともと「診療報酬改定に向けて、病院団体で足並みをそろえ、統一した要望・要請・提言」を行うために組織されました。このた、この10月(2022年10月)からの「診療報酬による看護職員等の処遇改善」に向けた>中央社会保険医療協議会や下部組織である「入院・外来医療等の調査・評価分科会」の議論に注目(関連記事はこちらとこちら)。
6月10日に「入院・外来医療等の調査・評価分科会」では、Gem Medで報じているとおり「点数設計に関するモデル案」が示され、「個別病院へ『必要額』(常勤換算の看護職員数×1万2000円・・・)が過不足なくわたるように1点刻みの細かな点数設定する」ことが望ましいといった方向で議論が進んでいます。日病協では、これまで「診療報酬での対応などは不可能である」との意見が大勢を占めていましたが、試算結果を眺めた結果、「細分化すれば診療報酬での対応も可能である」との好意的な意見が多く出ているようです。今後の中医協等を論議を見守ることになりそうです。
また、技術的とも言える論点として「入院料への上乗せ」のみで対応するべきか?それとも「外来の報酬(初診料など)と入院料の双方への上乗せ」で対応するべきか?というテーマがあります(関連記事はこちらとこちら)。
前者(入院料への上乗せのみで対応)では「シンプルである」「医療に詳しくない一般患者の『負担増』という視点に立てば、公平感を確保できる(高額療養費のために入院患者の多くは自己負担増にならない)」などのメリットがあります。
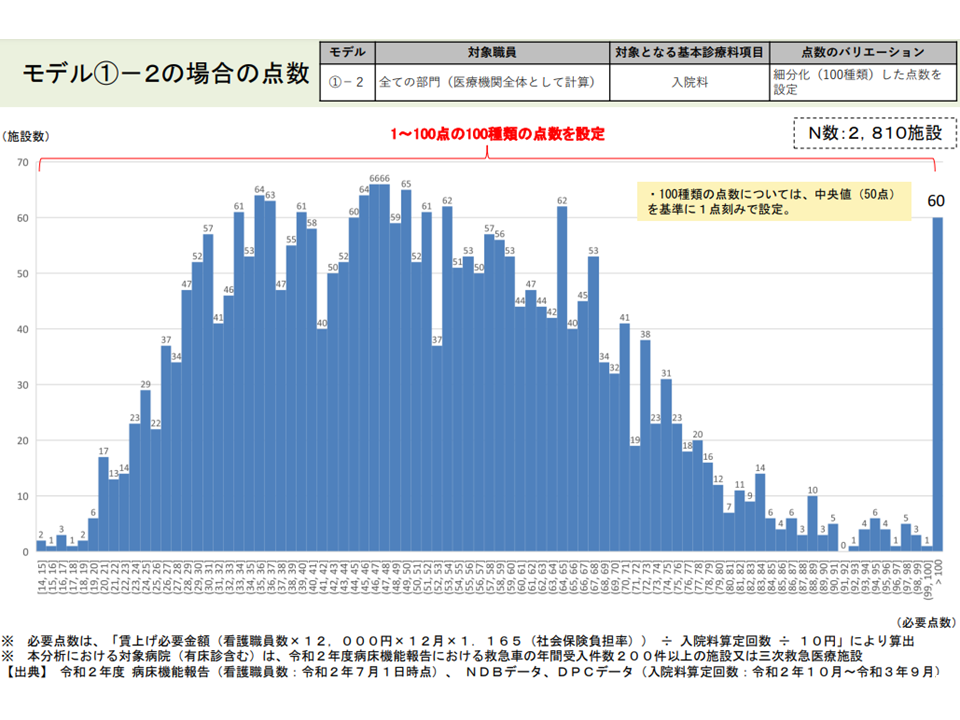
(1)の2の試算結果(入院外来医療分科会5 220610)
一方、後者(外来・入院双方の診療報酬で対応)では「制度的に、外来患者・入院患者の公平を担保できる」というメリットがあります。
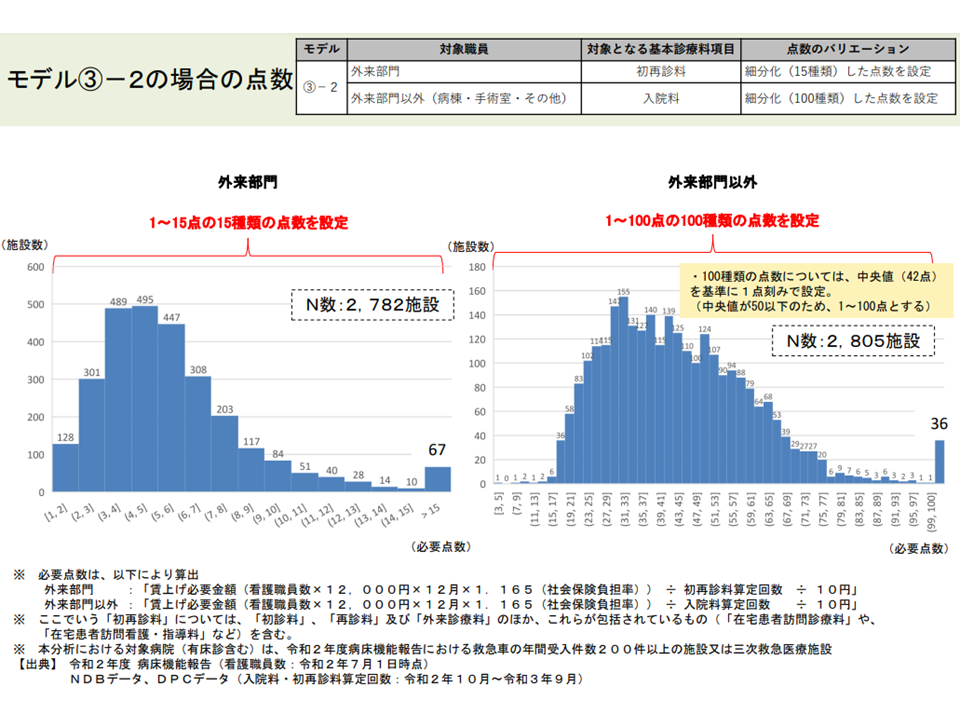
(3)の2の試算結果(入院外来医療分科会10 220610)
中医協等でも、両者のメリット・デメリットを勘案し「今後、さらに議論を深めていく」こととなっており、まだ結論は出ていません。
日病協代表者会議ではこの点に関する目立った意見は出ていませんが、山本副議長は「あくまで個人的見解である」としたうえで、▼シンプルな仕組みが好ましい▼外来配置看護師数はそれほど多くなく(入院外来医療分科会のデータでは対象病院全看護師の12.0%)、病棟看護師数と外来看護師数との間にも相関がある—ことなどを踏まえると「入院料のみでの対応が好ましいのではないか」との見解を明らかにしました。
オンライン資格確認等システム導入の義務化、病院として反対する理由はない
6月7日に閣議決定された「骨太方針2022」(経済財政運営と改革の基本方針2022)では、オンライン資格確認等システムの導入・普及促進に向けて次のような方針を決定しています(関連記事はこちら)。
▼オンライン資格確認等システムについて、保険医療機関・薬局に、2023年4月から導入を原則として義務付ける
▼導入が進み、患者によるマイナンバーカードの保険証利用が進むよう、関連する支援等の措置を見直す
▼診療報酬上の加算(電子的保健医療情報活用加算)の取り扱いについては、中央社会保険医療協議会において検討する
▼2024年度中を目途に「保険者による保険証発行の選択制」導入を目指し、さらにオンライン資格確認の導入状況等を踏まえ「保険証の原則廃止」を目指す

6月7日に閣議決定された骨太方針2022の概要
また、5月25日に開催された社会保障審議会・医療保険部会でも、厚労省が同内容の提案を行っており、あわせて、より具体的に「オンライン資格確認等システムの原則義務化に向け、療養担当規則の見直しを検討する」「レセプトコンピュータシステムの改修費用等補助の拡充を調整していく」といった検討方針も示されています(関連記事はこちら)。

電子的保健医療情報活用加算
このうち「オンライン資格確認等システムの導入義務化」方向に対して、日病協代表者会議では「病院として反対する理由はない」との意見で一致したことが小山議長・山本副議長から明らかにされています。Gem Medでも報じてるとおり、オンライン資格確認等システムは「診療情報(レセプト情報・電子カルテ情報)を全国の医療機関等で共有する」ための基盤でもあり、今後の医療の質向上に向けて「病院が一致団結している」状況が伺えます。
また、▼電子的保健医療情報活用加算の在り方▼保険証のマイナンバーカードへの統一—に関して、具体的な議論は行われていないものの「オンライン資格確認等システムの導入推進に向けて、諸施策をセットで、齟齬のないように進めるべきである」との考えが小山議長・山本副議長から示されています。
コロナ対応に向け「都道府県と医療機関との協定」を結ぶことは良い考えだが・・・
ところで、岸田文雄内閣総理大臣を本部長とする新型コロナウイルス感染症対策本部は6月17日に「新型コロナウイルス感染症に関するこれまでの取組を踏まえた次の感染症危機に備えるための対応の方向性」を決定しました(首相官邸のサイトはこちら、別稿で詳しく見ていきます)。
そこでは、医療提供体制確保に向けて、例えば▼都道府県が、あらかじめ医療機関との間で病床や外来医療の確保等の具体的な内容に関する協定を締結する仕組みを創設する▼公立・公的医 療機関等、特定機能病院などについて、その機能を踏まえた協定を締結する義務を課す▼協定に沿った履行を確保するための措置(協定の履行状況の公表、一定の医療機関にかかる感染症流行初期における事業継続確保のための減収補償の仕組みの創設、都道府 県知事の勧告・指示、特定機能病院等の承認取消など)を具体的に検討する—などの方向が示されています。
この点について山本副議長は「都道府県と病院との間の協定締結は良い仕組みだ。ある日突然、『コロナ病床を●十床確保せよ』『看護師を●十名派遣せよ』などと要請されても、医療現場、とりわけ特定機能病院などの高機能病院では、代替病院がないために対応が難しい」とし、平時から時間をかけて協定を結んでおけば「準備→円滑な実施」が可能になると見通します。もっとも「経済的な裏付け」(例えば空床確保のための病床確保料など)が必須であるとも付言しています。
一方、「協定に従わない場合の罰則」(上述のように「特定機能病院等の承認取り消し」などの案が出ている)に関しては、「メディアで『罰則』『承認取り消し』などの見出しが躍ると医療現場は不安しか感じない。罰則を行使せずとも済むように、円滑な協定行使が実施可能な仕組みを作ることこそが重要である。制度設計に関しては、医療現場にも事前に相談してもらいたい。医療現場も積極的に協力していく」との考えを強調しています。
机上の空論では「●●床必要である。◆◆病院に●床、◇◇病院に〇床確保してもらおう」などと決め、「従わなければ罰則を科す」などの大上段に構えるのではなく、「●●床必要である。これを確保するために、病院と一緒に知恵を絞っていきたい。どうすれば円滑にコロナ病床を確保できるだろうか」と同じ目線に立った事前の協議を要望していると受け止めることができそうです。
今後の具体方針策定論議や、その内容にも注目する必要があります。
【関連記事】
看護職員の処遇改善、外来で対応せず「入院の診療報酬上乗せ」のみのほうが患者に分かりやすいのではないか—中医協(1)
「初再診料への上乗せ」と「入院料への上乗せ」組み合わせ、看護職員処遇改善に対応してはどうか―入院外来医療分科会
「看護職員の処遇改善」に向けた診療報酬、負担増となる患者への合理的かつ納得ゆく説明も極めて重要—中医協(1)
「看護職員の処遇改善」への診療報酬対応、無理筋であると病院団体から不満噴出―日病協・小山議長、山本副議長
病院ごとに「看護配置と患者数」などの関係を見て、看護職員処遇改善の診療報酬対応検討―入院外来医療分科会
看護職員等の処遇改善、病院の必要額と診療報酬との間に生じる過不足をどう考えていくかが最大論点—中医協総会
「看護職員の処遇改善」に向けた診療報酬対応、「消費税対応の二の舞」となることを懸念―日病協
感染対策、ICU等の早期離床・リハ加算、MFICUの成育連携支援加算、湿布薬上限など明確化―疑義解釈6【2022年度診療報酬改定】
感染対策向上加算等の研修や訓練・カンファレンス実績、届け出時点では不要―疑義解釈4【2022年度診療報酬改定】
10月からの看護職員処遇改善、「看護師数×1万2000円」財源を診療報酬でどう配分すべきか―入院外来医療分科会
外来腫瘍化学療法診療料とがん患者指導料「ハ」、同一患者に併算定できない―疑義解釈3【2022年度診療報酬改定】
一般病棟・ICUの看護必要度、2022年度診療報酬改定踏まえて詳細を明示―疑義解釈1【2022年度診療報酬改定】(3)
地域ごとに「面で感染症に対応できる体制」構築のための【感染対策向上加算】―疑義解釈1【2022年度診療報酬改定】(2)
急性期充実体制加算の緊急手術・看護必要度II・敷地内薬局NG等の考え方整理―疑義解釈1【2022年度診療報酬改定】(1)
2022年度GHC診療報酬改定セミナー!急性期医療の定義に切り込んだ「医療提供体制改革」を進める改定内容!
井内医療課長・鈴木前医務技監がGHC改定セミナーに登壇!2022年度改定で何を目指すのか!
看護職員処遇改善のための診療報酬設定論議スタート、まず技術的課題等を分科会で整理―中医協総会
2022年度のDPC機能評価係数IIトップ、大学病院群で和歌山医大病院、特定群で帯広厚生病院、標準群で飯山赤十字病院
生殖補助医療、従前の支援事業で6回終了したとしても、要件満たせば保険診療で改めて6回チャレンジ可
「クリニック・中小病院」と「紹介受診重点医療機関」との双方向情報連携を【連携強化診療情報提供料】で評価
新設された【看護補助体制充実加算】、病棟の看護師長、病棟看護師、看護補助者のそれぞれで所定研修受講など要件化
療養病棟で「中心静脈栄養離脱に向けた摂食・嚥下機能回復」実施促すための飴と鞭
一部疾患でDPC病棟への入棟経路ごとの分類を設定、DPC全般でさらに「在院日数短縮」が重要テーマに―厚労省
複数の減算ルールに該当する地域包括ケア病棟、「減算を複数適用した低い点数」算定に―厚労省
スーパーICU評価する【重症患者対応体制強化加算】を新設、ECMOの処置料・管理料を設定―厚労省
急性期充実体制加算の施設基準、全身麻酔手術2000件以上、救急受け入れ2000件以上、時間外加算1取得など―厚労省
【2022年度診療報酬改定答申17】救急医療管理加算の点数引き上げと対象状態拡大、あわせて「不適切事例」への対処も
【2022年度診療報酬改定答申16】安全性・有効性を確認した不妊治療技術を保険適用、生殖補助医療では年齢・回数制限
【2022年度診療報酬改定答申15】小入管の加算新設など、小児、新生児等への医療提供充実を診療報酬でサポート
【2022年度診療報酬改定答申14】オンライン初診料は251点に、オンラインの医学管理・在総管の点数を整理
【2022年度診療報酬改定答申13】後発品使用促進、人工腎臓の適正化、リフィル処方箋など組み合わせ医療費の膨張抑止
【2022年度診療報酬改定答申12】外来化学療法の評価、がん患者の遺伝子パネル検査・結果説明などの評価を大幅充実
【2022年度診療報酬改定答申11】訪問看護でも『量の拡大』と「質の向上」目指す、専門性の高い看護師への期待高まる
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す
【2022年度診療報酬改定答申9】療養病棟、障害者施設・緩和ケア病棟、有床診のそれぞれに「適切な機能発揮」促す
【2022年度診療報酬改定答申8】地域全体の感染防止対策強化を目指し、感染防止対策加算を改組し、外来で新加算創設
【2022年度診療報酬改定答申7】かかりつけ医機能の明確化に向け、機能強化加算の施設基準・算定要件を厳格化
【2022年度診療報酬改定答申6】紹介受診重点病院を加算で評価、外来→在宅の円滑移行を新たな診療報酬でサポート
【2022年度診療報酬改定答申5】地域医療体制確保加算、医師事務作業補助体制加算、夜間看護配置に関する加算を軒並みアップ
【2022年度診療報酬改定答申4】質の高いリハ提供できない回復期リハに退場宣告、特定機能病院での良質なリハに注目
【2022年度診療報酬改定答申3】大規模病院の地域包括ケア病棟にも在宅患者受入れ促すため、飴(加算)と鞭(減算)
【2022年度診療報酬改定答申2】手厚い医療体制敷くICUに新加算、3日以内750点、4-7日500点、8―14日300点ON
【2022年度診療報酬改定答申1】充実した急性期一般1を評価する新加算、7日以内460点、8-11日250点、12―14日180点に設定
看護職員や介護職員の処遇改善に向けた「報酬改定」、2022年度診療報酬はネット0.94%のマイナスに―後藤厚労相
オンライン資格確認等システムの導入状況など緊急調査し、療担や電子的保健医療情報活用加算を議論へ—中医協(2)
骨太方針2022を閣議決定、コロナ禍踏まえた医療提供体制改革、データヘルスの推進などの方向を明確化
2023年度以降、保険医療機関等で「オンライン資格確認等システムの導入」を義務化すべきか—社保審・医療保険部会(1)
オンライン資格確認等システム、まず「カードリーダー申し込み施設の準備完了」を最優先支援―社保審・医療保険部会
オンライン初診料、初診料(288点)とコロナ特例(214点)の中間に、オンライン資格確認を加算で後押し―中医協総会(6)
診療報酬による「看護職員の収入増」、確実な収入増が担保される仕組みとせよ―社保審・医療保険部会
2022年度改定基本方針を了承、医療提供体制改革・医師働き方改革が重点課題—社保審・医療保険部会
2022年度診療報酬改定の基本方針策定は目前、オンライン資格確認稼働から1か月間の状況は―社保審・医療保険部会
2022年度、国保の課税限度額は102万円、後期高齢者医療の賦課限度額は66万円に引き上げ―社保審・医療保険部会(2)
オンライン資格確認、全国の医療機関等で患者の薬剤情報確認を10月から本格運用―社保審・医療保険部会(3)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
2021年度に入っても患者数・医療費はコロナ流行前の水準に戻っていない―社保審・医療保険部会(1)
全国の病院で患者情報確認できる仕組み、電子カルテ標準化など「データヘルス改革」を強力に推進―健康・医療・介護情報利活用検討会
オンライン資格確認等システムの本格稼働に向け、急ぎ「カードリーダーの機種選定」を―厚労省
全国の病院で患者情報確認できる仕組み、電子カルテ標準化など「データヘルス改革」を強力に推進―健康・医療・介護情報利活用検討会
診療日数補正を行うと、2020年7-11月「医療費全体は前年同月比1-2%減」で推移―社保審・医療保険部会(2)
オンライン資格確認等システムの本格運用延期、10月までプレ運用続けデータ精度向上等に努める―社保審・医療保険部会(1)
オンライン資格確認等システム、「3月下旬の本格稼働」スケジュールに変更なし―社保審・医療保険部会(2)
オンライン資格確認等システム、まず「国の補助の範囲内」で導入を進めてはどうか―日病・相澤会長
オンライン資格確認等、ベンダーからの「補助額を超える高額見積もり」がハードルに―四病協
オンライン資格確認等システムの円滑導入に向け、システムベンダー等は「納得感のある適切な見積もり」提示を―社保審・医療保険部会
患者データの全国医療機関・薬局での共有、機微性の高さ踏まえた慎重な制度設計・運用を—社保審・医療保険部会
全体で見れば、5月→6月→7月→8月と患者数・医療費は順調に回復―社保審・医療保険部会
紹介状なし患者の特別負担拡大、一定所得以上の後期高齢者の2割負担論議を確認―社保審・医療保険部会
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
後期高齢者の窓口負担2割化、現役世代の「負担増抑制効果」の視点で見ると、最大でもわずか2%強にとどまる―社保審・医療保険部会(2)
紹介状なし患者の特別負担拡大、「初・再診料相当額の保険給付からの控除」には医療提供サイドが反対―社保審・医療保険部会(1)
後期高齢者の窓口負担2割導入、「現在の自己負担が4500円-1万3500円の人」では緩和措置も―社保審・医療保険部会(2)
紹介状なし患者の初診料等相当を保険給付から控除、初診時の特別負担は7000円程度に増額へ―社保審・医療保険部会(1)
紹介状なし大病院受診患者への「定額負担」、後期高齢者の窓口負担などの議論続く―社保審・医療保険部会(2)
休日補正を行うと、コロナ禍でも5月→6月→7月と患者数・医療費は増加―社保審・医療保険部会(1)
広範囲の健診データを医療保険者に集約し、効果的な予防・健康づくりを可能とする法的枠組みを整備—社保審・医療保険部会
マイナンバーカードの保険証利用で、患者サイドにもメリット—社保審・医療保険部会(3)
不妊治療、安全性・有効性を確認し「できるだけ早期」に保険適用—社保審・医療保険部会(2)
新型コロナの影響で未就学児の医療機関受診が激減、受診日数はほぼ半減—社保審・医療保険部会(1)
オンライン資格確認で使用可能なカードリーダー、医療機関等が3機種から選択—社保審・医療保険部会
2021年からのオンライン資格確認等システム、支払基金サイトへ登録し情報収集を—社保審・医療保険部会
2021年からのオンライン資格確認、カードリーダー等端末は支払基金が一括購入し医療機関へ配付―社保審・医療保険部会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
医療機関等で患者の薬剤・診療情報を確認できる仕組み、電子カルテ標準化に向けた方針を固める―健康・医療・介護情報利活用検討会
電子カルテの標準化、全国の医療機関で患者情報を確認可能とする仕組みの議論続く―健康・医療・介護情報利活用検討会
「健康・医療・介護情報共有方針」固まる、全国の医療機関等で薬剤・手術等の情報共有可能に―健康・医療・介護情報利活用検討会
「レセ情報とレセ以外情報」をセットで格納・共有し、効果的かつ効率的な医療提供の実現を―健康・医療・介護情報利活用検討会
全国の医療機関間で、患者の「薬剤情報」「手術情報」など共有できれば、救急はじめ診療現場で極めて有用―医療等情報利活用ワーキング
電子カルテ標準化や国民への健康情報提供(PHR)など一体的に議論し、夏までに工程表まとめる―健康・医療・介護情報利活用検討会
電子カルテの標準化、まず「電子カルテの将来像」固め、それを医療情報化支援基金の補助要件に落とし込む―医療情報連携基盤検討会
2019年度予算案を閣議決定、医師働き方改革・地域医療構想・電子カルテ標準化などの経費を計上
異なるベンダー間の電子カルテデータ連結システムなどの導入経費を補助―厚労省・財務省





