今現在の救急医療現場などは医師不足、「外国の医師」が我が国で診療できる体制構築を―四病協
2019.8.28.(水)
今現在、救命救急医療や高度急性期医療の現場では「医師が不足」しており、医師の働き方改革が実行されれば、さらに「医師不足」が進行してしまい、例えば「がんの手術を4か月待ってもらう」ことなどに繋がってしまう。外国の医師免許を持つ医師(日本人、外国人に限らず)が我が国で正式に診療に携われる体制を構築する必要がある―。
日本病院会・全日本病院協会・日本医療法人協会・日本精神科病院協会の4団体で構成される四病院団体協議会(四病協)は、8月28日の総合部会でこうした方針を固め、来月(2019年)9月から検討を開始することを決めました。
総合部会終了後に記者会見に臨んだ日本精神科病院協会の山崎學会長は、「来年(2020年)3月には意見をとりまとめ、厚生労働省や内閣府に提言・要望する」考えも示しています。

8月28日の四病院団体協議会・総合部会終了後に記者会見に臨んだ、日本精神科病院協会の山崎學会長
四病協に「外国の医師に我が国での診療を認める仕組み」を検討する委員会を設置
厚生労働省の「医師の働き方改革に関する検討会」(以下、前検討会)が3月末(2019年3月末)に報告書をとりまとめ、次のような方針を明確にしました(関連記事はこちら)。
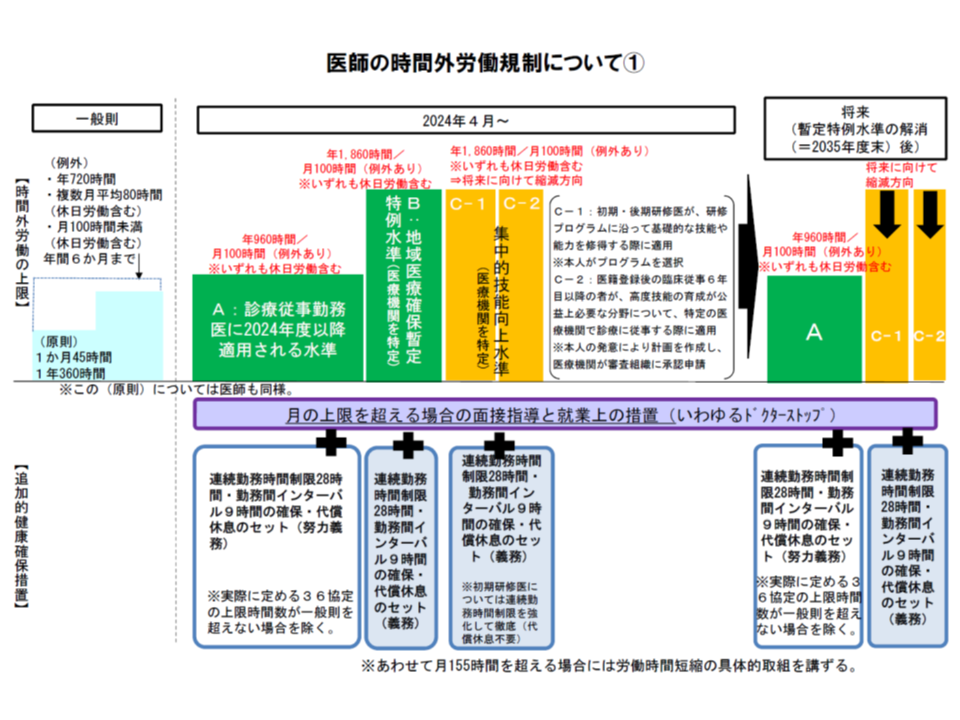
▽2024年4月から「医師の時間外労働上限」を適用し、原則として年間960時間以下とする(すべての医療機関で960時間以下を目指す)(いわゆるA水準)
▽ただし、「3次救急病院」や「年間に救急車1000台以上を受け入れる2次救急病院」など地域医療確保に欠かせない機能を持つ医療機関で、労働時間短縮等に限界がある場合には、期限付きで医師の時間外労働を年間1860時間以下までとする(いわゆるB水準)
▽また研修医など短期間で集中的に症例経験を積む必要がある場合には、時間外労働を年間1860時間以下までとする(いわゆるC水準)
▽2024年4月までの5年間、全医療機関で「労務管理の徹底」(いわゆる36協定の適切な締結など)、「労働時間の短縮」(タスク・シフティングなど)を進める
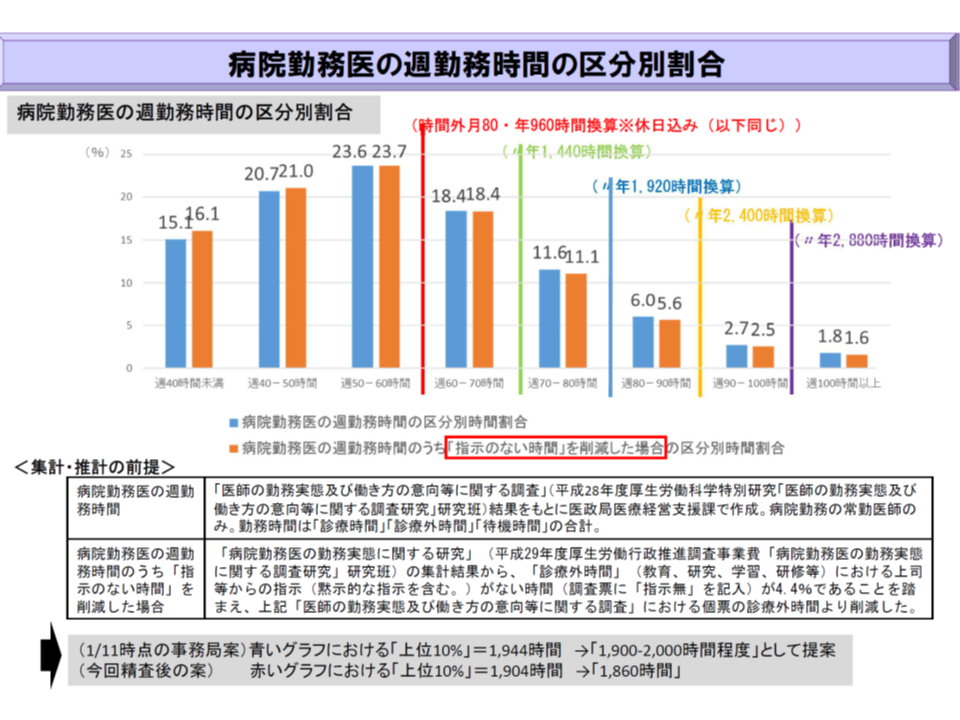
勤務医の労働実態を調査すると、いわゆる過労死ラインである『年間960時間を超える時間外労働』をしている医師が一定程度いる(11.1%が「脳・心臓疾患の労災認定基準における時間外労働の水準」の2倍となる年間1920時間を超え、1.6%が3倍となる年間2880時間を超えている)ことを踏まえ、早急に医師の労働時間短縮を進め、健康を確保する必要性が高いことに鑑みたものです。
しかし、山崎日精協会長は、「医師の時間外労働が長時間になるのは、医師が足りていないからである。足りていない医師に、さらに『時間外労働を少なくせよ』と求めたのでは、医師不足(医療提供量の不足)に拍車がかかる。がんの手術が『4か月先』などと待ってもらい、その間に相当進行してしまうようなケースも出てくる可能性がある」と指摘。
そこで、必要な医療提供量を確保する方策の1つとして、「外国の医師」(日本人、外国人を問わず、外国の医師免許を取得し、診療に携わっている医師、以下同)を我が国に招き、臨床修練(日本の医師免許取得者の指導の下で、外国の医師が技術習得を目的に研修として診療に携わることを認める制度)などではなく、正面から「診療行為の実施を可能とする」べきとの考えを示しました。
四病協では、来月(2019年)9月にもこの点を検討する委員会を立ち上げ(日本病院会・全日本病院協会・日本医療法人協会・日本精神科病院協会の各団体から2名の委員が参画する予定)、「外国の医師が、我が国で診療に携わる」仕組みを根本から議論することを決定しました。例えば、言葉の問題、後述する要件などについて様々な角度から分析・検討していくことになります。山崎日精協会長は、「来年(2020年)3月には意見をとりまとめ、厚生労働省や内閣府に提言・要望する」考えも示しています。
もっとも、我が国において「あらゆる診療場面で外国の医師が診療に携われる」という仕組みを構築するには、さまざまな課題があり、一朝一夕には構築できないでしょう。そこで山崎日精協会長は、最初から「言葉の問題などもある。一切ダメ」と切り捨てるのではなく、まず▼我が国と同等、あるいはそれ以上の水準の医師養成体制が構築され、かつ診療体制も十分に整っている国で医師免許を取得した医師が▼救命救急や高度急性期医療など限定された診療場面で―活躍できる仕組みの構築から検討してはどうか、との考えも示しました。前者の国要件についてはインド共和国(イギリスやフランス、アメリカでも活躍していると山崎日精協会長は紹介)を、後者の診療場面についてはステント治療や高度な検査など(言葉が大きな壁になりにくい場面が想定される)を例示しています。
さらに山崎日精協会長は、▼医師国家試験を含めた医療従事者の国家試験を、春・秋の年2回実施する(有資格者が増える可能性がある)▼外国の医学部で教育を受けた学生が、我が国の医師免許を取得する仕組みを簡素化する(現在は、予備試験に合格してから、医師国家試験を受験する)▼医学部教育を根本的に見直す(現在は、6年間の受験対策となってしまっている)―ことなども検討していくべきとコメントしました。
ところで医師養成については、厚生労働省の「医療従事者の需給に関する検討会・医師需給分科会」で、「2018年から33年頃に医師の需要と供給が均衡し、以降、医師の供給数が過剰になる」との推計結果を踏まえて、「将来的には抑制していく」(ただし2020・21年度の医学部入学定員は、トータルで現状を維持する)方向も見据えて検討を進めています(今後、医師の働き方改革などを踏まえ推計しなおしていく、関連記事はこちらとこちら)。
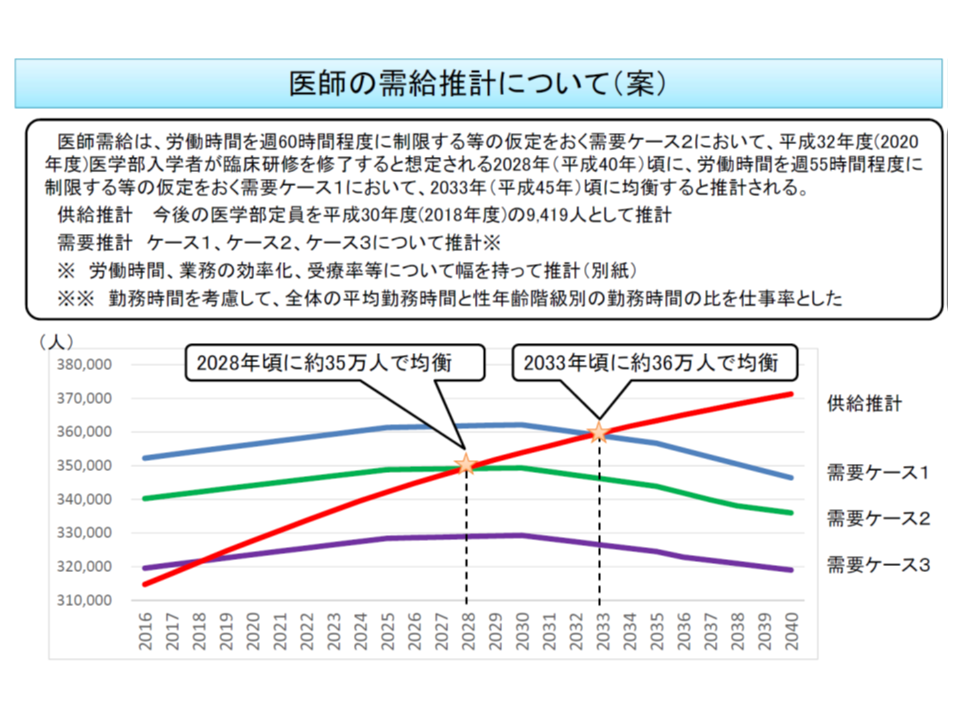
四病協の検討方針は、医師需給分科会の現時点での検討方向と異なりますが、山崎日精協会長は「数十年後に医師供給過剰を心配するよりも、今日の救命救急センターで当直確保が困難である状況を真剣に考えるべきではないか」と訴えています。
医師需給分科会では今後、「医師偏在対策」「医師働き方改革」なども踏まえ、最新データをもとに2022年度以降の医師養成数を検討していきますが、その際に、こうした四病協の考えで議論がどのような方向に動くのか注目する必要があるでしょう。

【関連記事】
病院の保険診療については「消費税を課税化」し、補填過不足を完全解消せよ―四病協
病院の消費税問題、課税化転換などの抜本的解決を2020年度に行うべき―日病
病院の保険診療には消費税を「課税」し、病院間で消費税負担に不公平のない仕組みとせよ―四病協
看護補助者と介護福祉士、病棟で勤務する際の業務区分けなどを検討していく―四病協
地域医療構想・働き方改革・医師偏在対策の一体実施で現場は混乱、まず機能分化・連携を進めよ―四病協
リハビリ専門職の開業、地域偏在を助長する可能性があり病院団体として反対―四病協
医師の働き方改革、診療報酬で対応できる部分も少なくない。医師増員に伴う入院基本料引き上げも検討を―四病協
病院の働き方改革等に向け、多職種の行為を診療報酬で評価し、入院基本料を引き上げよ―日病協
「CT・MRIなどの高額医療機器の適正配置」、データに基づき十分に議論せよ―日病協
10連休において一時的な上限超過入院や人員配置基準緩和を行ってほしい―日病協
患者家族の要望で時間外等に治療方針等の説明を行う場合、特別料金徴収を可能とせよ―日病協
2019年の10連休、診療報酬に関する施設基準等の一時的な緩和を―日病協
医師働き方改革、宿日直許可基準や研鑽などの不確定要素も踏まえた上限設定論議を―日病協
医療の消費税問題、「非課税」の中での対応には限界、「次の方策」を早急に検討―日病協
医療の消費税問題、「法人税で個別医療機関の補填過不足を調整する」仕組みは認められない―日病協
病院間の情報連携が求められる中で「電子カルテの標準化」が必要―日病協
医療に係る消費税、2014年度の補填不足を救済し、過不足を調整する仕組み創設を―日病協
控除対象外消費税問題、「2014年度改定での補填不足」への対応も国に要望する―日病協
消費増税補填不足問題、次回増税時には同様の事態が生じないような対策を―日病協
CT・MRIの多数配置による、疾病の早期発見等のメリットも勘案せよ―日病協
消費増税への適切な対応求め、医療界の一本化が必要―日病協
2019年10月の消費増税に向け、「病院団体のメッセージ」をまとめる―日病協
急性期入院医療、重症患者割合等に応じて自由に行き来できる報酬とせよ―日病協
急性期一般入院料1の重症患者割合「30%以上」は厳しい―日病協・原澤議長
外来における患者相談窓口の設置、診療報酬での支援を―日病協
入院基本料、全病棟で「大幅引き上げが不可欠」―日病協が2回目の要望書を提出
7対1などの重症患者割合、看護必要度と診療報酬請求区分との相関を検証し、負担軽減を進めよ—日病協
地域包括ケア病棟の2分論、少なくとも2017年度データを見てから議論すべき—日病協
回復期機能、報告病床数は少ないが、機能は果たしている—日病協・原澤議長
DPCの激変緩和措置や重症度係数などに代わる措置を早急に検討すべき—日病協
日病協が2018年度改定で第1弾の総論的要望、第2弾要望に当たっては事前に厚労省と協議も
2018年度改定に向け、看護必要度における内科系疾患の評価充実など8項目を要望―日病協
看護必要度や在宅復帰率など、7対1入院基本料の見直し論議は最低限にすべき―日病協
病院による在宅医療提供、設立母体で可否を定めることは問題―日病協・神野議長
介護給付費分科会に、療養病床特別部会の病院代表委員の参画を求める―日病協
病棟群単位の入院基本料は厳しい、ICU廃止し7対1に統合するような動きを懸念―日病協
7対1の重症者割合25%は厳しすぎる、「病棟群別の入院料」は恒久措置にすべき―日病協・楠岡議長
7対1病院、10対1などへの移行見据え「病棟群単位の入院基本料」を認める―中医協総会
16年度診療報酬改定に向け、「病棟群単位の入院基本料」や「救急の評価充実」を改要望―日病協
病棟群単位の入院料や夜勤72時間ルールの見直しなどを要望―日病協
日病協、16年度報酬改定に向け「病棟群単位の入院基本料」要望を固める
16年度診療報酬改定に向け「病棟群単位の入院基本料」要望へ―日病協
日本専門医機構の組織再編し、病院の意見も踏まえた「国民に分かりやすい新専門医制度」構築せよ―日病
2020年度診療報酬改定で、看護必要度やDPC、手術の時間外等加算などの見直しを―日病
日病が「特定行為研修を修了した看護師」の育成拡大をサポート―日病・相澤会長(2)
オンコール時間を労働時間に含めるのか、副業等の労働時間をどう扱うのか、早急に明確化を―日病・相澤会長(1)
医師の働き方改革論議、「地域医療をどう確保するか」などの議論なく遺憾―日病・相澤会長
「我が国の医療のあり方」を腰を据えて考えなければ、いずれ諸問題が大噴火―日病・相澤会長
勤務医の労働と研鑽との切り分け、「あまりに非現実的」―日病・相澤会長
新専門医制度は「地域で必要とされる優れた臨床医の養成」に主眼を置くべき―日病・相澤会長
消費税問題、税率が20%、30%に上がることも踏まえ「抜本的な対応」も検討すべき―日病・相澤会長
急性期入院医療の評価指標は「看護必要度」でよいのか、再検討が必要―日病・相澤会長
医師確保対策は進めるべきだが、支援病院要件の見直しは拙速を危惧―日病・相澤会長
急性期入院基本料の再編、診療実績に応じた評価は賛成だが、看護必要度には疑問も—日病・相澤会長
10月10日から【病院総合医】育成プログラム申請を受け付け—日病・相澤会長、末永副会長
「病棟の機能」にとどまらず、「病院の機能」も踏まえた診療報酬が必要—日病・相澤会長
卒後6年以上の医師を対象に、2018年度から「病院総合医」養成開始—日病
働き方改革に向け、1年かけて独自に「勤務医の働き方」などのデータ収集—日病・相澤会長
「原点回帰し、新しい未来を創造」、新執行部披露会で相澤日病会長
変えるべきは変え、守るべきは守り、未来へと進む―日病、新会長に相澤孝夫氏を選出
病院の機能分化・連携を進め、効率的でやさしさを備えた医療提供体制を構築―日病・相澤会長インタビュー(2)
適切なデータから、各病院が「地域の状況」と「等身大の姿」を把握してほしい―日病・相澤会長インタビュー(1)
病院間の情報連携が求められる中で「電子カルテの標準化」が必要―日病協
電子カルテの仕様を標準化し、医療費の適正化を促せ―四病協
現行制度の整理・明確化を行うだけでも、医師から他職種へのタスク・シフティングが相当進む―厚労省ヒアリング
医師から他職種へのタスク・シフティング、特定行為研修推進等で医療の質担保を―厚労省ヒアリング
フィジシャン・アシスタント(PA)等、医師会は新職種創設に反対するも、脳外科の現場医師などは「歓迎」―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
医師の時間外労働上限、医療現場が「遵守できる」と感じる基準でなければ実効性なし―医師働き方改革検討会
研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)
研修医や専攻医、高度技能の取得希望医師、最長1860時間までの時間外労働を認めてはどうか―医師働き方改革検討会(2)
救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会




