介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
2019.6.20.(木)
医学的には在宅・外来医療で十分だが、「介護」に不安があり退院が進まない患者も少なくない。しかし、介護施設への入所待ちをしている患者はそれほど多くなく、その背景には「病院のほうが医療サービスが充実しており、安心である」という心理もあるようだ。介護医療院の整備や、急性期病棟における「出口問題」の再認識促進などを進める必要があるのではないか―。
6月19日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(以下、入院医療分科会)では、こういった議論も行われました。
2020年度は診療報酬単独の改定(介護報酬との同時改定ではない)ですが、2021年度の介護報酬改定などに備え、医療側での「医療・介護連携」に向けた準備を進めることも重要です。

6月19日に開催された、「2019年度 第3回 入院医療等の調査・評価分科会」
円滑な退院のため、入院前から「要介護認定の有無など」の確認が重要
入院医療全般について「在院日数の短縮」「在宅復帰の推進」が重視されます。早期退院は「医療費の適正化」という経済的効果に加え、▼院内感染やADL低下のリスク軽減▼早期の日常生活(職場)復帰による患者QOLの向上―などの大きなメリットがあり、急性期から慢性期に至る、すべての入院医療において推進することが望まれます。
この一環として、2018年度診療報酬改定では「入院前からの退院支援」の重要性に鑑み、従前の【退院支援加算】を【入退院支援加算】に名称変更するとともに、【入退院支援加算】を算定するであろう予定入院患者に対し、外来において▼身体的・社会的・精神的背景を含めた患者情報の把握▼褥瘡に関する危険因子の評価▼栄養状態の評価▼持参薬の確認▼入院中に行われる治療・検査の説明▼入院生活の説明▼退院困難な要因の有無の評価—を含む支援を行い、入院中の看護や栄養管理などに係る療養支援計画を立て、患者・関係者と共有することを【入院時支援加算】として新たに評価しました(関連記事はこちら)。
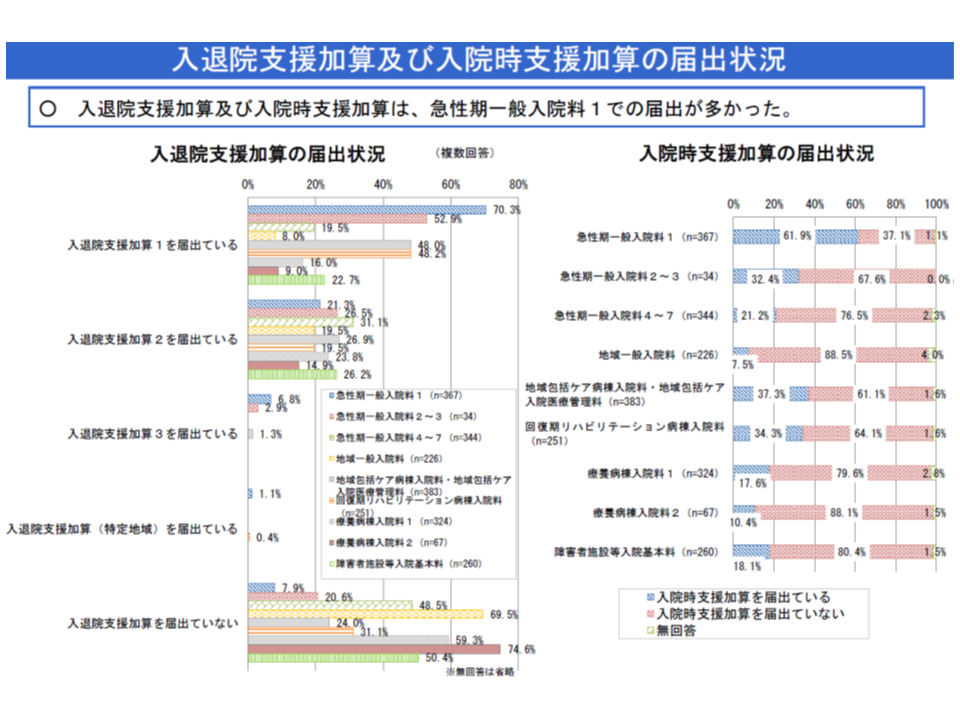
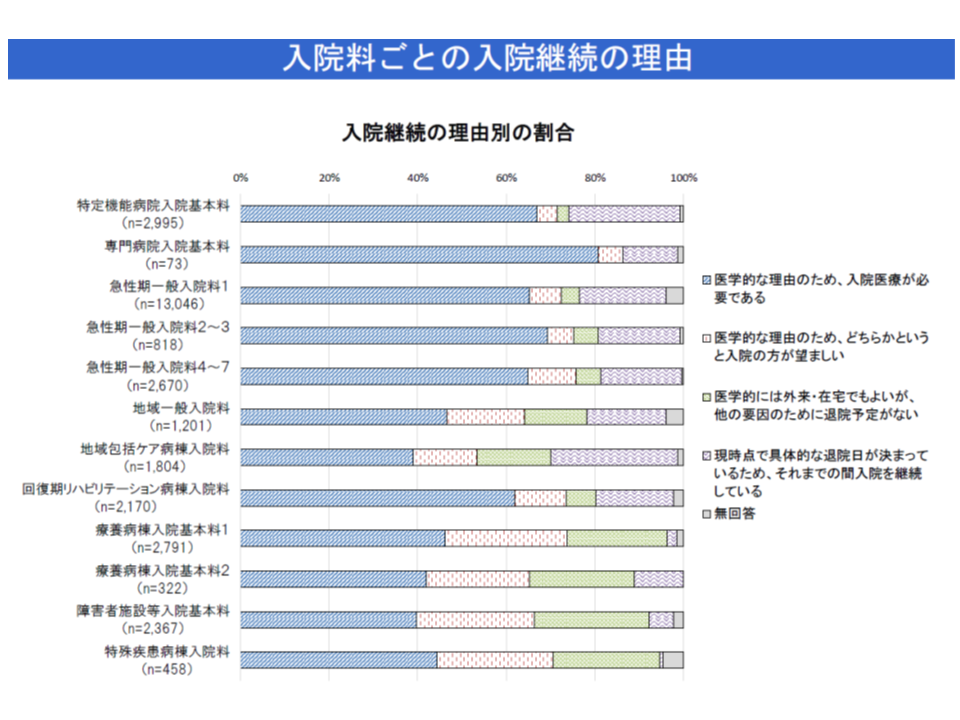
6月7日開催の前回入院医療分科会では、従前の7対1一般病棟に相当する【急性期一般1】の70.3%が【入退院支援加算1】を、61.9%が【入院時支援加算】を算定していること、また、「医学的には外来・在宅でもよいが、他の要因のために退院予定がない」患者は、特定機能病院や急性期一般病棟でも一定程度いることが報告されました(関連記事はこちら)。
さらに、6月19日の入院医療分科会では、新たに次のようなデータが報告されています。
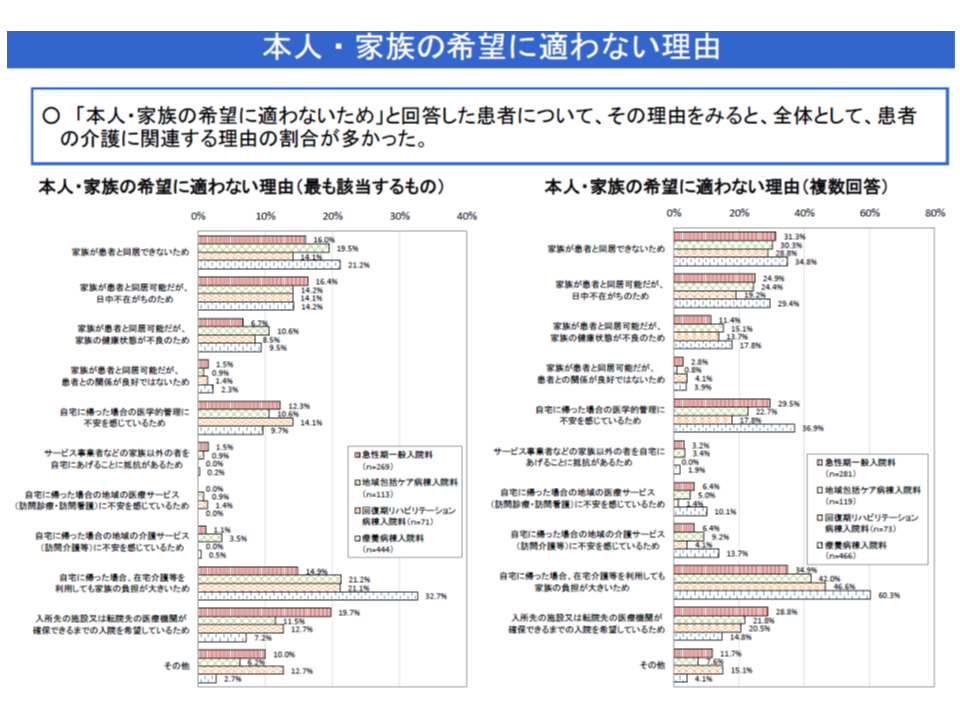
(1)「医学的には外来・在宅でもよいが、他の要因のために退院予定がない」患者が「退院できない理由」としては、▼家族の希望に適わない(急性期一般1では38.0%)▼転院先の医療機関の確保ができていない(同25.8%)▼入所先の施設の事由により退院先の確保ができていない(同19.8%)―などが多い(複数回答)。

(2)退院できない最大の理由である「家族の希望に適わない」の内訳としては、▼自宅に帰った場合、在宅介護等を利用しても家族の負担が大きい(同34.9%)▼家族が患者と同居できない(同31.3%)▼自宅に帰った場合の医学的管理に不安を感じている(同29.5%)▼家族が患者と同居可能だが日中不在がち(同24.9%)―などが多い(複数回答)
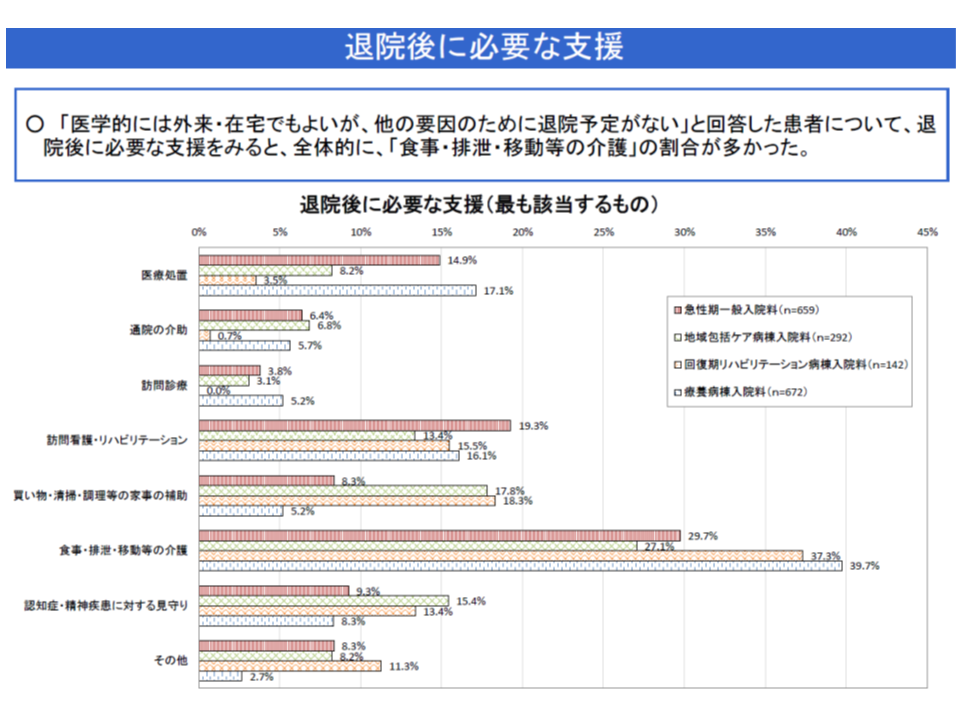
(3)家族の求める「退院後の支援」としては、▼食事・排泄・移動等の介護(同29.7%)▼訪問看護・リハビリテーション(同19.3%)▼医療処置(同14.9%)―などが多い(最も該当するもの)
この調査結果について田宮菜奈子委員(筑波大学医学医療系教授)は、「在宅介護に不安を覚えて退院できない患者が多いが、介護施設への入所待ちをしている患者はそれほど多くない。これをどう解釈すればよいのか」との疑問を呈しました。確かに、「在宅での介護に不安がある」のであれば、常時介護サービスが提供される「介護保険施設」などの選択肢を模索するケースが多くなると想定されます。
この点について池端幸彦委員(日本慢性期医療協会副会長、福井県医師会長)は、「在宅療養は可能と医師が判断しても、家族が介護負担を心配する。『施設入所を検討してはどうか』と水を向けても、『病院のほうが医療面で安心であり、満足している』と退院に消極的な患者・家族も少なくない印象だ。現場感覚と合致するデータである」とコメントしています。
(3)のデータからは「在宅復帰を進めるためには、在宅介護サービスの充実」が必要と思われますが、(1)(2)のデータ、池端委員のコメントからは、それだけでは「在宅復帰」が十分に進まないことが伺えます。ただし、池端委員のコメントにある「病院のほうが医療面で安心」という患者・家族の意向に鑑みれば「介護医療院」が解決の糸口の1つとして注目できそうです。
介護医療院は、▼医療▼介護▼住まい―の3機能を併せ持つ新たな介護保険施設です。介護療養や25対1医療療養、つまり「医療機関」(病院、診療所)からの転換が期待され、医師が常駐する「手厚い医療サービス」が提供されます。ただし、今年(2019年)3月末時点で、全国で150施設・1万28床にとどまり、岩手県・宮城県・新潟県・滋賀県・和歌山県・宮崎県では未整備となっており、転換に向けたテコ入れが必要な状況です(関連記事はこちら)。
また介護医療院は、介護保険施設であるため、入所の大前提として「要介護認定」が必要となります。このため武井純子委員(社会医療法人財団慈泉会相澤東病院看護部長)は「入院前から、要介護認定の申請を行っているのかなどを確認することが極めて重要なことが再認識できる」旨を強調しています。市区町村に要介護認定の申請を行ってから、判定結果が出るまでには1か月程度かかります。円滑な入退院を進めるために2018年度改定で新設された【入院時支援加算】の取得をさらに進めることが重要です。
こうした議論を踏まえて石川広巳委員(日本医師会常任理事)は、「急性期病棟でも、出口問題、つまり慢性期入院医療・介護・地域支援の重要性を再認識してもらうことの重要性を認識してもらう必要があると、中央社会保険医療協議会に改めて伝えることが必要ではないか」とコメントしています。2020年度改定は、2018年度と異なり「診療報酬改定」が単独で行われます(2018年度は6年に一度の診療報酬・介護報酬の同時改定)が、2021年度の介護報酬改定に向けた「医療側の下準備」を進めることも重要となるでしょう。
急性期一般病棟、25対1看護補助(5割以上)の取得は6.8-48.5%にとどまる
また6月19日の入院医療分科会では、急性期一般病棟(急性期一般3は3施設のみであるので、除外して考えることにします)において、A207-3【急性期看護補助体制加算】のうち、「25対1急性期看護補助体制加算(看護補助者5割以上)」の取得は6.8-48.5%にとどまることなども報告されました。

看護職についても「働き方改革」が求められ、すでに新たな「罰則付きの時間外労働上限」が適用されています。このため、「看護師資格保有者でなければ実施できない業務に集中し、看護師資格を保有せずとも実施可能な業務は他職種(例えば看護補助者)に移管していく」タスク・シフティングが求められます。より多くの急性期病棟で看護補助者を積極的に採用し、タスク・シフティングを進める必要があり、診療報酬でもこれをどう後押ししていけるのか(加算の増点や、施設基準の見直しなど)、今後、検討が進められます(関連記事はこちら)。
【関連記事】
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
東日本大震災を受けた診療報酬の被災地特例、福島では継続するが、宮城・岩手は最長2021年3月で終了―中医協総会(2)
要介護高齢者への維持期「疾患別リハ料」は2019年3月末で終了、介護保険への移行完了―中医協総会(1)
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
200床以上で看護必要度II要件を満たさない場合、急性期一般入院料2・3は届出可能か―厚労省
DPCのEF統合ファイル用いる看護必要度II、選択可能な病院の条件を提示―厚労省
2018年度診療報酬改定、答申内容を一部訂正―厚労省
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
ロボット支援手術を、胃がんや肺がん、食道がんなど12術式にも拡大―中医協総会 第384回(1)
2018年度改定、入院料の再編・統合、かかりつけ機能の評価拡充などが柱に―中医協総会 第382回(3)
かかりつけ機能持つ診療所など、初診料の評価アップへ―中医協総会 第382回(2)
7対1・10対1を再編し7つの急性期入院料を新設、重症患者割合が争点―中医協総会 第382回(1)
【2018年度診療報酬改定総点検3】複数医療機関による訪問診療をどこまで認めるべきか
【2018年度診療報酬改定総点検2】ICTの利活用を推進、オンライン診察等の要件はどうなる
【2018年度診療報酬改定総点検1】入院料を再編・統合、診療実績による段階的評価を導入
2018年度改定、年明けからの個別協議に向け各側がスタンスを表明―中医協総会
麻酔科医の術前術後管理の重要性を勘案し、麻酔管理料の評価充実へ―中医協総会 第379回
「専従」要件の弾力運用、非常勤リハビリスタッフの「常勤換算」を認める―中医協総会 第378回
かかりつけ薬剤師の推進目指すが、「かかりつけ」を名乗ることへの批判も―中医協総会 第377回(5)
介護施設を訪問して入所者を看取った場合の医療機関の評価を拡充―中医協総会 第377回(4)
腹膜透析や腎移植、デジタル画像での病理診断などを診療報酬で推進―中医協総会 第377回(3)
療養病棟入院料も再編、20対1看護、医療区分2・3割合50%がベースに―中医協総会 第377回(2)
「入院前」からの外来で行う退院支援、診療報酬で評価―中医協総会 第377回(1)
薬剤9.1%、材料7.0%の価格乖離、診療報酬本体プラス改定も―中医協総会 第376回(3)
退院支援加算2でも、地域連携診療計画加算の算定を可能に―中医協総会 第376回(2)
7対1から療養までの入院料を再編・統合、2018年度は歴史的大改定―中医協総会 第376回(1)
抗菌剤の適正使用推進、地域包括診療料などの算定促進を目指す—第375回 中医協総会(2)
退院支援加算1、「ICT活用した面会」などを弾力的に認める—第375回 中医協総会(1)
安定冠動脈疾患へのPCI、FFR測定などで「機能的虚血」確認を算定要件に—中医協総会374回(1)
地域包括ケア病棟の評価を2分、救命救急1・3でも看護必要度を測定—中医協総会(2)
7対1・10対1基本料を再編・統合し、新たな入院基本料を創設へ―中医協総会(1)
内科などの有床診療所、より柔軟に介護サービス提供可能に―中医協総会(2)
療養病棟入院基本料、2018年度改定で「療養1」に一本化—中医協総会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
病院に併設する訪問看護ステーション、手厚く評価をすべきか—中医協総会(1)
診療報酬でも、「同一・隣接建物に住む患者」への訪問で減算などを検討—中医協総会(1)
紹介状なしに外来受診した場合の特別負担、500床未満の病院にも拡大へ—中医協総会(3)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
2016年度改定後に一般病院の損益比率は▲4.2%、過去3番目に悪い—中医協総会(1)
保湿剤のヒルドイド、一部に「極めて大量に処方される」ケースも―中医協総会(3)
生活習慣病管理料、エビデンスに基づく診療支援の促進を目指した見直し―中医協総会(2)
ICT機器用いた遠隔診察、対象疾患や要件を絞って慎重に導入を―中医協総会(1)
臓器移植後の長期入院、患者からの「入院料の15%」実費徴収禁止の対象に―中医協総会
要介護者への維持期リハ、介護保険への完全移行「1年延期」へ―中医協総会(2)
回復期リハ病棟のアウトカム評価、次期改定で厳格化すべきか—中医協総会(1)
統合失調症治療薬クロザピン使用促進に向け、精神療養の包括範囲を見直し—中医協総会(2)
向精神薬の処方制限を2018年度改定で強化、薬剤種類数に加え日数も制限へ—中医協総会(1)
医療安全管理部門への「専従医師」配置を診療報酬で評価すべきか―中医協総会(2)
医療体制の体制強化で守れる命がある、妊婦への外来医療など評価充実へ―中医協総会(1)
抗菌薬適正使用に向けた取り組みや医療用麻薬の投与日数をどう考えるか—中医協総会(2)
小児入院医療管理料、がん拠点病院加算と緩和ケア診療加算を出来高評価に—中医協総会
レセプトへの郵便番号記載、症状詳記添付の廃止、Kコードの大幅見直しなど検討—中医協総会
認知症治療病棟でのBPSD対策や入退院支援の在り方などを検討—中医協総会
2018年度から段階的に診療報酬請求事務の効率化や、診療データ活用などを進める—中医協総会
地域包括ケア病棟、「病院の規模」や「7対1の有無」などと関連させた議論に—中医協総会(1)
医療療養2、介護医療院などへの移行に必要な「経過措置」を検討—中医協総会
オンラインでのサービス担当者会議などを可能にし、医療・介護連携の推進を—中医協・介護給付費分科会の意見交換
要介護・維持期リハビリ、介護保険への移行を促すため、診療報酬での評価やめるべきか—中医協・介護給付費分科会の意見交換(1)
複数医療機関による訪問診療を認めるべきか、患者の状態に応じた在宅医療の報酬をどう考えるか—中医協(1)
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
生活習慣病の重症化予防、かかりつけ医と専門医療機関・保険者と医療機関の連携を評価―中医協総会(1)
訪問看護、2018年度同時改定でも事業規模拡大などが論点に―中医協・介護給付費分科会の意見交換(2)
医療機関での看取り前の、関係者間の情報共有などを報酬で評価できないか―中医協・介護給付費分科会の意見交換(1)
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)
主治医機能に加え、日常生活から在宅までを診る「かかりつけ医機能」を評価へ―中医協総会(1)
2018年度診療報酬改定に向け、臨床現場でのICTやAIの活用をどう考えるか―中医協総会(1)
2018年度改定に向け入院医療の議論も始まる、機能分化に資する入院医療の評価を検討―中医協総会(1)
2018年度改定に向けた議論早くも始まる、第1弾は在宅医療の総論―中医協総会
入院の共通要素を看護必要度、変動要素をEFファイルで評価してはどうか—入院医療分科会(1)
救急医療管理加算、「意識障害」「心不全」などの定義を精緻化—入院医療分科会(3)
16年度追加の看護必要度C項目など、妥当だが一部見直しの可能性も―入院医療分科会(2)
重症患者割合、一定の条件を置いてEFファイルでの判定が可能では―入院医療分科会(1)
入院時食事療養費の細分化や委託費高騰などで、給食部門の収支は極めて厳しい—入院医療分科会(2)
短期滞在手術等基本料3、2018年度改定で4つのオペ・検査を追加へ—入院医療分科会(1)
ICU、施設数・ベッド数の減少とともに病床利用率も低下傾向—入院医療分科会(2)
救急医療管理加算、総合入院体制加算などの見直し論議スタート—入院医療分科会(1)
DPCデータ用いた重症患者割合の測定、看護業務効率化につながる可能性—中医協・基本小委
地域包括ケア病棟、自宅等からの入棟患者の評価を充実へ—入院医療分科会(2)
看護必要度、急性期の評価指標としての妥当性を検証せよ—入院医療分科会(1)
療養病棟、リハビリ提供頻度などに着目した評価を検討―入院医療分科会(3)
看護必要度該当患者割合、診療報酬の算定状況から導けないか検証―入院医療分科会(2)
DPCデータの提出義務、回復期リハ病棟や療養病棟へも拡大か―入院医療分科会(1)
入院前からの退院支援、診療報酬と介護報酬の両面からアプローチを—入院医療分科会(3)
地域包括ケア病棟、初期加算を活用し「自宅からの入院患者」の手厚い評価へ—入院医療分科会(2)
看護必要度該当患者割合、7対1と10対1で異なっている活用方法をどう考える—入院医療分科会(1)
療養病棟、医療区分2・3患者割合を8割・6割・4割ときめ細かな設定求める意見も—入院医療分科会
回復期リハ病棟、「退院後のリハビリ提供」の評価を検討—入院医療分科会(2)
地域包括ケア病棟、「自宅からの入棟患者」割合に応じた評価軸などが浮上—入院医療分科会(1)
看護必要度、2018年度改定だけでなく将来を見据えた大きな見直しを行うべきか—入院医療分科会
退院支援加算、「単身高齢者などへの退院支援」ルールを求める声—入院医療分科会(3)
地域包括ケア病棟、機能に応じた「点数の細分化」案が浮上か—入院医療分科会(2)
看護必要度割合は7対1病院の7割で25-30%、3割の病院で30%以上—入院医療分科会(1)
病棟群単位の届け出を行わない理由や、看取りガイドラインの活用状況など調査—中医協総会(2)
5月から夏にかけ一般病棟や退院支援を、秋から短期滞在手術やアウトカム評価などを議論—入院医療分科会
7対1・10対1入院基本料、看護配置だけでなくパフォーマンスも評価する報酬体系に―中医協総会(1)





