認知症治療薬「レケンビ」(レカネマブ)、通常ルールで薬価算定し、薬価基準収載後の「特別の薬価調整」は販売実績踏まえて判断—中医協
2023.11.20.(月)
11月15日に開催された中央社会保険医療巨議会総会で、新たな認知症治療薬「レケンビ点滴静注200mg」「同点滴静注500 mg」(一般名:レカネマブ(遺伝子組み換え))の薬価算定ルールが固められました。今後、薬価算定組織で値決め案を作成し、それをもとに遅くとも12月24日までに中医協総会で薬価基準収載(保険適用)を決定します。
なお、同日には地域包括ケア病棟、回復期リハビリ病棟、医療従事者の働き方改革推進論議も行われています。
介護費用縮減効果などは年末(2023年末)までに一定の方向を固める
Gem Medで報じているとおり、9月25日に新たな認知症治療薬「レケンビ点滴静注200mg」「同点滴静注500 mg」(一般名:レカネマブ(遺伝子組み換え))が薬事承認され、市場規模が極めて巨大になる可能性があることなどを踏まえ「特別ルールを設けるべきか否か」という議論が中医協で進められてきました(関連記事はこちらとこちらとこちらとこちらとこちら)。

新たな認知症治療薬「レケンビ」が薬事承認され、今後、保険適用することになる(中医協総会(1)1 230927)
これまでに議論を踏まえて、11月16日の中医協総会では次のような考え方を決定しました。
【当初の薬価(薬価基準収載時の対応)】
▽本剤は通常どおりの算定方法(類似薬効比較方式または原価計算方式)により算定する(薬価算定組織において判断し、中医協総会における薬価基準収載議論の際に選択した選定方法など『算定にあたっての考え方』を説明する)
▽補正加算は既存ルールに従って評価する(メーカー提出の薬価基準収載希望書に示されたデータのうち、介護費用に基づく内容の評価については費用対効果評価の枠組みで検討する、後述)
▽本剤投与に際しては「適切な患者選択」や「投与判断」、「重篤な副作用現(とくにアミロイド関連画像異常(ARIA)の発現)の際の迅速な安全対策など確保」のため、最適使用推進ガイドラインが定められることから(下図参照)、同ガイドラインに基づき必要な内容を留意事項通知において明示する

レケンビの最適使用推進ガイドライン(検討中)の概要(中医協 231115)
▽具体的な薬価算定案を中医協総会で審議する際には「薬価算定案」「最適使用推進ガイドライン案」「留意事項通知案」も併せて議論し、算定価格案・投与対象患者数予測・ピーク時の市場規模予測をもとに、後述する【薬価収載後の対応】に関して改めて判断する
【薬価基準収載後の対応】
▽本剤については、感染症治療薬のように短期間で急激に投与対象患者数が増大することは想定しにくく、現行制度の下で価格調整を行うことが対応可能と考えられることから、通常通り、薬価調査やNDBに基づき「市場拡大再算定」「四半期再算定」の適否を判断する
▽ただし、最適使用推進ガイドラインにおいて本剤の予測投与対象患者が限定的になる見込みではあるが、本剤の効能・効果に該当する推定有病者数(メーカーは本年度(2023年度)に542万人と推計、関連記事はこちら)を踏まえると、使用実態の変化(より簡便な検査法の開発、医療機関の体制整備など)により予測よりも大幅に患者数が増加する可能性や患者あたりの投薬期間による市場規模への影響も想定されるため、「薬価基準収載後の本剤を投与した全症例を対象とした調査」(使用成績調査)結果などを注視し、次のような使用実態の変化等が生じた場合等には、改めて薬価・価格調整に関する対応の必要性などを中医協で検討する(薬価基準収載時の市場規模予測(収載から10年度分)をベースに議論を行う)
(想定される使用実態の変化等)▼本剤を提供可能な医療機関の体制や使用実態の変化▼実施可能な検査方法等の拡充▼患者あたりの投薬期間の増加—
(中医協総会に報告する時期)▼上記の変化等により本剤の薬価・価格調整に関する検討が必要と認められたとき▼薬価基準収載から「18か月」、「36か月」が経過したとき▼本剤と同様の薬剤を薬価基準収載するとき—
▽費用対効果評価に関し、例的な取り扱い(介護費用縮減効果の勘案、価格調整範囲)も含め検討し、薬価基準収載時までに一定の方向性を示す
【ほか】
▽本剤と同様の薬剤(アルツハイマー型認知症を対象とする抗体医薬品)を薬価基準収載する場合には、必要に応じて中医協総会で本剤を含む取り扱いを改めて検討する
この考え方に基づき、今後、薬価算定組織(中医協の下部組織、薬価算定ルールに基づいて個別薬剤の薬価案を専門家が審議・作成する)で薬価算定案を作成。それをもとに、改めて中医協総会で審議し、遅くとも12月24日までに薬価基準収載が行われます。
費用対効果評価の価格調整範囲、メーカーサイドは「加算部分への限定」を改めて強調
なお、11月17日には中医協の費用対効果評価専門部会が開催され、医薬品・医療機器業界からの意見聴取が行われました。
そこでは、上述したレケンビの費用対効果でも論点にあがっている「価格調整範囲」が大きな議論となっています。
費用対効果評価の仕組みは非常に複雑ですが、「高額である」「医療保険財政に大きな影響を及ぼす」などの要件を満たした新薬・新医療機器について、「類似の医薬品・医療技術等(比較対照技術)に比べて、費用対効果が優れているのか、あるいは劣っているか」をデータに基づいて判断。「費用対効果が優れている」と判断されれば価格(薬価、材料価格)は据え置きとなり、「費用対効果が劣っている」と判断されれば価格の引き下げが行われます。また、「費用が少なくなる一方で、効果が優れている・あるいは同じである」という、いわば「きわめて費用対効果が優れている」製品については、価格の引き上げも行われます。従前の「安全性」「有効性」に加えて、新たに「経済性」の評価軸を設けるものです。
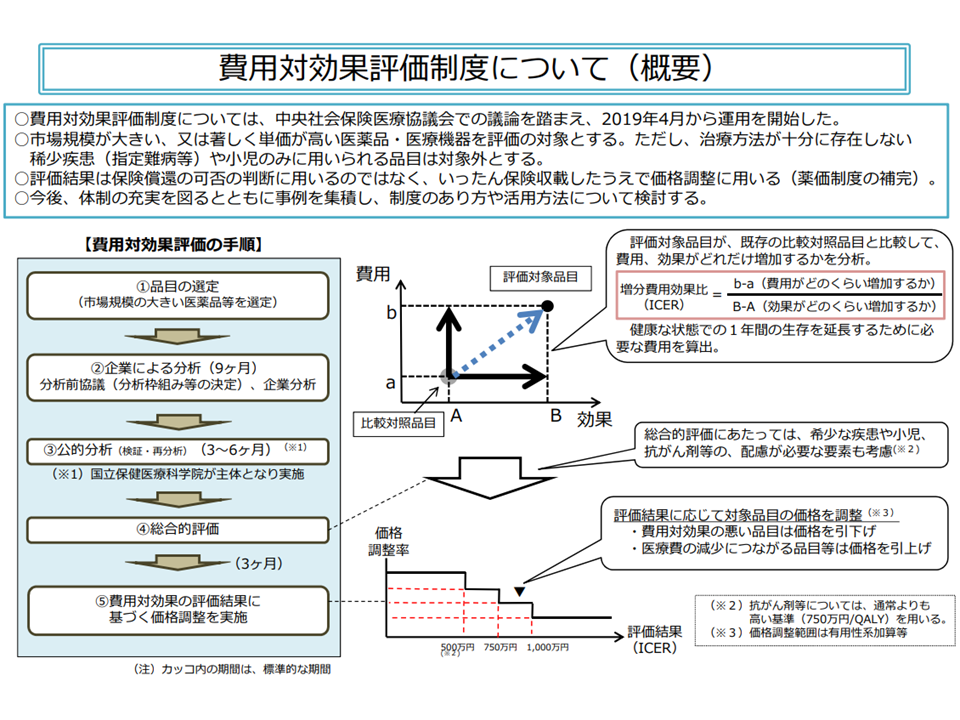
費用対効果評価制度の大枠(中医協・費用対効果評価専門部会2 210421)
その際、「価格調整の対象範囲」は、現在は「有用性加算」部分のみとされていますが、「費用対効果評価そのものは費用全体を勘案している」ために、「評価対象と結果反映対象との間のズレ」が生じていると指摘されます。

価格調整範囲と分析範囲との違い(費用対効果評価専門部会6 230913)
この点について、中医協委員からは「価値に応じた評価(償還価格設定)を行うために、より広い範囲で(加算を超えた部分にも)価格調整を行うべき。保険財政の安定化にも資する」との考えが示されていますが(関連記事はこちらとこちら)、メーカーサイドは▼費用対効果評価制度は薬価・材料価格制度を補完するものとの視点に立ては、現行どおり有用性加算部分のみで価格調整を行うべきである▼薬価制度において「有用性」が認められ加算が付与されたが、費用対効果評価制度によって薬価全体が価格調整され結果、類似薬よりも低い薬価となれば、薬価制度で「有用性」を認めたことと矛盾する結果が生じかねない—と改めて強調したうえで、価格調整範囲の拡大は「ドラッグ・ラグ/ロスの拡大を招く」と警鐘を鳴らしています(関連記事はこちら)。

費用対効果評価における「価格調整範囲の拡大」に業界は猛反発1(中医協・費用対効果評価専門部会1 231117)

費用対効果評価における「価格調整範囲の拡大」に業界は猛反発2(中医協・費用対効果評価専門部会2 231117)
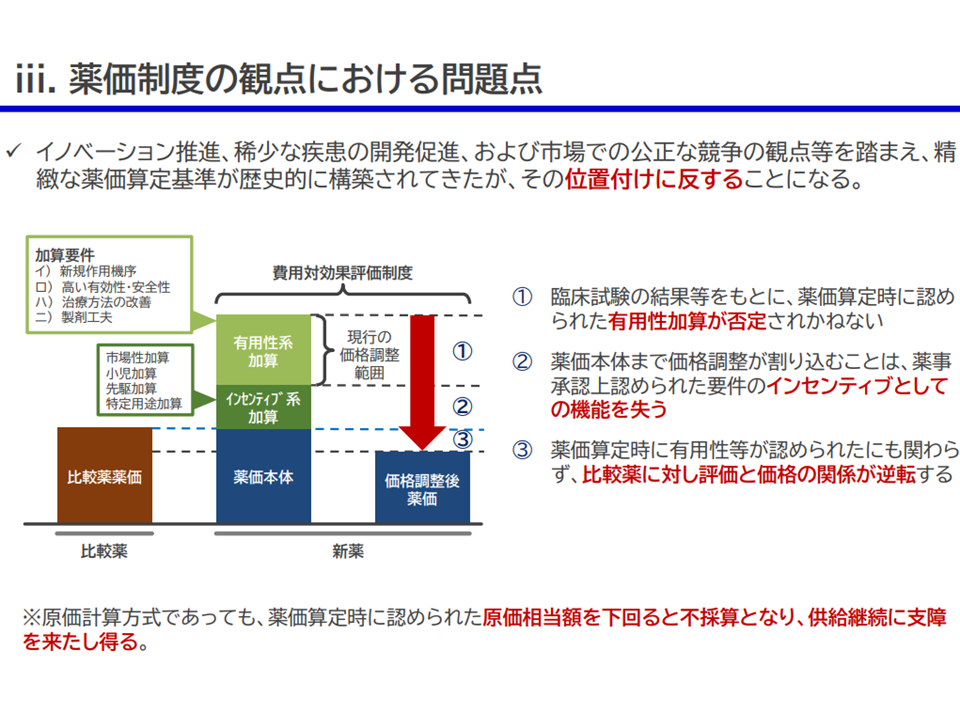
費用対効果評価における「価格調整範囲の拡大」に業界は猛反発3(中医協・費用対効果評価専門部会3 231117)
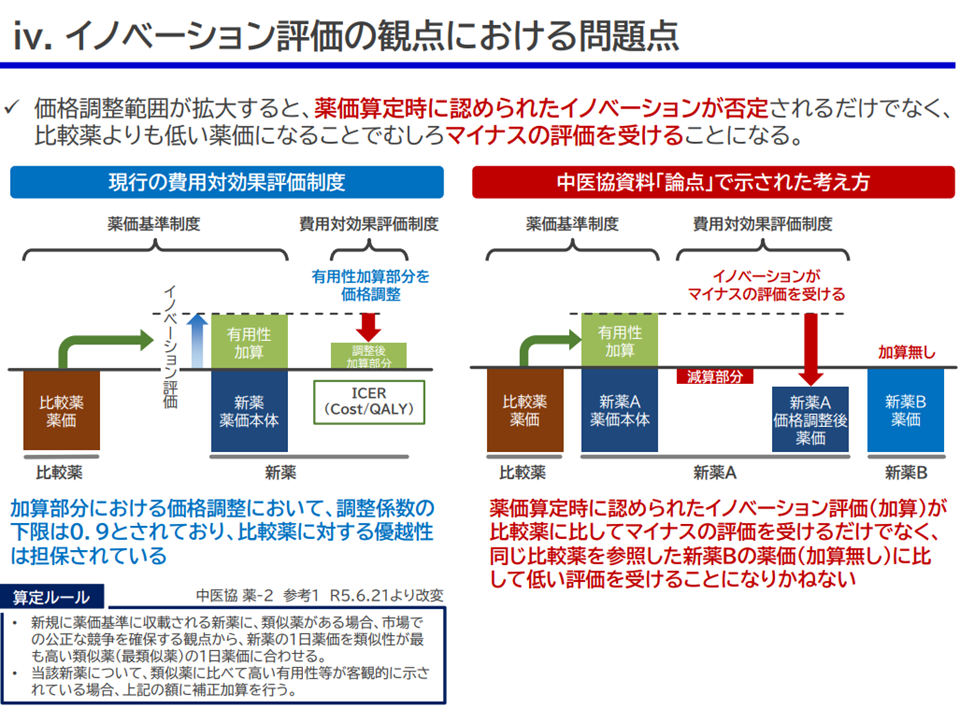
費用対効果評価における「価格調整範囲の拡大」に業界は猛反発4(中医協・費用対効果評価専門部会4 231117)
中医協委員と業界サイドとの間には非常に大きな意見の乖離があり、今後も「価格調整範囲をどのように考えるか」がさらに議論・検討されていきます。
【関連記事】
(レケンビの薬価ルール関連論議)
認知症治療薬「レケンビ」(レカネマブ)、保険適用後の販売実績踏まえた「特別の薬価調整」は日本市場の魅力を損ねるのではないか—中医協
認知症治療薬「レケンビ」(レカネマブ)、保険適用後の販売実績みて「薬価調整」の必要を改めて検討、介護費分析には課題多し—中医協
認知症治療薬「レケンビ」(レカネマブ)の薬価算定ルール議論続く、介護費縮減効果の分析には多くの課題あり—中医協
認知症治療薬「レケンビ」(レカネマブ)、介護費縮減効果を薬価に反映すべきか、投与患者大幅増の際にどう対応するか—中医協・薬価専門部会
認知症治療薬「レケンビ」(レカネマブ)、保険適用された際に巨大な市場規模になる可能性踏まえ「薬価の特別ルール」検討—中医協(1)
費用対効果評価に基づく価格調整をより広範囲にすべきか、介護費用削減効果を医薬品・医療機器の価格に反映させるべきか―中医協
コロナ治療薬ゾコーバ錠の薬価、ラゲブリオとゾフルーザの中間に設定し、1治療当たり5万1851円80銭—中医協総会(2)
コロナ治療薬ゾコーバ錠の薬価特例を決定、複数の比較薬をもとに薬価を設定し、販売実績などから市場規模を推測—中医協(1)
(2024年度改定論議)
「不妊治療の保険適用」は効果をあげているが「年齢・回数制限の見直し」求める声も、凍結胚の維持管理期間を延長してはどうか—中医協総会
地域医療体制確保加算について支払側が廃止を求めるが診療側が猛反発、勤務間インターバルを報酬要件に盛り込むべきか—中医協総会(3)
回復期リハビリ病棟での運動器リハビリ算定上限をどう考えるか、身体拘束ゼロにどう取り組んでいくべきか—中医協総会(2)
地域包括ケア病棟、救急患者の受け入れ・介護サービス等との連携などさらに強化、入院料逓減制は意見割れる—中医協総会(1)
入院時食事療養費の「患者の自己負担」部分引き上げ、中医協でも賛意示される—中医協総会(2)
「優れた医薬品を早くいち日本で保険適用してもらう」ためのインセンティブ新設、補正加算も改善へ―中医協・薬価専門部会
「外来管理加算の廃止」の支払側提案に、診療側委員は猛反発、「かかりつけ医機能」の診療報酬評価をどう考えるか—中医協総会(1)
入院時食事療養費、昨今の食材費急騰を踏まえて「患者の自己負担」部分を引き上げへ—社保審・医療保険部会(1)
初診からの向精神薬処方など「不適切なオンライン診療」を是正、D to Pwith N・D to Pwith Dを適切に推進—中医協総会(2)
一般病棟用の看護必要度(救急搬送後の入院やB項目)をどう見直すべきか、急性期一般1の在院日数要件を短縮すべきか—中医協総会(1)
診療所経営は極めて良好、2024年度改定で診療所点数を適正化し「看護職員等の処遇改善」財源を生み出せ―財政審
「医療人材の賃金アップ」を診療報酬で手当てすべきか、するとして「医療現場の柔軟対応」を可能な仕組みとすべきでは—社保審・医療部会
2024年度診療報酬改定では「医療人材の確保」を重点課題に据える、国保の賦課限度額を106万円に引き上げ—社保審・医療保険部会
2022年度改定での「在宅医療の裾野を広げるための加算」や「リフィル処方箋」など、まだ十分に活用されていない—中医協(1)
「医薬品の安定供給」に力を入れる製薬メーカーの医薬品、薬価でも高い評価を設定すべきだが・・・―中医協・薬価専門部会
医療従事者の給与アップ財源を「診療報酬引き上げ」に求めるか、「医療機関内の財源配分」(高給職種→低い給与職種)に求めるか—中医協総会
深刻化するドラッグ・ラグ/ロスの解消や小児用医薬品開発に向け、専門家の研究結果も踏まえた薬価上の対応を検討―中医協・薬価専門部会
訪問看護の機能強化と同時に不適切事例の適正化・効率的なサービス提供も進めよ、退院当日の複数回訪問看護も適切に評価—中医協総会(2)
「意味のある医療・介護連携」が重要、「サービス担当者会議への出席」などを機能強化加算等の要件に据えるべきか—中医協総会(1)
優れた新薬の薬価を支える新薬創出等加算、企業要件や品目要件、加算の計算式、累積控除時期をどう考えていくべきか―中医協・薬価専門部会
医師少数区域等の脳卒中患者へ、迅速にtPA静脈注射療法・血栓回収療法を実施可能とする診療報酬上の手当てを検討—中医協総会(2)
安全で良質な「外来がん化学療法」に向け基準等作成を義務化するか、急性期充実体制加算に外来化学療法実績を求めるか—中医協総会(1)
2024診療報酬改定、救急医療管理加算の基準・急性期病棟での高齢者対応・看護必要度B項目などが重要論点—入院・外来医療分科会(2)
看護職員処遇改善、「独自の+α」を行う病院もある、6割超の病院で看護職「以外」の処遇改善も実行―入院・外来医療分科会(1)
勤務医の労働時間上限規制が2024年度から厳格される中、「救急医療体制の確保」が極めて重大な課題となる―入院・外来医療分科会(3)
「データ数が少ない」「適切なデータ提出が行えない」病院は、DPC制度からの退出を求めてはどうか―入院・外来医療分科会(2)
急性期一般1で「看護必要度B項目の廃止」を検討、A項目の呼吸ケア・創傷処置等なども見直しへ―入院・外来医療分科会(1)
費用対効果評価が低いと判断された医薬品・医療機器、「費用対効果評価が対照技術と等しくなる」まで価格を下げるべきか―中医協
「要介護度が高い在宅患者への訪問診療の評価引き上げ」「高齢者施設への極めて頻回な訪問診療の評価適正化」など検討—中医協総会
2024年度診療報酬改定の基本方針論議続く、物価高騰対応の必要性言及を医療提供サイドは高く評価するが、費用負担者は効率化を強く要請
地域包括ケア病棟への入院料逓減制、障害者施設等での施設基準明確化、提出データ評価加算の要件見直しなど検討―入院・外来医療分科会(3)
2024年度診療報酬改定、「高齢者の救急搬送等」にどう対応すべきか、「かかりつけ医機能」をどう報酬で評価すべきか—中医協(2)
「日本国民に必要な医薬品でもドラッグラグ・ロス、高い薬価を設定し、それが維持される仕組みが必要」と医薬品団体―中医協・薬価専門部会
医療機器等のチャレンジ申請、「保険適用後にも一定の期間」申請可能に―中医協・材料部会
「働きながらがん治療を継続できる」環境整備に向け、化学療法の外来移行、栄養指導等を強力に推進―入院・外来医療分科会(3)
回復期リハ病棟での栄養・口腔管理推進、療養病棟の医療区分細分化、入院全般での身体拘束ゼロ等などが重要論点―入院・外来医療分科会(2)
「患者本位の医療実現」「個々の患者に相応しい療養環境」など考え、看護必要度や平均在院日数などを見直し―入院・外来医療分科会(1)
費用対効果評価に基づく価格調整をより広範囲にすべきか、介護費用削減効果を医薬品・医療機器の価格に反映させるべきか―中医協
コロナ診療報酬特例、コロナ感染拡大の状況・医療現場の効率的診療状況踏まえて「点数を引き下げて継続する」方向で調整—中医協総会
医師働き方改革効果あるプログラム医療機器、メーカー側は「加算評価」を求めるも、中医協委員は「理解できない」と反論―中医協・材料部会
診療報酬改定のない年の薬価改定(中間年改定)、医薬品供給やドラッグラグ・ロスへの影響も見ながら在り方を検討―中医協・薬価専門部会
2024年度診療報酬改定に向けて第1ラウンド論議を総括、今後、個別具体的な点数・施設基準に関する第2ラウンド論議へ—中医協総会
医療部会でも2024年度診療報酬改定「基本方針」論議、病院団体が「食事療養費引き上げ」「賃上げの原資確保」を強く要請—社保審・医療部会
2024年度診療報酬改定「基本方針」論議始まる、物価急騰への対応や医療保険制度の持続可能性確保など重視―社保審・医療保険部会(1)
小児薬開発促進のため新薬創出等加算の積極的活用を、企業の予見可能性確保のため市場拡大再算定見直しを―中医協・薬価専門部会
療養病棟の医療区分、「疾患・状態での該当」と「処置での該当」で状況が異なる点踏まえ細分化すべきか―入院・外来医療分科会(4)
「在宅患者の状態悪化→外来受診→地域包括ケア病棟入院」の流れも高く評価し、救急搬送・受け入れ負担軽減を―入院・外来医療分科会(3)
ICU評価は「看護必要度+SOFAスコア」へ、HCU看護必要度から心電図モニタ管理など削除へ―入院・外来医療分科会(2)
看護必要度が「高齢の誤嚥性肺炎等患者の急性期一般1への救急搬送」を促している可能性―入院・外来医療分科会(1)
費用対効果制度について医薬品業界・医療機器業界から意見聴取、医薬品・機器の各々の特性踏まえた制度改善を―中医協
後発品の価格帯集約ルール、医療上の必要な医薬品の価格を下支えするルールなど、どのように考えていくべきか―中医協・薬価専門部会
少子化が進展する中で、小児医療・周産期医療について「集約化」と「アクセス確保」とのバランス考慮が極めて重要—中医協総会
2024年度以降の診療報酬改定、実施時期を2か月遅らせ「6月1日施行」とする方針を中医協で固める、薬価改定は4月実施を維持
医薬品を保険適用した後の「効能効果追加」などの評価改善、市場拡大再算定の在り方を継続論議―中医協・薬価専門部会
診療時間短縮などの効果あるプログラム医療機器、特別な評価をすべきか?―中医協・材料部会
感染対策向上加算等、「次なる新興感染症に備えるための医療機関・都道府県の協定」締結進むような見直しを—中医協総会
一部に「歪んだオンライン診療」、適切な形でのオンライン診療推進を目指せ!D to P with Nの量・質の拡充を―入院・外来医療分科会(4)
外来医療の機能分化が2024年度診療報酬改定でも重要テーマ、生活習慣病管理の取得・算定推進に向けた手立ては―入院・外来医療分科会(3)
入退院支援加算について「入院料別の施設基準・算定要件」など検討しては、緊急入院患者の退院支援が重要課題―入院・外来医療分科会(2)
がん化学療法の外来移行、「栄養指導」や「仕事と治療との両立支援」などと一体的・総合的に進めよ―入院・外来医療分科会(1)
高額な医薬品・医療機器など、より迅速かつ適切に費用対効果評価を行える仕組みを目指せ、評価人材の育成も急務―中医協
新薬創出等加算の企業要件には「相当の合理性」あり、ドラッグ・ラグ/ロスで日本国民が被る不利益をまず明確化せよ―中医協・薬価専門部会
在宅医療ニーズの急増に備え「在宅医療の質・量双方の充実」が継続課題!訪問看護師の心身負担増への対応も重要課題—中医協総会
入院医療における「身体拘束の縮小・廃止」のためには「病院長の意識・決断」が非常に重要―入院・外来医療分科会(3)
地域包括ケア病棟、誤嚥性肺炎等の直接入棟患者に「早期から適切なリハビリ」実施すべき―入院・外来医療分科会(2)
総合入院体制加算から急性期充実体制へのシフトで地域医療への影響は?加算取得病院の地域差をどう考えるか―入院・外来医療分科会(1)
「特許期間中の薬価を維持する」仕組み導入などで、日本の医薬品市場の魅力向上を図るべき―中医協・薬価専門部会
乳がん再発リスクなどを検出するプログラム医療機器、メーカーの体制など整い2023年9月から保険適用―中医協総会(2)
高齢患者の急性期入院、入院後のトリアージにより、下り搬送も含めた「適切な病棟での対応」を促進してはどうか—中医協総会(1)
2024年度の薬価・材料価格制度改革論議始まる、医薬品に関する有識者検討会報告書は「あくまで参考診療」—中医協総会(3)
マイナンバーカードの保険証利用が進むほどメリットを実感する者が増えていくため、利用体制整備が最重要—中医協総会(2)
かかりつけ医機能は「地域の医療機関が連携して果たす」べきもの、診療報酬による評価でもこの点を踏まえよ—中医協総会(1)
2024年度の診療報酬・介護報酬・障害福祉等サービス報酬の同時改定で「医療・介護・障害者福祉の連携強化」目指せ—中医協総会(2)
医師働き方改革サポートする【地域医療体制確保加算】取得病院で、勤務医負担がわずかだが増加している—中医協総会(1)
患者・一般国民の多くはオンライン診療よりも対面診療を希望、かかりつけ医機能評価する診療報酬の取得は低調―入院・外来医療分科会(5)
医師働き方改革のポイントは「薬剤師へのタスク・シフト」、薬剤師確保に向けた診療報酬でのサポートを―入院・外来医療分科会(4)
地域包括ケア病棟で救急患者対応相当程度進む、回復期リハビリ病棟で重症患者受け入れなど進む―入院・外来医療分科会(3)
スーパーICU評価の【重症患者対応体制強化加算】、「看護配置に含めない看護師2名以上配置」等が大きなハードル―入院・外来医療分科会(2)
急性期一般1で「病床利用率が下がり、在院日数が延伸し、重症患者割合が下がっている」点をどう考えるべきか―入院・外来医療分科会(1)
総合入院体制加算⇒急性期充実体制加算シフトで産科医療等に悪影響?僻地での訪問看護+オンライン診療を推進!—中医協総会
DPC病院は「DPC制度の正しい理解」が極めて重要、制度の周知徹底と合わせ、違反時の「退出勧告」などの対応検討を—中医協総会
2024年度の費用対効果制度改革に向けた論議スタート、まずは現行制度の課題を抽出―中医協
電子カルテ標準化や医療機関のサイバーセキュリティ対策等の医療DX、診療報酬でどうサポートするか—中医協総会
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
2024年度の診療報酬に向け、まず第8次医療計画・医師働き方改革・医療DXに関する意見交換を今春より実施—中医協総会
2022年度改定での「在宅医療の裾野を広げるための加算」や「リフィル処方箋」など、まだ十分に活用されていない—中医協(1)





