2024年度からの新専門医制度研修は「現行シーリング」を維持、専門研修制度の中で「子育て支援」をどう行うか―医師専門研修部会
2023.6.23.(金)
2024年度からの「新専門医資格の取得を目指す研修」を行う専攻医については、「募集を遅らせることは好ましくない」との日本専門医機構・基本領域学会の声を踏まえて、「現在のシーリング制度を維持」する—。
また、2018年度からの専攻医採用状況などを踏まえて「シーリングの効果検証」を行い、2025年度以降の制度に反映させていく—。
子育て世代の専攻医への支援を行っている場合には「専攻医の増員」を行える仕組みについて、シーリングとの関係も踏まえて引き続き検討していく—。
6月22日に開催された医道審議会・医師分科会の「医師専門研修部会」(以下、専門研修部会)で、こうした方針が了承されました。今後、日本専門医機構・基本領域学会では、専門研修プログラム・シーリングなどの設定を行い、今秋(2023年秋)に再び専門研修部会で「2024年度からの専門研修制度」を確定します。

6月22日に開催された「令和5年度 第1回 医道審議会 医師分科会 医師専門研修部会」
2024年度の専門研修シーリングは、23年度の仕組みを踏襲する
2018年度から「新専門医制度」が全面スタートしました。従前の専門医制度に対する「各学会が独自の基準で専門医を認定しており、国民に分かりにくく、質が担保されていない」などの批判を踏まえ、「日本専門医機構と各学会が共同して研修プログラムを作成し、認定を行う仕組み」となっています。
ただし、「専門医の質を追求するあまりに養成施設の要件が厳しくなり、地域間・診療科間の医師偏在が助長されてしまうのではないか」との声が医療現場にあることから、▼日本専門医機構▼学会▼都道府県▼厚生労働省—が重層的に「医師偏在の助長を防ぐ」仕組みを構築・運用しています。
その1つに「地域・基本領域ごとの専攻医採用数に上限を設ける」仕組み(シーリング)があり、現在は次のように設定されています。
(1)厚生労働省の試算した「都道府県別・診療科別の必要医師数」に基づいて、「既に必要医師数を確保できている」と考えられる都道府県・診療科ではシーリング(採用数に上限)を設ける
(2)一定要件を満たす場合、「都市部等での1年半未満の研修」+「医師不足地域(医師充足率が80%未満)での1年半以上の研修」を可能とする【連携プログラム】設置を認める
(3)一定要件を満たす場合、「都市部等での2年未満の研修」+「医師不足が極めて顕著な地域(医師充足率が70%未満、東北地方が多い)での1年以上の研修」を可能とする【特別連携プログラム】設置を認める
2024年度からの専門研修については、▼本年(2023年)6月に専門研修部会で方針を固める→▼この方針に沿って機構・基本領域学会で専門研修プログラム・シーリングなどの設定を行う→▼今秋(2023年秋)に「医師の偏在が助長しないか」などの最終確認を行う→▼専攻医募集を開始する(2023年秋から2024年初め)→▼2024年度から研修を始める—というスケジュールで進みます。
6月22日の専門研修部会では、日本専門医機構の渡辺毅理事長(地域医療振興協会東京北医療センター顧問、福島県立医科大学名誉教授)から「2024年度からの専門研修について、『専攻医募集を遅らせるわけにはいかない』との基本領域学会の声を重視し、2023年度の仕組み(上記)を踏襲したい」との考えが示され、了承されました(関連記事はこちら)。
●2024年度の専攻医採用数(都道府県別、診療科別)はこちら

2024年度のシーリング概要(医師専門研修部会4 230622)
ただし委員からは、▼シーリングなどの効果について「医師偏在の緩和」などにつながっているのか、なども含めて検証すべき(牧野憲一委員:日本病院会常任理事、旭川赤十字病院院長)▼専門研修でも「平等性」が重要であり、その視点も踏まえたシーリングの効果検証を行うべき(野木渡委員:日本精神科病院協会副会長)▼特別連携プログラムで「1年だけ」地方の病院に来てもらっても、継続して来てもらわなければ意味がない。例えば3人をセットで「1人1年ずつ地方での勤務を行う」などの仕組みも検討すべき(立谷秀清委員:全国市長会会長、福島県相馬市長)▼現在のシーリングは「過去の採用実績」をベースに設定しており、言わば「医師多数の地域の既得権を保護する」ものとなっている。抜本的な見直しが必要ではないか(花角英世委員:新潟県知事)—などの意見・注文が出ています。
このうち「シーリングの効果検証」はすでに日本専門医機構で一部始まっており、例えば▼全国で人口当たりの専攻医数は増加傾向にある▼東京集中は緩和傾向にある▼診療科別にみると「総合診療」「救急科」では増加しているが、「内科」「外科」では苦戦している—などの状況が明らかになっています。今後、渡辺・日本専門医機構理事長は「様々なデータ(厚労省統計や、研究者保有データなど)も加味して、さらなる分析を行い、その結果を2025年度のシーリングに反映させたい」考えを示しています。もっとも渡辺・日本専門医機構理事長は「医師の地域偏在解消には『地域枠』が効果的である。シーリングが、どの程度+αの効果を持つのかの検証を行う」ともコメントしています。
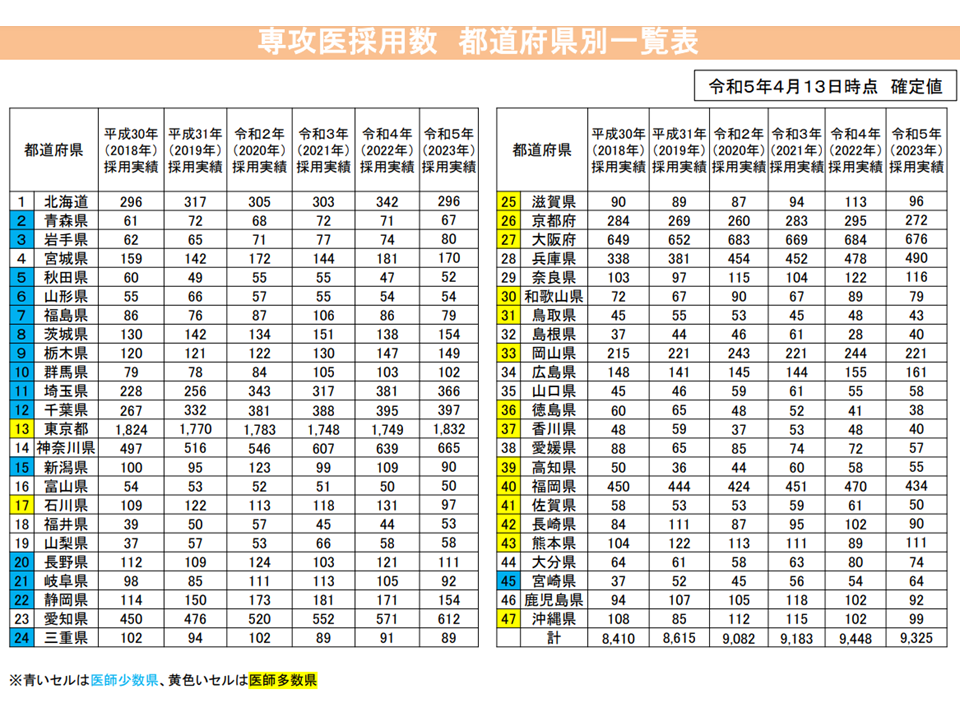
都道府県別の専攻医採用実績(2018-23年度)(医師専門研修部会1 230622)
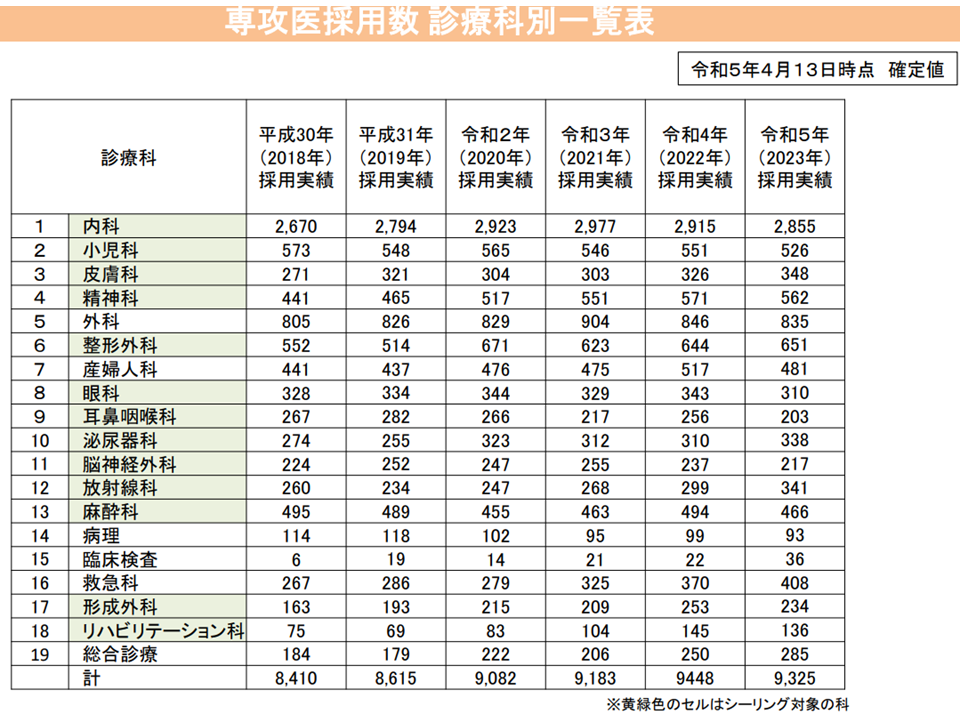
診療科別の専攻医採用実績(2018-23年度)(医師専門研修部会2 230622)
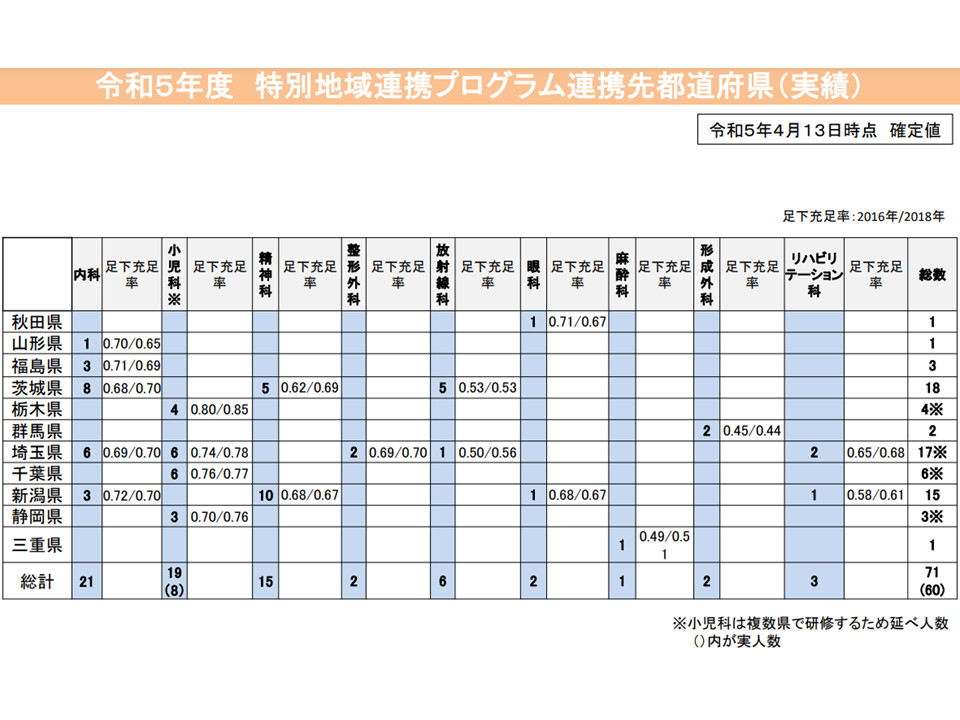
特別連携プログラムの実績(2023年度)(医師専門研修部会3 230622)
なお、この点について釜萢敏委員(日本医師会常任理事)は、「日本専門医機構には2018年度以降の『医師免許取得者がどこで初期臨床研修を受け、どこで専門研修を行っているか』のデータがあり、その分析をまず進め、早急に傾向を公表してほしい」「日本専門医機構で詳細な分析を行うことは困難であろう、多くの研究者が日本専門医機構のデータを活用した分析を行える環境を整えるべきで、厚生労働省もそれに向けた支援を行ってほしい」との2点の要望を行いました。前者については、「本年度末(2023年度末)までに一定の研究結果」が示される見込みです。しかし、後者については「公的な性格を持つとはいえ、民間団体である日本専門医機構のデータを国(厚労省)に移管し、そのデータを広く利活用可能とする」ことには、法制度面・予算確保面などさまざまな点で高いハードルがあることから、「今後の検討課題」に位置づけられるでしょう。
また、特別連携プログラムについては「一定の効果がある」と渡辺・日本専門医機構理事長は評価していますが、「現在は『医師少数区域』(主に2次医療圏)単位で、1年以上赴任することを条件としており、子供の教育環境等を考慮して二の足を踏んでいる専攻医も少なくないと考えられる。『医師少数県』単位での赴任とすることで、より大きな『医師偏在緩和』効果が出ると考える」との考えも示しています。例えば、東京から医師不足県に専攻医を派遣することで、当該県の「医師総数」を増やし、その「増えた医師」の中で医師少数区域への医師派遣を行う(いわゆる「玉突き」というイメージです。
この考えに対し立谷委員は「反対である。玉突きを生じさせるには、それを担保するための仕組みが必要であり、それとセットでなければ『大学医学部所在地付近のミニ一極集中』が生じるだけである」と指摘しました。立谷委員は「医師少数県の中にも、医師が潤沢な地域と医師が不足する地域がある。医師多数県の中にも医師が不足する地域がある。ミニ一局集中を招く仕組みは好ましくない」との考えを示しています。
この点については、渡辺・日本専門医機構理事長は「医師偏在の解消には、『医師を受け入れる側(都道府県など)の努力』も必要である。特別連携プログラムは『医師を派遣する、受け入れるチャンス』を設けるものであり、そのチャンスをどう生かすかは受け入れ側自治体にかかっている。例えば『専攻医だけでなく、指導医をセットで受け入れる』など研修環境の整備を積極的に進めている自治体もある」とコメントしています。
特別連携プログラムは「シーリングの外」で設定され、例えば都市部でシーリングにより「x名まで」という上限が設定されたとしても、そこに「+α名」の専攻医採用が可能となります。このため、一見「都市部への専攻医集中が進んでしまう」ようにも思えます。しかし、「都市部での研修を希望する若手医師の希望を無視することは困難である」「都市部での研修医が増えても、その3分の1は医師不足が極めて顕著な地域で研修を行うため、その分、医師偏在解消効果につながると期待できる」との考えの下に設定されました(関連記事はこちらとこちら)。今後、「玉突きの制度化とセットでの、特別連携プログラムの見直し(県単位での派遣)」なども今後の検討テーマになってくるでしょう。
また、野木委員の指摘する「平等性を担保したうえでの、医師の地域・診療科別偏在の是正」を実現するためには「マッチング制度の導入」が効果的と思われます。この点について渡辺・日本専門医機構理事長は「マッチング導入は可能であるが、47都道府県・19領域について、どの程度の採用数とするのかが精緻に設定することが非常に難しい」との考えを示しています。「地域別・診療科別の必要医師数」を厚労省が推計していますが、関係学会や自治体からは「さらなる精緻化が必要である」と要望しており、マッチング制度の検討・導入はまだまだ先のこととなりそうです。
子育て支援に力を入れる病院で、専攻医採用枠を広げるべきか?
また、シーリング制度に関連して「子育て支援加算」という宿題事項があります。「子育て世代の支援を重点的に行う(育児と仕事を両立できる職場環境が整っている医療機関で研修を行う)場合に、専攻医採用枠の増加(加算)を認める」という提案です。
これまでに専門研修部会では「医師偏在を助長する可能性がある」「要件が曖昧である」などの問題点があり継続審議とされています(関連記事はこちら)。
この点、日本専門医機構では「要件の精緻化」に向けた研究・検討を進めており、これまでに下図のような要件案が浮上してきていることが報告されました。

子育て支援加算の要件案(医師専門研修部会5 230622)
こうした検討状況に対しては、「施設(病院)単位の加算となるイメージのようだが、それが『都道府県・診療科単位のシーリング』とどう関係してくるのかが見えない。子育て支援に力を入れる施設では、指導医のキャパシティを超えて専攻医採用を可能とするのだろうか」(牧野委員)、「子育て支援は極めて重要である」との点で委員の意見は一致したものの、「シーリング制度と関連づけることが理解できない。院内保育実施などの要件を見ると大病院が有利になり、都市部のシーリング逃れに用いられてしまう」(野木委員、花角委員ら)などの疑問の声が出ています。
ただし、片岡仁美委員(京都大学医学教育・国際化推進センター教授)は「専門研修制度の中でも『子育て支援』に向けて何かできないかという議論を行うことが非常に有用であり、前向きに検討していくべきである。なお、加算の要件については『中小規模の病院が、地域連携して子育て支援を行う』点への配慮や、『病児保育体制』はハードルが高く、他の要件とのバランス確保などを考える必要がある」と指摘しています。
専門研修部会では、これまでも「医師偏在の解消」や「子育て支援」などの諸問題を「すべて専門研修制度の中だけで解決しよう」というイメージで議論が進みがちです。このため議論が拡散してしまいますが、「専門研修制度の中ですべての問題を解決する」ことは不可能せす。「専門研修制度の中でも手当てを行うことは可能である」との視点で議論が進むことに期待が集まり、厚生労働省医政局維持課の山本英紀課長もこの点を指摘しています。「医師の資質向上」という専門研修制度の最大の目的を損なわない範囲で、「医師偏在解消が進まないように、少しでも解消できるような仕掛けはどのようなものか」「子育て支援につながるような仕掛けとして何が考えられるか」を探っていく必要があります。
【関連記事】
2024年度からの新専門医制度研修を受ける専攻医、募集遅らせるわけにいかず「現行シーリングを維持」したい―専門医機構
将来の医療水準向上を目指す「新専門医制度の臨床研究医コース」、研修期間短縮・論文執筆義務緩和で人材確保―日本専門医機構
新専門医目指す「専攻医」の2023年度採用は9325名、東京都での採用数が83名増加しているが・・・―日本専門医機構
専門医要請研修、東北など「医師不足が極めて顕著な地域」と連携するプログラム設定、12月1日から専攻医募集開始―専門医機構
新専門医制度は「優れた医師の養成」が本来目的、「医師偏在の是正」を目指す仕組みではない点を再確認せよ―医師専門研修部会
新専門医制度の臨床研究医コース、11月11日まで異例の2次募集を実施—日本専門医機構・渡辺理事長
新専門医制度の臨床研究医コース、「ゼロからの制度設計見直し」行う—日本専門医機構・渡辺理事長
日本専門医機構、新理事長に東京北医療センターの渡辺毅顧問が就任し、新体制スタート!
「医師不足が極めて顕著な地域」(主に東北)で1年以上研修する新専門医研修の新たな仕組み検討―医師専門研修部会
新専門医制度、サブスペ領域更新・シーリング・子育て世代専攻医支援などが今後の重要検討課題―日本専門医機構・寺本理事長
一般国民に「新専門医制度は何か」など理解してもらうことが最重要、国民向けの情報提供を拡充―日本専門医機構・寺本理事長
放射線カテーテル治療、集中治療科、脊椎脊髄外科の3領域を新専門医サブスペ認定へ―日本専門医機構・寺本理事長
新専門医目指す「専攻医」の2022年度採用は9519名、「内科医不足の解消」などが今後の重要課題―日本専門医機構
専門医を目指す研修プログラムに「どの施設で、どの程度の時間外労働が生じるのか」など明示を―医師専門研修部会
内科専門医、1-2年程度のカリキュラム研修で総合診療専門医のダブルボード取得可―日本専門医機構・寺本理事長
2022年度の臨床研究医コース採用は19名に減、アンケート調査等で課題・改善策探る—日本専門医機構・寺本理事長
新専門研修におけるハラスメント等の相談窓口を開設、「研修医」への情報発信も強化―日本専門医機構・寺本理事長
2022年度の新専門研修に向け、事実上の「シーリング逃れ」等の実態把握し、厳正対処を―医師専門研修部会
基本領域の学会認定専門医、できるだけ「機構認定専門医」へ移行を―日本専門医機構・寺本理事長
広告可能な専門医資格、「日本専門医機構が認定する新専門医」が原則に―医療情報提供内容検討会
どういった医療WEB広告が「不適切」なのか、どう改善すれば良いかを詳説―医療情報提供内容検討会(2)
「日本専門医機構認定の基本領域新専門医」を広告可能とすべきか、「学会認定専門医」広告をどう扱うか―医療情報提供内容検討会(1)
チーム医療等推進のため「特定行為研修を修了した看護師」に業務移管している旨を広告可能に—医療情報提供内容検討会
2021年度から、医療機関等に外国語対応・妊産婦対応の状況報告求める―医療情報提供内容検討会(2)
「特定行為研修を修了した看護師」へのタスク・シフト実施、医療機関で広告可能としてはどうか―医療情報提供内容検討会(1)
不適切な医療WEB広告の通報等増加、エビデンスない「がん免疫療法」等もあり早急是正を―医療情報提供内容検討会
全国統一の「医療の質」評価指標を設け、オールジャパンでの病院ベンチマーク可能に―医療情報提供内容検討会
医療webサイトがどこから不適切となるのか、関係者が協議し指導等の運用・解釈を統一―医療情報提供内容検討会(2)
医療の質向上目指し、「QI事業参加病院のサポート」や「臨床指標の標準化」を行う協議会を設置―医療情報提供内容検討会(1)
全国の医療機関、2019年度から「かかりつけ医機能」や「医療被曝の管理」状況なども都道府県に報告を―医療情報提供内容検討会(2)
医療機関から金銭授受を受ける医療情報サイトは広告、「体験談」等は掲載不可―医療情報提供内容検討会(1)
医療広告ガイドライン、新たなQ&Aを厚労省が提示―厚労省
医療機関ホームページ、手術後生存率等を合理的根拠等示さず記載は不可―医療情報提供内容検討会(1)
患者の体験談やビフォーアフター写真、ホームページへの掲載も原則不可―厚労省
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医療機関ホームページ、「患者が元気になるイラスト」など掲載禁止―厚労省・検討会
サブスペ領域、「在り方」に遡って議論しなおし、24領域以外は2022年度以降にスタート―日本専門医機構
専門医資格の更新に際し、「多様な地域での診療従事経験」にインセンティブ付与―専門医機構・寺本理事長
サブスぺ領域の結論出ず、4月からの経験症例は「遡及認定」「学会認定専門医」としてカウント―日本専門医機構
新専門医目指す「専攻医」、2021年度採用は9227名、2022年度のシーリングは現行踏襲―日本専門医機構
臨床研究医コースの応募・採用は27名にとどまる、周知期間不足が原因か—日本専門医機構・寺本理事長
10月8・9日に臨床研究医コースの合否決定し、11月初旬から一般枠の専攻医募集開始へ―日本専門医機構
2021年度からの新専門研修の概要固まる、「シーリング逃れ」などを厳格に是正—医師専門研修部会
新専門医制度の「研究医コース」、9月23日頃から募集開始し10月半ばに採用決定、その後に一般枠の募集開始へ―日本専門医機構・寺本理事長
新専門医制度の「臨床研究医コース」、8月にプログラム等提示し、9月から専攻医募集開始へ—日本専門医機構・寺本理事長
新専門医制度に2021年度から「臨床研究医コース」を新設、7年間の身分保障を行い研究に専念できる環境を整備—医師専門研修部会
新専門医、2021年度採用の専攻医数シーリング案を日本専門医機構固める―医師専門研修部会
新専門医制度、循環器内科や呼吸器内科などのサブスぺ領域で「連動研修」認める―医師専門研修部会
新専門医制度、ハラスメント対策等のルールを6月にも策定―日本専門医機構
2021年度からの専攻医採用シーリング、2020年3月頃に決定へ―日本専門医機構
医療水準向上を目指した研究医養成等も2021年度新専門医養成数に反映させるべき―日本専門医機構
新専門医制度、基本領域の見直しは現時点では不可能、異なる視点でのサブスぺ論議に期待―日本専門医機構
新専門医制度の議論迷走、「機構認定済」の23サブスぺ領域に依然、許可下りず―医師専門研修部会
新専門医制度、2020年度の専攻医シーリング決定し10月15日から専攻医募集開始―日本専門医機構
新専門医制度、「地域医療確保に不可欠な地域枠医師等」はシーリングの別枠に―医師専門研修部会
新専門医シーリングの基礎となる「都道府県・診療科別の必要医師数」、年内に改善要望―日本専門医機構
「都道府県別・診療科別の必要医師数」、2020年早々までに日本専門医機構や基本領域学会等の協議会で検証
新専門医制度の新シーリング、2021年度実施までにコンセプト固めたい―日本専門医機構
専門医制度、「専門医の質確保」(高度な研修)と「地域医療の確保」は両立可能―医師専門研修部会(2)
新専門医制度の専攻医、2020年度から都道府県別・診療科別必要医師数踏まえたシーリング設定―医師専門研修部会(1)
診療科別の必要医師数踏まえ、2020年度以降の専攻医シーリングを設定―日本専門医機構
新専門医制度の採用枠、新たに診療科別・都道府県別の必要医師数をベースに考えてはどうか―医師専門研修部会(2)
内科・外科の連動研修の4月スタート見送り、ただし単位の遡及認定等で専攻医の不利益を回避―医師専門研修部会(1)
消化器内視鏡など23学会・領域のサブスペ認定に理解を求める、専攻医は安心して連動研修実施を―日本専門医機構
消化器内視鏡や老年病、新専門医制度のサブスペシャリティ領域認証に「待った」―医師専門研修部会
新専門医制度、プログラム制の研修にも関わらず2・3年目の勤務地「未定」が散見される―医師専門研修部会
新専門医制度、「シーリングの遵守」「迅速な情報提供」「カリキュラム制の整備」など徹底せよ―医師専門研修部会
新専門医制度、2019年度の専攻医登録を控えて「医師専門研修部会」議論開始
90学会・領域がサブスペシャリティ領域を希望、2019年9月には全体像固まる見込み―日本専門医機構
カリキュラム制での新専門医研修、必要な単位数と経験症例を基本領域学会で設定―日本専門医機構
新専門医制度、サブスペシャリティ領域は事前審査・本審査を経て2019年9月に認証―日本専門医機構
2019年度からの新専門医目指す専攻医の登録は順調、1次登録は11月21日まで―日本専門医機構
新専門医制度、2019年4月から研修始める「専攻医」募集を正式スタート―日本専門医機構
東京都における2019年度の専攻医定員、外科など除き5%削減を決定―日本専門医機構
2019年度新専門医研修、「東京のみ」「東京・神奈川のみ」で完結する研修プログラムの定員を削減―日本専門医機構
2019年度、東京都の専攻医定員数は2018年度から5%削減―日本専門医機構
日本専門医機構、新理事長に帝京大の寺本民生・臨床研究センター長が就任
がん薬物療法専門医、サブスペシャリティ領域として認める―日本専門医機構
2019年度の専攻医登録に向け、大阪や神奈川県の状況、診療科別の状況などを詳細分析―日本専門医機構
東京の専攻医、1年目に207名、2年目に394名、4年目に483名が地方勤務―日本専門医機構
新専門医制度、東京で専攻医多いが、近隣県を広くカバーする見込み―日本専門医機構
新専門医制度によって医師の都市部集中が「増悪」しているのか―医師養成と地域医療検討会
新専門医制度、偏在対策の効果検証せよ―医師養成と地域医療検討会
医学生が指導医の下で行える医行為、医学の進歩など踏まえて2017年度に再整理―医師養成と地域医療検討会
新専門医制度、専門研修中の医師の勤務地を把握できる仕組みに―日本専門医機構
地域医療構想調整会議での議論「加速化」させよ―厚労省・武田医政局長
新専門医制度で医師偏在が助長されている可能性、3県では外科専攻医が1名のみ—全自病
新専門医制度の専攻医採用、大都市部の上限値などの情報公開を―四病協
新専門医制度、東京で専攻医多いが、近隣県を広くカバーする見込み―日本専門医機構
新専門医制度、現時点で医師偏在は助長されていない―日本専門医機構
新専門医制度のサブスペシャリティ領域、国民目線に立ち「抑制的」に認証すべき―四病協
新専門医制度、専攻医の1次登録は10月10から11月15日まで—日本専門医機構
新専門医制度、都道府県協議会・厚労省・検討会で地域医療への影響を監視—医師養成と地域医療検討会
新専門医制度、地域医療への影響を厚労省が確認し、問題あれば対応—塩崎厚労相
2018年度からの新専門医制度に備え、10月から専攻医の仮登録—日本専門医機構
新専門医研修プログラム、都道府県協議会で地域医療を確保する内容となっているか確認―厚労省
専門医機構、地域医療への配慮について「必ず」都道府県協議会の求めに応じよ—厚労省検討会
新整備指針の見直し、総合診療専門医の研修プログラム整備基準を決定—日本専門医機構
専門医整備指針、女性医師に配慮した柔軟な対応などを6月2日の理事会で明記—厚労省検討会
地域医療へ配慮し、国民に分かりやすい専門医制度を目指す—日本専門医機構がQ&A
専門医取得が義務でないことやカリキュラム制の設置、新整備指針の中で対応—日本専門医機構
新専門医制度、整備指針を再度見直し「専門医取得は義務でない」ことなど明記へ―厚労省検討会
新専門医制度、見直しで何が変わったのか、地域医療にどう配慮するのかを分かりやすく示す―日本専門医機構
必要な標準治療を集中的に学ぶため、初の基本領域での研修は「プログラム制」が原則―日本専門医機構
新専門医制度、東京・神奈川・愛知・大阪・福岡では、専攻医上限を過去3年平均に制限―日本専門医機構
専門医制度新整備指針、基本理念に「地域医療への十分な配慮」盛り込む―日本専門医機構
地域医療に配慮した、専門医制度の「新整備指針」案を大筋で了承―日本専門医機構
消化器内科や呼吸器外科など、基本領域とサブスペ領域が連動した研修プログラムに―日本専門医機構
総合診療専門医、2017年度は「日本専門医機構のプログラム」での募集は行わず
新専門医制度、18基本領域について地域医療への配慮状況を9月上旬までにチェック―日本専門医機構
【速報】専門医、来年はできるだけ既存プログラムで運用、新プログラムは2018年目途に一斉スタート―日本専門医機構
新専門医制度、学会が責任もって養成プログラムを作成、機構が各学会をサポート―日本専門医機構
【速報】新専門医制度、7月20日に「検討の場」、25日の総会で一定の方向示す見込み―日本専門医機構
新専門医制度、各学会がそろって同じ土俵に立ってスタートすることが望ましい―日本専門医機構・吉村新理事長
【速報】新専門医制度、日本専門医機構の吉村新理事長「7月中に方向性示す」考え





