プログラム医療機器「どのような点を、どのように評価するのか」明確化、医療上必要な医療機器の価格下支えルールを検討―中医協・材料部会
2023.11.22.(水)
「プログラム医療機器」について、その機能におうじて「どのような点を、どのような形で評価するのか」を明確化する。また二段階薬事承認に対応するため「有用性等のデータが十分整っていない第1段階承認時点」では保険外併用療養費制度を活用してはどうか—。
医療上の必要性が高く、安定供給確保が求められる医療機器について、医薬品の基礎的医薬品制度に倣った「価格下支え」制度等を検討してはどうか—。
11月17日に開催された中央社会保険医療協議会の保険医療材料専門部会(以下、材料専門部会)で、こうした議論が行われました。
プログラム医療機器の評価ルールを明確化、二段階承認制度には保険外併用療養で対応
2024年度には、保険医療材料価格制度改革(材料価格改定)も行われ、材料専門部会では個別具体的な制度改革論議に入っています(関連記事はこちらとこちら)。
11月17日の材料専門部会では、(1)プログラム医療機器に対する評価(2)内外価格差(3)医療機器等の安定供給(4)保険適用手続き—の4点が議題となりました。
まず(1)のプログラム医療について見てみましょう。
プログラム医療機器とは、アプリケーションや人工知能(AI)を活用した「疾病の診断・治療」を目的とする機器で、例えば、2020年11月には「禁煙治療を補助するアプリケーション」の保険適用が認められています(関連記事はこちらとこちら)。
従前の医療機器とは異なる特性(患者の身体への侵襲性が小さい、症例数の増加で性能のアップデートがしやすいなど)を持ち、経済的評価について様々な要望・意見などがあるため、これまでに専門家によるワーキンググループで技術的な検討が行われてきました(関連記事はこちらとこちらとこちら)。こうした検討内容や第1ラウンド論議も踏まえ、厚生労働省保険局医療課医療技術評価推進室の木下栄作室長は次のような見直し案を提示しました。
(a)メーカ―の予見可能性を高めるために、プログラム医療機器の用途ごとに評価の考え方(どういった場合に、どのような評価がなされるのか)を明確化する(例えば検査や手術等を支援するプログラム医療機器の使用で「より少ない医療従事者数で当該検査・手術等が可能になる」場合には「施設基準」の緩和で対応し、施設基準が定められていない場合には、効率的な医療提供が可能となる点を踏まえて「原則として加算は行わない」などの点を明確化)
▼医学管理等のために「患者自身が医療機関外で使用するプログラム医療機器」を特定保険医療材料として評価する際には、当該プログラム医療機器の使用に係る指導管理に対する評価を別途設けることを中医協総会で検討する(在宅自己注射指導管理料のような評価を行うイメージが考えられそうである)
▼今後、プログラム医療機器を使用したほうが、使用しない場合よりも臨床上の有効性が明らかに向上すると認められ、「新機能区分・新技術が設定された後に、別のプログラム医療機器が当該新機能区分に対してB1(既存機能区分)申請を行う」「当該新技術に用いるものとしてA1(包括)・A2(特定包括)申請を行う」場合には、当面の間、保険医療材料等専門組織において個別審議を行う

プログラム医療機器の評価基準1(中医協・材料専門部会1 231117)

プログラム医療機器の評価基準2(中医協・材料専門部会2 231117)
(b)原価計算では「各製品の機能提供に必要な費用を個別に判断」する(一般の特定保険医療材料では「一般管理販売費・流通経費について一定の係数を適用」しているが、これは行わない)
▼実際の原価計算等の事例を収集し、「原価計算に含めるべき費用の具体的な類型や適切な割合」を引き続き検討する
▼「原価計算の際に必要な費用」として計上する範囲は、薬事承認によって認められた性能に基づく機能を提供するために必要な費用に限ることとし、「性能向上に必要な費用」は含め
▼特定保険医療材料としての評価を行う際に、プログラム医療機器であっても「該当しうると考えられる補正加算の類型は適用される」ことを明確化する
(c)二段階承認の考え方に基づいて「第1段階承認」を取得した場合に「保険外併用療養費制度を活用できる」(保険診療+第1段階承認プログラム医療機器(保険外))ような見直しを中医協総会で検討するに検討を求める
▼第1段階承認で保険外併用療養費制度を活用しない場合には、当該プログラム医療機器についてA1(包括)・A2(特定包括)区分での保険適用申請を可能とする(メーカーサイドが「保険外併用療養」(当該プログラム医療機器使用部分の医療費は完全自己負担となる)、「保険適用」(有効性エビデンスがないため低い償還価格と見込まれる)のいずれかを選択できるようにするイメージ)
(d)既に保険適用されているプログラム医療機器がアップデート等により性能向上し、薬事承認事項の一部変更承認等がなされた場合に、「使用目的・効果の変更」「機能区分変更」となる場合「以外」でも、再度保険適用希望書を提出可能とする(現在は「以外の場合」には提出不可)
▼「保険適用されていない範囲におけるプログラム医療機器の使用に係る有効性」についてチャレンジ申請を行う場合にも保険外併用療養制度の活用を可能とするような見直しを中医協総会で検討する(保険適用されていない範囲での機器使用は、原則として「自由診療」となるが、有効性が推測されること、プログラム医療機器の使用は一般に侵襲性が低い(患者に健康被害などが生じにくい)ことを踏まえ、保険診療+保険外診療を認めるイメージ)
▼プログラム医療機器のチャレンジ申請については、必要に応じて「ワーキンググループと保険医療材料等専門組織」で重層的・専門的な審議を行う
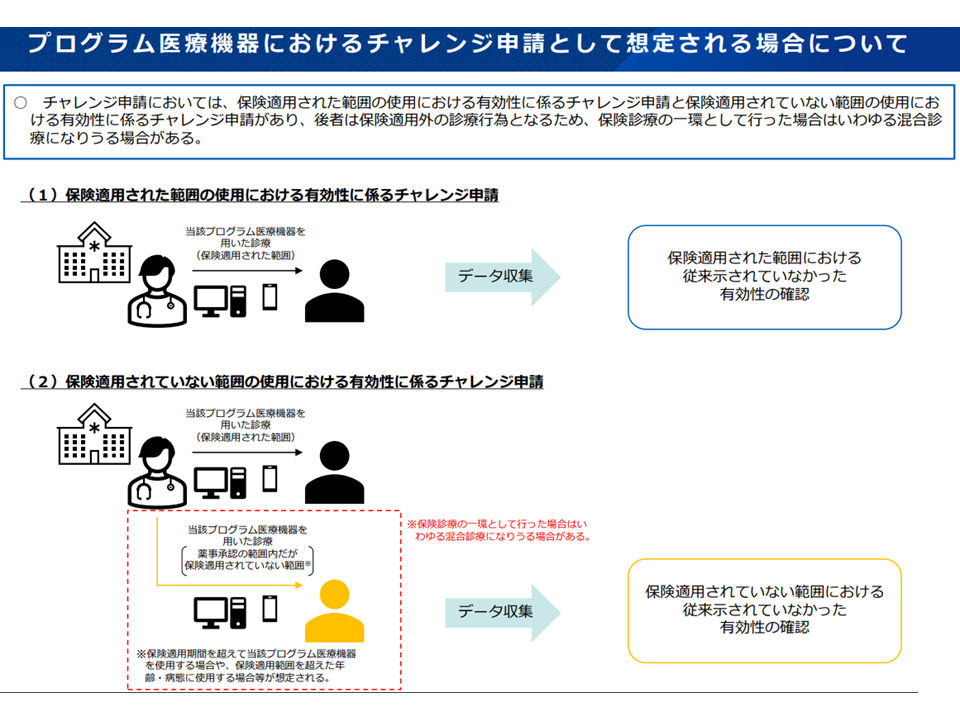
プログラム医療機器のチャレンジ申請について(中医協・材料専門部会3 231117)
(e)保険適用期間の終了後も患者の希望等に基づき「プログラム医療機器を用いた診療を継続する」に当たっては、選定療養(保険診療+保険外診療の併用)に位置づけることを中医協で検討する(保険適用期間終了後のプログラム医療機器使用は、一連の治療すべてが自由診療(完全自己負担)となることが原則であるが、プログラム医療機器の使用は一般に侵襲性が低い(患者に健康被害などが生じにくい)こと、他にも「保険診療の上限回数を超える」医療行為が選定療養に位置づけられている点を踏まえた対応を検討する)
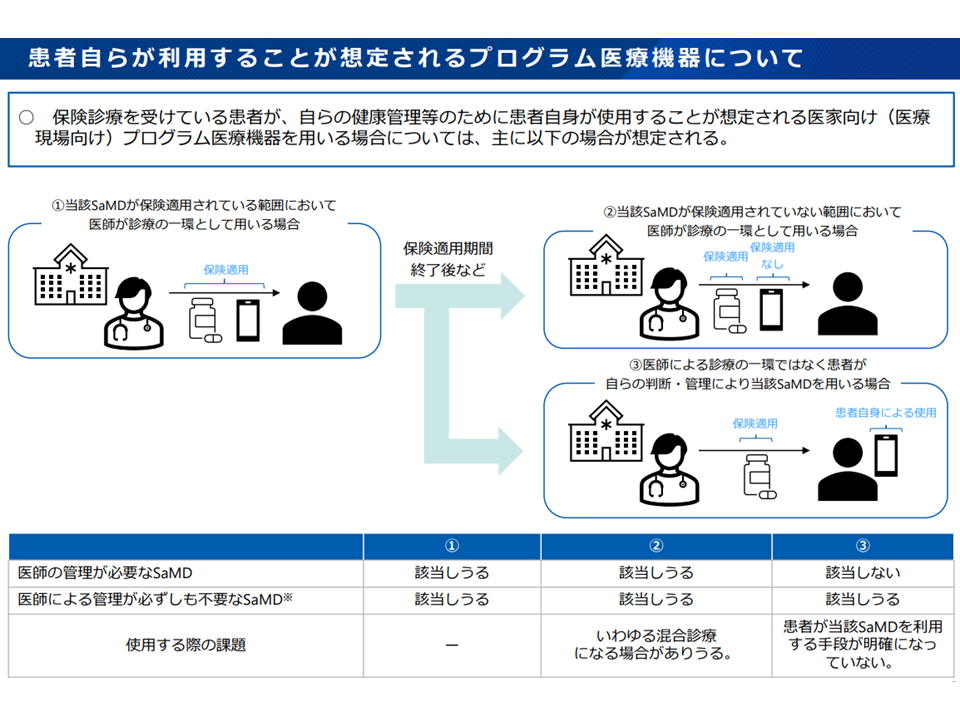
患者自らが使用するプログラム医療機器(中医協・材料専門部会4 231117)
これまでにも議論が重ねられてきた論点でもあり、明確な異論・反論は中医協委員からはでておらず、今後、最終調整が進んでいくと考えられます。その際には「原価計算方式では透明性確保が重要であり、メーカーサイドが原価を開示できない場合にはその理由をきちんと精査する必要がある。第1段階承認における保険外併用療養については期限を明確に設けるなど、保険外診療が闇雲に広がらないように留意する必要がある」(診療側の茂松茂人委員:日本医師会副会長)といった指摘にも配慮する必要があるでしょう。
医療上必要で、安定供給確保が求められる医療機器について価格下支え制度を導入へ
また(3)は、物価高騰等の影響により医療機器の安定供給に支障が出始めており、メーカーからも償還価格の見直し(引き上げ)要望が増加しているといった問題への対処法です。
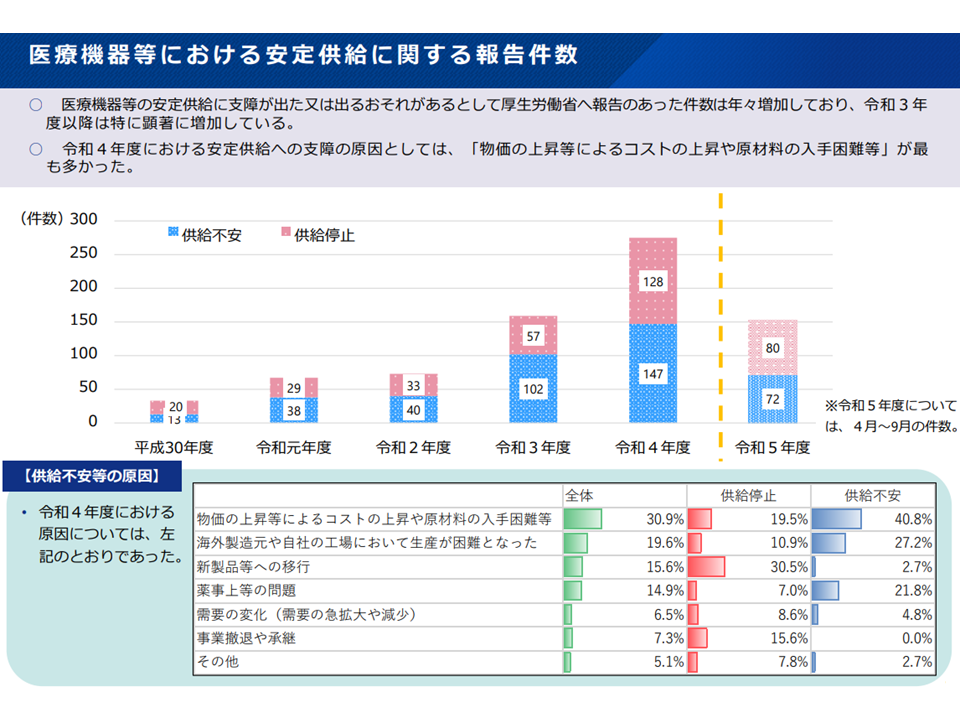
供給困難と報告される医療機器が増加している(中医協・材料専門部会5 231117)

供給困難で価格引き上げ要望がなされる医療機器が増加している(中医協・材料専門部会6 231117)
木下医療技術評価推進室長は、次のような対応を図ってはどうかと提案しています。
(A) 不採算品再算定(不採算となる医療機器の償還価格を引き上げるルール)の選定基準のうち「代替するものがない」点について、▼各社のシェアの状況との関係性について例示を行うなど、明確化を行う(シェアが100%でなくとも「代替するものがない」に該当しうる)▼同一機能区分に属する医療機器のうち、対象患者・疾患が一致しないため、医学的に一部の製品のみが適応となることが考えられる場合には機能区分を細分化し価格の見直しを行う—という対応を図ってはどうか
(B)医療上の必要性が高いにも関わらず供給が著しく困難で十分償還されていないとされたものについて「価格を一定程度維持する」仕組みの導入を検討してはどうか(医薬品の基礎的医薬品制度等を参照に検討、関連記事はこちら)
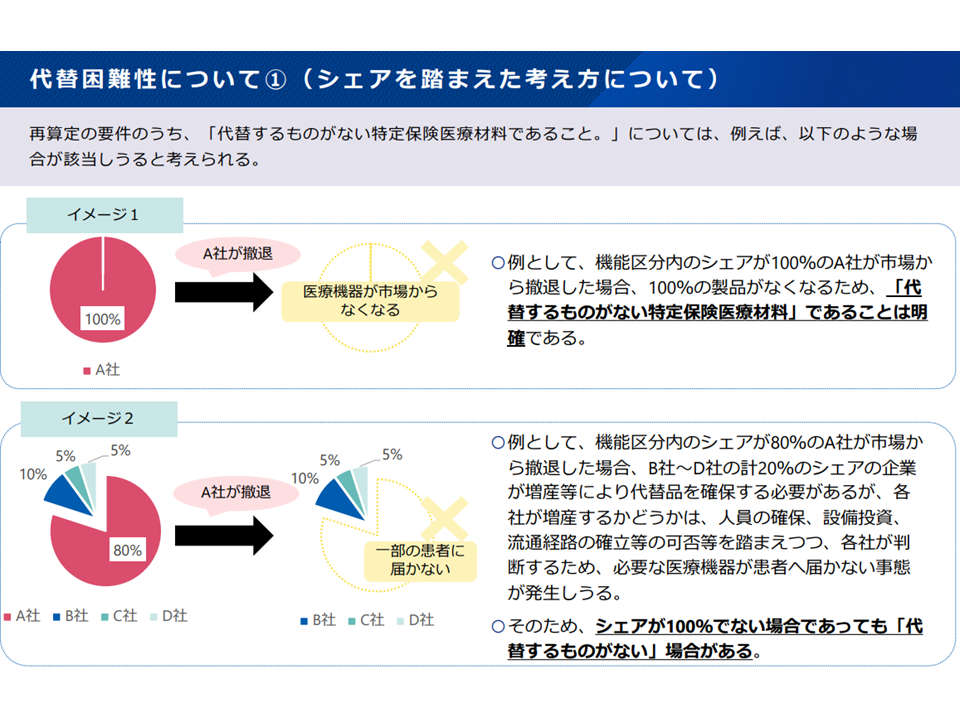
代替困難かどうかはシェア100%製品だけで生じるわけではない(中医協・材料専門部会7 231117)
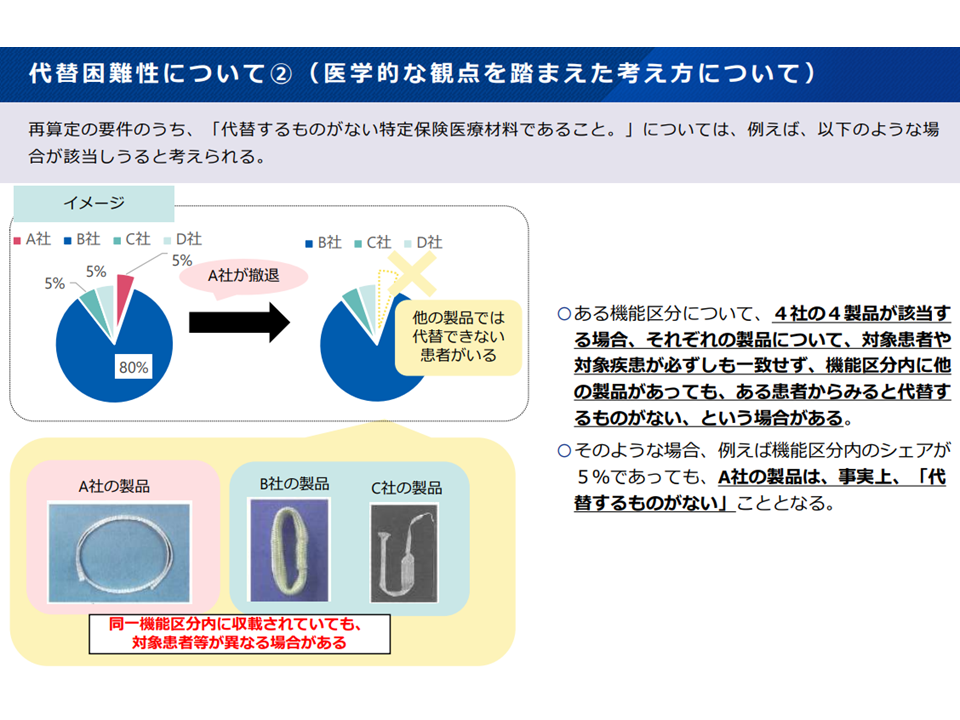
代替困難かどうかは医学的な観点での検討も必要(中医協・材料専門部会8 231117)
この考え方に対しては、「基礎的医薬品に倣った基礎的医療機器制度の必要性は理解できるが、適切な切り分け、選定が可能なのか、保険医療材料等専門組織で専門的な検討をすすめてほしい」(茂松委員)、「医療機器の安定確保に向け、基礎的医療機器制度などを試行的に導入し、効果を検討してほしい」(支払側の松本真人委員:健康保険組合連合会理事)などの意見が出ています。概ね(A)(B)の対応方針は了承されたと言え、今後、詳細を詰めていくことになります。
このほか、▼医療機器の内外価格差是正を進めていく(外国価格<本邦価格という事態の軽減など)▼医療機器・体外診断用医薬品について、必要な医療機器等を必要な患者に届け、患者や医療機関等への影響を可能な限り小さくする観点から、「代替品等を製造販売する製造販売業者・業界団体へ協力を求める」ことが可能な仕組みを構築する—などの点についても、概ね了承が得られています。
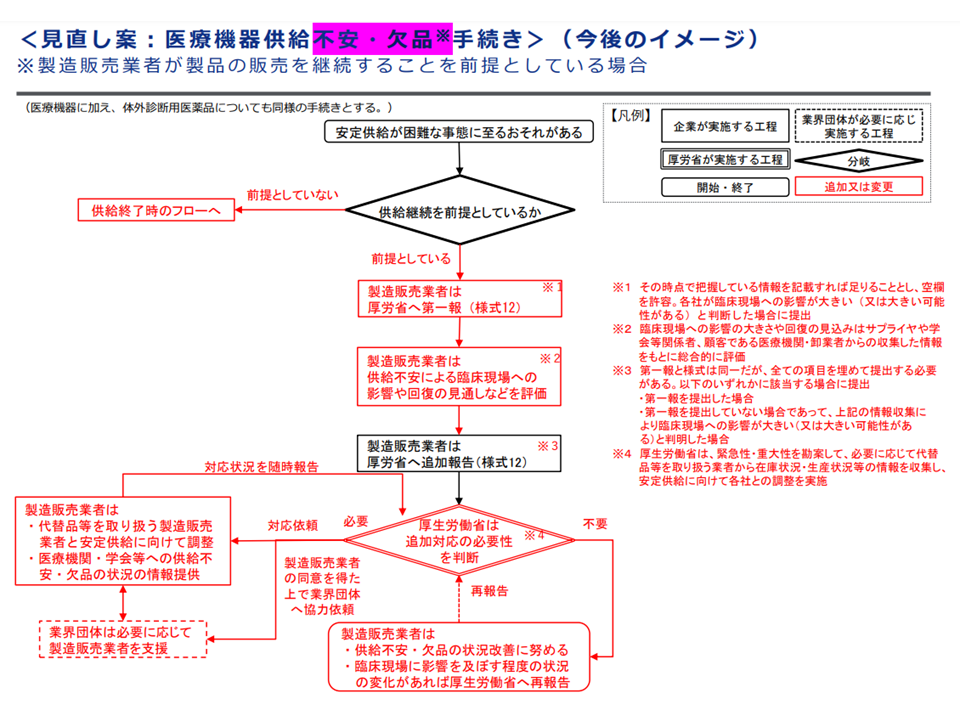
医療機器供給不安等手続の見直し案(中医協・材料専門部会9 231117)
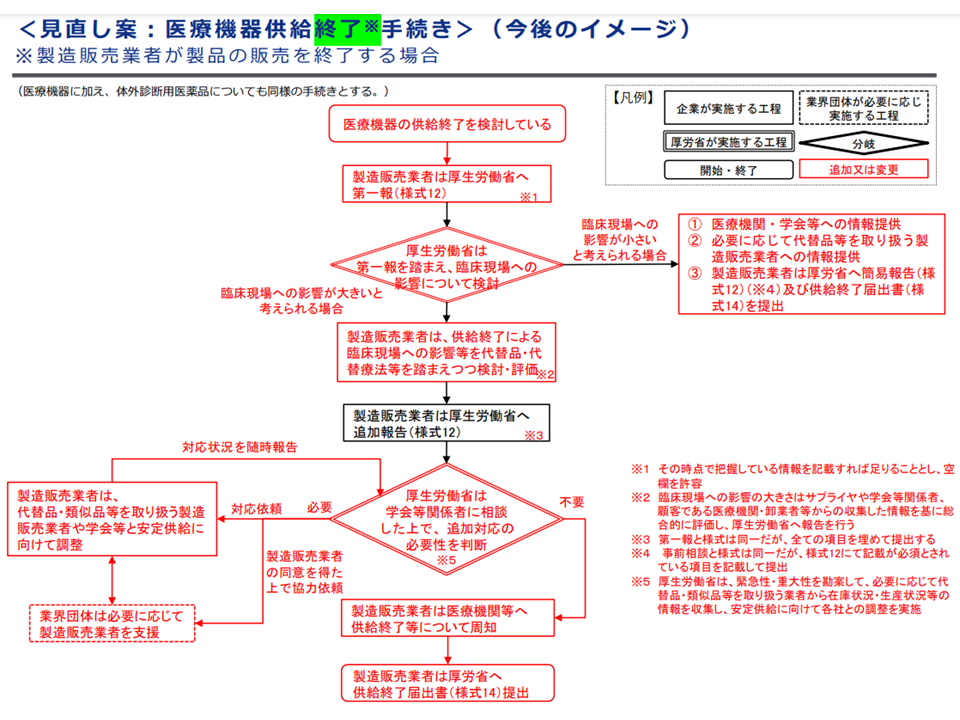
医療機器供給終了手続の見直し案(中医協・材料専門部会10 231117)
【関連記事】
プログラム医療機器のコスト評価ではコスト情報開示が大前提、市販後の有用性データ収集に資する仕組みが必要—プログラム医療機器ワーキング
プログラム医療機器の経済的評価、「コストの明確化」「追加データに基づく再評価」などが重要論点—プログラム医療機器ワーキング
プログラム医療機器活用による「医療従事者の負担軽減」などの要素を診療報酬等で評価すべきか—プログラム医療機器ワーキング
コロナ禍で「2020年度にDPC病棟等の在院日数が延伸してしまった」が、21年度には再び「短縮」—中医協総会(2)
プログラム医療機器、有用性や医師負担軽減効果踏まえた施設基準緩和等の考え方明確化―中医協・材料専門部会
安定供給に注力するメーカーの後発品を「価格下支え」などで評価、多品目少量生産解消を目指した後発品薬価対応も―中医協・薬価専門部会
診療所の良好な経営状況に鑑み、2024年度診療報酬改定では「診療所は5.5%のマイナス改定」が妥当!―財政審建議
認知症治療薬「レケンビ」(レカネマブ)、通常ルールで薬価算定し、薬価基準収載後の「特別の薬価調整」は販売実績踏まえて判断—中医協
「不妊治療の保険適用」は効果をあげているが「年齢・回数制限の見直し」求める声も、凍結胚の維持管理期間を延長してはどうか—中医協総会
地域医療体制確保加算について支払側が廃止を求めるが診療側が猛反発、勤務間インターバルを報酬要件に盛り込むべきか—中医協総会(3)
回復期リハビリ病棟での運動器リハビリ算定上限をどう考えるか、身体拘束ゼロにどう取り組んでいくべきか—中医協総会(2)
地域包括ケア病棟、救急患者の受け入れ・介護サービス等との連携などさらに強化、入院料逓減制は意見割れる—中医協総会(1)
入院時食事療養費の「患者の自己負担」部分引き上げ、中医協でも賛意示される—中医協総会(2)
「優れた医薬品を早くいち日本で保険適用してもらう」ためのインセンティブ新設、補正加算も改善へ―中医協・薬価専門部会
「外来管理加算の廃止」の支払側提案に、診療側委員は猛反発、「かかりつけ医機能」の診療報酬評価をどう考えるか—中医協総会(1)
入院時食事療養費、昨今の食材費急騰を踏まえて「患者の自己負担」部分を引き上げへ—社保審・医療保険部会(1)
初診からの向精神薬処方など「不適切なオンライン診療」を是正、D to Pwith N・D to Pwith Dを適切に推進—中医協総会(2)
一般病棟用の看護必要度(救急搬送後の入院やB項目)をどう見直すべきか、急性期一般1の在院日数要件を短縮すべきか—中医協総会(1)
診療所経営は極めて良好、2024年度改定で診療所点数を適正化し「看護職員等の処遇改善」財源を生み出せ―財政審
「医療人材の賃金アップ」を診療報酬で手当てすべきか、するとして「医療現場の柔軟対応」を可能な仕組みとすべきでは—社保審・医療部会
2024年度診療報酬改定では「医療人材の確保」を重点課題に据える、国保の賦課限度額を106万円に引き上げ—社保審・医療保険部会
2022年度改定での「在宅医療の裾野を広げるための加算」や「リフィル処方箋」など、まだ十分に活用されていない—中医協(1)
「医薬品の安定供給」に力を入れる製薬メーカーの医薬品、薬価でも高い評価を設定すべきだが・・・―中医協・薬価専門部会
医療従事者の給与アップ財源を「診療報酬引き上げ」に求めるか、「医療機関内の財源配分」(高給職種→低い給与職種)に求めるか—中医協総会
深刻化するドラッグ・ラグ/ロスの解消や小児用医薬品開発に向け、専門家の研究結果も踏まえた薬価上の対応を検討―中医協・薬価専門部会
訪問看護の機能強化と同時に不適切事例の適正化・効率的なサービス提供も進めよ、退院当日の複数回訪問看護も適切に評価—中医協総会(2)
「意味のある医療・介護連携」が重要、「サービス担当者会議への出席」などを機能強化加算等の要件に据えるべきか—中医協総会(1)
優れた新薬の薬価を支える新薬創出等加算、企業要件や品目要件、加算の計算式、累積控除時期をどう考えていくべきか―中医協・薬価専門部会
医師少数区域等の脳卒中患者へ、迅速にtPA静脈注射療法・血栓回収療法を実施可能とする診療報酬上の手当てを検討—中医協総会(2)
安全で良質な「外来がん化学療法」に向け基準等作成を義務化するか、急性期充実体制加算に外来化学療法実績を求めるか—中医協総会(1)
2024診療報酬改定、救急医療管理加算の基準・急性期病棟での高齢者対応・看護必要度B項目などが重要論点—入院・外来医療分科会(2)
看護職員処遇改善、「独自の+α」を行う病院もある、6割超の病院で看護職「以外」の処遇改善も実行―入院・外来医療分科会(1)
勤務医の労働時間上限規制が2024年度から厳格される中、「救急医療体制の確保」が極めて重大な課題となる―入院・外来医療分科会(3)
「データ数が少ない」「適切なデータ提出が行えない」病院は、DPC制度からの退出を求めてはどうか―入院・外来医療分科会(2)
急性期一般1で「看護必要度B項目の廃止」を検討、A項目の呼吸ケア・創傷処置等なども見直しへ―入院・外来医療分科会(1)
費用対効果評価が低いと判断された医薬品・医療機器、「費用対効果評価が対照技術と等しくなる」まで価格を下げるべきか―中医協
「要介護度が高い在宅患者への訪問診療の評価引き上げ」「高齢者施設への極めて頻回な訪問診療の評価適正化」など検討—中医協総会
2024年度診療報酬改定の基本方針論議続く、物価高騰対応の必要性言及を医療提供サイドは高く評価するが、費用負担者は効率化を強く要請
地域包括ケア病棟への入院料逓減制、障害者施設等での施設基準明確化、提出データ評価加算の要件見直しなど検討―入院・外来医療分科会(3)
2024年度診療報酬改定、「高齢者の救急搬送等」にどう対応すべきか、「かかりつけ医機能」をどう報酬で評価すべきか—中医協(2)
「日本国民に必要な医薬品でもドラッグラグ・ロス、高い薬価を設定し、それが維持される仕組みが必要」と医薬品団体―中医協・薬価専門部会
医療機器等のチャレンジ申請、「保険適用後にも一定の期間」申請可能に―中医協・材料部会
「働きながらがん治療を継続できる」環境整備に向け、化学療法の外来移行、栄養指導等を強力に推進―入院・外来医療分科会(3)
回復期リハ病棟での栄養・口腔管理推進、療養病棟の医療区分細分化、入院全般での身体拘束ゼロ等などが重要論点―入院・外来医療分科会(2)
「患者本位の医療実現」「個々の患者に相応しい療養環境」など考え、看護必要度や平均在院日数などを見直し―入院・外来医療分科会(1)
費用対効果評価に基づく価格調整をより広範囲にすべきか、介護費用削減効果を医薬品・医療機器の価格に反映させるべきか―中医協
コロナ診療報酬特例、コロナ感染拡大の状況・医療現場の効率的診療状況踏まえて「点数を引き下げて継続する」方向で調整—中医協総会
医師働き方改革効果あるプログラム医療機器、メーカー側は「加算評価」を求めるも、中医協委員は「理解できない」と反論―中医協・材料部会
診療報酬改定のない年の薬価改定(中間年改定)、医薬品供給やドラッグラグ・ロスへの影響も見ながら在り方を検討―中医協・薬価専門部会
2024年度診療報酬改定に向けて第1ラウンド論議を総括、今後、個別具体的な点数・施設基準に関する第2ラウンド論議へ—中医協総会
医療部会でも2024年度診療報酬改定「基本方針」論議、病院団体が「食事療養費引き上げ」「賃上げの原資確保」を強く要請—社保審・医療部会
2024年度診療報酬改定「基本方針」論議始まる、物価急騰への対応や医療保険制度の持続可能性確保など重視―社保審・医療保険部会(1)
小児薬開発促進のため新薬創出等加算の積極的活用を、企業の予見可能性確保のため市場拡大再算定見直しを―中医協・薬価専門部会
療養病棟の医療区分、「疾患・状態での該当」と「処置での該当」で状況が異なる点踏まえ細分化すべきか―入院・外来医療分科会(4)
「在宅患者の状態悪化→外来受診→地域包括ケア病棟入院」の流れも高く評価し、救急搬送・受け入れ負担軽減を―入院・外来医療分科会(3)
ICU評価は「看護必要度+SOFAスコア」へ、HCU看護必要度から心電図モニタ管理など削除へ―入院・外来医療分科会(2)
看護必要度が「高齢の誤嚥性肺炎等患者の急性期一般1への救急搬送」を促している可能性―入院・外来医療分科会(1)
費用対効果制度について医薬品業界・医療機器業界から意見聴取、医薬品・機器の各々の特性踏まえた制度改善を―中医協
後発品の価格帯集約ルール、医療上の必要な医薬品の価格を下支えするルールなど、どのように考えていくべきか―中医協・薬価専門部会
少子化が進展する中で、小児医療・周産期医療について「集約化」と「アクセス確保」とのバランス考慮が極めて重要—中医協総会
2024年度以降の診療報酬改定、実施時期を2か月遅らせ「6月1日施行」とする方針を中医協で固める、薬価改定は4月実施を維持
医薬品を保険適用した後の「効能効果追加」などの評価改善、市場拡大再算定の在り方を継続論議―中医協・薬価専門部会
診療時間短縮などの効果あるプログラム医療機器、特別な評価をすべきか?―中医協・材料部会
感染対策向上加算等、「次なる新興感染症に備えるための医療機関・都道府県の協定」締結進むような見直しを—中医協総会
一部に「歪んだオンライン診療」、適切な形でのオンライン診療推進を目指せ!D to P with Nの量・質の拡充を―入院・外来医療分科会(4)
外来医療の機能分化が2024年度診療報酬改定でも重要テーマ、生活習慣病管理の取得・算定推進に向けた手立ては―入院・外来医療分科会(3)
入退院支援加算について「入院料別の施設基準・算定要件」など検討しては、緊急入院患者の退院支援が重要課題―入院・外来医療分科会(2)
がん化学療法の外来移行、「栄養指導」や「仕事と治療との両立支援」などと一体的・総合的に進めよ―入院・外来医療分科会(1)
高額な医薬品・医療機器など、より迅速かつ適切に費用対効果評価を行える仕組みを目指せ、評価人材の育成も急務―中医協
新薬創出等加算の企業要件には「相当の合理性」あり、ドラッグ・ラグ/ロスで日本国民が被る不利益をまず明確化せよ―中医協・薬価専門部会
在宅医療ニーズの急増に備え「在宅医療の質・量双方の充実」が継続課題!訪問看護師の心身負担増への対応も重要課題—中医協総会
入院医療における「身体拘束の縮小・廃止」のためには「病院長の意識・決断」が非常に重要―入院・外来医療分科会(3)
地域包括ケア病棟、誤嚥性肺炎等の直接入棟患者に「早期から適切なリハビリ」実施すべき―入院・外来医療分科会(2)
総合入院体制加算から急性期充実体制へのシフトで地域医療への影響は?加算取得病院の地域差をどう考えるか―入院・外来医療分科会(1)
「特許期間中の薬価を維持する」仕組み導入などで、日本の医薬品市場の魅力向上を図るべき―中医協・薬価専門部会
乳がん再発リスクなどを検出するプログラム医療機器、メーカーの体制など整い2023年9月から保険適用―中医協総会(2)
高齢患者の急性期入院、入院後のトリアージにより、下り搬送も含めた「適切な病棟での対応」を促進してはどうか—中医協総会(1)
2024年度の薬価・材料価格制度改革論議始まる、医薬品に関する有識者検討会報告書は「あくまで参考診療」—中医協総会(3)
マイナンバーカードの保険証利用が進むほどメリットを実感する者が増えていくため、利用体制整備が最重要—中医協総会(2)
かかりつけ医機能は「地域の医療機関が連携して果たす」べきもの、診療報酬による評価でもこの点を踏まえよ—中医協総会(1)
2024年度の診療報酬・介護報酬・障害福祉等サービス報酬の同時改定で「医療・介護・障害者福祉の連携強化」目指せ—中医協総会(2)
医師働き方改革サポートする【地域医療体制確保加算】取得病院で、勤務医負担がわずかだが増加している—中医協総会(1)
患者・一般国民の多くはオンライン診療よりも対面診療を希望、かかりつけ医機能評価する診療報酬の取得は低調―入院・外来医療分科会(5)
医師働き方改革のポイントは「薬剤師へのタスク・シフト」、薬剤師確保に向けた診療報酬でのサポートを―入院・外来医療分科会(4)
地域包括ケア病棟で救急患者対応相当程度進む、回復期リハビリ病棟で重症患者受け入れなど進む―入院・外来医療分科会(3)
スーパーICU評価の【重症患者対応体制強化加算】、「看護配置に含めない看護師2名以上配置」等が大きなハードル―入院・外来医療分科会(2)
急性期一般1で「病床利用率が下がり、在院日数が延伸し、重症患者割合が下がっている」点をどう考えるべきか―入院・外来医療分科会(1)
総合入院体制加算⇒急性期充実体制加算シフトで産科医療等に悪影響?僻地での訪問看護+オンライン診療を推進!—中医協総会
DPC病院は「DPC制度の正しい理解」が極めて重要、制度の周知徹底と合わせ、違反時の「退出勧告」などの対応検討を—中医協総会
2024年度の費用対効果制度改革に向けた論議スタート、まずは現行制度の課題を抽出―中医協
電子カルテ標準化や医療機関のサイバーセキュリティ対策等の医療DX、診療報酬でどうサポートするか—中医協総会
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
2024年度の診療報酬に向け、まず第8次医療計画・医師働き方改革・医療DXに関する意見交換を今春より実施—中医協総会
2022年度改定での「在宅医療の裾野を広げるための加算」や「リフィル処方箋」など、まだ十分に活用されていない—中医協(1)





