診療報酬での看護職員等の賃上げ、病院は「百種類超の精緻対応」、診療所は「シンプルな初・再診料等引き上げ」を検討―入院・外来医療分科会
2024.1.4.(木)
2024年度の診療報酬改定において「医療従事者の処遇改善を診療報酬で手当てする」が、病院については「過不足の出ない精緻な対応」が求められる点を重視し、クリニックについては「シンプルな対応」が求められる点を重視してはどうか—。
具体的には、病院では「施設ごとに必要な賃上げ金額を算出し、それに対応可能な数多く(百数十通り)の診療報酬を設定する」こととし、クリニックでは「初診料・再診料などへ一律の上乗せを行う」こととしてはどうか—。
1月4日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(以下、分科会)で、こうした議論が行われました。前回会合では「看護職員処遇改善評価料のような細かな対応は難しい」との意見が多数出されましたが、「細かな点数設定を行っても病院の事務負担はそれほど変わらない」との厚生労働省説明を受け、「そうであるなら、補填の過不足が出ないような精緻な対応をとってほしい」と考え方が大きく変わってきています。
目次
看護職員処遇改善評価料のような細かな対応に難色が示されていたが、大きな方向転換
Gem Medで報じているとおり、武見敬三厚生労働大臣・鈴木俊一財務大臣の折衝により「看護職員、病院薬剤師、その他の医療関係職種の処遇改善(賃上げ)に向けて0.61%の診療報酬プラス改定を行う。2024年度にベースアップ分で2.5%の賃上げ、25年度に同じく2.0%の賃上げを行う」方針が決まり、分科会で技術的な検討が急ピッチで進んでいます。
12月21日に開催された前回会合では「病院ごとの賃上げに必要な額を計算し、それに対応できる診療報酬を何種類か設定する。その際、『バラつき』をどこまで許容するかが大きな論点になる」という意見が多数だされました。2022年度に創設された165種類の【看護職員処遇改善評価料】のような精緻な対応は困難ではないかとの考えに基づく意見です。
しかし、1月4日の分科会では、後述するように厚労省から【病院について】は「150種類の対応を行えば9割超の病院で、大きな過不足なく『必要な賃上げ額』を補填できる」こと、「対応する診療報酬の区分を多くしても、病院側の事務負担は大きく変わらない」ことが報告されました。この報告を受け、分科会委員の意見は「シンプルな対応」を求める意見から、「事務負担が変わらないのであれば『精緻な対応』に力点を置くべきである」という意見に大きく変わってきています。何種類の対応を行うかは、今後、さらに詳細に検討されますが、「病院については、百数十種類の点数対応を準備する」ことになりそうです。
「初・再診料、訪問診療料の引き上げ」「入院料への加算」を組み合わせて賃上げ目指す
ここから1月4日の会合で示された「新たな試算結果」を眺めることにしましょう。
まず、大臣合意で「2024年度にベースアップ分で2.5%の賃上げ、25年度に同じく2.0%の賃上げを行う」とされた医療従事者の範囲については、試算上は▼看護職員(保健師、助産師、看護師、准看護師)▼病院・クリニックの薬剤師▼その他の医療関係職種(看護補助者、理学療法士、作業療法士、言語聴覚士、視能訓練士、義肢装具士、診療放射線技師、診療エックス線技師、臨床検査技師、衛生検査技師、臨床工学技士、管理栄養士、栄養士、公認心理師、歯科衛生士、歯科技工士、精神保健福祉士、社会福祉士、介護福祉士、保育士など)—とされました。実際にどの職種を賃上げ対象とするかは今後、さらに詰められます。
次に「診療報酬による賃上げ対応」については、以下の考え方をとってはどうかとの方針が厚労省から示されました。なお、大臣合意では「2024年度にベースアップ分で2.5%の賃上げ、25年度に同じく2.0%の賃上げを行う」とされていますが、診療報酬で「2.3%の賃上げ」を行い、ここに「賃上げ促進税制の活用」や「従前から各医療機関で行われてきている取り組み(ベースアップ)、関連記事はこちら」を組み合わせることで「2.5%(24年度)、2.0%(25年度)のベースアップ」実現を目指します。
(1)無床診療所(クリニック)について、【初診料】【再診料】の引き上げにより「医療従事者(上述、以下同)の賃金2.3%引き上げ」を行う
↓
(2)医療機関によっては(1)の対応で「医療従事者の賃金2.3%引き上げ」に必要な財源が確保できないことが考えられ(初診料・再診料の算定回数が少ないなど)、この場合には不足分を【在宅患者訪問診療料】の引き上げで補填する(【初診料】【再診料】【在宅患者訪問診療料】の引き上げで+2.3%を実現する)
↓
(3)病院・有床診療所については、(1)(2)の対応に加えて、【入院料】の引き上げでで「医療従事者の賃金2.3%引き上げ」を行う(【初診料】【再診料】【在宅患者訪問診療料】【入院料】の引き上げで+2.3%を実現する)
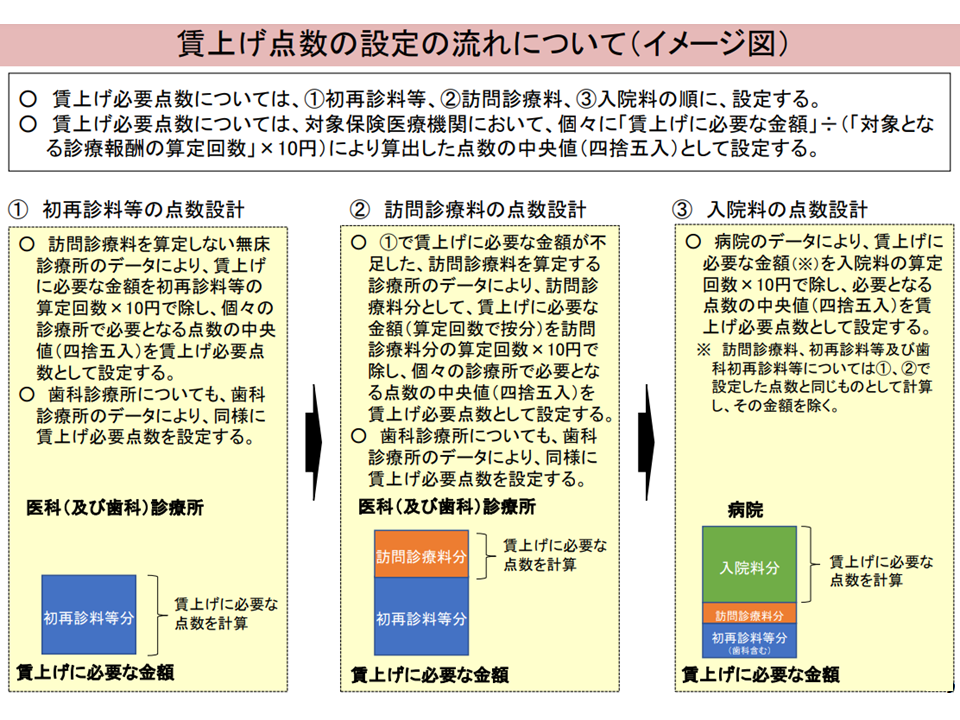
試算の前提について(入院・外来医療分科会1 240104)
この考え方に沿って「クリニック」「病院」のそれぞれについて、「医療従事者の賃金2.3%引き上げ」にどの程度の診療報酬引き上げが必要となるのかを見てみましょう。
クリニックでは、事務負担考慮し「初・再診料の一律引き上げ」などで対応してはどうか
まずクリニック(無床診療所、医科)の試算結果を見てみると、次のようになります。
(a)「医療従事者の賃金2.3%引き上げ」を行うために必要な【初診料】・【再診料】の引き上げ幅はクリニックによって様々であるが、中央値では「初診料:6点アップ、再診料:2点アップ」となる(上記(1)の対応)
(b)初診料・再診料の引き上げだけで必要な財源を確保できない医療機関については【在宅患者訪問診療料(同一建物居住者以外)】【在宅患者訪問診療料(同一建物居住者)】の引き上げで対応することになり(上記(2)の対応)、その引き上げ幅はクリニックによって様々であるが、中央値では「【在宅患者訪問診療料(同一建物居住者以外)】:28点アップ、【在宅患者訪問診療料(同一建物居住者)】:7点アップ」となる
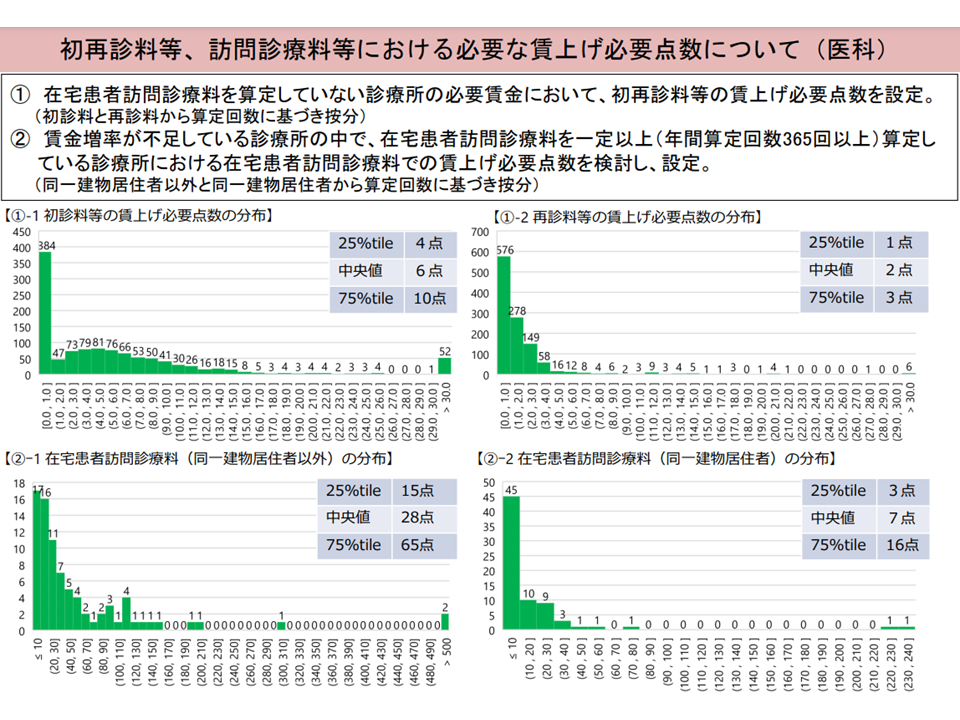
クリニックにおける試算1(初診料・再診料・在宅患者訪問診療料の引き上げ)(入院・外来医療分科会2 240104)
(a)(b)2つの点について「それぞれの中央値による点数引き上げ対応」を行った場合の、クリニックでの「医療従事者の賃上げ」率は、中央値で「2.5%」となる(上述した「2.3%の引き上げ」が中央値ではクリアできている)
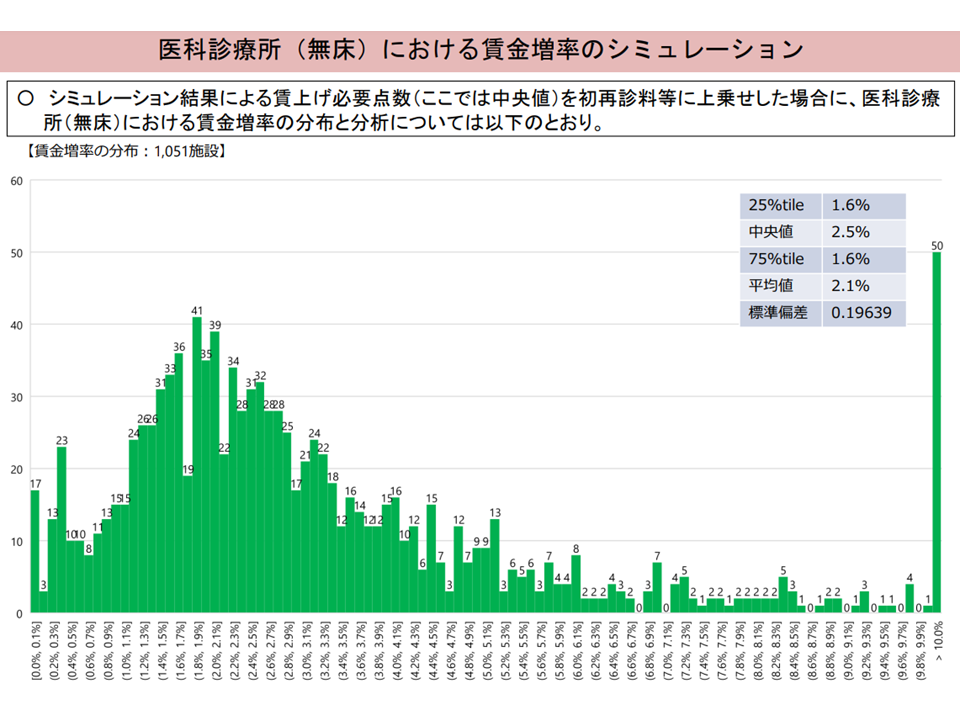
クリニックにおける試算2(補填状況には大きなバラつきが出る)(入院・外来医療分科会3 240104)
この試算結果を踏まえると、▼初診料:6点アップ(288点→294点に引き上げ)▼再診料:2点アップ(73点→75点に引き上げ)▼在宅患者訪問診療料(同一建物居住者以外):28点アップ(例えば診療料1では888点→916点に引き上げ)、▼在宅患者訪問診療料(同一建物居住者):7点アップ(例えば診療料1では213点→220点に引き上げ)—とすることを軸に「診療報酬の引き上げ」を検討することが考えられます。
多くの無床クリニックは小規模であることから、「自院には看護師が●人、リハビリ専門職が●人おり、2.3%の賃金アップのためには◆点が必要で・・・」などの事務作業を全ての施設に求めることは困難です。このため、上述のように「点数の一律引き上げ」を行うことで、すべてのクリニックで「賃上げに必要な財源確保」を可能とし、その財源をもとに賃上げを行ってもらうことが現実的と考えられるのです。
もっとも、この「点数の一律引き上げ」対応では、「2.3%の賃上げに必要な財源を得られない」クリニック、逆に「多すぎる財源を得てしまう」クリニックが出てきます。
厚労省の分析によれば、上記の点数アップだけでは「0.5%未満の賃上げ」しか行えないクリニックが出てきます(試算対象1051施設のうち53施設(約5%))。
その内訳を見ると、「透析クリニック」や「内視鏡クリニック」などが目立ちます。これらのクリニックには「患者数が限られる(1人の患者に多くの時間をかけて対応しなければならない)」、「初・再診料に依存せず、処置料(人工腎臓など)が収益の多くを占める」などの特色があり、「初・再診料に引き上げ」では補填不足が生じやすくなります。
また、ほかにも「医療従事者を比較的多く雇用している」施設(賃上げに必要な金額が大きくなる)、「透析クリニックなどではないが、患者数が少ない」施設などもあります。
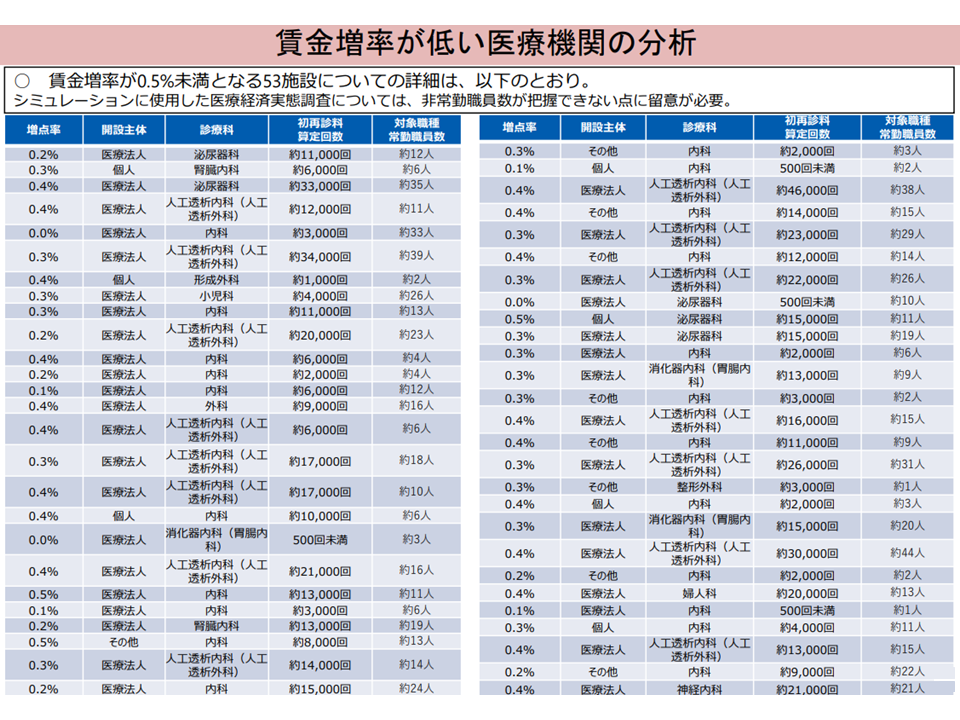
一律の診療報酬引き上げでは補填不足が出るクリニックの状況(入院・外来医療分科会8 240104)
これらのクリニックに対し、どのような手法で「2.3%の賃上げに必要な財源を届けるか」が今後の重要論点になるとの指摘が山本修一分科会長代理(地域医療機能推進機構理事長)や牧野憲一委員(旭川赤十字病院院長、日本病院会常任理事)から示されています。
なお、クリニックについても、後述する病院のように「過不足が生じないよう、施設ごとに『賃上げに必要な財源』を算出し、複数の診療報酬で対応する」べきではないかとの指摘が猪口雄二委員(日本医師会副会長)から出されています。確かに、補填の過不足が好ましくありませんが、▼事務負担が大きくなり、それに耐えられないクリニックが少ならからず出てくると予想される▼外来で「大幅な点数引き上げ」が患者に許容されにくい—ことなどを考慮すれば、「シンプルな制度設計」のほうが「精緻な精度設計」よりも現実的ではないかとも考えられます。
今後、さらに検討を深めていきます。
病院では「過不足の出ない、精緻な対応」を行う方針に転換
次に病院の試算結果を見てみましょう。上述(1)(2)のとおり▼初診料:6点アップ▼再診料:2点アップ▼在宅患者訪問診療料(同一建物居住者以外):28点アップ▼在宅患者訪問診療料(同一建物居住者):7点アップ—を行ったうえで、なお「医療従事者の2.3%賃上げ」に不足する部分を「入院料の引き上げ」で賄う考え方です。
その際、厚労省は次の2つの試算結果を示しました。
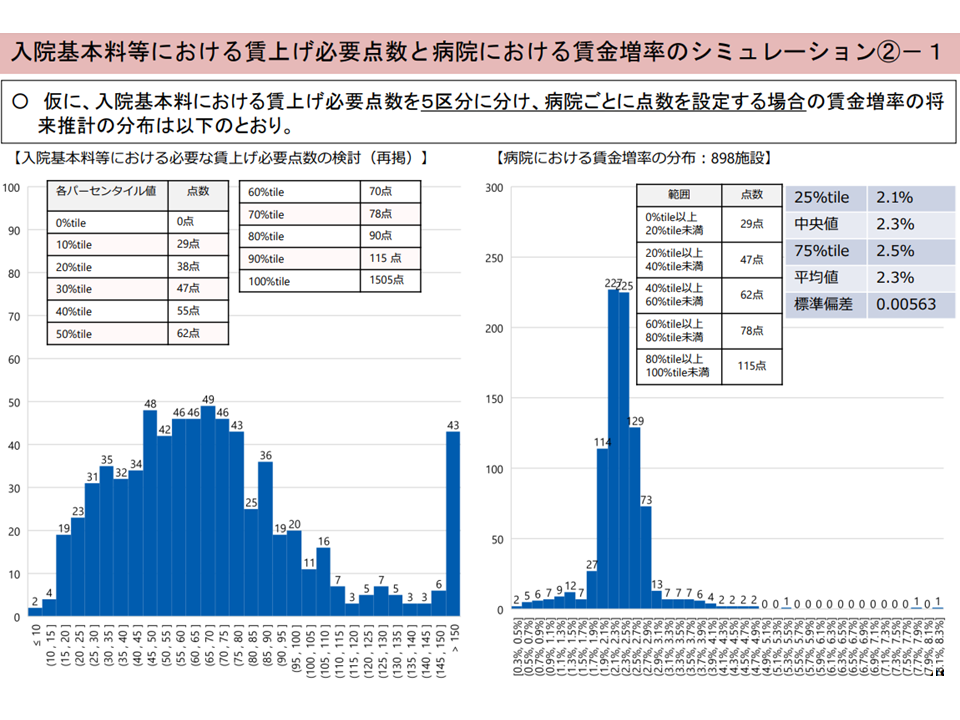
(i)「2.3%賃上げに必要な財源」の多い、少ないに応じて病院を▼「入院料29点の引き上げ」を行うグループ▼「同47点の引き上げ」を行うグループ▼「同62点の引き上げ」を行うグループ▼「同78点の引き上げ」を行うグループ▼「同115点の引き上げ」を行うグループ—の5つに区分して、賃上げ状況を見る
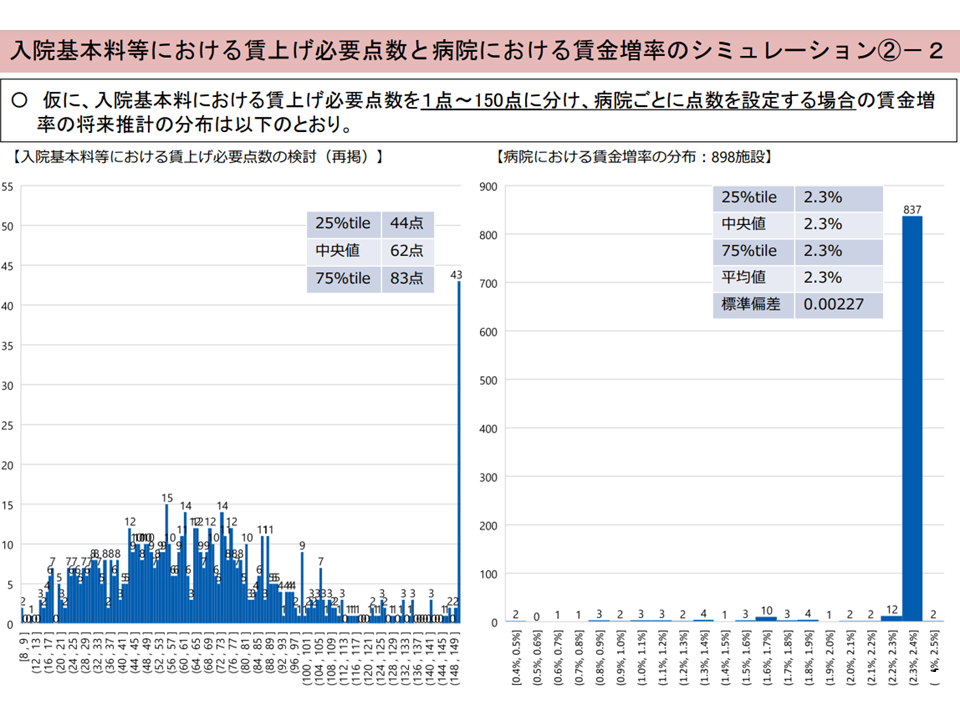
(ii)病院ごとに「2.3%賃上げに必要な財源」を計算し、それぞれの病院に必要な診療報酬対応を行い(150区分の対応)、賃上げ状況を見る
前者(i)の対応(5区分)を行うと、目論見どり「2.3%の賃上げ」が可能となる病院が多くなりますが、「1.0%未満の賃上げ」しか行えない病院(必要財源の半分も手に入らない病院)が13施設(試算対象898施設の1.4%)や、「4%超の賃上げ」が可能になる病院(必要財源の倍以上が手に入ってしまう病院)が11施設(同1.2%)あることが分かります。
病院における試算1(入院料対応を5区分で行う場合)(入院・外来医療分科会4 240104)
これに対し、後者(ii)の対応(150区分)を行うと、調査対象の93%超が「2.3-2.4%の賃上げを行える」ことが分かりました。
病院における試算2(入院料対応を150区分で行う場合)(入院・外来医療分科会5 240104)
診療報酬での対応を細かくすれば、それだけ「過不足のない対応」が行えることが分かります。
しかも、仮に細かな診療報酬対応を行うこととなった場合には、厚労省から「自院がどの診療報酬区分に該当するのかを簡単に判断できる計算シート」が配付される予定で、「5区分であっても、150区分であっても病院の事務負担は変わらない」との見込みが示されました。
上記(1)(2)(3)の対応を行うとなれば、看護職員処遇改善評価料と同様に、病院が「職種別の医療従事者の給与」や「入院料を算定する患者数」さえ入力すれば「自院がどの区分に該当し、どの点数を取得すればよいか」が半自動的に判定できるイメージで、しかも、「職種別の医療従事者の給与」や「入院料を算定する患者数」を把握できていない病院は皆無と考えられます。
こうした点から、分科会では山本分科会長代理、牧野委員、井川誠一郎委員(日本慢性期医療協会副会長)といった医療サイドはもちろん、支払サイドの中野惠委員(健康保険組合連合会参与)も含め、多くの委員が「過不足が生じないよう、精緻な対応をとるべき」との考えで一致しました。前回の「看護職員処遇改善評価料のような細かな対応は非現実的である」との意見から、大きく方向転換した格好です。
今後、こうした「精緻な対応」(百数十種類の診療報酬を用意し、病院が自院にマッチした報酬を取得する)の細部を詰めていくことになります。
なお、実際に「何区分」になるのかは、今後の詰めを待つ必要がありますが、「医療経済実態調査結果をもとに試算・点数設計を行う」ことから、8500程度ある、すべての病院を対象にした試算は行えない点に留意する必要があります(試算では想定できない過不足が生じる可能性も否定できない)。
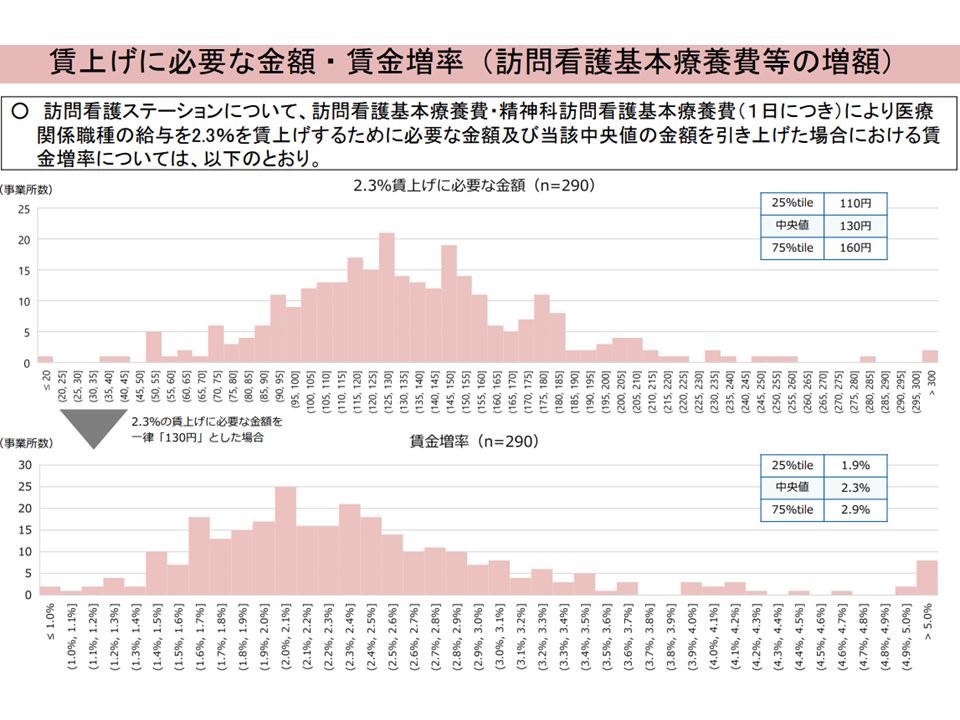
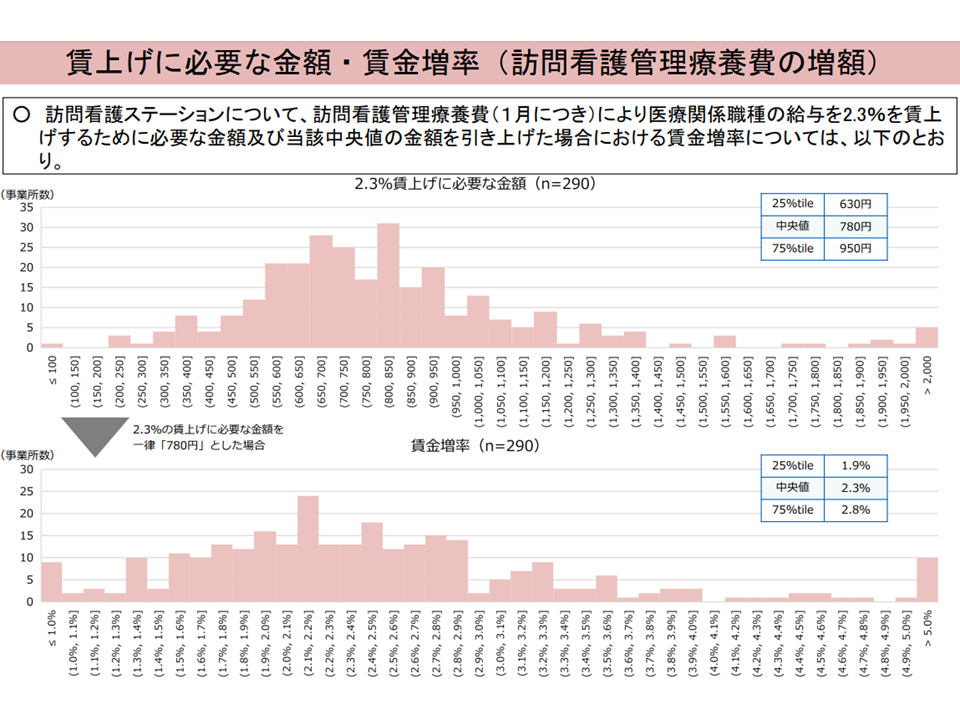
また訪問看護のうち医療保険分については【訪問看護基本療養費・精神科訪問看護基本療養費】の引き上げで対応するのか、【訪問看護管理療養費】の引き上げで対応するのかが論点になりそうです。
厚労省の試算では、いずれの対応によっても「一律の療養費引き上げ」では大きな過不足が出ることが確認されました。上述のクリニック対応で生じるのと同じ課題が発生します。
訪問看護における試算1(訪問看護基本療養費等)(入院・外来医療分科会6 240104)
訪問看護における試算2(訪問看護管理療養費)(入院・外来医療分科会7 240104)
訪問看護ステーションも、クリニックと同様に小規模な事業所が多いため、「シンプルな対応」(一律の療養費引き上げ)を行うことが現実的と考えられ、「過不足が大きな事業所にどう対応するか」をさらに探っていくことになります。
なお、訪問看護では「介護報酬による対応」も行われ、社会保障審議会・介護給付費分科会で並行して検討が進められる見込みです。
1月中旬に分科会で技術的な部分の取りまとめが行われ、その後、中医協総会でより具体的な議論が行われます。
なおGem Medではオンラインの改定セミナーで詳細な解説を行っています。是非、ご活用ください。
【関連記事】
【2024年度診療報酬改定総点検4】医療DXを診療報酬でもサポート!マイナンバーカードの保険証利用、電子カルテ情報の共有など促進!
【2024年度診療報酬改定総点検3】特定疾患療養管理料・外来医療管理加算などの整理検討、地域包括診療料で認知症対応力強化等目指す
【2024年度診療報酬改定総点検2】地域医療体制確保加算に医師労働時間短縮の実績を要件化すべきか、医療従事者の処遇改善をどう進めるか
【2024年度診療報酬改定総点検1】急性期度の高い病院の選別、高齢救急患者への包括的対応を評価する新報酬創設などが重要ポイント
移植提供の推進を目指し、例えば「脳死下での臓器提供」実績をDPCの機能評価係数IIで評価してはどうか—中医協総会(2)
ICU保有等の高次病院では【医療安全対策加算1】取得義務化へ、敷地内薬局への院外処方では「処方箋料の大幅引き下げ」へ—中医協総会(1)
2024年度の薬価制度・材料価格制度・費用対効果評価制度の「改革骨子」固まる、年明けに詳細な改革案決定へ—中医協
人工腎臓の点数適正化、複数の遺伝学的検査を可能とする報酬上の対応、プログラム医療の指導管理を評価する新点数など検討—中医協総会(3)
DPC標準病院、「データ数の少ない病院」を切り分け基礎係数設定、適切に急性期医療行うDPC病院で収益向上見込まれる—中医協総会(2)
看護必要度A項目の「救急搬送後の入院」を1日・2日に短縮へ、真に重症であれば期間後も他項目で看護必要度に該当する—中医協総会(1)
「看護職員など医療従事者全体の賃金を2024年度に2.5%、25年度に2.0%引き上げる」診療報酬対応の検討開始―入院・外来医療分科会
医療資源の少ない地域、「病室単位の回復期リハ」「地域包括ケア病棟の施設基準緩和」を検討—中医協総会(2)
介護保険施設等と医療機関との中身のある連携関係構築に向け、診療報酬面での手当てを充実—中医協総会(1)
2024年度診療報酬改定、本体0.88%の引き上げを行い、うち0.61%は「看護職員等の継続的な給与アップ」に充当する―武見厚労相(1)
2024年度診療報酬改定でも在宅医療・訪問看護の「質・量」双方の充実目指す、オンライン診療の「適正」実施推進—中医協総会(4)
【入院時支援加算】、加算1・2を一本化すべきか、入院時支援底上げのために入門編である加算2は存続すべきか—中医協総会(3)
あえて長期収載医薬品選択した場合の患者特別負担、診療側は「小さな負担」を、支払側は「大きな負担」を提唱—中医協総会(2)
高齢救急患者を受け入れ、十分な治療、リハビリ、栄養管理、退院支援、退院後の在宅医療連携など包括提供する病棟新設へ—中医協総会(1)
2024年度薬価制度改革論議が佳境、不採算品再算定は、乖離率の大きなものは除外して「申請品目すべて」を対象に—中医協・薬価専門部会
DPCでのコロナ感染症対応、「診療報酬の出来高算定」は継続、「係数等計算でのコロナ受け入れ期間除外」は終了—中医協総会(2)
認知症治療薬「レケンビ」(レカネマブ)、200mgは4万5777円、500mgは11万4443円の薬価、1人当たり298万円の薬剤費に—中医協総会(1)
2024年度診療報酬改定の基本方針を決定、「医療人材の確保・働き方改革等の推進」重点課題に据える
【生活習慣病管理料】、療養計画書簡素化による医師負担軽減、月1回以上診療実施要件緩和による患者負担軽減を図る—中医協総会(2)
「長期収載品」と「最も高い後発品」との価格差の「2分の1以下」を選定療養(患者負担)とせよ—社保審・医療保険部会(1)
食材費等の高騰踏まえ、入院時の食費について「患者の自己負担」部分を1食につき30円アップ—中医協総会(1)
2024年度の薬価制度改革論議が大詰め、新薬創出等加算の企業要件廃止で「日本市場の魅力回復」と業界サイドが期待—中医協・薬価専門部会
新興感染症に対応する協定締結医療機関の枠組みを【感染対策向上加算】等に盛り込め、抗菌薬適正使用の実績も評価せよ—中医協総会(3)
ICUの患者評価「看護必要度+SOFAスコア」へ、宿日直医が勤務するICUは低点数とし特定行為研修修了看護師を配置へ—中医協総会(2)
転院搬送評価する【救急搬送診療料】で「平時からの連携+搬送」要件化すべきか、救急医療管理加算の対象患者限定すべきか—中医協総会(1)
「長期収載品」と「最も高い後発品」との価格差の一部を選定療養(患者負担)に—中医協総会(5)
NICUでも「2対1看護」を評価、小入管の「病室単位の取得」やハイリスク妊娠管理加算の拡大などを検討—中医協総会(4)
「リハビリ、栄養管理、口腔管理の一体的実施」を診療報酬でも強力に推進、医療・介護間のリハビリ・栄養情報共有が重要—中医協総会(3)
医療機関等のサイバーセキュリティ対策を「加算などで評価」すべきか、「加算など設けず義務化」すべきか—中医協総会(2)
医薬品は6.0%、材料は2.5%の価格乖離、「薬価の実勢価格改定」全体で1150億円程度の国費縮減可能では―中医協総会(1)
「長期収載品と後発品との価格差の一部」の選定療養(患者負担)化、医療上の必要性や後発品供給への配慮も必要—社保審・医療保険部会
敷地内薬局への個別対応はせず、敷地内薬局を持つ薬局グループ全体で低い調剤基本料を設定してはどうか—中医協総会(2)
「認知症入院患者等の身体拘束最小化」「かかりつけ医の認知症対応力の底上げ」など、診療報酬でどう進めるべきか—中医協総会(1)
がん患者・非がん患者・小児患者の特性を踏まえた「身体的苦痛・精神的苦痛の緩和」を診療報酬でもさらに推進―中医協総会(4)
「長期収載品と後発品との価格差の一部」を患者負担(選定療養)に、対象薬剤や自己負担水準などをどう考えるか―中医協総会(3)
データ数が少ない・適切なデータ提出できない病院はDPCから退出へ、入院期間Iでコスト回収できる新点数ルールを検討―中医協総会(2)
2022年度の前回診療報酬改定後に一般病院経営は「悪化、大きな医業赤字」、無床クリニックは「改善、大きな医業黒字」—中医協総会(1)
後発医薬品の供給不安が続く中で「後発品の使用促進」をどう図るか、バイオ医薬品の使用促進に向けた報酬を充実―中医協総会(2)
療養病棟の医療区分を細分化、「リハビリの上限設定、中心静脈栄養の評価制限」などをどう考えるべきか―中医協総会(1)
2プログラム医療機器「どのような点を、どのように評価するのか」明確化、医療上必要な医療機器の価格下支えルールを検討―中医協・材料部会
安定供給に注力するメーカーの後発品を「価格下支え」などで評価、多品目少量生産解消を目指した後発品薬価対応も―中医協・薬価専門部会
診療所の良好な経営状況に鑑み、2024年度診療報酬改定では「診療所は5.5%のマイナス改定」が妥当!―財政審建議
認知症治療薬「レケンビ」(レカネマブ)、通常ルールで薬価算定し、薬価基準収載後の「特別の薬価調整」は販売実績踏まえて判断—中医協
「不妊治療の保険適用」は効果をあげているが「年齢・回数制限の見直し」求める声も、凍結胚の維持管理期間を延長してはどうか—中医協総会
地域医療体制確保加算について支払側が廃止を求めるが診療側が猛反発、勤務間インターバルを報酬要件に盛り込むべきか—中医協総会(3)
回復期リハビリ病棟での運動器リハビリ算定上限をどう考えるか、身体拘束ゼロにどう取り組んでいくべきか—中医協総会(2)
地域包括ケア病棟、救急患者の受け入れ・介護サービス等との連携などさらに強化、入院料逓減制は意見割れる—中医協総会(1)
入院時食事療養費の「患者の自己負担」部分引き上げ、中医協でも賛意示される—中医協総会(2)
「優れた医薬品を早くいち日本で保険適用してもらう」ためのインセンティブ新設、補正加算も改善へ―中医協・薬価専門部会
「長期収載品と後発品との価格差の一部」を選定療養(患者負担)へ、簡易なオンライン資格確認も導入進める—社保審・医療保険部会(2)
「外来管理加算の廃止」の支払側提案に、診療側委員は猛反発、「かかりつけ医機能」の診療報酬評価をどう考えるか—中医協総会(1)
入院時食事療養費、昨今の食材費急騰を踏まえて「患者の自己負担」部分を引き上げへ—社保審・医療保険部会(1)
初診からの向精神薬処方など「不適切なオンライン診療」を是正、D to Pwith N・D to Pwith Dを適切に推進—中医協総会(2)
一般病棟用の看護必要度(救急搬送後の入院やB項目)をどう見直すべきか、急性期一般1の在院日数要件を短縮すべきか—中医協総会(1)
診療所経営は極めて良好、2024年度改定で診療所点数を適正化し「看護職員等の処遇改善」財源を生み出せ―財政審
「医療人材の賃金アップ」を診療報酬で手当てすべきか、するとして「医療現場の柔軟対応」を可能な仕組みとすべきでは—社保審・医療部会
2024年度診療報酬改定では「医療人材の確保」を重点課題に据える、国保の賦課限度額を106万円に引き上げ—社保審・医療保険部会
2022年度改定での「在宅医療の裾野を広げるための加算」や「リフィル処方箋」など、まだ十分に活用されていない—中医協(1)
「医薬品の安定供給」に力を入れる製薬メーカーの医薬品、薬価でも高い評価を設定すべきだが・・・―中医協・薬価専門部会
医療従事者の給与アップ財源を「診療報酬引き上げ」に求めるか、「医療機関内の財源配分」(高給職種→低い給与職種)に求めるか—中医協総会
深刻化するドラッグ・ラグ/ロスの解消や小児用医薬品開発に向け、専門家の研究結果も踏まえた薬価上の対応を検討―中医協・薬価専門部会
訪問看護の機能強化と同時に不適切事例の適正化・効率的なサービス提供も進めよ、退院当日の複数回訪問看護も適切に評価—中医協総会(2)
「意味のある医療・介護連携」が重要、「サービス担当者会議への出席」などを機能強化加算等の要件に据えるべきか—中医協総会(1)
優れた新薬の薬価を支える新薬創出等加算、企業要件や品目要件、加算の計算式、累積控除時期をどう考えていくべきか―中医協・薬価専門部会
医師少数区域等の脳卒中患者へ、迅速にtPA静脈注射療法・血栓回収療法を実施可能とする診療報酬上の手当てを検討—中医協総会(2)
安全で良質な「外来がん化学療法」に向け基準等作成を義務化するか、急性期充実体制加算に外来化学療法実績を求めるか—中医協総会(1)
2024診療報酬改定、救急医療管理加算の基準・急性期病棟での高齢者対応・看護必要度B項目などが重要論点—入院・外来医療分科会(2)
看護職員処遇改善、「独自の+α」を行う病院もある、6割超の病院で看護職「以外」の処遇改善も実行―入院・外来医療分科会(1)
勤務医の労働時間上限規制が2024年度から厳格される中、「救急医療体制の確保」が極めて重大な課題となる―入院・外来医療分科会(3)
「データ数が少ない」「適切なデータ提出が行えない」病院は、DPC制度からの退出を求めてはどうか―入院・外来医療分科会(2)
急性期一般1で「看護必要度B項目の廃止」を検討、A項目の呼吸ケア・創傷処置等なども見直しへ―入院・外来医療分科会(1)
費用対効果評価が低いと判断された医薬品・医療機器、「費用対効果評価が対照技術と等しくなる」まで価格を下げるべきか―中医協
「要介護度が高い在宅患者への訪問診療の評価引き上げ」「高齢者施設への極めて頻回な訪問診療の評価適正化」など検討—中医協総会
2024年度診療報酬改定の基本方針論議続く、物価高騰対応の必要性言及を医療提供サイドは高く評価するが、費用負担者は効率化を強く要請
地域包括ケア病棟への入院料逓減制、障害者施設等での施設基準明確化、提出データ評価加算の要件見直しなど検討―入院・外来医療分科会(3)
2024年度診療報酬改定、「高齢者の救急搬送等」にどう対応すべきか、「かかりつけ医機能」をどう報酬で評価すべきか—中医協(2)
「日本国民に必要な医薬品でもドラッグラグ・ロス、高い薬価を設定し、それが維持される仕組みが必要」と医薬品団体―中医協・薬価専門部会
医療機器等のチャレンジ申請、「保険適用後にも一定の期間」申請可能に―中医協・材料部会
「働きながらがん治療を継続できる」環境整備に向け、化学療法の外来移行、栄養指導等を強力に推進―入院・外来医療分科会(3)
回復期リハ病棟での栄養・口腔管理推進、療養病棟の医療区分細分化、入院全般での身体拘束ゼロ等などが重要論点―入院・外来医療分科会(2)
「患者本位の医療実現」「個々の患者に相応しい療養環境」など考え、看護必要度や平均在院日数などを見直し―入院・外来医療分科会(1)
費用対効果評価に基づく価格調整をより広範囲にすべきか、介護費用削減効果を医薬品・医療機器の価格に反映させるべきか―中医協
コロナ診療報酬特例、コロナ感染拡大の状況・医療現場の効率的診療状況踏まえて「点数を引き下げて継続する」方向で調整—中医協総会
医師働き方改革効果あるプログラム医療機器、メーカー側は「加算評価」を求めるも、中医協委員は「理解できない」と反論―中医協・材料部会
診療報酬改定のない年の薬価改定(中間年改定)、医薬品供給やドラッグラグ・ロスへの影響も見ながら在り方を検討―中医協・薬価専門部会
2024年度診療報酬改定に向けて第1ラウンド論議を総括、今後、個別具体的な点数・施設基準に関する第2ラウンド論議へ—中医協総会
医療部会でも2024年度診療報酬改定「基本方針」論議、病院団体が「食事療養費引き上げ」「賃上げの原資確保」を強く要請—社保審・医療部会
2024年度診療報酬改定「基本方針」論議始まる、物価急騰への対応や医療保険制度の持続可能性確保など重視―社保審・医療保険部会(1)
小児薬開発促進のため新薬創出等加算の積極的活用を、企業の予見可能性確保のため市場拡大再算定見直しを―中医協・薬価専門部会
療養病棟の医療区分、「疾患・状態での該当」と「処置での該当」で状況が異なる点踏まえ細分化すべきか―入院・外来医療分科会(4)
「在宅患者の状態悪化→外来受診→地域包括ケア病棟入院」の流れも高く評価し、救急搬送・受け入れ負担軽減を―入院・外来医療分科会(3)
ICU評価は「看護必要度+SOFAスコア」へ、HCU看護必要度から心電図モニタ管理など削除へ―入院・外来医療分科会(2)
看護必要度が「高齢の誤嚥性肺炎等患者の急性期一般1への救急搬送」を促している可能性―入院・外来医療分科会(1)
費用対効果制度について医薬品業界・医療機器業界から意見聴取、医薬品・機器の各々の特性踏まえた制度改善を―中医協
後発品の価格帯集約ルール、医療上の必要な医薬品の価格を下支えするルールなど、どのように考えていくべきか―中医協・薬価専門部会
少子化が進展する中で、小児医療・周産期医療について「集約化」と「アクセス確保」とのバランス考慮が極めて重要—中医協総会
2024年度以降の診療報酬改定、実施時期を2か月遅らせ「6月1日施行」とする方針を中医協で固める、薬価改定は4月実施を維持
医薬品を保険適用した後の「効能効果追加」などの評価改善、市場拡大再算定の在り方を継続論議―中医協・薬価専門部会
診療時間短縮などの効果あるプログラム医療機器、特別な評価をすべきか?―中医協・材料部会
感染対策向上加算等、「次なる新興感染症に備えるための医療機関・都道府県の協定」締結進むような見直しを—中医協総会
一部に「歪んだオンライン診療」、適切な形でのオンライン診療推進を目指せ!D to P with Nの量・質の拡充を―入院・外来医療分科会(4)
外来医療の機能分化が2024年度診療報酬改定でも重要テーマ、生活習慣病管理の取得・算定推進に向けた手立ては―入院・外来医療分科会(3)
入退院支援加算について「入院料別の施設基準・算定要件」など検討しては、緊急入院患者の退院支援が重要課題―入院・外来医療分科会(2)
がん化学療法の外来移行、「栄養指導」や「仕事と治療との両立支援」などと一体的・総合的に進めよ―入院・外来医療分科会(1)
高額な医薬品・医療機器など、より迅速かつ適切に費用対効果評価を行える仕組みを目指せ、評価人材の育成も急務―中医協
新薬創出等加算の企業要件には「相当の合理性」あり、ドラッグ・ラグ/ロスで日本国民が被る不利益をまず明確化せよ―中医協・薬価専門部会
在宅医療ニーズの急増に備え「在宅医療の質・量双方の充実」が継続課題!訪問看護師の心身負担増への対応も重要課題—中医協総会
入院医療における「身体拘束の縮小・廃止」のためには「病院長の意識・決断」が非常に重要―入院・外来医療分科会(3)
地域包括ケア病棟、誤嚥性肺炎等の直接入棟患者に「早期から適切なリハビリ」実施すべき―入院・外来医療分科会(2)
総合入院体制加算から急性期充実体制へのシフトで地域医療への影響は?加算取得病院の地域差をどう考えるか―入院・外来医療分科会(1)
「特許期間中の薬価を維持する」仕組み導入などで、日本の医薬品市場の魅力向上を図るべき―中医協・薬価専門部会
乳がん再発リスクなどを検出するプログラム医療機器、メーカーの体制など整い2023年9月から保険適用―中医協総会(2)
高齢患者の急性期入院、入院後のトリアージにより、下り搬送も含めた「適切な病棟での対応」を促進してはどうか—中医協総会(1)
2024年度の薬価・材料価格制度改革論議始まる、医薬品に関する有識者検討会報告書は「あくまで参考診療」—中医協総会(3)
マイナンバーカードの保険証利用が進むほどメリットを実感する者が増えていくため、利用体制整備が最重要—中医協総会(2)
かかりつけ医機能は「地域の医療機関が連携して果たす」べきもの、診療報酬による評価でもこの点を踏まえよ—中医協総会(1)
2024年度の診療報酬・介護報酬・障害福祉等サービス報酬の同時改定で「医療・介護・障害者福祉の連携強化」目指せ—中医協総会(2)
医師働き方改革サポートする【地域医療体制確保加算】取得病院で、勤務医負担がわずかだが増加している—中医協総会(1)
患者・一般国民の多くはオンライン診療よりも対面診療を希望、かかりつけ医機能評価する診療報酬の取得は低調―入院・外来医療分科会(5)
医師働き方改革のポイントは「薬剤師へのタスク・シフト」、薬剤師確保に向けた診療報酬でのサポートを―入院・外来医療分科会(4)
地域包括ケア病棟で救急患者対応相当程度進む、回復期リハビリ病棟で重症患者受け入れなど進む―入院・外来医療分科会(3)
スーパーICU評価の【重症患者対応体制強化加算】、「看護配置に含めない看護師2名以上配置」等が大きなハードル―入院・外来医療分科会(2)
急性期一般1で「病床利用率が下がり、在院日数が延伸し、重症患者割合が下がっている」点をどう考えるべきか―入院・外来医療分科会(1)
総合入院体制加算⇒急性期充実体制加算シフトで産科医療等に悪影響?僻地での訪問看護+オンライン診療を推進!—中医協総会
DPC病院は「DPC制度の正しい理解」が極めて重要、制度の周知徹底と合わせ、違反時の「退出勧告」などの対応検討を—中医協総会
2024年度の費用対効果制度改革に向けた論議スタート、まずは現行制度の課題を抽出―中医協
電子カルテ標準化や医療機関のサイバーセキュリティ対策等の医療DX、診療報酬でどうサポートするか—中医協総会
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
2024年度の診療報酬に向け、まず第8次医療計画・医師働き方改革・医療DXに関する意見交換を今春より実施—中医協総会
2022年度改定での「在宅医療の裾野を広げるための加算」や「リフィル処方箋」など、まだ十分に活用されていない—中医協(1)





