地域包括ケア病棟、2022年度診療報酬改定後に「自宅等患者受け入れ」の状況はどう推移するのか—福祉医療機構
2022.8.10.(水)
福祉医療機構(WAM)が8月5日に「2022年度(令和4年度)診療報酬改定の影響等に関するアンケート結果について—回復期・働き方改革関連等—」に関するアンケート結果かを公表しました(WAMのサイトはこちら(概要版)とこちら(詳細版))。
「回答が、WAMが貸し付けを受けている1129法人のうち302法人・332病院にとどまる」「改定施行から間もない調査である(2022年5・6月調査)」などの限界はあるものの、一定の有用性があると考えられます。
今回は、▼地域包括ケア病棟の状況▼回復期リハビリテーション病棟の状況—に焦点を合わせ、▼働き方改革関係▼リフィル処方箋関連—については別稿で報じます。
目次
今年4月の地域包括ケア病棟の収益、増加・横ばい・減収が3分の1ずつ
2022年度診療報酬改定では、【地域包括ケア病棟入院料・地域包括ケア入院医療管理料】について、次のような見直しが行われました(関連記事はこちら(告示)とこちら(答申))。
(1)地域包括ケア1・2の在宅復帰率要件を、現在の「70%以上」から「72.5%以上」に厳格化する
(2)地域包括ケア3・4にも、新たに在宅復帰率要件を新設(70%以上)し、クリアできないで場合には入院料を「マイナス10%」に減算する
(3)地域包括ケア2・4における「自院の一般病棟から転棟した患者割合」要件について、▼対象を現在の「許可病床数400床以上病院」から「許可病床数200床以上」に拡大する▼クリアできない場合の減算幅を「マイナス15%」に厳格化する—
(4)地域包括ケア1・3において、実績要件を次のように厳格化する
▼自宅等から入院した患者割合:「15%以上」→「20%以上」(10床未満の管理料:「3か月で6人以上」→「3か月で8人以上」)
▼自宅等からの緊急患者受け入れ数:「3か月で6人以上」→「3か月で9人以上」
▼在宅医療等の実績:「退院時共同指導料2の算定回数が直近3か月で6回以上」→「退院時共同指導料2および外来在宅共同指導料1の算定回数が直近3か月で6回以上」(ほかの項目、6項目中2項目以上の要件では見直しなし)
(5)地域包括ケア2・4において、新たに次のような実績要件を設け「いずれか1つ以上のクリア」を求める。クリアできない場合は入院料を「マイナス10%」に減算する
▼自宅等から入院した患者割合:「20%以上」
▼自宅等からの緊急患者受け入れ数:「3か月で9人以上」
▼在宅医療等の実績をいずれか1つ
・在宅患者訪問診療料(I)および(II)を直近3か月間で30回以上算定
・在宅患者訪問看護・指導料、同一建物居住者訪問看護・指導料または精神科訪問看護・指導料Iを直近3か月間で60回以上算定
・同一・隣接敷地内の訪問看護ステーションで、訪問看護基本療養費または精神科訪問看護基本療養費を直近3か月間で300回以上算定
・在宅患者訪問リハビリテーション指導管理料を直近3か月間で30回以上算定
・同一・隣接敷地内の事業所が、訪問介護、(介護予防)訪問看護、(介護予防)訪問リハビリテーションの提供実績あり
・退院時共同指導料2および外来在宅共同指導料1を直近3か月間で6回以上算定
(6)許可病床数100床以上の病院における地域包括ケア1・2では、【入退院支援加算1】の取得を義務化し、クリアできない場合には入院料を「マイナス10%」に減算する
(7)「一般病床の地域包括ケア病棟等」について▼2次救急医療機関▼救急告示病院―のいずれかであること、ただし、許可病床数200床未満病院の場合には▼救急外来の保有▼24時間救急医療提供―のいずれかを要件化する
(8)急性期病棟からの患者受け入れを評価する【急性期患者支援病床初期加算】(14日まで1日につき150点)、増悪した在宅患者の受け入れを評価する【在宅患者支援病床初期加算】(同じく300点)を次のように組み替え・細分化する
●許可病床数400床以上病院の地域包括ケア病棟等で「急性期病棟」からの患者を受け入れた場合
▽「自院等の一般病棟」からの患者を受け入れた場合の初期加算:50点(現在からマイナス100点)
▽「他院の一般病棟」からの患者を受け入れた場合の初期加算:150点(現在と同じ)
●許可病床数400床未満病院の地域包括ケア病棟等で「急性期病棟」からの患者を受け入れた場合
▽「自院等の一般病棟」からの患者を受け入れた場合の初期加算:125点(現在からマイナス25点)
▽「他院の一般病棟」からの患者を受け入れた場合の初期加算:250点(現在からプラス100点)
●老人保健施設からの患者を受け入れた場合の初期加算:500点(現在からプラス200点)
●自宅・その他施設からの患者を受け入れた場合の初期加算:400点(現在からプラス100点)
(9)「療養病床の地域包括ケア病棟等」では入院料を「マイナス5%」に減算するが、▼自宅等からの入院患者受け入れ割合が6割以上▼自宅からの緊急入院患者の受け入れ数が前3か月で30人以上▼救急医療体制を整備―のいずれかに該当する場合には減算を行わない
今般のWAMアンケートには地域包括ケア病棟等を持つ208病院が回答。改定前(2021年4月)と改定後(2022年4月)とで医業収益を比較すると、▼2%以上の増収:32.2%▼横這い(プラスマイナス2%未満):33.7%▼2%以上の減収:34.1%—と「きれいに3つに分かれ」ました(入院料別に見ても同様の傾向)。ただし、増収・減収のいずれも「診療報酬改定以外が要因である」と答える病院が9割にのぼっています。
増収の背景としては▼利用率の上昇:60.9%▼入院単価の上昇:46.9%▼外来単価の上昇:29.7%▼その他:29.7%—などがあります。ただし、利用率については「長引く新型コロナウイルス感染症による利用率低下の反動」があるとWAMは見ています。
一方、減収の背景としては、上記の裏返しで▼利用率の低下:71.4%▼入院単価の低下:36.5%▼外来単価の低下:19.0%▼その他:25.4%—などがあがっています。利用率については「院内クラスターの発生」「病床確保」(地域包括ケア病棟の一部などを一時閉鎖し、そこの配置看護師等をコロナ専用病床などに集約化する)ことなどによる低下がみられます。
このように、4月時点(改定直後)の増収・減収には2022年度診療報酬改定の影響は十分に現れていないようです。各種減算などには「経過措置」が設けられており、2022年度改定の影響を十分に把握するためには、もう少し時間がかかりそうです。
もっとも病院経営の視点からは「経過措置が開けても問題がないように、早期に新施設基準などを安定して満たせるようにする」ことが重要で、今般のアンケート結果も参考にしていく必要があるでしょう。
看護必要度の「心電図モニター管理」削除が厳しいと考える地域包括ケア病棟も
地域包括ケア病棟等の施設基準にも「重症患者割合」の基準値が設けられています。一般病棟用の重症度、医療・看護必要度(以下、看護必要度)によって患者状態を評価し、A項目1点以上またはC項目1点以上となる患者が、看護必要度I(従前からの評価票を用いる)では12%以上(従前は14%以上)、看護必要度II(レセプト電算処理システムコードを用いる)では8%以上(従前は11%以上)であることが求められます。
看護必要度については、例えば「A項目から『心電図モニター管理』を除外する」「A項目の『点滴ライン同時3本以上の管理』を『点滴薬剤3種類』に定義変更する」などの項目見直しが行われたほか、基準値が上記のように見直されました。
こうした見直しについて、地域包括ケア病棟等を持つ病院の6割は「影響なし」と回答していますが、35.1%の病院は「心電図モニター管理の削除が影響してくる」(厳しくなる)と見通しています。9月末までの経過措置が設けられていますが、早期に看護必要度の充足状況を点検し「心電図モニター管理に頼らずに、重症患者を安定的に確保できる」体制を構築することが必要です。
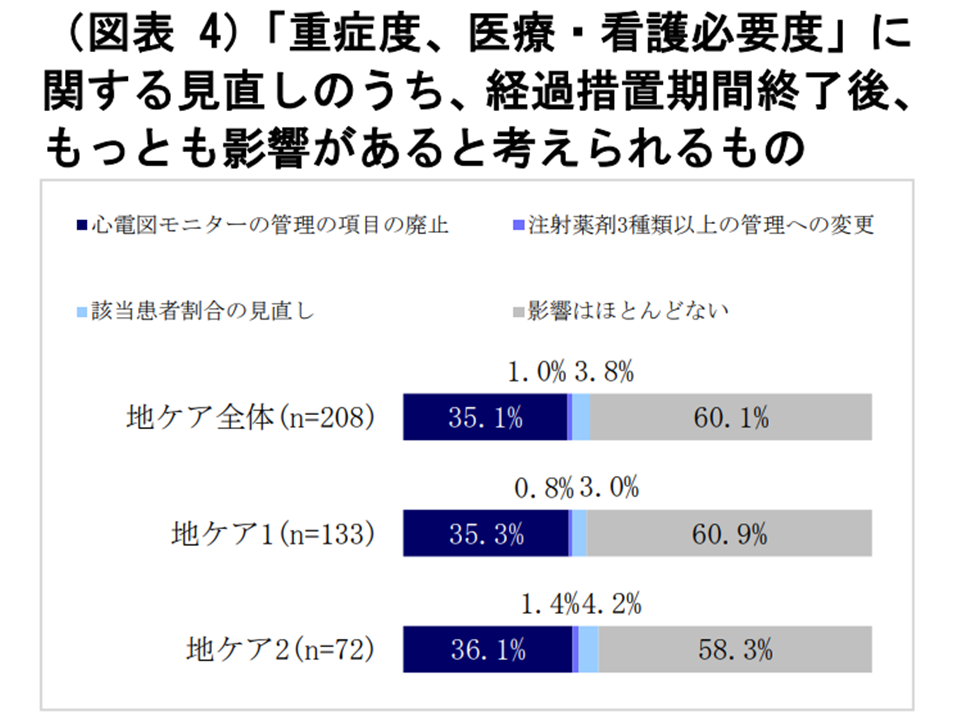
看護必要度見直しの影響見通し(WAMアンケート調査(1)1 220805)
在宅復帰率見直し、自宅等患者受け入れに悩む地域包括ケア病棟が少なくない
また、地域包括ケア病棟等に特有の施設基準(急性期後患者受け入れ割合、在宅患者等受け入れ割合、在宅医療等実施状況など、詳細は上記(1)-(9)など参照)についての見直しに関して、病院サイドは次のように見通しています。
▽「見直し影響はない」と考える病院が多い(3-5割程度)
▽地域包括ケア病棟入院料1を取得する病院(自宅等患者受け入れに積極的な中小規模病院)では、2割弱が「在宅復帰率」の見直し(上記(1))の影響が大きいと考える
▽地域包括ケア病棟入院料2を取得する200床以上病院では、6割近くが「自宅等から入棟した患者割合」の見直し(上記(3)(5))の影響が大きいと考える
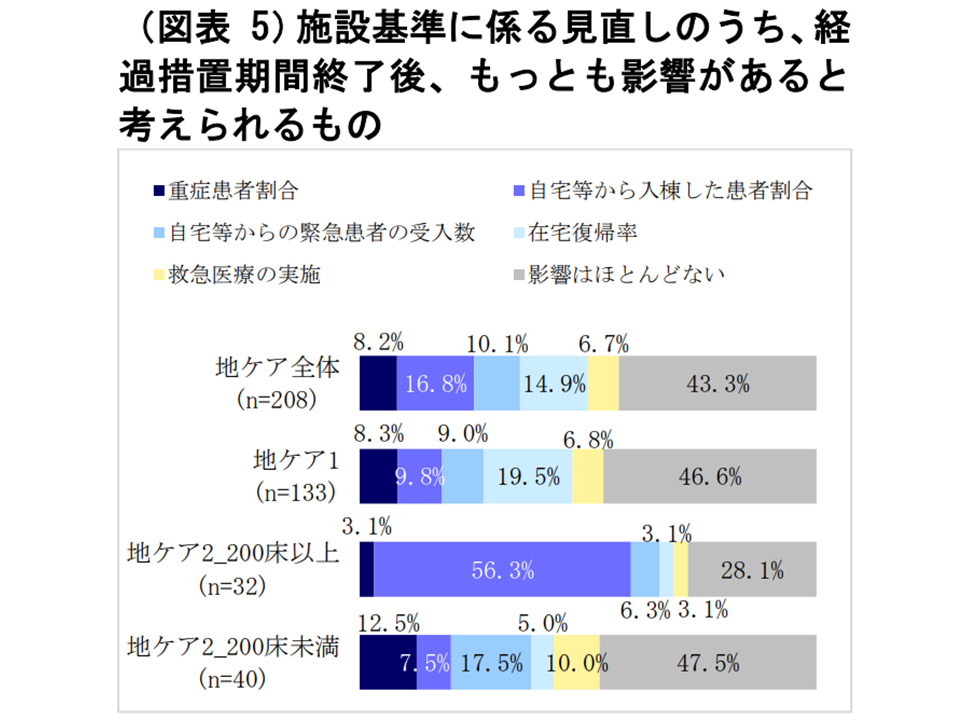
施設基準見直しの影響見通し(WAMアンケート調査(1)2 220805)
上記(3)のように「自院の急性期病棟からの患者」割合が高い地域包括ケア病棟では、ペナルティ規定が厳格化されました。
また(5)のように、▼自宅等から入院した患者割合:20%以上▼自宅等からの緊急患者受け入れ数:3か月で9人以上▼在宅医療等の実績(3か月間の訪問診療料30件以上など)を1つ—のいずれか1つをクリアできない地域包括ケア病棟入院料2では、入院料が10%減算されます。
地域包括ケア病棟の一部には、「自院の急性期病棟からの患者が100%」(つまり自宅等患者を一切、受け入れていない)であるところが従前よりあります。地域包括ケア病棟に求められる3機能(急性期後患者の受け入れ、自宅等患者の受け入れ、在宅復帰支援)を一部しか満たしていないことが、2014年度の地域包括ケア病棟創設時より問題視され、2020年度にペナルティ導入、22年度にペナルティ強化が行われたのです。
この点、上記(3)にについて、200床以上400床未満の地域包括ケア病棟2(新たにペナルティの対象となった)の15%が「厳しい、満たせない」と考えていること、また上記(5)について、上述のように地域包括ケア病棟2の6割近くが「厳しい」と考えていることが分かりました。
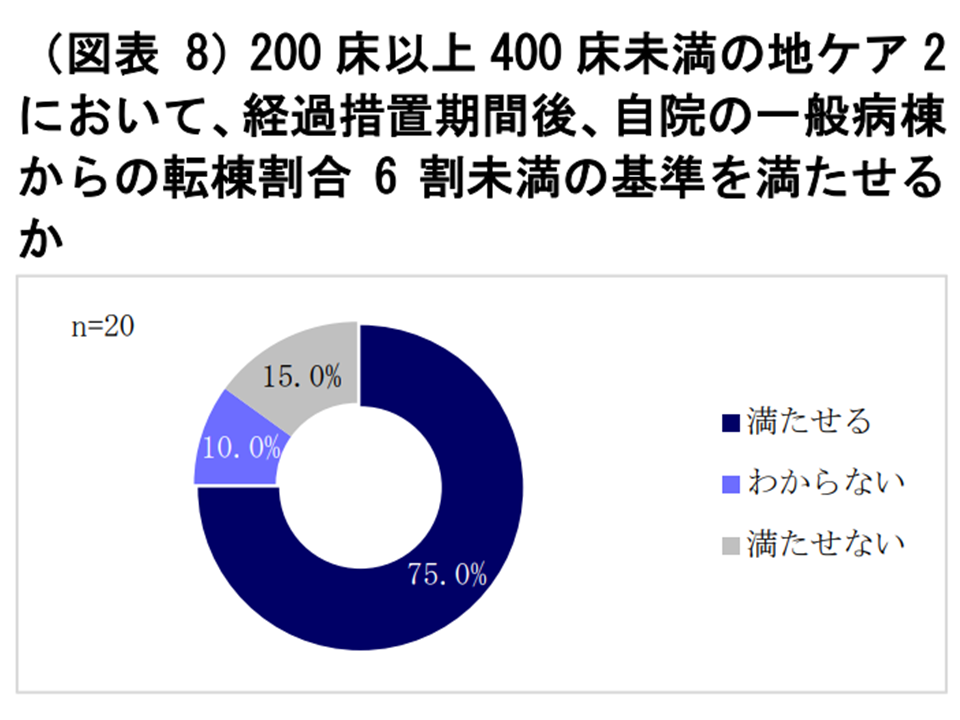
自院の一般病棟からの転棟患者割の状況(WAMアンケート調査(1)3 220805)
「地域包括ケア病棟の趣旨」を十分に踏まえて運営を行うことが強く求められます。
地域包括ケア病棟での「自宅等患者受け入れ」はどう推移していくのか
また(8)のように「初期加算」(患者受け入れ初期に算定可能な加算)についても、「自宅患者の受け入れを促進する」方向での見直しが行われています。
さらに、(9)のように、療養病棟の地域包括ケア病棟では入院料が減算されますが、▼自宅等からの入院患者受け入れ割合が6割以上▼自宅からの緊急入院患者の受け入れ数が前3か月で30人以上▼救急医療体制を整備―のいずれかに該当する場合には減算を行われません。
他の規定も踏まえると「すべての地域包括ケア病棟で、自宅等患者の受け入れを強力に進めてほしい」との強いメッセージを読み取ることができます。
この点、改定前(2021年4月)と改定後(2022年4月)とで「自宅等患者の受け入れ」がどう変化したのかを全体で見ると、ほとんどは「横這い」(76.4%)で、「上昇」が2割弱ありますが、一部に「低下」している病院もあります。
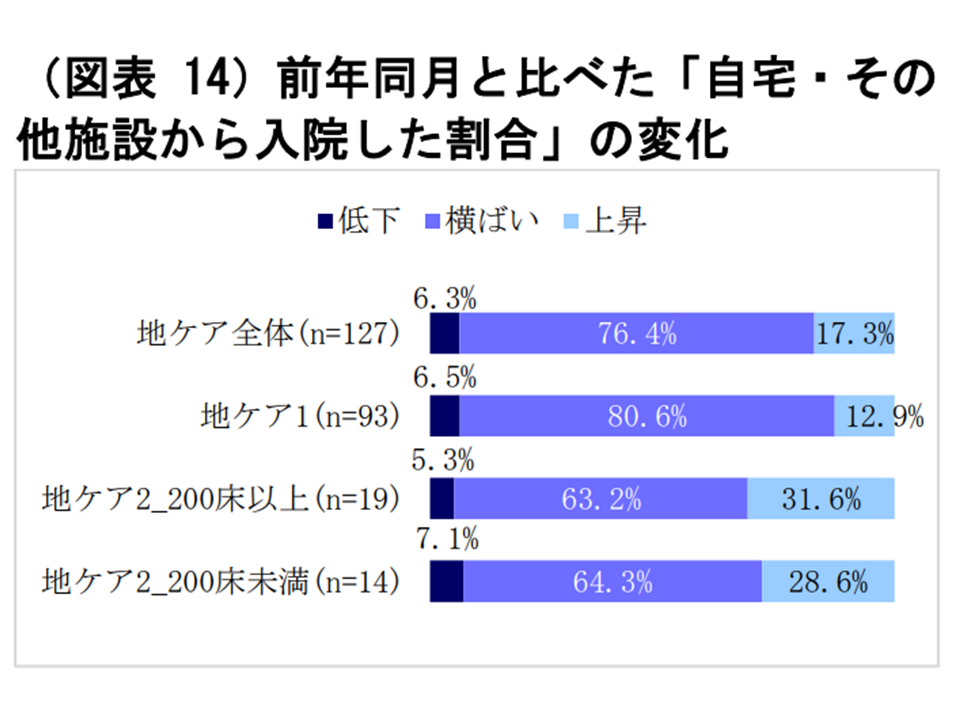
自宅等患者の受け入れ状況(2021.4→2022.4)(WAMアンケート調査(1)4 220805)
もちろん▼「単月」の状況である▼地域における「状態が悪化する自宅等患者」の発生状況は病院サイドでコントロールできない—ことから、上記の数字だけを見て「一部に自宅等患者受け入れに消極的な地域包括ケア病棟がある」などと単純に判断することはできません。今後、中長期的に状況を眺めていく必要があります。
なお、在宅医療の推進(在宅医療ニーズの増加を踏まえた、在宅医療提供体制の充実)が求められる中で「在宅患者の状態が悪化した場合に受け入れる後方病床の確保」も極めて重要です(関連記事はこちらとこちらとこちらとこちらとこちら)。
今般の「地域包括ケア病棟で、より積極的に自宅等患者を受け入れてほしい」とのメッセージは、こうした状況を見通したものとも言えそうです。「地域包括ケア病棟の施設基準を満たすため」という消極的な姿勢ではなく、「地域の医療提供体制、在宅医療体制の充実をサポートしていくため」という積極的な姿勢で「自宅等患者の受け入れ」に力を入れていくことが重要でしょう。
【関連記事】
感染対策向上加算、外来腫瘍化学療法診療料、訪問看護、人工腎臓の導入期加算などの解釈を明確化—疑義解釈19【2022年度診療報酬改定】
摂食嚥下機能回復体制加算、外来抗がん剤投与患者への「薬局フォローアップ」等の考え方整理—疑義解釈18【2022年度診療報酬改定】
感染対策における「合同カンファ」、感染制御チーム各職種が1名ずつ参加必要—疑義解釈15【2022年度診療報酬改定】
外来がん化学療法の【バイオ後続品初期導入加算】、抗がん剤投与日以外にも要件満たせば算定可—疑義解釈14【2022年度診療報酬改定】
看護必要度、電子的保健医療情報活用加算、報告書管理体制加算などの詳細明らかに―疑義解釈12【2022年度診療報酬改定】
感染対策向上加算1、「コロナ重点医療機関でなければならない」旨を少し柔軟に解釈―疑義解釈10【2022年度診療報酬改定】
ICU看護必要度、看護補助体制充実加算、二次性骨折予防継続管理料などについて考え方を整理・明確化―疑義解釈8【2022年度診療報酬改定】
「短期滞在手術等に該当する手術等」、平均在院日数・看護必要度・日常生活機能評価との関係を明確化―疑義解釈7【2022年度診療報酬改定】
看護職員等の処遇改善、病院の必要額と診療報酬との間に生じる過不足をどう考えていくかが最大論点—中医協総会
感染対策、ICU等の早期離床・リハ加算、MFICUの成育連携支援加算、湿布薬上限など明確化―疑義解釈6【2022年度診療報酬改定】
感染対策向上加算等の研修や訓練・カンファレンス実績、届け出時点では不要―疑義解釈4【2022年度診療報酬改定】
外来腫瘍化学療法診療料とがん患者指導料「ハ」、同一患者に併算定できない―疑義解釈3【2022年度診療報酬改定】
一般病棟・ICUの看護必要度、2022年度診療報酬改定踏まえて詳細を明示―疑義解釈1【2022年度診療報酬改定】(3)
地域ごとに「面で感染症に対応できる体制」構築のための【感染対策向上加算】―疑義解釈1【2022年度診療報酬改定】(2)急性期充実体制加算の緊急手術・看護必要度II・敷地内薬局NG等の考え方整理―疑義解釈1【2022年度診療報酬改定】(1)
2022年度GHC診療報酬改定セミナー!急性期医療の定義に切り込んだ「医療提供体制改革」を進める改定内容!
井内医療課長・鈴木前医務技監がGHC改定セミナーに登壇!2022年度改定で何を目指すのか!
看護職員処遇改善のための診療報酬設定論議スタート、まず技術的課題等を分科会で整理―中医協総会
2022年度のDPC機能評価係数IIトップ、大学病院群で和歌山医大病院、特定群で帯広厚生病院、標準群で飯山赤十字病院
生殖補助医療、従前の支援事業で6回終了したとしても、要件満たせば保険診療で改めて6回チャレンジ可
「クリニック・中小病院」と「紹介受診重点医療機関」との双方向情報連携を【連携強化診療情報提供料】で評価
新設された【看護補助体制充実加算】、病棟の看護師長、病棟看護師、看護補助者のそれぞれで所定研修受講など要件化
療養病棟で「中心静脈栄養離脱に向けた摂食・嚥下機能回復」実施促すための飴と鞭
一部疾患でDPC病棟への入棟経路ごとの分類を設定、DPC全般でさらに「在院日数短縮」が重要テーマに―厚労省
複数の減算ルールに該当する地域包括ケア病棟、「減算を複数適用した低い点数」算定に―厚労省
スーパーICU評価する【重症患者対応体制強化加算】を新設、ECMOの処置料・管理料を設定―厚労省
急性期充実体制加算の施設基準、全身麻酔手術2000件以上、救急受け入れ2000件以上、時間外加算1取得など―厚労省
【2022年度診療報酬改定答申17】救急医療管理加算の点数引き上げと対象状態拡大、あわせて「不適切事例」への対処も
【2022年度診療報酬改定答申16】安全性・有効性を確認した不妊治療技術を保険適用、生殖補助医療では年齢・回数制限
【2022年度診療報酬改定答申15】小入管の加算新設など、小児、新生児等への医療提供充実を診療報酬でサポート
【2022年度診療報酬改定答申14】オンライン初診料は251点に、オンラインの医学管理・在総管の点数を整理
【2022年度診療報酬改定答申13】後発品使用促進、人工腎臓の適正化、リフィル処方箋など組み合わせ医療費の膨張抑止
【2022年度診療報酬改定答申12】外来化学療法の評価、がん患者の遺伝子パネル検査・結果説明などの評価を大幅充実
【2022年度診療報酬改定答申11】訪問看護でも『量の拡大』と「質の向上」目指す、専門性の高い看護師への期待高まる
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す
【2022年度診療報酬改定答申9】療養病棟、障害者施設・緩和ケア病棟、有床診のそれぞれに「適切な機能発揮」促す
【2022年度診療報酬改定答申8】地域全体の感染防止対策強化を目指し、感染防止対策加算を改組し、外来で新加算創設
【2022年度診療報酬改定答申7】かかりつけ医機能の明確化に向け、機能強化加算の施設基準・算定要件を厳格化
【2022年度診療報酬改定答申6】紹介受診重点病院を加算で評価、外来→在宅の円滑移行を新たな診療報酬でサポート
【2022年度診療報酬改定答申5】地域医療体制確保加算、医師事務作業補助体制加算、夜間看護配置に関する加算を軒並みアップ
【2022年度診療報酬改定答申4】質の高いリハ提供できない回復期リハに退場宣告、特定機能病院での良質なリハに注目
【2022年度診療報酬改定答申3】大規模病院の地域包括ケア病棟にも在宅患者受入れ促すため、飴(加算)と鞭(減算)
【2022年度診療報酬改定答申2】手厚い医療体制敷くICUに新加算、3日以内750点、4-7日500点、8―14日300点ON
【2022年度診療報酬改定答申1】充実した急性期一般1を評価する新加算、7日以内460点、8-11日250点、12―14日180点に設定
感染防止対策に取り組む広範な医療機関を診療報酬で評価、中小病院やクリニックでも感染対策強化を―中医協総会(2)
2024年度改定に向け、「急性期入院医療の評価指標」の在り方など検討し急性期入院医療の集約化の後押を―中医協総会(1)
湿布薬の処方上限引き下げ、経口のHIF-PH阻害剤を人工腎臓点数に包括、巨大チェーン薬局にメス―中医協総会(3)
外来化学療法患者の栄養指導を充実、救急医療管理加算を「顔面熱傷・気道熱傷」患者にも算定広げる―中医協総会(2)
医療従事者全体の働き方改革を診療報酬でもサポート、手術等の時間外加算見直し、看護補助の新評価など―中医協総会(1)
オンライン初診料、初診料(288点)とコロナ特例(214点)の中間に、オンライン資格確認を加算で後押し―中医協総会(6)
専門看護師・特定研修修了者による訪問看護を特別評価、訪問看護ターミナルケア療養費の不合理解消―中医協総会(5)
紹介受診重点病院の創設に伴う加算新設、機能強化加算に実績要件を設け、「外来機能分化」を推進―中医協総会(4)
地域包括ケア病棟で「機能に応じた厳しい減算」増設、特定機能病院の「回復期リハ病棟」を特別評価―中医協総会(3)
充実した急性期入院医療を評価する【急性期充実体制加算】を新設、ICUでも2種類の加算を新設―中医協総会(2)
看護必要度の見直しを決定、心電図モニター管理を削除、重症患者割合の基準値も見直し―中医協総会(1)
2022年度診療報酬改定、看護必要度見直し・治療と仕事両立支援・看護補助者確保などで多様な意見―中医協総会(1)【公聴会】
ロボット支援下内視鏡手術の「術者としての経験症例」基準緩和へ、Ai画像診断支援を診療報酬で評価―中医協総会(1)
2022年度改定の項目固まる!急性期一般1の新加算、看護必要度、かかりつけ医機能評価などの行方は?―中医協総会(1)
2022年度改定に向けた「項目」出揃う、入院・外来・在宅・疾患対策などの見直し方向示す―中医協総会(2)
看護必要度見直し、200床未満の急性期一般1で極めて厳しいことに診療側が猛反発―中医協総会(1)
【2022年度診療報酬改定総点検5】在宅医療の裾野を広げ質を高めることで、増大・複雑化する在宅ニーズに応える
【2022年度診療報酬改定総点検4】訪問看護の質向上にとどまらず、地域包括ケアシステムの要としての機能にも期待
【2022年度診療報酬改定総点検3】新たに受診時負担課せられる200床以上紹介受診重点病院、診療報酬でどうサポートするか
【2022年度診療報酬改定総点検2】各種加算充実し、医療従事者全体の働き方改革を診療報酬でサポート
【2022年度診療報酬改定総点検1】充実した急性期一般1で検討される新加算、財源は急性期入院料引き下げに求めるのか
放置すれば「大腸がん」化が必至なFAP、効果的な内視鏡治療(予防摘除)を診療報酬でサポート―中医協総会
「初診からのオンライン診療」に診療報酬でどう対応すべきか、対面とオンラインとの点数差をどう考えるか―中医協総会(1)
看護職員や介護職員の処遇改善に向けた「報酬改定」、2022年度診療報酬はネット0.94%のマイナスに―後藤厚労相
看護必要度見直しのシミュレーション実施、心電図モニター・点滴ライン3本以上管理を削除した場合の影響など―中医協総会(2)
【機能強化加算】取得医療機関は「かかりつけ医機能」を果たしているが、情報提供が不十分では―中医協総会(1)
不妊治療技術のうち学会が推奨度A・Bとするものを保険適用、推奨度Cは保険外だが先進医療対応を検討―中医協総会
骨粗鬆症ある骨折患者への2次骨折防止治療、多職種チームでの術後疼痛管理など診療報酬で評価―中医協総会(2)
post acute機能に偏る地域包括ケア病棟等の評価をどう考えるか、DPCとNDB等との連結解析を推進―中医協総会(1)
後発品使用促進に向け加算・減算のどちらに軸足を置くべきか、湿布薬の処方上限「70枚」から引き下げるべきか―中医協総会(3)
医師はもちろん看護師・薬剤師など医療従事者全体の働き方改革を2022年度診療報酬改定でサポート―中医協総会(1)
「画像診断報告書の確認漏れ防止」や「腎臓病患者への腎移植情報提供」など診療報酬でサポート―中医協総会(3)
コロナ臨時特例は検証しながら継続を、感染防止対策加算の要件組み換えや充実で「平時からの感染対策」充実を―中医協総会(2)
薬剤7.6%、材料3.8%の価格乖離、「薬価の実勢価格改定」トータルで1400億円程度の国費縮減可能では―中医協総会(1)
2019年10月の消費税対応改定で「マクロでは補填不足なし」、2022年度改定で点数調整は不要では―消費税分科会
「充実した急性期入院医療を提供する急性期一般1を高く評価すべき」との点では一致しているが・・・―中医協総会(1)
日数に応じた階段状の調剤料は合理的か?制度の抜け穴をついた「事実上の敷地内薬局」に厳正な対処を―中医協総会(3)
外来・在宅・リハビリでもDPC参考にデータ提出を求める、レセプトへの検査値データ記載も推進—中医協総会(2)
退院当日の訪問看護基本療養費算定を認め自宅看取り推進、重度者への複数名訪問看護の評価充実—中医協総会(1)
短期滞在手術等基本料2・3、診療実態を踏まえ廃止や振り替え、新規技術組み入れなど検討―中医協総会(3)
DPCの診断群分類、「他院からの転棟か、直接自院へ入院か」等の要素も踏まえた精緻化を検討―中医協総会(2)
2020年度、医業収支は大きく悪化したがコロナ補助で経営好転、21年も医業収支はコロナ前に戻らず—中医協総会(1)
小入管で【無菌治療室管理加算】を出来高算定とする場合、入院料点数をどの程度引き下げるべきか―中医協総会(3)
障害者施設でも栄養サポートチーム加算の取得を認め、緩和ケア病棟で疼痛の定量評価を新加算で評価へ―中医協総会(2)
経過措置型療養での適正なリハビリ実施、摂食嚥下支援加算の見直しで中心静脈栄養離脱目指す―中医協総会(1)
不妊治療の保険適用、対象技術や対象患者、施設基準等を学会GLなど参考に設定していく方向確認―中医協総会(2)
摂食嚥下支援加算の「専門研修受けた看護師」配置要件緩和、透析中の運動療法の新評価など検討―中医協総会(1)
大病院の紹介状なし患者、「患者負担は増えるが病院収益は増えない」点を国・保険者が周知せよ―中医協総会(4)
救急医療管理加算、定量基準導入求める支払側と、さらなる研究継続求める診療側とで意見割れる―中医協総会(3)
質の高いリハ提供に向け、回復期リハ5・6の期間制限、第三者評価導入、管理栄養士配置など議論―中医協総会(2)
自院のpost acute受け入れに偏る地域包括ケア病棟、診療報酬上の評価をどう考えるべきか―中医協総会(1)
小児特性踏まえた緊急往診加算・在宅がん医療総合管理料の評価、重症者救急搬送の特別評価など実施へ―中医協総会(4)
ICU看護必要度のB項目廃止案、支払側は理解示すが、診療側は反対し入院医療分科会の批判も―中医協総会(3)
救急患者受け入れ・手術実施などが充実した急性期一般1の新評価、診療側が一部難色を示す―中医協総会(2)
心電図モニター管理などを看護必要度項目から削除すべきか、支払側は削除に賛成、診療側は猛反対―中医協総会(1)
連携型の認知症疾患医療センターも認知症専門診断管理料2の対象に加えるなど精神科医療の充実を―中医協総会(2)
がん患者等の治療と仕事の両立を支援する指導料、対象疾患等を拡大し、公認心理師等の活躍にも期待―中医協総会(1)
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
リハビリ専門職による訪問看護の実態明確化、専門性の高い看護師による訪問看護評価の充実等進めよ―中医協総会
多種類薬剤を処方された患者への指導管理を調剤報酬で評価すべきか、減薬への取り組みをどう評価するか―中医協総会(3)
専門医→主治医への難病等情報提供、主治医→学校医等への児童アレルギー情報提供を診療報酬で評価へ―中医協総会(2)
外来がん化学療法・化学療法患者への栄養管理・遺伝子パネル検査・RI内用療法を診療報酬でどう推進すべきか―中医協総会(1)
かかりつけ医機能の推進、医療機関間の双方向の情報連携を診療報酬でどうサポートしていけば良いか―中医協総会
在宅医療の質向上のための在支診・在支病の施設基準、裾野拡大に向けた継続診療加算をどう見直していくか―中医協総会(1)
「回復期リハ要する状態」に心臓手術後など加え、希望する回リハ病棟での心リハ実施を正面から認めてはどうか―入院医療分科会(7)
急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
医療部会も2022年度改定基本方針案を了承、12月10日の中医協に報告されるが正式諮問は年明けに—社保審・医療部会(1)
2022年度改定基本方針を了承、医療提供体制改革・医師働き方改革が重点課題—社保審・医療保険部会
2022年度診療報酬改定の基本方針策定は目前、オンライン資格確認稼働から1か月間の状況は―社保審・医療保険部会
2022年度診療報酬改定、「強固な医療提供体制の構築」「医療従事者の働き方改革」が重点課題―社保審・医療部会
かかりつけ医制度化を検討すべきか、感染症対策と医療提供体制改革はセットで検討を―社保審・医療保険部会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)





