感染対策向上加算1、「コロナ重点医療機関でなければならない」旨を少し柔軟に解釈―疑義解釈10【2022年度診療報酬改定】
2022.6.2.(木)
厚生労働省は6月1日に、2022年度の診療報酬改定の疑義解釈(その10)を公表しました(厚労省のサイトはこちら)。
今回は、▼感染対策向上の加算(入院・外来)▼急性期充実体制加算▼データ提出加算▼摂食嚥下機能回復体制加算▼ネブライザ▼受診時定額負担(紹介状なしの患者に対する定額負担)—に関する医療現場の疑問に答えています。
【これまでの疑義解釈に関する記事】
▽その1に関する記事はこちら(看護必要度)とこちら(感染対策向上加算)とこちら(急性期充実体制加算)
▽その3に関する記事はこちら(地域包括診療料・加算、感染対策向上加算、術後疼痛管理チーム加算、高度難聴指導管理料、外来腫瘍化学療法診療料、バイオ後続品導入初期加算
▽その4に関する記事はこちら(感染対策向上加算)
▽その6に関する記事はこちら(感染対策向上加算、ICU、早期離床・リハビリ加算、成育連携支援加算など)
▽その7に関する記事はこちら(電子的保健医療情報活用加算、術後疼痛管理チーム加算、地域包括ケア病棟入院料、看護補助体制充実加算、平均在院日数、看護必要度など))
▽その8に関する記事はこちら(サーベイランス強化加算、術後疼痛管理チーム加算、特定集中治療室管理料、回復期リハビリテーション病棟入院料、看護補助体制充実加算、早期栄養介入管理加算、二次性骨折予防継続管理料、透析時運動指導等加算、周術期栄養管理実施加算)
目次
一時的なコロナ重点医療機関の解除あって、再指定体制整えれば感染対策向上加算1取得可
まず感染対策について見てみましょう。
2022年度改定では、新型コロナウイルス感染症を契機に「医療機関はもとより、地域単位での感染対策のさらなる充実が必要不可欠である」ことが認識され、次のような加算が設けられました(従前の入院における感染防止対策加算の改組と、クリニック外来における加算の新設)。
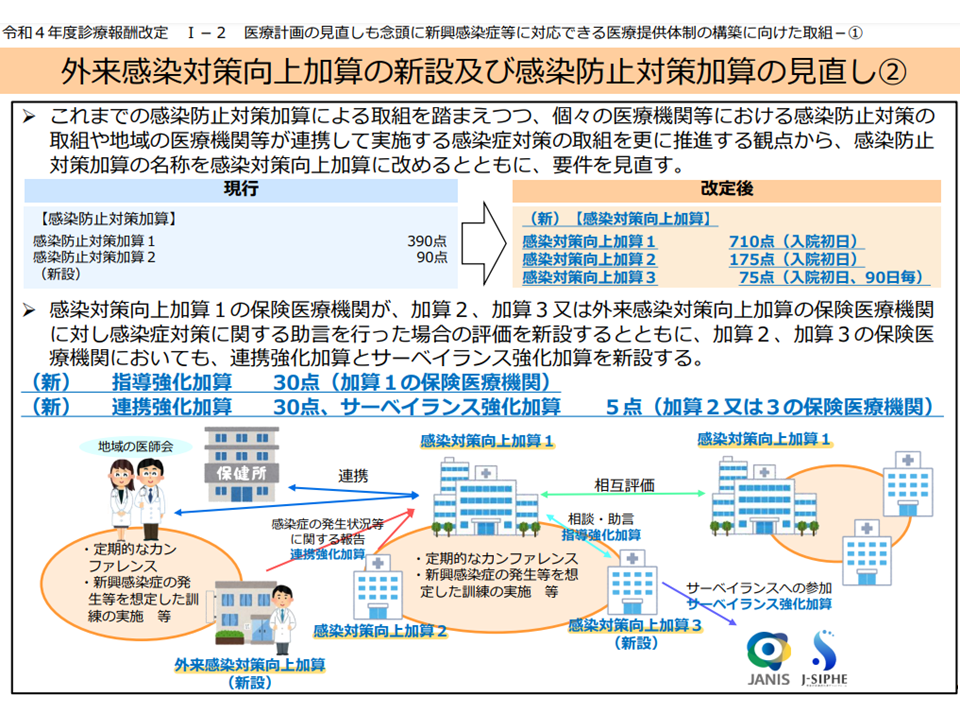
【感染対策向上加算】
▽加算1:地域の他医療機関と連携し、「組織的な感染防止対策の基幹的な役割」を果たす地域の感染対策の基幹的な役割を果たす医療機関を評価する
▽加算2:地域の基幹となる加算1取得医療機関と連携し、感染対策に関する十分な経験と持つ医師・感染管理に関する十分な経験を持つ看護師などで構成される感染防止対策部門を設置するなどの相当程度の感染防止対策体制を敷く医療機関を評価する
▽加算3:地域の基幹となる加算1取得医療機関と連携し、医師・看護師からなる感染防止対策部門を設置するなどの一定程度の感染防止対策体制を敷く医療機関を評価する
【外来感染対策向上加算】:地域の基幹となる加算1取得医療機関と連携し、一定程度の感染防止対策体制を敷く診療所を評価する
感染対策向上加算等の概要
感染対策向上加算等の施設基準概観
加算1病院が地域の感染対策の牽引者となり、加算2・3病院や外来加算クリニックと、いわばチームを構成して、地域全体の感染対策の水準を向上させていくことを目指すものです。例えば、外来加算クリニック、加算2・3病院は、「新興感染症の発生時や院内アウトブレイクの発生時等の有事の際の対応を想定した 地域連携に係る体制について、連携する加算1病院とあらかじめ協議しておく」ことが求められています。新興感染症が猛威を振るい始めてから役割分担等の協議を行っても間に合いません。このため、平時から「有事の際には、この病院はこうした対応を、この医療機関ではこうした対応をとる」ということを明確に定めておく(さらに訓練の実施も求められている)ことが求められています。
この点、今般の疑義解釈では、「有事の際の対応を想定した地域連携に係る体制が保健所等の主導で既に整備されており、連携する加算1病院がこの体制に参加している」場合には、上記の基準(施設基準)を満たすと考えて良いことが明示されました。
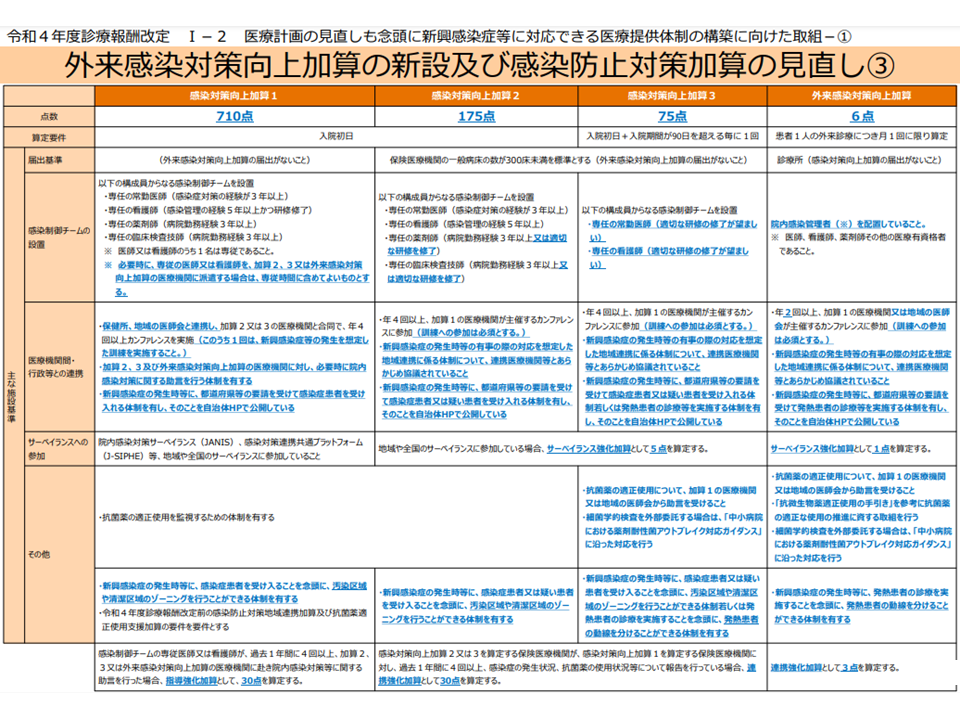
また、外来加算クリニック、加算1・2・3病院のすべてにおいて「1週間に1回程度、定期的に院内を巡回し、院内感染事例の把握を行うとともに、院内感染防止対策の実施状況の把握・指導を行うこと」が施設基準上求められています。
この点について厚労省は、次のような考えを明確にしています。
▽「院内の巡回」は感染制御チームの構成員全員で行う必要まではないが、「少なくとも2名以上で行う」ことが必要
▽「院内の巡回」は、毎回全ての部署を回る必要まではないが、▼必要に応じて各部署を巡回する▼各病棟は「毎回巡回」する▼ただし、耐性菌の発生状況や広域抗菌剤の使用状況などから、病棟ごとの院内感染や耐性菌の発生のリスクの評価を定期的に実施している場合には、「少なくともリスクの高い病棟を毎回巡回」「それ以外の病棟についても、巡回を行っていない月がない」ことが求められる▼患者に侵襲的な手術・検査等を行う部署についても「2か月に1回以上巡回」する▼無床クリニックでは、各診察室を毎回巡回し、診察室以外の場所は少なくとも月に1度の巡回を行う—ことが必要
また、加算1病院では「多職種で構成される抗菌薬適正使用支援チームによる抗菌薬の適正な使用を目的とした院内研修を少なくとも年2回以上実施する」ことが求められますが、対象者は▼医師▼看護師▼薬剤師▼臨床検査技師—など「抗菌薬使用に関する業務に従事する職員」であることが明確化されました。
ところで、疑義解釈その1では「加算1の取得は現時点では新型コロナウイルス感染症重点医療機関である」旨が示されていました(関連記事はこちら)。しかし、医療現場からは「都道府県の判断で、一時的に重点医療機関から協力医療機関に変更されるケースなどもある」(上記解釈を厳格に運用すれば、重点医療機関でなくなった場合に加算1を取得できなくなる)との指摘を踏まえ、今般、▼都道府県の要請により速やかに重点医療機関として再度指定を受ける体制にあるときは、上記の体制を有するものと考えてよい▼この場合、自治体のホームページにおいて「当該病院が重点医療機関 として指定を受けていた期間、都道府県の要請により速やかに重点医療機関として再度指定を受ける体制にある」ことを公開する必要がある—という少し柔軟な運用が可能であることが明示されました(疑義解釈その1の一部変更という扱いになる)。
急性期充実加算で求められるRRSチームの医師・看護師、ICU等との兼務は認められない
【急性期充実体制加算】は、手術等実績・救急搬送患者受け入れ実績・ICU等のユニット設置・入院患者の急変に迅速に対応する体制(RRS)の構築・感染防止対策の徹底・外来機能分化など、極めて優れた「高度急性期・急性期医療」を提供する急性期一般1病棟等(スーパー急性期一般1)を評価する新加算です(関連記事はこちらとこちら)。

急性期充実体制加算の主な施設基準
このうち「入院患者の急変に迅速に対応する体制(RRS)」については、施設基準の解釈通知において、次のような考え方が示されています。
▽院内に「院内迅速対応チーム」(病状急変の可能性がある入院患者、病状が急変した入院患者(以下、本稿では「急変患者等」とする)を把握し、必要な対応を行うチーム)を設置する
▽「院内迅速対応チーム」は、急変患者等を把握した場合には、病棟の医師・看護師等に情報共有を行うとともに、必要に応じて当該患者の診療に介入する
▽「院内迅速対応チーム」には少なくとも以下の構成員が所属し、24 時間対応できる体制を確保しておく
▼救急または集中治療経験を有し、所定研修を修了した医師1名
▼救急または集中治療経験を有し、所定研修を修了した専任看護師1名
▽院内に、急変患者等への対応状況改善の必要性等などを提言するための責任者を配置する
▽「院内迅速対応チーム」の対応内容も含めた、急変患者等への対応方法をマニュアルとして整備し、職員に遵守させる
▽院内に、多職種からなる「急変患者等の対応改善に関する委員会・会議」(委員会等、医療安全管理委員会などの活用も可能)を設置し、「院内迅速対応チームによる対応状況」「入院患者の病状急変の発生状況」の把握を評価するとともに、必要に応じて「院内迅速対応チームの対応体制・報告体制のマニュアル」見直しを行う。マニュアル見直しの際は、必要に応じて委員会等を開催し、上述の「責任者」が年1回以上出席することが求められる。
▽「院内迅速対応チームの対応体制・対応状況」などを院内に周知し、年2回程度の院内講習を開催する
▽「院内迅速対応チームの対応状況」など、必要な実績を記録する
今般の疑義解釈では、「院内迅速対応チームの医師、および専任の看護師」について、▼救命救急入院料▼特定集中治療室管理料▼ハイケアユニット入院医療管理料▼脳卒中ケアユニット入院医療管理料▼小児特定集中治療室管理料▼新生児特定集中治療室管理料▼総合周産期特定集中治療室管理料▼新生児治療回復室入院医療管理料—における「常時配置が求められている医師・看護師」との兼任が「認められない」ことが明示されています。
新規医療機関開設でデータ提出できない場合の【データ提出加算】の取り扱い整理
【データ提出加算】は、定められた様式に基づいて入院・外来の診療データ(簡易カルテに該当する様式1、出来高レセプト情報に該当するEF統合ファイル、重症度、医療・看護必要度に関するHファイル、患者情報を紐づけるためのKファイルなど)を適時・適切に厚労省に提出することを評価する加算です。これらのデータをもとにDPCの点数・係数などを設定し、また診療報酬改定をはじめとする医療制度改革論議における極めて重要な基礎資料がつくられます。
このように非常に重要なデータであることから、多くの医療機関から適切な提出がなされるよう「データ提出加算の届け出を義務(施設基準化)とする入院料」は診療報酬改定の度に拡大されてきています(2022年度での拡大は下図のとおり)。

データ提出を要件とする入院料の見直し(2022年度診療報酬改定)
この点、今般の疑義解釈では「2022年度改定で新規にデータ提出が義務化された入院料」について、「新規に医療機関を開設し診療実績がないため、データ提出加算に係る基準を満たすことができない」場合には、「データ提出開始届出書」を届け出ていれば、データ提出を行っていなくても、届け出書提出の日の属する月から最長1年間は、当該入院料を算定できる(もちろん他の施設基準を満たすことが必要)旨が明示されました(関連記事はこちら)。
なお、1年を超えて「データ提出加算に係る届出書」が届け出られない場合には「他の入院料への変更」が必要となります(関連記事はこちら)。
同一医療機関内で【摂食嚥下機能回復体制加算】の「1・2」と「3」との同時届け出不可
【摂食嚥下機能回復体制加算】は、中心静脈栄養や鼻腔栄養等を実施している患者に対し、より効果的に「経口での栄養摂取」への回復を目指した取り組みが行われるよう、従前の【摂食嚥下支援加算】を2022年度改定で発展的に改組したものです。
見直しポイントの1つとして、療養病棟入院基本料1・2を算定する患者のうち「摂食機能および嚥下機能の回復支援に係る専門知識を有した多職種チーム(摂食嚥下支援チーム)等による対応により、摂食機能または嚥下機能の回復が見込まれる患者」に対し多職種共同で必要な指導管理を行うことを評価する【摂食嚥下機能回復体制加算3】(患者1人につき週1回に限り「120点」の算定を認める)があります。療養病棟において「一部患者に長期間の中心静脈栄養カテーテル留置がなされている(感染リスクが非常に高くなる)」ことから、「早期に介入を行い、中心静脈栄養からの離脱を目指し、経口での栄養摂取を可能とする」ことを目指すものです(算定要件(どのような介入等をすればよいか)や施設基準(どのような体制を整えておく必要があるか)に関する記事はこちら)。

摂食嚥下機能回復体制加算(摂食嚥下支援加算の改組)の概要
今般の疑義解釈では、この【摂食嚥下機能回復体制加算】について「▼療養病棟入院基本料▼療養病棟入院基本料「以外」の入院基本料—をそれぞれ届け出ている医療機関において、【摂食嚥下機能回復体制加算3】と【摂食嚥下機能回復体制加算1または2】との双方を届け出ることはできない」旨が明確にされました。厚労省は「摂食嚥下機能回復体制加算は保険医療機関単位で届け出を行うもの」である(病棟単位ではない)ことをその理由として示しています。
同一日に複数回受診してのネブライザ実施、医学的必要に応じた算定を認める
疑義解釈その1では「▼副鼻腔内陰加圧ネブライザ▼喉頭および喉頭下ネブライザ▼アレルギー性鼻炎に対する鼻腔ネブライザ—を同一日に実施した場合、それぞれについてJ114【ネブライザ】を算定することはできず、主たるもののみ算定する」ことが示されています(問223)。
この点、今般の疑義解釈では、「同一日に複数回ネブライザを用いて患者に吸入させること が求められる薬剤を使用し、医学的必要性に基づき、同一日に複数回受診しネブライザを実施した場合」には、「医学的判断により算定する」ことが認められました。ただし、この場合には「医学的必要性をレセプトの摘要欄に記載する」ことが求められます。
同一日に同一病院の複数科を紹介状なしに受診した場合の定額負担の取り扱いを整理
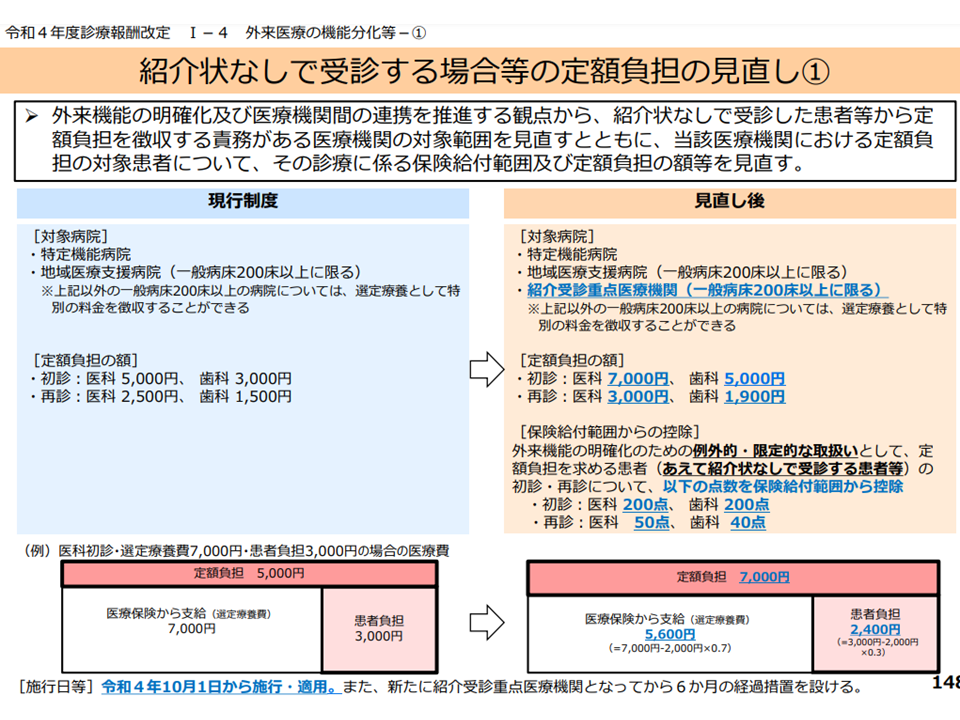
外来機能の分化を進める(まず「かかりつけ医機能を持つクリニックや中小病院」を受診し、そこから紹介を受けて「高度機能を持つ大規模な基幹病院」を受診する)ことが、効果的かつ効率的な医療提供体制の確保(真に高度医療が必要な患者の大病院受診を阻まない)や医師の外来負担軽減のために重要視されています。2016年度の診療報酬改定から、この観点に立って「大病院を紹介状なしに受診した場合には、定額負担の徴収を義務化する」こととなり、順次「対象病院の拡大」などが行われてきています。2022年度改定でも、▼紹介受診重点医療機関を定額負担義務の対象に加える▼定額負担の最低額を引き上げる▼定額負担分は保険給付から除外する—などの見直しが行われました。
ただし、救急搬送された患者等では定額負担を徴収することは認められず(紹介状を持てるわけがない)、また「健診等で指示を受けて受診した患者」や「自施設の他診療科から紹介された患者」などでは定額負担を徴収しないとすることも認められます。
一般病床200床以上の紹介受診重点医療機関も、受診時定額負担の対象となる

受診時定額負担の徴収免除等ルールを明確化
この点、次のようなケースについての「定額負担の取り扱い」が今般の疑義解釈で明らかにされました。「他医療機関に逆紹介してもなお、自院を受診してしまう再来患者」への再診についても、下記に準じた扱いとなります。
▼A診療科で、紹介状がなく、受診時定額負担の対象となった
↓
▼同一病院において、同一日に、他の傷病について、新たに別のB診療科を紹介状なしで初診として受診した
↓
▼紹介状なしで複数科を受診し、それぞれ初診に該当する場合には、各診療科の受診について除外要件に該当しない限り、それぞれの診療科で定額負担を徴収する
↓
▼B診療科の初診に 係る所定点数から控除する点数は、A000【初診料】の「注5のただし書」に規定する点数(下記「参考」を参照)を上限とする
【参考】
A000【初診料】
注5 1傷病の診療継続中に他の傷病が発生して初診を行った場合は、それらの傷病に係る初診料は併せて1回とし、第1回の初診のときに算定する。
ただし、同一保険医療機関において、同一日に他の傷病について新たに別の診療科を初診 として受診した場合は、2つ目の診療科に限り144点(注1のただし書に規定する場合(オンライン診療の場合)には125点)を、この場合において注2から注4までに規定する場合は107点(注1のただし書に規定する場合には93点)を算定できる。(後略、編集部で一部改変)
Gem Medではオンラインによる改定セミナーも開催しております。是非、あわせてご活用ください。
【これまでの2022年度改定関連記事】
◆議論の整理(改定項目一覧)に関する記事はこちら
◆入院医療の全体に関する記事はこちら(入院医療分科会の最終とりまとめ)とこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(看護必要度の疑義解釈7)とこちら(看護必要度に関する疑義解釈1)とこちら(急性期充実体制加算に関する疑義解釈1)こちら(告示関連)とこちら(答申)とこちら(新指標5ほか)とこちら(看護必要度8)とこちら(看護必要度7)とこちら(看護必要度6)とこちら(新指標4)とこちら(新指標3、重症患者対応)とこちら(看護必要度5)とこちら(看護必要度4)とこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちら(係数告示)とこちら(告示関連)とこちらとこちらとこちら
◆ICU等に関する記事はこちら(疑義解釈8)とこちら(疑義解釈6)とこちら(看護必要度に関する疑義解釈1)とこちら(告示関連)とこちら(答申)とこちらとこちらとこちらとこちらとこちらとこちら
◆地域包括ケア病棟に関する記事はこちら(告示)ととこちらとこちらとこちらとこちらとこちら
◆回復期リハビリテーション病棟に関する記事はこちら(疑義解釈8)とこちら(疑義解釈7)とこちら(答申)とこちらとこちらとこちらとこちらとこちら
◆慢性期入院医療に関する記事はこちら(告示関連)とこちら(答申)とこちらとこちらとこちらとこちらとこちら
◆入退院支援の促進などに関する記事はこちらとこちら
◆救急医療管理加算に関する記事はこちら(答申)とこちらとこちらとこちらとこちら
◆短期滞在手術等基本料に関する記事はこちら(疑義解釈7)とこちらとこちら
◆外来医療に関する記事はこちら(かかりつけ医機能に関する疑義解釈3)とこちら(紹介受診重点医療機関に関する告示関連)とこちら(かかりつけ医機能に関する答申)とこちら(受診時定額負担等に関する答申)とこちらとこちらとこちらとこちらとこちら
◆在宅医療・訪問看護に関する記事はこちら(答申、訪問看護)とこちら(答申、在宅医療)とこちらとこちら(訪問看護)とこちら(小児在宅等)とこちら(訪問看護)とこちらとこちら
◆オンライン診療に関する記事はこちら(答申)とこちらとこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら(疑義解釈8)とこちら(疑義解釈7)とこちら(疑義解釈6)とこちら(疑義解釈4)とこちら(疑義解釈3)とこちら(疑義解釈1)とこちら(答申)とこちらとこちらとこちら
◆医療従事者の働き方改革サポートに関する記事はこちら(疑義解釈8)とこちら(告示関連)とこちら(答申)とこちらとこちらとこちら
◆看護職員処遇改善加算に関する記事はこちらとこちら
◆がん対策サポートに関する記事はこちら(疑義解釈3)とこちら(答申)とこちらとこちらとこちら
◆難病・アレルギー疾患対策サポートに関する記事はこちら(答申)とこちらとこちら
◆認知症を含めた精神医療に関する記事はこちらとこちら
◆リハビリに関する記事はこちら
◆小児医療・周産期医療に関する記事はこちら(答申)とこちらとこちら
◆医療安全対策に関する記事はこちら
◆透析医療に関する記事はこちらとこちらとこちら
◆個別疾患管理等に関する記事はこちら(疑義解釈7)とこちら(疑義解釈3)とこちらとこちらとこちら
◆新規医療技術に関する記事はこちら
◆データ提出等に関する記事はこちらとこちら
◆調剤に関する記事はこちらとこちらとこちらとこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事は不妊治療(Q&A)とこちら(不妊治療、答申)こちら(後発品使用促進、答申)とこちらとこちらとこちらとこちらとこちら
◆医療経済実態調査(第23回調査)結果に関する記事はこちら
◆消費税対応の是非に関する記事はこちら
◆薬価・材料価格調査に関する記事はこちら
◆改定率に関する記事はこちら
◆答申附帯意見に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会5)とこちら(医療保険部会5)とこちら(医療保険部会4)とこちら(医療部会4)とこちら(医療部会3)とこちら(医療保険部会3)とこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
●薬価制度改革に関する記事はこちらとこちらとこちらとこちらとこちらとこちらとこちらとこちら
●保険医療材料制度改革に関する記事はこちらとこちらとこちらとこちらとこちらとこちらとこちら
●費用対効果評価制度改革に関する記事はこちらとこちらとこちらとこちらとこちらとこちらとこちら
●公聴会に関する記事はこちら
【関連記事】
「看護職員の処遇改善」への診療報酬対応、無理筋であると病院団体から不満噴出―日病協・小山議長、山本副議長
病院ごとに「看護配置と患者数」などの関係を見て、看護職員処遇改善の診療報酬対応検討―入院外来医療分科会
ICU看護必要度、看護補助体制充実加算、二次性骨折予防継続管理料などについて考え方を整理・明確化―疑義解釈8【2022年度診療報酬改定】
「短期滞在手術等に該当する手術等」、平均在院日数・看護必要度・日常生活機能評価との関係を明確化―疑義解釈7【2022年度診療報酬改定】
看護職員等の処遇改善、病院の必要額と診療報酬との間に生じる過不足をどう考えていくかが最大論点—中医協総会
「看護職員の処遇改善」に向けた診療報酬対応、「消費税対応の二の舞」となることを懸念―日病協
感染対策、ICU等の早期離床・リハ加算、MFICUの成育連携支援加算、湿布薬上限など明確化―疑義解釈6【2022年度診療報酬改定】
感染対策向上加算等の研修や訓練・カンファレンス実績、届け出時点では不要―疑義解釈4【2022年度診療報酬改定】
10月からの看護職員処遇改善、「看護師数×1万2000円」財源を診療報酬でどう配分すべきか―入院外来医療分科会
外来腫瘍化学療法診療料とがん患者指導料「ハ」、同一患者に併算定できない―疑義解釈3【2022年度診療報酬改定】
一般病棟・ICUの看護必要度、2022年度診療報酬改定踏まえて詳細を明示―疑義解釈1【2022年度診療報酬改定】(3)
地域ごとに「面で感染症に対応できる体制」構築のための【感染対策向上加算】―疑義解釈1【2022年度診療報酬改定】(2)
急性期充実体制加算の緊急手術・看護必要度II・敷地内薬局NG等の考え方整理―疑義解釈1【2022年度診療報酬改定】(1)
2022年度GHC診療報酬改定セミナー!急性期医療の定義に切り込んだ「医療提供体制改革」を進める改定内容!
井内医療課長・鈴木前医務技監がGHC改定セミナーに登壇!2022年度改定で何を目指すのか!
看護職員処遇改善のための診療報酬設定論議スタート、まず技術的課題等を分科会で整理―中医協総会
2022年度のDPC機能評価係数IIトップ、大学病院群で和歌山医大病院、特定群で帯広厚生病院、標準群で飯山赤十字病院
生殖補助医療、従前の支援事業で6回終了したとしても、要件満たせば保険診療で改めて6回チャレンジ可
「クリニック・中小病院」と「紹介受診重点医療機関」との双方向情報連携を【連携強化診療情報提供料】で評価
新設された【看護補助体制充実加算】、病棟の看護師長、病棟看護師、看護補助者のそれぞれで所定研修受講など要件化
療養病棟で「中心静脈栄養離脱に向けた摂食・嚥下機能回復」実施促すための飴と鞭
一部疾患でDPC病棟への入棟経路ごとの分類を設定、DPC全般でさらに「在院日数短縮」が重要テーマに―厚労省
複数の減算ルールに該当する地域包括ケア病棟、「減算を複数適用した低い点数」算定に―厚労省
スーパーICU評価する【重症患者対応体制強化加算】を新設、ECMOの処置料・管理料を設定―厚労省
急性期充実体制加算の施設基準、全身麻酔手術2000件以上、救急受け入れ2000件以上、時間外加算1取得など―厚労省
【2022年度診療報酬改定答申17】救急医療管理加算の点数引き上げと対象状態拡大、あわせて「不適切事例」への対処も
【2022年度診療報酬改定答申16】安全性・有効性を確認した不妊治療技術を保険適用、生殖補助医療では年齢・回数制限
【2022年度診療報酬改定答申15】小入管の加算新設など、小児、新生児等への医療提供充実を診療報酬でサポート
【2022年度診療報酬改定答申14】オンライン初診料は251点に、オンラインの医学管理・在総管の点数を整理
【2022年度診療報酬改定答申13】後発品使用促進、人工腎臓の適正化、リフィル処方箋など組み合わせ医療費の膨張抑止
【2022年度診療報酬改定答申12】外来化学療法の評価、がん患者の遺伝子パネル検査・結果説明などの評価を大幅充実
【2022年度診療報酬改定答申11】訪問看護でも『量の拡大』と「質の向上」目指す、専門性の高い看護師への期待高まる
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す
【2022年度診療報酬改定答申9】療養病棟、障害者施設・緩和ケア病棟、有床診のそれぞれに「適切な機能発揮」促す
【2022年度診療報酬改定答申8】地域全体の感染防止対策強化を目指し、感染防止対策加算を改組し、外来で新加算創設
【2022年度診療報酬改定答申7】かかりつけ医機能の明確化に向け、機能強化加算の施設基準・算定要件を厳格化
【2022年度診療報酬改定答申6】紹介受診重点病院を加算で評価、外来→在宅の円滑移行を新たな診療報酬でサポート
【2022年度診療報酬改定答申5】地域医療体制確保加算、医師事務作業補助体制加算、夜間看護配置に関する加算を軒並みアップ
【2022年度診療報酬改定答申4】質の高いリハ提供できない回復期リハに退場宣告、特定機能病院での良質なリハに注目
【2022年度診療報酬改定答申3】大規模病院の地域包括ケア病棟にも在宅患者受入れ促すため、飴(加算)と鞭(減算)
【2022年度診療報酬改定答申2】手厚い医療体制敷くICUに新加算、3日以内750点、4-7日500点、8―14日300点ON
【2022年度診療報酬改定答申1】充実した急性期一般1を評価する新加算、7日以内460点、8-11日250点、12―14日180点に設定





